内分泌疾患の一種であるクッシング病(くっしんぐびょう)とは、脳下垂体から過剰に分泌されるホルモンが引き起こす深刻な病気です。
この病気では副腎皮質刺激ホルモン(ACTH)の分泌が異常に増加し、それによって副腎からコルチゾールというホルモンが必要以上に作られてしまいます。
コルチゾールは通常ストレス対応や代謝調整など体にとって重要な役割を果たしています。しかし長期間にわたって過剰に存在すると様々な健康問題を引き起こす可能性があります。
症状は徐々に現れ、体重増加や満月様顔貌、高血圧、糖尿病などが特徴的です。
クッシング病の主症状
外見的変化
クッシング病は体内のコルチゾール過剰によって引き起こされる様々な症状を特徴とする内分泌疾患です。この病気の症状の中で最も目立つのが外見的な変化でしょう。
患者さんの体型や顔つきが徐々に変化していくことは本疾患の重要なサインです。特に中心性肥満と呼ばれる腹部や顔面を中心とした脂肪の蓄積が顕著になります。
一方で四肢は比較的細くなる傾向があり、この対照的な体型変化がクッシング病の特徴的な症状の一つとなっています。
| 部位 | 変化 |
| 腹部 | 脂肪蓄積、膨満感 |
| 顔面 | 満月様顔貌、赤ら顔 |
| 四肢 | 筋肉減少、細く |
| 皮膚 | 菲薄化、皮下出血 |
顔の変化も顕著で、いわゆる「満月様顔貌」と呼ばれる丸みを帯びた顔つきになることがあります。これは顔面の脂肪蓄積と皮膚の変化が組み合わさって生じる現象です。
加えて皮膚の変化も見られます。皮膚が薄く傷つきやすくなったり、赤紫色の線条(ストリア)が腹部や太ももに現れたりすることがあるでしょう。
これらの外見的変化は患者さんの自己イメージや社会生活に大きな影響を与える可能性があるため、早期発見と適切な対応が大切です。
代謝異常
クッシング病における代謝異常は患者さんの健康に重大な影響を及ぼす主症状の一つです。
コルチゾールの過剰分泌は体内の糖代謝や脂質代謝に直接的な影響を与え、様々な代謝性疾患のリスクを高めます。
特に注意すべきなのは糖尿病の発症リスクです。コルチゾールは血糖値を上昇させる作用があるため長期的な過剰状態は耐糖能異常や糖尿病を引き起こす可能性があります。
高血圧もクッシング病の主要な症状の一つです。コルチゾールは血管の収縮や水分貯留を促進するため血圧上昇を引き起こします。
これらの代謝異常は長期的には心血管疾患のリスクを高める可能性があります。
筋骨格系の変化 骨粗鬆症と筋力低下
クッシング病は筋骨格系にも顕著な影響を及ぼします。過剰なコルチゾールは骨代謝を乱し、骨密度の低下を引き起こす傾向があります。この結果、骨粗鬆症のリスクが著しく高まり、骨折のリスクも増加します。
特に脊椎や肋骨、股関節などの部位で骨折が起こりやすくなります。これらの骨折は日常生活の質を大きく低下させる原因となる場合があります。
| 影響を受ける部位 | 主な症状 |
| 骨 | 骨密度低下、骨折リスク増加 |
| 筋肉 | 筋力低下、易疲労性 |
| 関節 | 関節痛、可動域制限 |
また、筋肉への影響も見逃せません。コルチゾールの過剰は筋タンパク質の分解を促進し、筋肉量の減少を引き起こします。
その結果、全身の筋力低下が生じ、特に近位筋(肩や腰の周りの筋肉)の萎縮が顕著になります。
これらの変化により、患者さんは日常的な動作に困難を感じたり、易疲労性を訴えたりすることがあります。階段の昇降や重い物を持ち上げるなどの動作が特に困難になることが多いです。
精神・神経症状
クッシング病の症状には精神・神経系の変化も含まれます。過剰なコルチゾールは脳の機能にも影響を及ぼし、様々な精神症状や神経学的症状を引き起こす可能性があるのです。
最も一般的な精神症状は、気分の変動です。多くの患者さんが抑うつ症状を経験し、意欲の低下や興味の喪失を感じることがあります。一方で躁状態や不安症状を呈する場合もあります。
| 症状 | 特徴 |
| 抑うつ | 気分の落ち込み、意欲低下 |
| 不安 | 過度の心配、パニック発作 |
| 易刺激性 | イライラ、怒りっぽさ |
| 認知機能低下 | 記憶力・集中力の低下 |
睡眠障害も珍しくありません。不眠や中途覚醒、早朝覚醒などの症状が現れることがあります。これらの睡眠の問題は日中の疲労感や集中力低下につながる可能性があります。
認知機能への影響も報告されています。記憶力の低下や集中力の散漫、思考の鈍化などが生じることがあります。これらの症状は仕事や学業、日常生活に支障をきたす場合があります。
また、まれではあるものの、より重篤な精神症状として幻覚や妄想が現れることもあります。
これらの症状は患者さんの社会生活に大きな影響を与える可能性があるため、早期の対応が重要です。

原因と発症メカニズム
クッシング病の定義と特徴
クッシング病は下垂体腺腫が引き起こす内分泌疾患の一つとして知られています。
この疾患の特徴は副腎皮質刺激ホルモン(ACTH)の過剰分泌にあり、それに伴う様々な身体的変化や代謝異常を引き起こすことがあります。
クッシング病の発症には複雑な要因が絡み合っており、その原因やきっかけを理解することが疾患の本質を把握する上で極めて重要です。
クッシング病の主要な原因-下垂体腺腫
クッシング病の主たる原因は下垂体前葉に発生する良性腫瘍、すなわち下垂体腺腫にあります。
この腫瘍は通常1cm未満の大きさで、ACTHを過剰に産生する細胞から構成されています。
下垂体腺腫が形成される具体的なメカニズムについては未だ不明な点が多いものの、遺伝子変異や細胞増殖因子の異常などが関与している可能性が指摘されています。
| 下垂体腺腫の特徴 | 詳細 |
| 大きさ | 通常1cm未満 |
| 性質 | 良性腫獚 |
| 主な機能 | ACTH過剰産生 |
| 発生部位 | 下垂体前葉 |
ホルモンバランスの乱れとその影響
下垂体腺腫によって過剰に分泌されたACTHは副腎皮質を刺激し、コルチゾールの産生を促進します。
コルチゾールは通常、ストレス反応や代謝調節など生体の恒常性維持に重要な役割を果たすホルモンですが、その過剰な分泌は全身に様々な影響を及ぼすことになります。
このホルモンバランスの乱れがクッシング病の多様な症状を引き起こす根本的な原因となっているのです。
遺伝的要因と環境因子の関与
クッシング病の発症には遺伝的要因も関与している可能性があります。
一部の患者さんでは特定の遺伝子変異が見つかっており、これらの変異が下垂体腫瘍の形成を促進する場合があると考えられているのです。
例えば以下のような遺伝子変異が報告されています。
- USP8遺伝子の変異
- CABLES1遺伝子の変異
- NR3C1遺伝子の変異
しかしながら遺伝的要因だけでなく、環境因子もクッシング病の発症に関与している可能性が考えられます。
ストレスや生活習慣、環境ホルモンへの曝露などが下垂体の機能異常を引き起こすきっかけになる可能性が指摘されているのです。
クッシング病発症のトリガー
クッシング病の発症には特定のトリガーが関与している可能性があります。
これらのトリガーは潜在的な下垂体の異常を顕在化させたり、腫瘍の成長を促進したりする役割を果たすことがあります。
| トリガーの種類 | 具体例 |
| 身体的ストレス | 手術、重度の感染症 |
| 精神的ストレス | 強い不安、うつ状態 |
| ホルモン環境の変化 | 妊娠、閉経 |
| 外的要因 | 薬物使用、放射線曝露 |
これらのトリガーが下垂体腺腫の形成や成長を促進し、結果としてクッシング病の発症につながる場合があると考えられているのです。
クッシング病の診断と原因特定の重要性
クッシング病の正確な診断と原因特定は適切な管理方針を立てる上で不可欠です。
診断過程では血中コルチゾール値やACTH値の測定、画像診断などの複合的なアプローチが用いられます。
原因を特定することで個々の患者さんに最適な対応を選択することが可能となり、長期的な予後の改善につながる場合があります。
| 診断方法 | 目的 |
| 血液検査 | ホルモン値の測定 |
| 尿検査 | 24時間尿中コルチゾール測定 |
| 画像診断 | 下垂体腫瘍の検出 |
| 負荷試験 | ホルモン分泌の動態評価 |

クッシング病の診察と診断
初診時の問診と身体診察
クッシング病の診断プロセスは、詳細な問診と綿密な身体診察から始まります。ここで患者さんの訴えや症状の経過、既往歴、家族歴などを丁寧に聴取し、病歴を把握します。
身体診察では特徴的な外見の変化や皮膚の状態、筋力低下の程度などを確認します。これらの情報はクッシング病を疑う重要な手がかりとなります。
| 診察項目 | 確認ポイント |
| 体型 | 中心性肥満、四肢の細さ |
| 顔貌 | 満月様顔貌、赤ら顔 |
| 皮膚 | 皮膚の菲薄化、皮下出血 |
| 筋力 | 近位筋の筋力低下 |
初診時の評価はその後の検査方針を決定する上で極めて重要です。医師は得られた情報を総合的に判断し、クッシング病の可能性を評価します。
スクリーニング検査
クッシング病が疑われる場合、まずスクリーニング検査を行います。これらの検査は体内のコルチゾール過剰状態を確認することを目的としています。
代表的なスクリーニング検査には以下のようなものがあります。
- 24時間尿中遊離コルチゾール測定
- 1日の総コルチゾール分泌量を反映
- 複数回の測定が推奨される
- 深夜唾液中コルチゾール測定
- コルチゾールの日内変動の乱れを評価
- 非侵襲的で患者負担が少ない
また、1mgデキサメタゾン抑制試験も広く用いられるスクリーニング法です。
この検査ではデキサメタゾンを投与した後のコルチゾール値を測定し、正常なフィードバック機構が働いているかを確認します。
これらのスクリーニング検査で異常が認められた場合、さらに詳細な検査へと進みます。
内分泌学的精密検査
クッシング病の診断においてACTHとコルチゾールの関係性を詳細に評価することが不可欠です。この段階では、より精密な内分泌学的検査を実施します。
| 検査名 | 目的 |
| CRH負荷試験 | ACTH分泌能の評価 |
| 大量デキサメタゾン抑制試験 | ACTH産生腫瘍の存在確認 |
| ACTH/コルチゾール日内変動 | ホルモン分泌リズムの評価 |
CRH負荷試験は外因性のCRH(副腎皮質刺激ホルモン放出ホルモン)に対するACTHの反応を見る検査です。クッシング病では通常CRHに対してACTHが過剰反応を示します。
大量デキサメタゾン抑制試験は高用量のデキサメタゾンを投与した際のコルチゾール抑制の程度を評価します。
クッシング病では通常のフィードバック機構が働かないためコルチゾールの抑制が不十分となります。
これらの検査結果を総合的に解釈することでクッシング病の診断精度を高めることが可能です。
画像診断
内分泌学的検査でクッシング病が強く疑われる場合、次のステップとして画像診断を行います。画像診断の主な目的はACTH産生腫瘍の局在を特定することです。
下垂体MRIはクッシング病の診断において最も重要な画像検査です。高解像度のMRIを用いることで微小な下垂体腺腫も検出できる可能性が高まります。
MRI撮影時に注意すべき点は次の通りです。
- 造影剤の使用を検討
- 薄いスライス厚での撮影
- 冠状断と矢状断の両方を評価
しかし下垂体MRIで腫瘍が明確に描出されない場合もあります。そのような際には下錐体静脈洞サンプリングという特殊な検査を考慮することがあります。
この検査では下垂体からの血流を直接採取してACTH濃度を測定します。左右の濃度差やCRH負荷後の反応性を評価することで腫瘍の局在を推定します。
鑑別診断
クッシング病の診断過程では類似した症状を呈する他の疾患との鑑別も重要です。特に偽性クッシング症候群や周期性クッシング症候群などは診断に苦慮する場合があります。
| 鑑別疾患 | 特徴 |
| 偽性クッシング症候群 | アルコール多飲、うつ病などで類似症状 |
| 周期性クッシング症候群 | コルチゾール過剰が周期的に出現 |
| 異所性ACTH症候群 | 非下垂体腫瘍によるACTH産生 |
これらの疾患との鑑別には長期的な経過観察や繰り返しの検査が必要となることがあります。

クッシング病の画像所見
下垂体MRI
クッシング病の画像診断において最も重要な検査は下垂体MRIです。この検査はACTH産生腫瘍の局在を特定するために不可欠な役割を果たします。
高解像度MRIを用いることで直径2-3mm程度の微小な下垂体腺腫でも検出できる可能性が高まります。腫瘍は通常T1強調画像で低信号、T2強調画像で等信号から高信号を示します。
| シークエンス | 腫瘍の信号強度 |
| T1強調画像 | 低信号 |
| T2強調画像 | 等信号~高信号 |
| 造影T1強調画像 | 周囲組織より遅延性に増強 |
造影剤を用いた動的MRI撮影では腫瘍が周囲の正常下垂体組織と比較して遅延性に造影される様子が観察されることがあります。この特徴的な造影パターンは腫瘍の同定に役立ちます。
しかし、全てのクッシング病患者でMRI上に明確な腫瘍像が描出されるわけではありません。
腫瘍が非常に小さい場合や稀に散在性のACTH産生細胞が存在する場合もあり、そのような際には画像上での同定が困難となります。
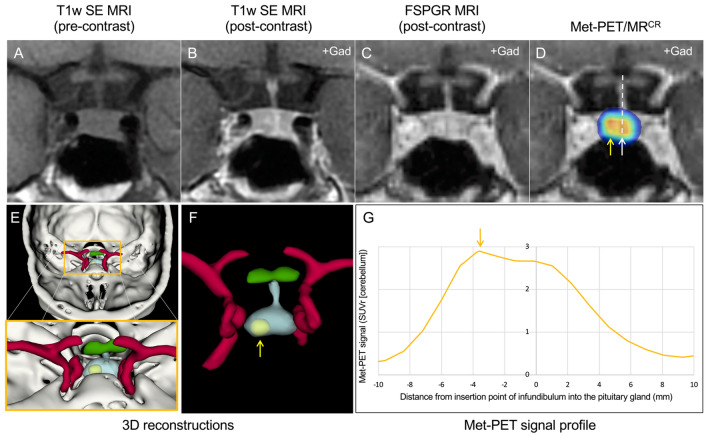
Bashari, W A et al. “Modern imaging in Cushing’s disease.” Pituitary vol. 25,5 (2022): 709-712.
所見:ACTH依存性クッシング症候群患者の鞍区および傍鞍区の3D再構築を伴うMRIおよびMet-PETの所見。A–C 造影前後の冠状断T1WI SE MRI(A, B)およびFSPGR(ボリュメトリック)MRI(C)は、下垂体柄が左に微妙に偏位し、鞍底の左側にわずかな下向き傾斜が認められるが、明確な微小腺腫は視認されない。D Met-PET/MRCRは、腺内の中心部(白矢印)および右側(黄色矢印)の放射性トレーサーの取り込みを示す。E、F 3D再構築画像は、PET、CTおよびFSPGR MRIデータセットを組み合わせ、正常腺(ターコイズ)および内頸動脈(赤)や視交叉(緑)などの隣接構造に対する腫瘍(黄色)の位置を明示する。G 鞍区における11C-メチオニンの取り込みプロファイリングは、正常腺およびコルチコトロフ微小腺腫による取り込みと一致する2つのピークを示す。経蝶形骨洞手術で、右側の腺から微小腺腫が切除され、組織学的にコルチコトロフ腺腫と確認された。術後、患者は完全な臨床的および生化学的寛解を達成し、正常下垂体機能を維持している。
副腎CT
クッシング病では持続的なACTH過剰分泌の結果として副腎の肥大が生じることがあります。この二次性変化を評価するために副腎CTが行われることがあります。
副腎CTでは両側性の副腎肥大が観察されることが多いです。これは下垂体からのACTH過剰分泌に対する副腎の反応を反映しています。
副腎CTで観察される特徴 は次の通りです。
• 両側性の副腎腫大
• 副腎皮質の肥厚
• 結節状の変化(稀に)
一方で副腎腫瘍を伴うクッシング症候群との鑑別も重要です。
副腎性クッシング症候群では片側性の副腎腫瘍が認められることが多いため、両側性の変化を示すクッシング病とは異なる画像所見を呈します。
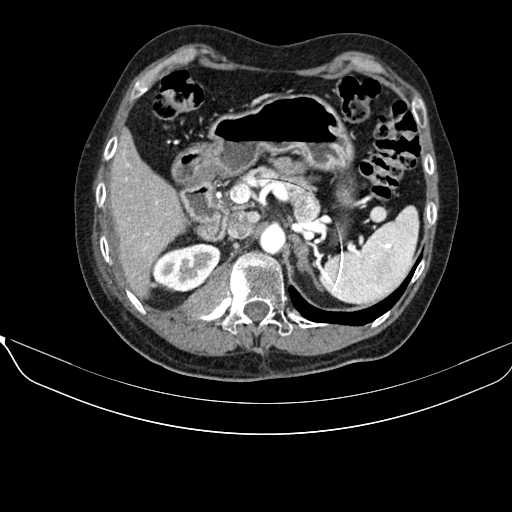
所見:両側副腎の腫大が認められるが、腫瘍性病変は指摘出来ない。
全身骨密度測定
クッシング病では長期的なコルチゾール過剰により骨密度の低下が生じることがあります。この変化を評価するために全身骨密度測定(DXA法)が行われることがあります。
| 部位 | 骨密度低下の特徴 |
| 腰椎 | 早期から顕著な低下 |
| 大腿骨頸部 | 進行性の低下 |
| 橈骨遠位端 | 比較的保たれる傾向 |
骨密度の低下は特に腰椎や大腿骨頸部で顕著に認められることが多いです。これらの部位は皮質骨よりも海綿骨の割合が高く、コルチゾールの影響を受けやすいためです。
骨密度測定の結果はT-scoreやZ-scoreとして表現されます。これらのスコアは年齢や性別を考慮した上で、骨密度低下の程度を客観的に評価するのに役立ちます。
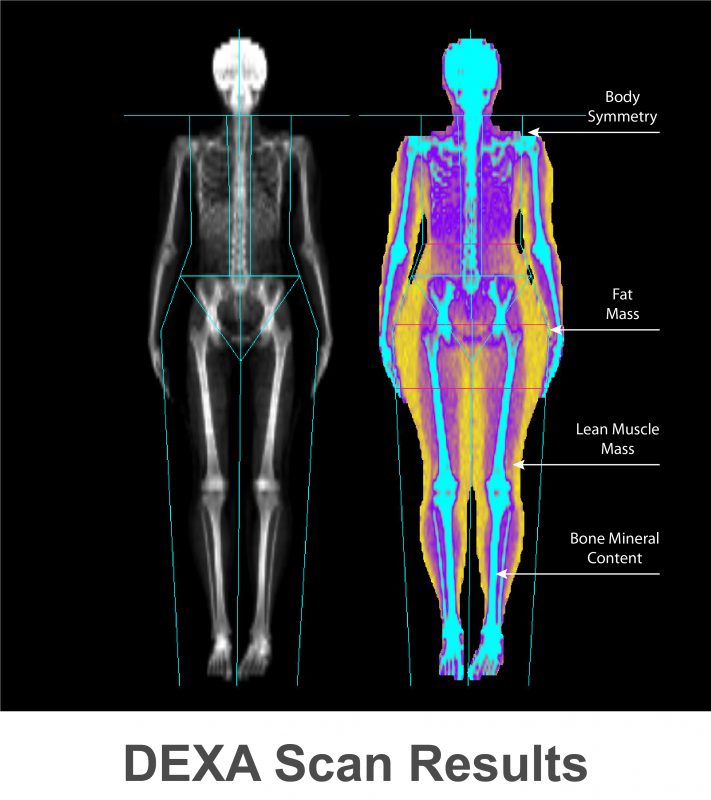
所見:全身の体組成がわかるDEXA法を用いた測定の例
胸腹部CT
クッシング病の診断過程では異所性ACTH症候群との鑑別が重要です。そのため胸腹部CTが施行されることがあります。
この検査の主な目的は肺や膵臓、胸腺などに存在する可能性のある異所性ACTH産生腫瘍を検索することです。
| 好発部位 | 特徴的な所見 |
| 肺 | 小細胞肺癌、カルチノイド |
| 膵臓 | 神経内分泌腫瘍 |
| 胸腺 | 胸腺カルチノイド |
異所性ACTH症候群の腫瘍は多様な形態を示すため造影CTを用いた詳細な評価が行われます。また、必要に応じてPET-CTなどの機能画像検査が追加されることもあります。
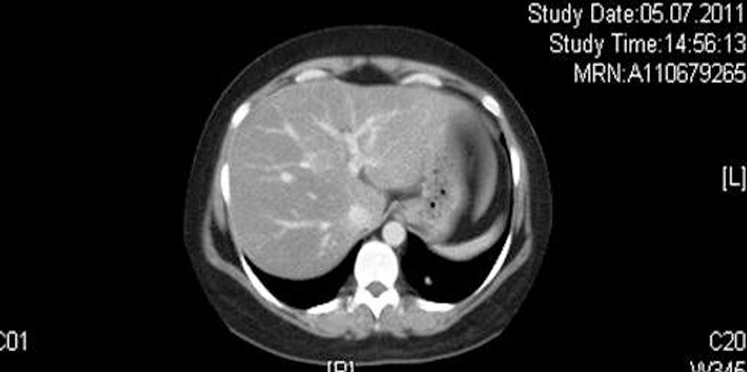
所見:左下葉に造影結節あり、異所性ACTH産生腫瘍(気管支カルチノイド)の症例である。
下錐体静脈洞サンプリング
下垂体MRIで明確な腫瘍像が得られない場合や異所性ACTH症候群との鑑別が困難な場合には、下錐体静脈洞サンプリングが考慮されます。
この検査は画像検査というよりも侵襲的な内分泌学的検査に分類されますが、腫瘍の局在診断において極めて重要な役割を果たします。
下錐体静脈洞サンプリングの特徴は以下の通りです。
- 両側の下錐体静脈洞からACTH濃度を測定
- CRH負荷前後のACTH値を比較
- 中枢/末梢ACTH濃度比を評価
下錐体静脈洞サンプリングでは左右のACTH濃度差やCRH負荷に対する反応性を評価することで、腫瘍の存在とその局在を高い精度で推定することができます。
クッシング病の画像診断は単一のモダリティに頼るのではなく、複数の検査を組み合わせた総合的なアプローチが必要です。
下垂体MRIを中心としつつ、副腎CT、全身骨密度測定、胸腹部CT、そして必要に応じて下錐体静脈洞サンプリングなどを組み合わせることで、診断の確実性を高めることができます。

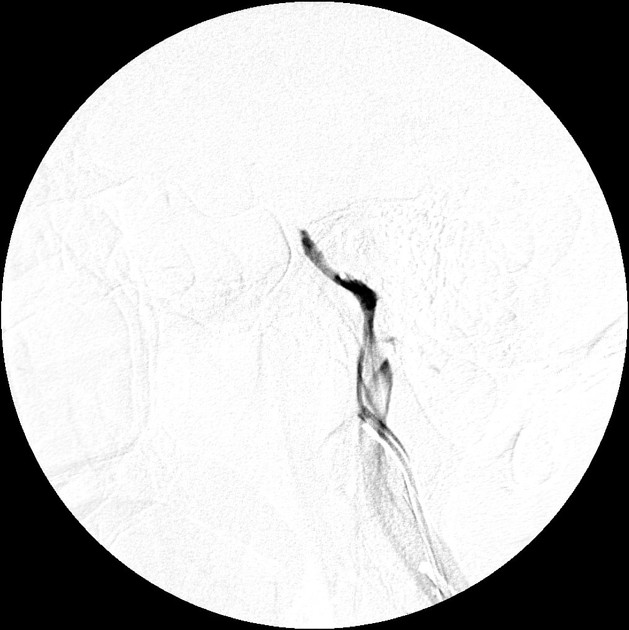
所見:両側下錐体静脈洞サンプリングの画像である。

治療法と回復への道のり
外科的治療
クッシング病の第一選択治療は通常、経蝶形骨洞手術による下垂体腫瘍の摘出です。この手術は鼻腔から蝶形骨洞を経由して下垂体に到達する低侵襲な方法で行われます。
手術の目的はACTH産生腫瘍を完全に摘出し、正常な下垂体機能を可能な限り温存することにあります。
手術の成功率は腫瘍のサイズや局在、術者の経験などにより異なりますが、一般的に60-90%程度とされています。
| 手術成功率の要因 | 影響 |
| 腫瘍サイズ | 小さいほど高成功率 |
| 腫瘍局在 | 明確なほど高成功率 |
手術後の回復期間は個人差がありますが、多くの患者さんは1-2週間程度で退院が可能です。しかし、ホルモン分泌の正常化には数ヶ月を要することがあります。
薬物療法
手術が困難な場合や手術後も症状が持続する際には薬物療法が考慮されます。薬物療法の主な目的はコルチゾール分泌を抑制し、症状を緩和することにあります。
代表的な薬剤には以下のようなものがあります。
- コルチゾール合成阻害薬
- メチラポン
- ケトコナゾール
- グルココルチコイド受容体拮抗薬
- ミフェプリストン
これらの薬剤はそれぞれ異なる作用機序を持ち、患者さんの状態に応じて選択されます。薬物療法は長期に及ぶことが多く、副作用の管理が重要となります。
| 薬剤 | 主な作用 | 注意点 |
| メチラポン | コルチゾール合成阻害 | 副腎不全に注意 |
| ケトコナゾール | ステロイド合成阻害 | 肝機能障害に注意 |
| ミフェプリストン | コルチゾール作用阻害 | 低カリウム血症に注意 |
薬物療法の効果発現には個人差があり、数週間から数ヶ月を要することがあります。また、治療効果を維持するために長期的な服薬が必要となる可能性があります。
放射線治療
手術や薬物療法で十分な効果が得られない場合、放射線治療が選択肢となることがあります。放射線治療には従来の分割照射と定位放射線治療(ガンマナイフなど)があります。
放射線治療の利点は非侵襲的であることと、長期的な効果が期待できることです。
一方で効果の発現に時間がかかることや、下垂体機能低下のリスクがあることが課題となります。
放射線治療の特徴は次の通りです。
- 非侵襲的アプローチ
- 長期的な腫瘍制御効果
- 効果発現までに時間を要する
- 下垂体機能低下のリスクあり
放射線治療後ホルモン分泌が正常化するまでには通常1-5年程度かかります。この間、薬物療法を併用することが多いです。
両側副腎摘出術
他の治療法で効果が得られない重症例では両側副腎摘出術が考慮されることがあります。この手術はコルチゾール産生源を完全に取り除くことで即時的な症状改善をもたらします。
しかし、この手術には重大な副作用があります。両側副腎を摘出することで患者さんは生涯にわたってステロイド補充療法が必要となります。
| 両側副腎摘出術の利点 | 欠点 |
| 即時的な症状改善 | 永続的なステロイド補充の必要性 |
| 確実なコルチゾール低下 | 副腎不全のリスク |
| 薬物療法からの解放 | ネルソン症候群発症のリスク |
両側副腎摘出術後の回復期間は通常2-4週間程度ですが、ステロイド補充療法の調整には数ヶ月を要することがあります。
治療後の経過観察と長期管理
クッシング病の治療後は長期的な経過観察が不可欠です。治療効果の持続性や再発の有無、さらには下垂体機能の評価を定期的に行う必要があります。
治癒の判定には通常6-12ヶ月程度の観察期間が必要とされます。この間コルチゾール値や ACTH値の定期的な測定、臨床症状の評価が行われます。
| 観察項目 | 頻度 |
| 血中コルチゾール | 3-6ヶ月毎 |
| 尿中遊離コルチゾール | 3-6ヶ月毎 |
| 臨床症状評価 | 毎受診時 |
| 画像検査 | 年1回程度 |
クッシング病の治療は個々の患者さんの状態に応じて選択される必要があります。
治療法の選択や治癒までの期間は腫瘍のサイズや局在、患者さんの全身状態など様々な要因によって異なります。
多くの場合、複数の治療法を組み合わせたアプローチが取られ、治癒までには数ヶ月から数年を要することがあります。
しかし適切な治療と経過観察により、多くの患者さんで良好な転帰が得られています。

治療の副作用とリスク
経蝶形骨洞手術に伴うリスク
クッシング病の主要な治療法である経蝶形骨洞手術には他の外科的処置と同様にいくつかの潜在的なリスクが存在します。
手術に関連する主なリスクには出血、感染、髄液漏などがあります。これらの合併症は比較的稀ではありますが、発生した場合には迅速な対応が必要です。
| 合併症 | 発生頻度 | 対応 |
| 出血 | 1-2% | 止血処置、輸血 |
| 感染 | 1-3% | 抗生物質投与 |
| 髄液漏 | 1-4% | 修復手術、安静 |
また、手術による下垂体機能低下症のリスクも考慮する必要があります。
腫瘍摘出の過程で正常な下垂体組織が損傷を受けることがあり、その結果一時的または永続的なホルモン分泌不全が生じる可能性があります。
下垂体機能低下症のリスクが高い状況は次の通りです。
- 大きな腫瘍の摘出
- 再手術
- 術中の出血多量
下垂体機能低下症が生じた場合ホルモン補充療法が必要となることがあります。このため術後は慎重な内分泌学的評価と長期的なフォローアップが不可欠です。
薬物療法における副作用
薬物療法はクッシング病の管理において重要な役割を果たしますが、使用される薬剤にはそれぞれ特有の副作用があります。
コルチゾール合成阻害薬であるメチラポンやケトコナゾールは効果的なコルチゾール低下作用を持つ一方で、副腎不全や肝機能障害などのリスクがあります。
| 薬剤 | 主な副作用 | モニタリング項目 |
| メチラポン | 副腎不全、消化器症状 | コルチゾール値、電解質 |
| ケトコナゾール | 肝機能障害、消化器症状 | 肝酵素、コルチゾール値 |
グルココルチコイド受容体拮抗薬であるミフェプリストンはコルチゾールの作用を直接阻害しますが、低カリウム血症や副腎不全のリスクがあります。
これらの薬剤使用時には定期的な血液検査や症状モニタリングが必要となります。
副作用の早期発見と適切な対応が、安全な薬物療法継続の鍵となります。
放射線治療後の長期的影響
放射線治療は難治性クッシング病に対する有効な選択肢ですが、長期的な影響について考慮する必要があります。
放射線照射後、効果が現れるまでに時間を要することが多く、その間はホルモン値の変動に注意が必要です。
放射線治療の主なリスクは下垂体機能低下症の発症です。照射後数年にわたって徐々に下垂体機能が低下していく可能性があります。
放射線治療後の下垂体機能低下症の特徴は以下の通りです。
• 発症までの期間が長い(数年単位)
• 進行性の経過をたどる
• 複数のホルモン系が影響を受ける
また、稀ではありますが、脳の他の部位への影響や二次性腫瘍の発生リスクも報告されています。
これらのリスクは照射技術の進歩により低減されつつありますが、長期的な経過観察が重要です。
| 合併症 | 発生頻度 | 発症時期 |
| 下垂体機能低下症 | 20-80% | 2-10年後 |
| 視神経障害 | 1-2% | 1-5年後 |
| 二次性腫瘍 | <1% | 10年以上後 |
放射線治療を受けた患者さんは生涯にわたる内分泌学的評価と神経学的評価が必要となります。
両側副腎摘出術後の課題
両側副腎摘出術は他の治療法が奏功しない場合の選択肢ですが、重大な長期的影響を伴います。
この手術によって患者さんは永続的な副腎不全状態となり、生涯にわたるステロイド補充療法が不可欠となります。
ステロイド補充療法には慎重な用量調整が必要です。過剰投与はクッシング症候群様の症状を不足はアジソン病様の症状をもたらす可能性があります。
| 状態 | リスク |
| ステロイド過剰 | 骨粗鬆症、糖尿病、高血圧 |
| ステロイド不足 | 倦怠感、低血圧、電解質異常 |
また、両側副腎摘出術後にはネルソン症候群と呼ばれる状態が発生するリスクがあります。
これは副腎からのフィードバックがなくなることで下垂体のACTH産生腫瘍が急速に増大する現象です。
ネルソン症候群の発症リスクは10-30%程度とされており、定期的なMRI検査による経過観察が重要となります。

再発リスクと予防策
再発の可能性と頻度
クッシング病は初期治療後も再発のリスクが存在する疾患です。再発率は治療方法や経過観察期間によって異なりますが、一般的に5-20%程度とされています。
再発は治療後数年を経て発生することがあるため長期的な経過観察が不可欠です。
特に手術後5年以内の再発が多いとされていますが、10年以上経過してから再発するケースも報告されています。
| 治療法 | 再発率(5年以内) | 再発率(10年以内) |
| 経蝶形骨洞手術 | 5-10% | 10-20% |
| 放射線治療 | 10-20% | 20-30% |
| 薬物療法 | 30-50% | データ不足 |
再発のリスクは初期治療の種類や腫瘍の特性によっても変動します。例えば大きな腫瘍や浸潤性の強い腫瘍では再発のリスクが高くなる傾向があります。
再発の早期発見のための経過観察
再発を早期に発見し、適切に対応するためには定期的な経過観察が重要です。経過観察には内分泌学的検査と画像検査が含まれます。
内分泌学的検査では血中コルチゾール値や尿中遊離コルチゾール値を定期的に測定します。
これらの値の上昇は再発の可能性を示唆する重要なサインとなります。
| 検査項目 | 頻度 | 注意点 |
| 血中コルチゾール | 3-6ヶ月毎 | 日内変動を考慮 |
| 尿中遊離コルチゾール | 6-12ヶ月毎 | 24時間蓄尿が必要 |
| ACTH | 3-6ヶ月毎 | 採血のタイミングに注意 |
画像検査、特にMRIは腫瘍の再発や増大を評価するために重要です。通常は術後1年目は6ヶ月ごと、その後は年1回程度のMRI検査が推奨されます。
経過観察のポイントは以下の通りです。
- 定期的な内分泌学的検査の実施
- 計画的な画像検査の実施
- 臨床症状の慎重な観察
これらの検査と並行して患者さんの自覚症状や身体所見の変化にも注意を払う必要があります。わずかな変化でも再発の初期サインである可能性があります。
生活習慣の改善による再発予防
クッシング病の再発予防には適切な生活習慣の維持が重要な役割を果たします。
健康的な生活習慣は全身状態の改善だけでなく、ホルモンバランスの安定化にも寄与する可能性があるのです。
特に以下の点に注意を払うことが推奨されます。
- バランスの取れた食事
- 定期的な運動
- 十分な睡眠とストレス管理
- 禁煙と適度な飲酒
これらの生活習慣の改善はクッシング病の直接的な再発予防効果はまだ科学的に証明されていませんが、全身状態の改善を通じて間接的に再発リスクを低減させる可能性があります。
| 生活習慣 | 推奨内容 | 期待される効果 |
| 食事 | バランスの良い低塩食 | 体重管理、血圧安定 |
| 運動 | 週3-5回の有酸素運動 | 骨密度維持、代謝改善 |
| 睡眠 | 7-8時間の規則正しい睡眠 | ストレス軽減、ホルモンバランス改善 |
これらの生活習慣の改善は患者さんの全体的な健康状態を向上させ、再発時の早期発見にも役立つ可能性があります。
ストレス管理の重要性
ストレスはホルモンバランスに大きな影響を与える要因の一つです。
クッシング病の患者さんにとって効果的なストレス管理は再発予防において重要な役割を果たす可能性が生じます。
慢性的なストレスは視床下部-下垂体-副腎軸(HPA軸)を活性化させ、コルチゾール分泌を増加させる可能性があるのです。
このためストレス軽減はホルモンバランスの安定化に寄与する可能性があります。
| ストレス管理法 | 効果 |
| 瞑想・マインドフルネス | リラックス効果、ストレス軽減 |
| 定期的な運動 | ストレス解消、気分改善 |
| カウンセリング | 心理的サポート、コーピングスキル向上 |
クッシング病の再発予防には多角的なアプローチが必要です。定期的な経過観察、健康的な生活習慣の維持、そして効果的なストレス管理が再発リスクの低減に重要な役割を果たします。

クッシング病の治療費
クッシング病の治療費は診断から治療、経過観察まで多岐にわたり、患者さんの経済的負担が大きくなる可能性があります。
初診料から入院費まで考慮すると総額は100万円を超えることも考えられるでしょう。
公的医療保険や高額療養費制度の活用が重要ですが、それでも自己負担額は無視できません。
長期的な経過観察や再発時の治療も考慮すると経済的な準備と支援体制の確立が不可欠です。
初診・再診にかかる費用
| 項目 | 概算費用 |
| 初診料 | 2,910円 |
| 再診料 | 750円 |
検査費用の内訳
| 検査項目 | 費用 |
| MRI | 19,000円~30,200円 |
| 血液検査 | 4,200円(血液一般+生化学5-7項目の場合) |
手術・入院費用の概算
| 治療法 | 概算総額 |
| 手術 | 80万円 |
| 放射線治療 | 50万円 |
入院に関して詳しく説明すると、日本の入院費はDPC(診断群分類包括評価)システムを使用して計算されます。このシステムは、患者の病名や治療内容に基づいて入院費を決定する方法です。以前の「出来高」方式とは異なり、DPCシステムでは多くの診療行為が1日あたりの定額に含まれます。
DPCシステムの主な特徴
- 約1,400の診断群に分類される
- 1日あたりの定額制
- 一部の治療は従来通りの出来高計算が適用される
DPCシステムと出来高計算の比較表
| DPC(1日あたりの定額に含まれる項目) | 出来高計算項目 |
|---|---|
| 投薬 | 手術 |
| 注射 | リハビリ |
| 検査 | 特定の処置 |
| 画像診断 | |
| 入院基本料 |
DPCシステムの計算方法
計算式は以下の通りです:
「1日あたりの金額」×「入院日数」×「医療機関別係数」+「出来高計算分」
*医療機関別係数は各医療機関によって異なります。
例えば、患者が14日間入院した場合の計算は以下のようになります
DPC名: 副腎皮質機能亢進症、非機能性副腎皮質腫瘍 その他の手術あり 手術処置等2なし
日数: 14
医療機関別係数: 0.0948 (例:神戸大学医学部附属病院)
入院費: ¥402,080 +出来高計算分
保険が適用されると、自己負担額は1割から3割になります。また、高額医療制度の対象となる場合、実際の自己負担額はさらに低くなります。
なお、上記の価格は2024年7月時点のものであり、最新の価格については随時ご確認ください。
以上