呼吸器疾患の一種である静水圧性肺水腫(せいすいあつせいはいすいしゅ)とは、心臓の機能低下によって肺の血管内圧が上昇し、肺胞に水分が溜まってしまう状態を指します。
通常肺の毛細血管と肺胞の間には繊細なバランスが保たれていますが、心臓の働きが弱まるとこのバランスが崩れて肺に水分が溢れ出してしまうのです。
しかしこの状態は早期発見と適切な対応により多くの場合改善が可能です。
静水圧性肺水腫の病型
静水圧性肺水腫(せいすいあつせいはいすいしゅ)は様々な心臓疾患に起因して発症する複雑な病態であり、その病型は基礎となる心臓の問題に応じて細かく分類されます。
急性左心不全に関連する病型
急性左心不全に関連する静水圧性肺水腫は左心室の機能が急激に低下することで発生する緊急性の高い病型です。この状態はまるで堰を切ったように肺に水分が流れ込む様子に例えられます。
主な原因疾患とその特徴的な病態生理は以下の通りです。
| 原因疾患 | 特徴 | 病態生理学的メカニズム |
| 急性心筋梗塞 | 突発的な発症 | 虚血による心筋収縮力の急激な低下 |
| 急性弁膜症 | 心雑音の出現 | 弁逆流による左房圧の急激な上昇 |
| 心筋炎 | 発熱を伴うことが多い | 炎症による心筋機能の急性障害 |
これらの疾患により左心室の拡張末期圧が急激に上昇し、その圧力が肺静脈を経て肺毛細血管に伝わります。
肺毛細血管圧が oncotic pressure(約25 mmHg)を超えるとスターリングの法則に基づき、血管内から肺間質へ水分が漏出し始めます。
さらに圧が上昇すると肺胞内へも水分が溢れ出し、急性肺水腫の状態に至るのです。
急性左心不全による静水圧性肺水腫は数分から数時間の間に急速に進行する可能性があり、迅速な診断と対応が生命予後を左右する重要な要因となります。
慢性左心不全に起因する病型
慢性左心不全に起因する静水圧性肺水腫は長期にわたる左心室機能の低下により引き起こされる病型です。
これはまるでゆっくりと水位が上昇する湖のように徐々に肺うっ血が進行していく過程と言えるでしょう。
主に以下の疾患が関与してそれぞれ特徴的な病態を示します。
- 虚血性心疾患:冠動脈の狭窄や閉塞による慢性的な心筋虚血
- 拡張型心筋症:心筋細胞の変性による心室の拡大と収縮力低下
- 高血圧性心疾患:長期の圧負荷による左室肥大と拡張機能障害
- 僧帽弁閉鎖不全症:弁逆流による左房容量負荷の増大
| 疾患 | 主な病態生理 | 肺水腫発症までの典型的期間 |
| 虚血性心疾患 | 心筋虚血→収縮力低下 | 数ヶ月〜数年 |
| 拡張型心筋症 | 心室拡大→駆出率低下 | 数年〜数十年 |
| 高血圧性心疾患 | 左室肥大→拡張障害 | 数年〜数十年 |
| 僧帽弁閉鎖不全症 | 左房圧上昇→肺うっ血 | 数ヶ月〜数年 |
これらの疾患は徐々に心機能の低下を引き起こし、最終的に肺水腫に至る可能性があります。
慢性的な経過をたどるため代償機構が働き、初期段階では症状が顕在化しないこともありますが、代償機構が破綻すると急速に肺水腫が進行する場合があるため注意が必要です。
右心不全による病型
右心不全による静水圧性肺水腫は右心室の機能不全により引き起こされる複雑な病型です。この状態は心臓の右側と左側のバランスが崩れ、全身にうっ血が及ぶ様子に例えられます。
主な原因疾患とその特徴的な病態は以下の通りです。
| 疾患 | 特徴 | 病態生理学的メカニズム |
| 肺性心 | 肺高血圧症を伴う | 肺血管抵抗上昇→右室圧負荷 |
| 三尖弁閉鎖不全症 | 頸静脈怒張が顕著 | 右室→右房逆流→全身性うっ血 |
| 右室梗塞 | 下壁心筋梗塞に合併 | 右室収縮力低下→心拍出量減少 |
右心不全による静水圧性肺水腫の特徴的な点は肺うっ血と同時に全身性うっ血を呈することです。これは右心不全により静脈還流が障害され、体静脈圧が上昇するためです。
結果として以下のような全身症状が現れます。
- 頸静脈怒張:中心静脈圧上昇の反映
- 肝腫大:うっ血性肝障害の兆候
- 下腿浮腫:全身性うっ血の表れ
右心不全による静水圧性肺水腫の管理では左心不全とは異なるアプローチが必要となる場合があり、右心機能の評価と適切な管理が重要です。
高血圧性肺水腫
高血圧性肺水腫は急激な血圧上昇により引き起こされる静水圧性肺水腫の特殊な一型です。
この病態はまるで高圧ホースから水が噴き出すように急激な圧力上昇により肺に水分が溢れ出す状況に例えられます。
高血圧性肺水腫の特徴と病態生理学的メカニズムは以下の通りです。
- 急激な血圧上昇:収縮期血圧が180-200 mmHg以上に上昇
- 左室拡張機能障害:急激な圧負荷により左室のコンプライアンスが低下
- 肺毛細血管圧の急激な上昇:左室拡張末期圧の上昇が肺へ波及
- 肺血管透過性の亢進:高血圧による内皮細胞障害
| 段階 | 病態 | 臨床的意義 |
| 初期 | 左室拡張障害 | 無症状でも潜在的リスク |
| 進行期 | 肺毛細血管圧上昇 | 呼吸困難感の出現 |
| 顕性期 | 肺胞内水分貯留 | 急性呼吸不全の状態 |
高血圧性肺水腫は高血圧性緊急症の一形態として認識され、迅速な血圧管理が求められます。特に従来高血圧のない患者さんや妊娠高血圧症候群の患者さんに発症しやすいのです。
主な症状
静水圧性肺水腫の主症状は急性の呼吸困難、咳嗽、頻脈、全身浮腫など多岐にわたり、これらの症状は患者の生活を根本から変え、時に生命を脅かす危険性をはらんでいます。
急性呼吸困難
静水圧性肺水腫の最も顕著かつ危険な症状は、突然襲いかかる息切れや呼吸困難です。
この症状は特に横になった際に悪化して多くの患者は座位や立位、さらには窓際に寄りかかるなどして必死に呼吸を楽にしようとするでしょう。
| 呼吸困難の程度 | 特徴 | 患者の体験 |
| 軽度 | 労作時のみ出現 | 「階段を上がると息が切れます」 |
| 中等度 | 日常生活動作で出現 | 「洗濯物を干すのも一苦労です」 |
| 重度 | 安静時にも持続 | 「座っていても息苦しく、眠れません」 |
この呼吸困難は肺胞内に溜まった水分が酸素の取り込みを妨げることで生じるのです。
咳嗽と喀痰
静水圧性肺水腫に特徴的な咳はしばしば泡沫状のピンク色の喀痰を伴て患者さんを更なる不安に陥れることもあるでしょう。
咳嗽は特に夜間に悪化することが多いため患者さんの睡眠を妨げ、慢性的な疲労感を引き起こします。
- 咳嗽の特徴と患者の体験
- 持続的で湿性:「一晩中咳が止まらず、家族も眠れません」
- 夜間に増悪:「横になると咳が酷くなり、座って眠るようになりました」
- 体位変換で誘発:「寝返りを打つたびに咳が出て、ぐっすり眠れません」
この咳嗽と喀痰の組み合わせは患者さんに窒息の恐怖さえ感じさせ、深刻な心理的ストレスを引き起こすこともあるでしょう。
頻脈と動悸
静水圧性肺水腫では心臓が過剰な負荷に対応しようとして頻脈が生じ、患者さんは激しい動悸として感じます。
| 心拍数 | 状態 | 患者さんの体験 |
| 100-120拍/分 | 軽度頻脈 | 「なんとなく胸がドキドキします」 |
| 120-150拍/分 | 中等度頻脈 | 「動悸が強く、落ち着きません」 |
| 150拍/分以上 | 重度頻脈 | 「心臓が爆発しそうで恐怖です」 |
頻脈は心臓が効率的に血液を送り出せていないことを示す重要なサインであり、その持続は心機能のさらなる低下を引き起こす可能性があります。
全身浮腫
静水圧性肺水腫の進行に伴い全身性の浮腫が出現して患者さんの体型や日常生活に大きな影響を与えます。
- 浮腫の好発部位と患者の体験
- 足首:「靴下の跡がくっきり残り、夕方には靴が入らなくなります」
- 下腿:「ズボンがきつくなり、新しい服を買う必要がありました」
- 腹部:「お腹が膨らんで、妊娠しているように見えます」
- 顔面:「目の周りがパンパンに腫れて、知人に病気を疑われました」
この浮腫は体内の水分貯留を反映しており、その程度は心不全の重症度と相関することが多く、患者さんのボディイメージや自尊心にも大きな影響を与えるのです。
静水圧性肺水腫の複雑な原因
静水圧性肺水腫の主な原因は左心室の機能不全や左心室への血液流入障害であり、これらの要因が複雑に絡み合って発症に至ります。
この病態は心臓と肺の緊密な関係性を反映しており、一方の異常が他方に重大な影響を及ぼす様子を如実に示しているのです。
左心室機能不全
左心室機能不全は静水圧性肺水腫の主要な原因の一つであり、心臓のポンプ機能の低下が肺への影響を引き起こす典型的な例です。
この状態では左心室が十分な力で血液を大動脈に送り出すことができず、結果として肺静脈圧が上昇して肺うっ血が生じます。
左心室機能不全の主な原因とそのメカニズムは以下の通りです。
| 原因疾患 | 病態生理学的メカニズム |
| 急性心筋梗塞 | 心筋細胞の壊死による急激な収縮力低下 |
| 慢性虚血性心疾患 | 長期の虚血による心筋細胞の機能低下 |
| 拡張型心筋症 | 心筋細胞の変性による心室拡大と収縮力低下 |
| 高血圧性心疾患 | 長期の圧負荷による心筋肥大と機能低下 |
これらの疾患は心筋の収縮力を低下させて、心臓のポンプ機能を障害することで肺水腫の発症リスクを高めます。
例えば急性心筋梗塞では冠動脈の突然の閉塞により心筋細胞が酸素不足に陥り、数分から数時間のうちに壊死に至ってしまうのです。
この急激な心筋細胞の喪失は左心室の収縮力を著しく低下させて急性の静水圧性肺水腫を引き起こす可能性があります。
左心室への血液流入障害
左心室への血液流入障害も静水圧性肺水腫の重要な原因となり、心臓の構造的問題が肺に直接影響を与える例を示しています。
この障害は主に弁膜症や左室拡張障害によって引き起こされ、その詳細なメカニズムは以下の通りです。
- 僧帽弁狭窄症
- 弁口面積の狭小化により左房から左室への血液流入が制限される
- 左房圧の上昇→肺静脈圧上昇→肺うっ血の連鎖反応が生じる
- 僧帽弁閉鎖不全症
- 弁の閉鎖不全により左室から左房への血液逆流が生じる
- 左房容量負荷増大→左房圧上昇→肺うっ血へと進展する
- 左室拡張障害
- 左室の硬さが増し、拡張期の充満が障害される
- 左室充満圧上昇左房圧上昇→肺うっ血の経路をたどる
これらの状態はまるでダムの水門が正常に機能しないために上流の川が氾濫するような状況でしょう。
例えば重度の僧帽弁閉鎖不全症では収縮期に左室から左房へ逆流する血液量が1回拍出量の50%以上に達することもあり、この大量逆流が左房圧を急激に上昇させて肺うっ血を引き起こします。
急性増悪因子
静水圧性肺水腫は慢性的な心機能低下を背景に急性増悪因子が加わることで発症することがあり、これは安定していた状態が突然崩れる様子を示しています。
主な急性増悪因子とそのメカニズムは以下の通りです。
| 増悪因子 | 病態生理学的影響 |
| 不整脈(特に心房細動) | 心房収縮の消失と心拍数上昇による心拍出量低下 |
| 感染症 | 代謝亢進による心負荷増大と炎症性サイトカインによる心筋抑制 |
| 過度の塩分・水分摂取 | 循環血液量増加による心前負荷の急激な上昇 |
| 薬物療法の中断 | 代償機構の急激な破綻による心機能低下 |
これらの因子は心臓に追加の負荷をかけたり既存の心機能低下を悪化させたりすることで、急激な肺うっ血を引き起こす可能性があります。
例えば慢性心不全患者が感染症に罹患すると発熱や頻脈により心臓の酸素需要が増大します。
同時に炎症性サイトカインが心筋抑制作用を示すことで急激に心機能が悪化して静水圧性肺水腫が誘発されることがあるのです。
神経体液性因子
静水圧性肺水腫の発症には神経体液性因子の活性化も重要な役割を果たし、生体の代償機構が皮肉にも病態を悪化させる例を示しています。
心機能低下に伴い活性化される主な因子とその作用は以下の通りです。
- レニン-アンジオテンシン-アルドステロン系(RAAS)
- アンジオテンシンIIによる強力な血管収縮作用
- アルドステロンによる腎臓での水・Na再吸収促進
- 交感神経系
- ノルアドレナリン分泌増加による心拍数・心収縮力増加
- 末梢血管収縮による後負荷増大
- 抗利尿ホルモン(ADH)
- 腎集合管での水再吸収促進
- 血管収縮作用
これらの因子の過剰な活性化は短期的には心機能を維持しようとする代償機構ですが、長期的には水分貯留や血管収縮を引き起こして心臓への負荷をさらに増大させる悪循環を形成します。
例えばRAASの持続的活性化は血管収縮と水・Na貯留を介して循環血液量を増加させ、心臓への前負荷と後負荷を同時に増大させてしまうのです。
これにより心臓の仕事量が増加して既に機能低下している心臓にさらなる負担をかけることで静水圧性肺水腫を悪化させる可能性が生じます。
診察と診断
静水圧性肺水腫の診察と診断は複数の検査法を組み合わせた包括的なアプローチが必要であり、その精度と適切な解釈が患者の予後を大きく左右する可能性があります。
限られた時間の中で患者さんの状態を正確に把握して適切な治療方針を決定しなければなりません。
病歴聴取と鋭敏な身体診察
診察の第一歩は詳細な病歴聴取と綿密な身体診察から始まります。以下のような点に特に注意を払いながら情報を収集するのです。
- 家族歴:特に若年発症の心不全や突然死の有無
- 職業歴:ストレスや環境因子の評価
- 生活環境:塩分摂取量、運動習慣、睡眠状態
身体診察では以下の点を詳細に評価します。
| 診察項目 | 評価ポイント | 臨床的意義 |
| 頸静脈怒張 | 怒張の程度と呼吸性変動 | 右心不全の重症度評価 |
| 心音聴診 | 第三音(S3)の有無、奔馬調律 | 左室拡張障害の評価 |
| 呼吸音聴診 | 湿性ラ音の分布と程度 | 肺うっ血の評価 |
| 下肢浮腫 | 圧痕の深さと範囲 | 全身うっ血の評価 |
これらの初期評価から静水圧性肺水腫を疑う根拠が得られた際にはさらなる精密検査へと進むこととなります。
例えば両側性の湿性ラ音と頸静脈怒張の組み合わせは静水圧性肺水腫を強く示唆する所見です。
非侵襲的検査
静水圧性肺水腫の診断において非侵襲的検査は重要な役割を果たします。これらの検査は患者さんの体内で起こっている変化を可視化して定量化する手段となるのです。
主な非侵襲的検査とその評価ポイントは以下の通りです。
- 心エコー検査
- 左室駆出率(EF):正常>50%、軽度低下40-49%、中等度低下30-39%、高度低下<30%
- E/e’比:>14で左室充満圧上昇を示唆
- 左房容積係数:>34 mL/m2で左房拡大を示唆
- 胸部X線検査
- 肺うっ血所見:肺血管陰影の増強、蝶形陰影
- 心拡大:心胸郭比>50%
- 心電図
- ST-T変化:虚血性変化の評価
- 不整脈:心房細動など
- 肺機能検査
- 拘束性換気障害:%VC <80%
- 拡散能低下:%DLCO <80%
| 検査 | 主要評価項目 | 異常値基準 |
| 心エコー | 左室駆出率 | <50% |
| 胸部X線 | 心胸郭比 | >50% |
| 心電図 | ST-T変化 | 1mm以上のST低下 |
| 肺機能 | %VC | <80% |
これらの検査を組み合わせることで静水圧性肺水腫の可能性をより詳細に評価し、他の心肺疾患との鑑別を行うことができます。
例えば左室駆出率の低下と肺うっ血所見の組み合わせは静水圧性肺水腫の診断をより確実にします。
血液検査
血液検査は静水圧性肺水腫の診断や重症度評価に役立つ客観的指標を提供します。これは目に見えない体内の変化を数値化する手段と言えるでしょう。
主な検査項目とその臨床的意義は以下の通りです。
- BNP(脳性ナトリウム利尿ペプチド)
- NT-proBNP(N末端プロ脳性ナトリウム利尿ペプチド)
- トロポニン
- D-ダイマー
| 検査項目 | 意義 |
| BNP/NT-proBNP | 心負荷の指標 |
| トロポニン | 心筋障害の指標 |
| D-ダイマー | 肺塞栓症の除外 |
これらの血液検査結果は診断の補助や経過観察における重要な指標となり、治療方針の決定にも影響を与えます。
例えばBNPの著明な上昇は重症心不全を示唆し、より積極的な治療介入が必要となる可能性が考えられるのです。
右心カテーテル検査
静水圧性肺水腫の確定診断には右心カテーテル検査が不可欠です。この検査ではカテーテルを用いて直接肺動脈圧を測定し、肺血管抵抗や心拍出量などの血行動態パラメータを評価します。
右心カテーテル検査で評価する主なパラメータと診断基準は以下の通りです。
- 肺動脈楔入圧(PAWP):>18 mmHg
- 心係数(CI):<2.5 L/min/m2
- 肺血管抵抗(PVR):>3 Wood単位(240 dyn·sec·cm-5)
加えて急性肺血管反応性試験も同時に実施されることが多く、これは治療方針、特に血管拡張薬の適応を判断する上で極めて重要です。
| パラメータ | 正常値 | 静水圧性肺水腫診断基準 |
| PAWP | 6-12 mmHg | >18 mmHg |
| CI | 2.5-4.0 L/min/m2 | <2.5 L/min/m2 |
| PVR | <1.5 Wood単位 | >3 Wood単位 |
これらの基準を満たす場合に静水圧性肺水腫と確定診断され、その後の治療方針が決定されます。
例えばPAWPが25 mmHgと著明に上昇している場合、利尿薬による積極的な前負荷軽減が必要となる可能性が生じるのです。
画像所見
静水圧性肺水腫の画像所見は診断において極めて重要な役割を果たし、疾患の進行度や重症度を評価する上で不可欠な情報を提供します。
これらの画像所見を総合的に評価することで静水圧性肺水腫の診断精度を高め、適切な治療方針の決定につなげることが可能となります。
胸部X線検査
胸部X線検査は静水圧性肺水腫の診断において最初に行われる基本的な画像検査です。この検査は肺野全体の状態を一目で把握できる利点があります。
この検査では観察される所見の特徴は以下の通りです。
- 肺血管陰影の増強:肺動脈や静脈の拡張として観察される
- 両側性の浸潤影(蝶形陰影):肺門部から末梢に広がる対称的な陰影
- 心拡大:心胸郭比(CTR)の増大(正常値:<50%)
- Kerley B線:小葉間隔壁の肥厚を反映する線状陰影
| 重症度 | X線所見 | CTR |
| 軽度 | 肺血管陰影増強 | 50-55% |
| 中等度 | 間質性浮腫+肺門部うっ血 | 55-60% |
| 重度 | 肺胞性浮腫+胸水 | >60% |
これらの所見は肺うっ血の程度や心臓の状態を反映しており、診断や経過観察において大切な指標となります。例えばCTRの経時的な増大は心不全の進行を示唆する重要なサインです。
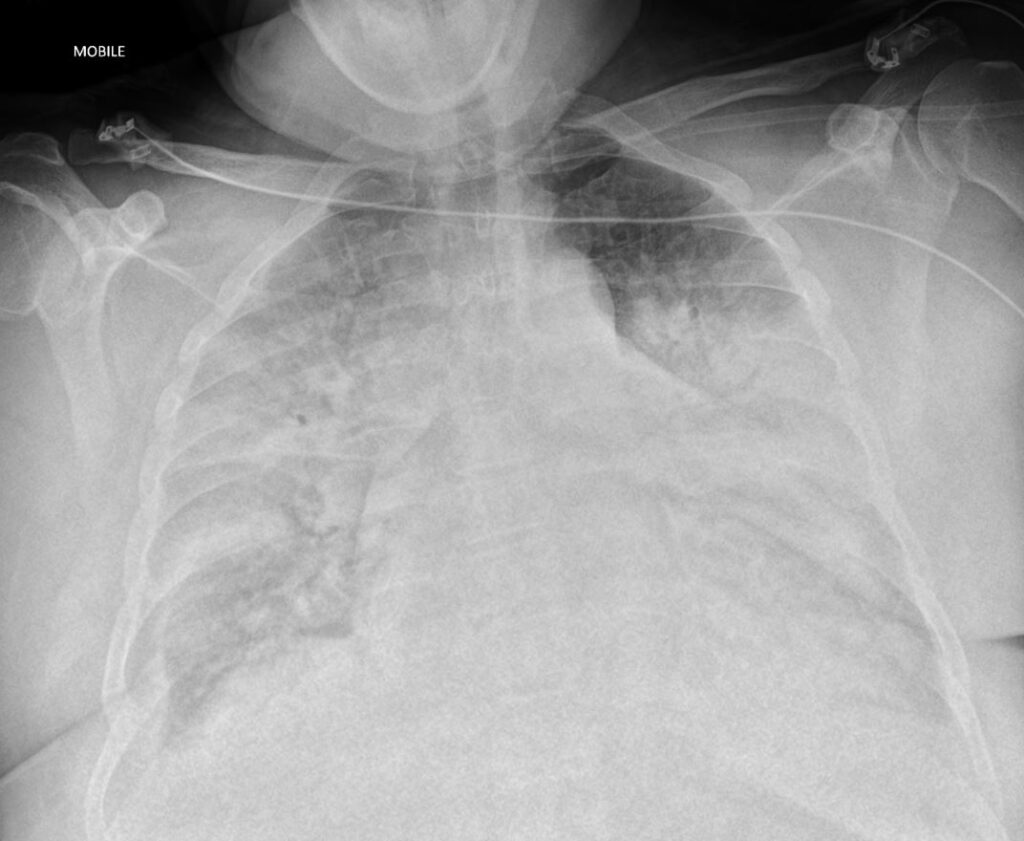
所見:両側肺門部中心としてすりガラス影~浸潤影あり、血管陰影の増強や心拡大も認められ、肺水腫として説明可能な所見である。
胸部CT検査
胸部CT検査は静水圧性肺水腫の診断において肺実質や血管の状態をより詳細に評価することができる高精度な検査法です。X線では捉えきれない微細な変化を可視化できるため不可欠になります。
この検査では観察される所見の特徴は次の通りです。
| CT所見 | 特徴 | 病態生理学的意義 |
| GGO | びまん性、両側性 | 肺胞腔内の水分貯留 |
| 小葉間隔壁肥厚 | 網状影として観察 | 間質性浮腫の存在 |
| 胸水 | 両側性、背側優位 | 全身性うっ血の反映 |
これらの所見は肺水腫の程度や分布を詳細に把握するのに役立ちます。例えばGGOの分布や程度は肺水腫の重症度と相関し、治療効果の判定にも有用です。
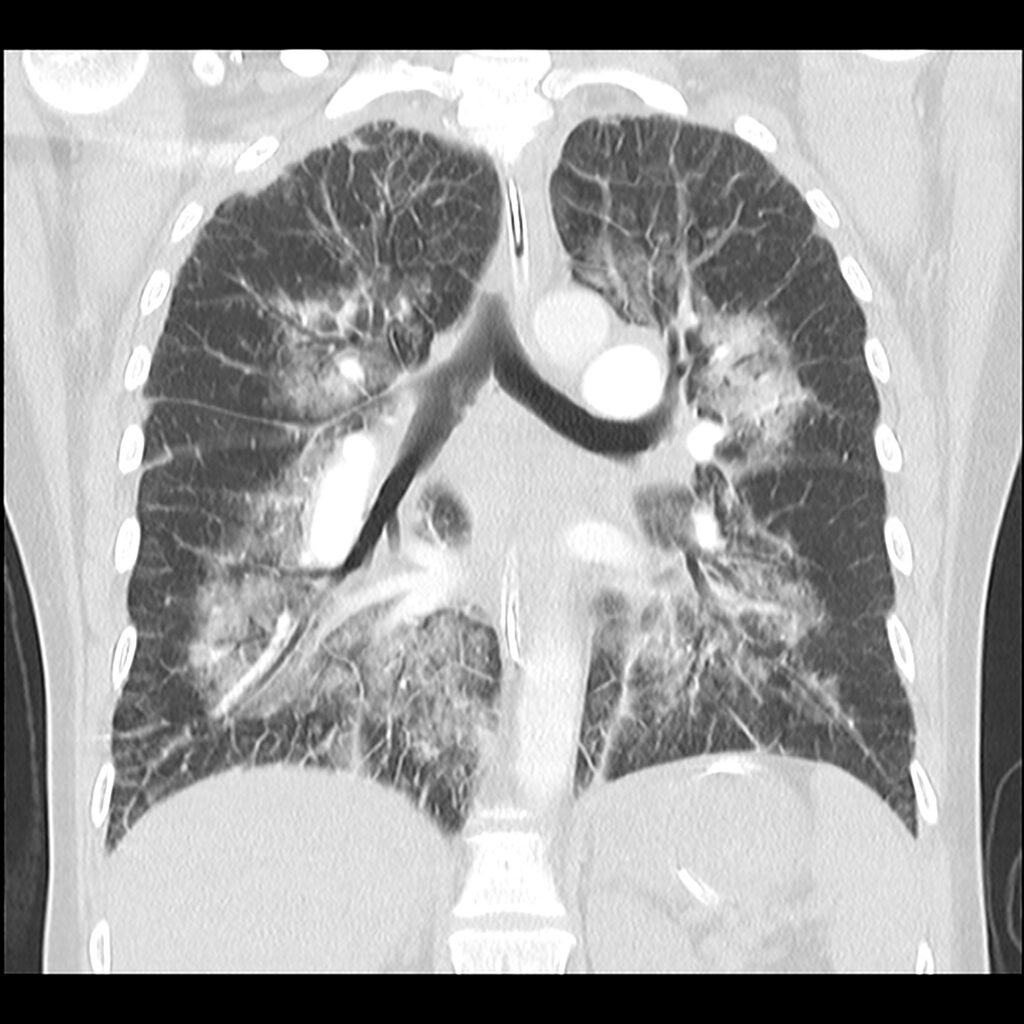
所見:両肺肺門部中心として、すりガラス影~浸潤影、小葉間隔壁の肥厚が認められ、いわゆる”butterfly shadow”の状態であり、肺水腫として合致する所見である。
心エコー検査
心エコー検査は静水圧性肺水腫の原因となる心機能異常を評価する上で極めて重要な検査です。この検査の最大の利点は心臓の構造と機能をリアルタイムで観察できることにあります。
この検査では以下のような所見が観察され、定量的評価が行われるでしょう。
- 左室駆出率(LVEF)の低下:心収縮機能の指標
- 左房拡大:慢性的な左室拡張障害の反映
- 弁膜症の評価:僧帽弁逆流や大動脈弁狭窄などの評価
- 壁運動異常:虚血性心疾患の存在を示唆
| パラメータ | 正常値 | 静水圧性肺水腫での変化 | 臨床的意義 |
| LVEF | >50% | <40% | 収縮機能低下の指標 |
| 左房容積係数 | <34 mL/m2 | >40 mL/m2 | 拡張機能障害の指標 |
| E/e’ 比 | <14 | >14 | 左室充満圧上昇の指標 |
これらの所見は静水圧性肺水腫の原因となる心機能異常を直接的に評価することができ、診断や治療方針の決定に重要な情報をもたらします。
例えばE/e’ 比の上昇は左室充満圧の上昇を示唆し、肺うっ血の程度と相関するのです。
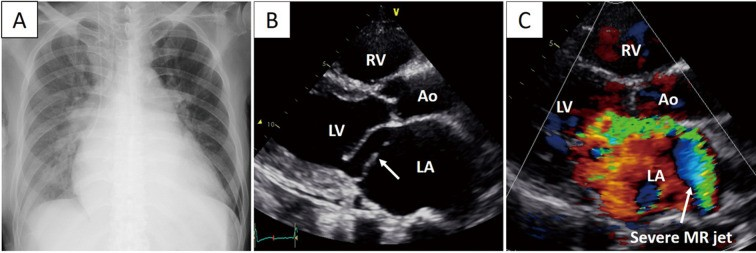
所見:(A) 入院時の胸部X線写真で、肺水腫と胸水が認められる。(B) 経胸壁心エコー検査では、左心室(LV)および左心房(LA)の拡張が示され、後尖僧帽弁逸脱(白い矢印)が伴っている。(C) カラードップラー画像では、重度の僧帽弁逆流(MR)が示され、逆流ジェットは前方および内側に向かい、心室中隔を囲んでLAに向かっており、後尖逸脱と一致している。
肺超音波検査
肺超音波検査は近年注目されている非侵襲的な画像診断法です。ベッドサイドで繰り返し実施可能であり、放射線被曝がないという利点があります。
この検査では以下のような所見が観察されることがあります。
- B-lineの増加:肺間質の水分含有量増加を反映
- 胸水の評価:量と性状の評価が可能
- 肺滑走サインの消失:高度な肺水腫で観察される
B-lineの数と分布は肺水腫の程度を鋭敏に反映しており、以下のような評価が行われるでしょう。
- 軽度:3本以上/肋間
- 中等度:融合B-line(白帯サイン)
- 重度:白肺像(組織様サイン)
| 肺超音波所見 | 特徴 | 感度/特異度 |
| B-line ≥3本/肋間 | 間質性浮腫の存在 | 94%/92% |
| 白肺像 | 高度な肺胞性浮腫 | 97%/95% |
肺超音波検査はその高い感度と特異度から、静水圧性肺水腫の早期診断や治療効果のモニタリングに極めて有用です。
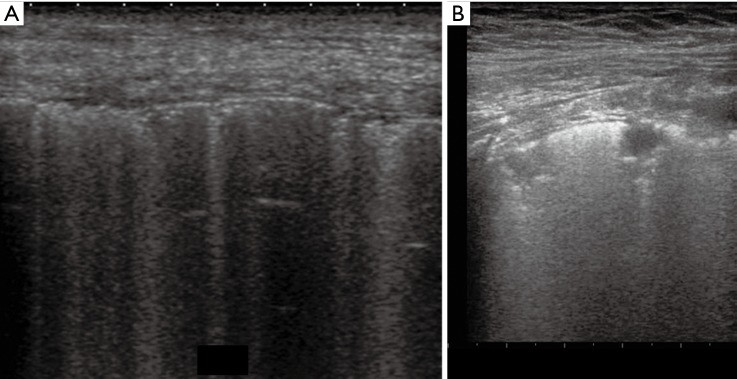
所見:(A) 広範な不均一な超音波間質症候群(SIS)が見られ、正常な領域も部分的に残されている。多数のB lineあり。(B) 小さな区域性陰影が共存する高エコー域が見られる。
治療戦略
静水圧性肺水腫の治療は複数の作用機序を持つ薬剤を組み合わせた多角的なアプローチが必須です。
この疾患は完全な治癒は現状では困難ですが、適切な管理により症状の顕著な改善と生活の質の向上が期待できます。
治療の基本方針と目標設定
静水圧性肺水腫の治療は病態の進行を抑制して症状を軽減するとともに、長期的な生命予後の改善を目指します。
治療の基本方針には以下のようなものがあり、これらを組み合わせた包括的な治療戦略が構築されるのが一般的です。
- 肺うっ血の軽減:肺血管内圧の低下と肺胞内水分の除去
- 心機能の改善:左室収縮能と拡張能の向上
- 体液バランスの適正化:過剰な水分・塩分の排泄促進
- 酸素化の改善:肺胞-毛細血管バリアの機能回復
これらの方針に基づいて個々の患者さんの病態や重症度、基礎疾患などを考慮しつつ最適な治療計画が立案されます。
エビデンスに基づく薬物療法の実際
静水圧性肺水腫の薬物療法で使用される薬剤群とそれぞれの作用機序の特徴は次の通りです。
| 薬剤群 | 作用機序 | 代表的な薬剤 | 主な副作用 |
| 利尿薬 | 体液量減少、前負荷軽減 | フロセミド、トラセミド | 電解質異常、脱水 |
| ACE阻害薬 | 血管拡張、心筋リモデリング抑制 | エナラプリル、リシノプリル | 空咳、高カリウム血症 |
| β遮断薬 | 心負荷軽減、不整脈予防 | カルベジロール、ビソプロロール | 徐脈、低血圧 |
| 硝酸薬 | 静脈拡張、前負荷軽減 | ニトログリセリン、イソソルビド | 頭痛、低血圧 |
これらの薬剤は単剤で使用されることもありますが、多くの場合は複数の薬剤を組み合わせた併用療法が行われます。
例えば利尿薬とACE阻害薬の併用は利尿効果の増強と心機能保護の両立が期待でき、多くの臨床試験でその有効性が示されているのです。
フロセミド40mg/日とエナラプリル10mg/日の併用により、単剤使用時と比較して約30%の追加的な肺うっ血改善効果が得られたという報告もあります。
治療効果のモニタリングと治療目標
静水圧性肺水腫の治療効果は定期的かつ多面的に評価することが必要です。主な評価項目と治療目標には以下のようなものがあります。
| 評価項目 | 治療目標 | 評価頻度 |
| 体重 | 3-5日で2-3kgの減少 | 毎日 |
| 呼吸困難 | mMRC呼吸困難スケール1以下 | 外来受診毎 |
| 酸素飽和度 | SpO2 >95%(室内気) | 1-2回/日 |
| 胸部X線所見 | 肺うっ血の改善 | 週1回程度 |
| BNP/NT-proBNP | 正常化または50%以上の減少 | 週1-2回 |
これらの指標を総合的に評価することで治療の効果を判断し、必要に応じて治療方針の見直しを行うのです。
例えば利尿薬投与開始後3日間で体重が2kg以上減少して呼吸困難感が改善した場合は治療反応性が良好と判断し、現在の治療を継続します。
一方、体重減少が乏しくて呼吸困難が持続する場合は利尿薬の増量や他剤の追加を検討するでしょう。
非薬物療法と包括的患者管理
薬物療法に加えて非薬物療法や生活指導も静水圧性肺水腫の管理において極めて重要です。主な非薬物療法と生活指導には以下のようなものがあります。
- 塩分制限:1日6g未満を目標
- 水分制限:1日1.5-2L程度(重症例ではより厳格に)
- 適度な運動:低強度の有酸素運動(例:ゆっくりとした散歩を1日20-30分)
- 禁煙:完全な禁煙が望ましい
- 体重管理:毎日の体重測定と記録
- ストレス管理:リラクセーション技法の習得
これらの取り組みにを行うことで薬物療法の効果を最大化して全体的な健康状態の改善を図ることができるでしょう。
例えば適切な塩分制限によって利尿薬の必要量を約20-30%減量できるというデータもあります。
治療経過と長期予後
静水圧性肺水腫は現在の医学では完全な治癒が困難な疾患ですが、適切な治療によって多くの患者で症状の顕著な改善や進行の抑制が可能となっています。
典型的な治療経過は以下の通りです。
| 急性期 | 1-2週間 | 肺うっ血の改善、呼吸困難の軽減 |
| 安定期 | 2-4週間 | 心機能の回復、日常生活動作の改善 |
| 維持期 | 長期 | 再発予防、QOLの維持・向上 |
また、治療効果は個人差が大きく、次のような要因が予後に影響します。
- 基礎疾患の種類と重症度:虚血性心疾患に伴う静水圧性肺水腫は、拡張型心筋症に伴うものと比較して予後が良好な傾向
- 治療への反応性:初期治療への反応が良好な患者は長期予後も良好
- 併存疾患の有無:腎機能障害や慢性閉塞性肺疾患(COPD)などの併存は予後不良因子に
このように適切な治療と管理によって多くの患者さんが長期にわたって安定した状態を維持できるようになってきました。
包括的な治療プログラムを導入した施設では1年再入院率が従来の40%から20%に低下したという報告もあるほどです。
治療の副作用とリスク
静水圧性肺水腫の治療は患者さんの生命を救う一方で、様々な副作用やリスクを伴う可能性があります。これらのデメリットを理解して適切に管理することが、治療の成功において極めて重要です。
利尿薬の副作用
利尿薬は過剰な体液を除去しますが、以下のような副作用があります。
- 電解質異常(特に低カリウム血症)
- 脱水
- 腎機能障害
電解質異常の種類と頻度は以下の通りです。
- 低カリウム血症:20-30%
- 低ナトリウム血症:5-10%
- 低マグネシウム血症:15-20%
これらの副作用は定期的な血液検査と適切な補正により管理可能となるでしょう。
血管拡張薬のリスク
血管拡張薬は心臓の負荷を軽減しますが、以下のようなリスクも考えられます。
- 低血圧
- 頭痛
- 反射性頻脈
| 薬剤 | 主なリスク | 発生頻度 |
| ニトログリセリン | 低血圧 | 15-20% |
| ニトロプルシド | シアン中毒 | <1% |
これらのリスクは慎重な用量調整とモニタリングにより管理することができるでしょう。
酸素療法に関連するリスク
酸素療法は低酸素血症の改善に不可欠ですが、以下のようなリスクを考慮しなければなりません。
- 二酸化炭素貯留(特にCOPD患者)
- 酸素毒性(長期高濃度投与時)
- 吸入気の乾燥による気道刺激
| リスク | 発生頻度 | 対策 |
| CO2貯留 | 5-10% | 動脈血ガス分析による監視 |
| 酸素毒性 | <1% | 必要最小限の酸素濃度使用 |
これらのリスクは適切なモニタリングと酸素濃度の調整により最小限に抑えることができるでしょう。
非侵襲的陽圧換気(NPPV)の合併症
NPPVは呼吸仕事量を軽減しますが、以下のような合併症があります。
- 皮膚損傷(特に鼻根部)
- 胃膨満
- 閉塞性無呼吸の悪化
これらの合併症は適切なマスクフィッティングと定期的な評価により予防できることが多いです。
再発リスクと予防戦略
静水圧性肺水腫は再発の可能性が高い疾患であり、適切な予防策を講じることが極めて重要です。
再発リスクの評価と効果的な予防方法の実践により多くの場合で再発を回避または軽減することが可能となるでしょう。
再発リスクの包括的評価
再発リスクの評価は個々の患者さんの臨床状態、背景因子、そして生活環境を総合的に考慮して行われます。
これはまるで複雑な方程式を解くような精密な作業であり、患者さん一人一人に最適化された予防戦略の基盤となります。
主なリスク因子とその影響度は以下の通りです。
| リスク因子 | 相対リスク | 臨床的意義 |
| 左室駆出率<35% | 3.5-4倍 | 心機能低下の重症度を反映 |
| 心筋梗塞の既往 | 2-2.5倍 | 心筋障害の程度を示唆 |
| コントロール不良の高血圧 | 1.5-2倍 | 心臓への負荷増大を示す |
| 未治療の糖尿病 | 1.5-2倍 | 血管障害のリスクを反映 |
| BNP>500 pg/mL | 2.5-3倍 | 心不全の重症度指標 |
これらの因子を適切に評価して個々の患者さんに応じた再発リスクスコアを算出することで、より精密な予防戦略を立てることが可能となります。
例えば左室駆出率が30%で心筋梗塞の既往がある患者さんは高リスク群として分類され、より積極的な介入が必要となる可能性がでてくるでしょう。
薬物療法のアドヒアランス維持
再発予防において処方された薬物療法の継続は不可欠です。アドヒアランスの低下は再発リスクを2-3倍に増加させるという報告もあり、その重要性は明らかです。
アドヒアランス維持のための具体的な戦略には以下のようなものがあります。
- 服薬スケジュールの簡素化
- 1日1回の服薬に統一
- 複数薬剤の配合剤使用
- 服薬リマインダーの活用
- スマートフォンアプリの利用(例:Medi Safe)
- アラーム付き薬ケースの使用
- 副作用の適切な管理
- 定期的な副作用評価(2-4週間ごと)
- 副作用に応じた薬剤調整
| 介入策 | 期待されるアドヒアランス改善率 |
| 服薬回数の減少 | 10-20% |
| リマインダー使用 | 15-25% |
| 副作用管理 | 20-30% |
これらの取り組みを行うことで治療の中断を防ぎ、再発リスクを大幅に低減できるでしょう。
例えば服薬回数を1日3回から1日1回に減らすことで、アドヒアランスが約15%改善したという研究結果もあります。
生活習慣の包括的改善
適切な生活習慣の維持は再発予防において極めて重要な役割を果たします。これは患者さん自身が主体的に取り組む「自己管理」の核心部分であり、医療者の指導と患者の努力が融合する領域です。
推奨される生活習慣管理とその具体的な実践方法は以下の通りです。
- 塩分制限(目標:1日6g未満)
- 調理時の塩分計測
- 外食時の低塩メニュー選択
- 加工食品の摂取制限
- 適度な運動(目標:週150分以上の中等度有酸素運動)
- ウォーキング(1日30分、週5回)
- 水中運動(週2-3回、30-45分/回)
- レジスタンストレーニング(週2-3回、主要筋群対象)
- 禁煙
- 禁煙外来の利用
- ニコチン代替療法の活用
- アルコール摂取の制限(目標:男性20g/日以下、女性10g/日以下)
- ノンアルコール飲料の活用
- 休肝日の設定(週2-3日)
| 生活習慣 | 目標 | 再発リスク低減率 |
| 塩分摂取量 | <6g/日 | 20-30% |
| 運動量 | >150分/週 | 25-35% |
| 禁煙 | 完全禁煙 | 30-40% |
| アルコール制限 | 男性<20g/日, 女性<10g/日 | 15-25% |
これらの生活習慣を継続的に実践することで心臓への負担を軽減し、再発リスクを顕著に低下させることができます。
例えば適切な塩分制限と運動療法の組み合わせにより、1年後の再入院率が約40%減少したという報告もありるのです。
定期的なモニタリングと早期介入
再発の早期発見と迅速な対応のためには綿密かつ定期的なモニタリングが極めて重要です。これは患者さん自身による日常的な自己観察と、医療者による定期的な評価の両輪で成り立ちます。
主なモニタリング項目とその評価基準は以下の通りです。
| モニタリング項目 | 頻度 | 警告サイン |
| 体重測定 | 毎日朝 | 3日で2kg以上の増加 |
| 血圧測定 | 1-2回/日 | >140/90 mmHg |
| 心拍数 | 1-2回/日 | >100回/分or<50回/分 |
| 浮腫の評価 | 毎日 | くるぶしの圧痕残存 |
| 呼吸困難の自覚 | 随時 | 安静時や軽労作での出現 |
これらの項目を定期的にチェックして異常を早期に発見することで、再発のリスクを最小限に抑えることが可能です。
例えば3日間で2kg以上の体重増加が見られた場合は水分貯留の可能性が高く、早期の受診や利尿薬の調整が必要となることがあります。
静水圧性肺水腫の治療費
静水圧性肺水腫の治療費は高額で長期的な負担となり、患者のQOLに大きく影響します。
初診料(2,910円)、再診料(750円)に加えて心エコー(8,800円~20,100円)、胸部CT(14,700円~20,700円)などの検査費用が必要です。
入院に関して詳しく述べると、日本の入院費計算方法は、DPC(診断群分類包括評価)システムを使用しています。
DPCシステムは、病名や治療内容に基づいて入院費を計算する方法です。以前の「出来高」方式と異なり、多くの診療行為が1日あたりの定額に含まれます。
主な特徴:
- 約1,400の診断群に分類
- 1日あたりの定額制
- 一部の治療は従来通りの出来高計算
表:DPC計算に含まれる項目と出来高計算項目
| DPC(1日あたりの定額に含まれる項目) | 出来高計算項目 |
| 投薬 | 手術 |
| 注射 | リハビリ |
| 検査 | 特定の処置 |
| 画像診断 | (投薬、検査、画像診断、処置等でも、一部出来高計算されるものがあります。) |
| 入院基本料 |
計算式は下記の通りです。
「1日あたりの金額」×「入院日数」×「医療機関別係数※」+「出来高計算分」
例えば、14日間入院とした場合は下記の通りとなります。
DPC名: 肺循環疾患 手術なし 手術処置等2なし
日数: 14
医療機関別係数: 0.0948 (例:神戸大学医学部附属病院)
入院費: ¥356,520 +出来高計算分
保険適用となると1割~3割の自己負担であり、更に高額医療制度の対象となるため、実際の自己負担はもっと安くなります。
なお、上記値段は2024年6月時点のものであり、最新の値段を適宜ご確認ください。
以上
- 参考にした論文