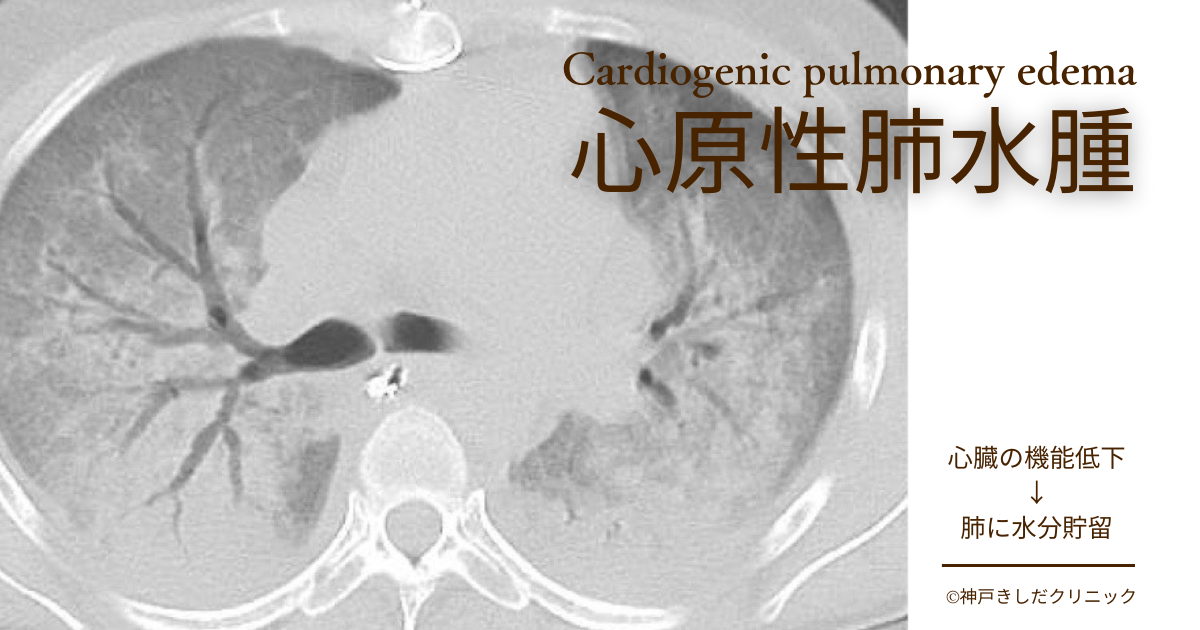
呼吸器疾患の一種である心原性肺水腫(しんげんせいはいすいしゅ)とは、心臓の機能低下が引き金となって肺に水分が溜まってしまう深刻な状態を指します。
通常、心臓は規則正しく収縮と拡張を繰り返して全身に血液を送り出す大切な役割を担っています。
しかし何らかの理由でこのリズムが乱れると肺の血管に過剰な圧力がかかり、血液中の水分が肺胞に漏れ出してしまうのです。
それはまるでスポンジに少しずつ水が染み込んでいくように肺の中に徐々に水分が蓄積していくので、多くの患者さんを不安にさせるでしょう。
心原性肺水腫の病型
心原性肺水腫は単一の疾患というよりも、様々な心臓疾患の最終的な共通経路として発症する複雑な病態であり、その病型は基礎となる心臓の問題に応じて細かく分類されます。
急性冠症候群に関連する病型
急性冠症候群、特に急性心筋梗塞に関連する心原性肺水腫は冠動脈の突然の閉塞により心筋への血流供給が遮断されることで発生する緊急性の高い病型です。
この病型では心筋の一部が壊死し、左室のポンプ機能が急激に低下することで肺静脈圧の上昇と肺うっ血が引き起こされます。
| 梗塞部位 | 特徴 | 肺水腫の発生機序 |
| 前壁梗塞 | 左室機能低下が顕著 | 左室駆出率の急激な低下による左房圧上昇 |
| 下壁梗塞 | 右室機能低下を伴うことがある | 右室不全による左室充満障害 |
| 広範囲梗塞 | 心原性ショックを併発 | 全身的な循環不全と肺うっ血の複合 |
弁膜症に起因する病型
弁膜症に起因する心原性肺水腫は心臓の弁の機能不全により引き起こされる慢性進行性の病型です。
主に以下の弁膜症が関与し、それぞれ特徴的な病態生理を示します。
- 僧帽弁閉鎖不全症:左房への逆流による左房圧上昇
- 僧帽弁狭窄症:左房-左室間の圧較差による左房圧上昇
- 大動脈弁閉鎖不全症:左室容量負荷による拡張末期圧上昇
- 大動脈弁狭窄症:左室圧負荷による拡張機能障害
これらの弁膜症は長期にわたって進行することが多く、徐々に心機能の低下を引き起こして最終的に肺水腫に至る可能性があります。
心筋症による病型
心筋症による心原性肺水腫は心筋自体の構造的または機能的異常により引き起こされる複雑な病型です。
主な心筋症とその特徴的な病態生理は以下のようになっています。
| 心筋症の種類 | 特徴 | 肺水腫の発生機序 |
| 拡張型心筋症 | 心室の拡大と収縮力低下 | 左室駆出率低下→左房圧上昇 |
| 肥大型心筋症 | 心室壁の肥厚と拡張機能障害 | 左室充満障害→左房圧上昇 |
| 拘束型心筋症 | 心室の硬化と拡張障害 | 左室コンプライアンス低下→肺うっ血 |
| たこつぼ型心筋症 | 一過性の心尖部収縮異常 | 急性左室機能不全→肺うっ血 |
これらの心筋症はそれぞれ異なるメカニズムで心機能を低下させ、肺うっ血を引き起こす可能性があります。
特に拡張型心筋症と肥大型心筋症は慢性的な経過をたどることが多く、徐々に進行する心不全の一環として肺水腫を発症することが多いです。
不整脈に関連する病型
不整脈に関連する心原性肺水腫は心臓のリズム異常により引き起こされる急性または慢性の病型です。
特に以下の不整脈が関与し、それぞれ特徴的な病態を示します。
- 心房細動:心房収縮の消失と不規則な心室応答
- 上室性頻拍:急激な心拍数増加による拡張時間短縮
- 心室頻拍:心室の協調運動の喪失と心拍出量低下
これらの不整脈は心臓の正常なポンプ機能を阻害し、結果として肺うっ血を引き起こす可能性がでてくるのです。
特に急性発症の頻脈性不整脈は突然の血行動態の悪化を招き、急性肺水腫の原因となることがあります。

心原性肺水腫の主症状
心原性肺水腫の主症状は急性の呼吸困難、咳嗽、頻脈、そして全身の浮腫など多岐にわたり、これらの症状は患者さんの生活の質を著しく低下させる可能性があります。
急性呼吸困難
心原性肺水腫の最も顕著な症状は、突然の息切れや呼吸困難です。この症状はまるで水中に沈められたかのような窒息感を伴い、患者に強い不安と恐怖を引き起こします。
呼吸困難は特に横になった際に悪化することが多く、多くの患者さんは座位や立位をとることで呼吸を楽にしようとするでしょう。
| 呼吸困難の程度 | 特徴 |
| 軽度 | 労作時のみ出現 |
| 中等度 | 日常生活動作で出現 |
| 重度 | 安静時にも持続 |
この呼吸困難は肺胞内に溜まった水分が酸素の取り込みを妨げることで生じ、患者さんにとっては生命の危機を感じさせるほど恐ろしい体験となる場合もあります。
咳嗽と喀痰
心原性肺水腫に特徴的な咳はしばしば泡沫状のピンク色の喀痰を伴います。この喀痰は肺胞内の水分と少量の血液が混ざったものであり、その出現は病態の進行を示す重要なサインです。
咳嗽は特に夜間に悪化することが多く、患者さんの睡眠を妨げて疲労感を増強させる要因にもなります。
- 咳嗽の特徴
- 持続的で湿性
- 夜間に増悪
- 体位変換で誘発
この咳嗽と喀痰の組み合わせは患者さんに窒息の恐怖を感じさせ、心理的なストレスを引き起こす可能性があります。
頻脈と動悸
心原性肺水腫では心臓が過剰な負荷に対応しようとして頻脈が生じやすいでしょう。この頻脈は患者さんに動悸として感じられ、不安感を増強させる要因となります。
| 心拍数 | 状態 |
| 100-120拍/分 | 軽度頻脈 |
| 120-150拍/分 | 中等度頻脈 |
| 150拍/分以上 | 重度頻脈 |
頻脈は心臓が効率的に血液を送り出せていないことを示す重要なサインであり、その持続は心機能のさらなる低下を引き起こす可能性があるのです。
全身浮腫
心原性肺水腫の進行に伴って全身性の浮腫が出現することがあります。この浮腫は主に下肢や腹部に現れて患者さんの体重増加や衣服のきつさとして認識されるでしょう。
- 浮腫の好発部位
- 足首
- 下腿
- 腹部
- 顔面(特に眼瞼周囲)
この浮腫は体内の水分貯留を反映しており、その程度は心不全の重症度と相関することが多いです。

複雑な原因とそのメカニズム
心原性肺水腫の主な原因は左心室の機能不全や左心室への血液流入障害であり、これらの要因が複雑に絡み合って発症に至ります。
左心室機能不全:心臓のポンプ力低下
左心室機能不全は心原性肺水腫の主要な原因の一つです。
この状態では左心室が十分な力で血液を大動脈に送り出すことができず、結果として肺静脈圧が上昇して肺うっ血が生じます。
左心室機能不全の主な原因は以下の通りです。
- 急性心筋梗塞
- 慢性虚血性心疾患
- 拡張型心筋症
- 高血圧性心疾患
これらの疾患は心筋の収縮力を低下させ、心臓のポンプ機能を障害することで肺水腫の発症リスクを高めます。
左心室への血液流入障害:圧力の逆流
左心室への血液流入障害も心原性肺水腫の重要な原因となります。この障害は主に弁膜症や左室拡張障害によって引き起こされるでしょう。
| 原因 | メカニズム |
| 僧帽弁狭窄症 | 左房から左室への血液流入制限 |
| 僧帽弁閉鎖不全症 | 左室から左房への血液逆流 |
| 左室拡張障害 | 左室の充満障害 |
これらの状態では左房圧が上昇し、その圧力が肺静脈を通じて肺に逆流することで肺水腫が発生するのです。
急性増悪因子:バランスの崩壊
心原性肺水腫は慢性的な心機能低下を背景に急性増悪因子が加わることで発症することがあります。
主な急性増悪因子は次の通りです。
- 不整脈(特に心房細動)
- 感染症
- 過度の塩分・水分摂取
- 薬物療法の中断
これらの因子は心臓に追加の負荷をかけたり既存の心機能低下を悪化させたりすることで、急激な肺うっ血を引き起こす可能性があります。
神経体液性因子:悪循環の始まり
心原性肺水腫の発症には神経体液性因子の活性化も関与しているのです。心機能低下に伴って以下のような因子が活性化されます。
| 神経体液性因子 | 作用 |
| レニン-アンジオテンシン-アルドステロン系 | 水・Na貯留、血管収縮 |
| 交感神経系 | 心拍数・心収縮力増加 |
| 抗利尿ホルモン | 水分貯留 |
これらの因子の過剰な活性化は短期的には心機能を維持しようとする代償機構ですが、長期的には水分貯留や血管収縮を引き起こして心臓への負荷をさらに増大させる悪循環を形成します。

診察と診断
心原性肺水腫の診察と診断は複数の検査法を組み合わせた包括的なアプローチが必要であり、その精度と適切な解釈が患者の予後を大きく左右する可能性があります。
この過程はまるで複雑な謎解きのようであり、限られた時間の中で患者さんの状態を正確に把握して適切な治療方針を決定しなければなりません。
初期評価:病歴聴取と身体診察
診察の第一歩は詳細な病歴聴取と綿密な身体診察から始まります。以下のような点に特に注意を払いながら情報を収集しなければなりません。
- 家族歴:特に若年発症の心不全や突然死の有無
- 職業歴:ストレスや環境因子の評価
- 生活環境:塩分摂取量、運動習慣、睡眠状態
次に身体診察では以下の点を詳細に評価します。
| 診察項目 | 評価ポイント | 臨床的意義 |
| 頸静脈怒張 | 怒張の程度と呼吸性変動 | 右心不全の重症度評価 |
| 心音聴診 | 第三音(S3)の有無、奔馬調律 | 左室拡張障害の評価 |
| 呼吸音聴診 | 湿性ラ音の分布と程度 | 肺うっ血の評価 |
| 下肢浮腫 | 圧痕の深さと範囲 | 全身うっ血の評価 |
これらの初期評価によって心原性肺水腫を疑う根拠が得られた際にはさらなる精密検査へと進むこととなります。
例えば両側性の湿性ラ音と頸静脈怒張の組み合わせは心原性肺水腫を強く示唆する所見です。
非侵襲的検査:画像診断と生理機能検査の統合的解釈
心原性肺水腫の診断において非侵襲的検査は重要な役割を果たします。これらの検査は患者さんの体内で起こっている変化を可視化し、定量化する手段となるのです。
主な非侵襲的検査とその評価ポイントは以下の通りです。
- 心エコー検査
- 左室駆出率(EF):正常>50%、軽度低下40-49%、中等度低下30-39%、高度低下<30%
- E/e’比:>14で左室充満圧上昇を示唆
- 左房容積係数:>34 mL/m2で左房拡大を示唆
- 胸部X線検査
- 肺うっ血所見:肺血管陰影の増強、蝶形陰影
- 心拡大:心胸郭比>50%
- 心電図
- ST-T変化:虚血性変化の評価
- 不整脈:心房細動など
- 肺機能検査
- 拘束性換気障害:%VC <80%
- 拡散能低下:%DLCO <80%
これらの検査を組み合わせることで、心原性肺水腫の可能性をより詳細に評価して他の心肺疾患との鑑別を行うことができます。
例えば左室駆出率の低下と肺うっ血所見の組み合わせは心原性肺水腫の診断をより確実にします。
血液検査:バイオマーカーによる客観的評価
血液検査は心原性肺水腫の診断や重症度評価に役立つ客観的指標を提供してくれるのです。これは目に見えない体内の変化を数値化する手段と言えるでしょう。
主な検査項目とその臨床的意義は以下の通りです。
| 検査項目 | 臨床的意義 | カットオフ値 |
| BNP | 心負荷評価 | >100 pg/mL |
| トロポニン | 心筋障害評価 | >14 ng/L (高感度) |
| D-ダイマー | 肺塞栓症除外 | 年齢×10 μg/L |
これらの血液検査結果は診断の補助や経過観察における重要な指標となり、治療方針の決定にも影響を与えます。
例えばBNPの著明な上昇(>500 pg/mL)は重症心不全を示唆し、より積極的な治療介入が必要となる可能性があるのです。
確定診断:右心カテーテル検査と急性肺血管反応性試験
心原性肺水腫の確定診断には右心カテーテル検査が必須であり、その結果は治療方針の決定に直結します。
右心カテーテル検査で評価する主なパラメータと診断基準は以下の通りです。
- 肺動脈楔入圧(PAWP):>18 mmHg
- 心係数(CI):<2.5 L/min/m2
- 肺血管抵抗(PVR):>3 Wood単位(240 dyn·sec·cm-5)
加えて、急性肺血管反応性試験も同時に実施されることが多く、これは治療方針、特に血管拡張薬の適応を判断する上で極めて重要です。
| パラメータ | 正常値 | 心原性肺水腫診断基準 |
| PAWP | 6-12 mmHg | >18 mmHg |
| CI | 2.5-4.0 L/min/m2 | <2.5 L/min/m2 |
| PVR | <1.5 Wood単位 | >3 Wood単位 |
これらの基準を満たす場合に心原性肺水腫と確定診断され、その後の治療方針が決定されます。
例えばPAWPが25 mmHgと著明に上昇している場合、利尿薬による積極的な前負荷軽減が必要となる可能性があるでしょう。

画像所見
心原性肺水腫の画像所見は診断において極めて重要な役割を果たし、疾患の進行度や重症度を評価する上で不可欠な情報を提供してくれるのです。
これらの画像はまるで体内の異変を映し出す精密な鏡のような役割を果たしています。
胸部X線検査
胸部X線検査は心原性肺水腫の診断において最初に行われる基本的な画像検査です。この検査は肺野全体の状態を一目で把握できる利点があります。
この検査で特徴的な所見が観察されるのは以下のようなものです。
| 重症度 | X線所見 | CTR |
| 軽度 | 肺血管陰影増強 | 50-55% |
| 中等度 | 間質性浮腫+肺門部うっ血 | 55-60% |
| 重度 | 肺胞性浮腫+胸水 | >60% |
これらの所見は肺うっ血の程度や心臓の状態を反映しており、診断や経過観察において大切な指標となります。例えばCTRの経時的な増大は心不全の進行を示唆する重要なサインとなるのです。
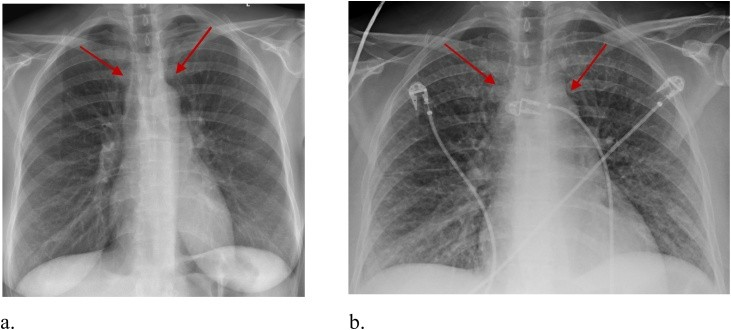
所見:(a) 正常体液量の患者で、血管柄は正常(赤い矢印)。(b) 同じ患者が3か月後に新たに心拡大と軽度の肺水腫を発症した際の単純写真。心拡大、血管柄の拡大(赤い矢印)と間質の突出が見られる。
胸部CT検査
胸部CT検査は心原性肺水腫の診断において、肺実質や血管の状態をより詳細に評価することができる高精度な検査法で、X線では捉えきれない微細な変化を可視化できる点が特徴です。
この検査では以下のような画像所見が観察されることがあります。
- スリガラス影(ground-glass opacity, GGO):肺胞腔内の部分的な液体貯留を反映
- 小葉間隔壁の肥厚:リンパ管や静脈の拡張を反映
- 胸水貯留:両側性、背側優位に観察されることが多い
- モザイクパターン:局所的な肺血流の不均衡を反映
これらの所見は肺水腫の程度や分布を詳細に把握するのに役立ちます。例えばGGOの分布や程度は肺水腫の重症度と相関し、治療効果の判定にも有用です。
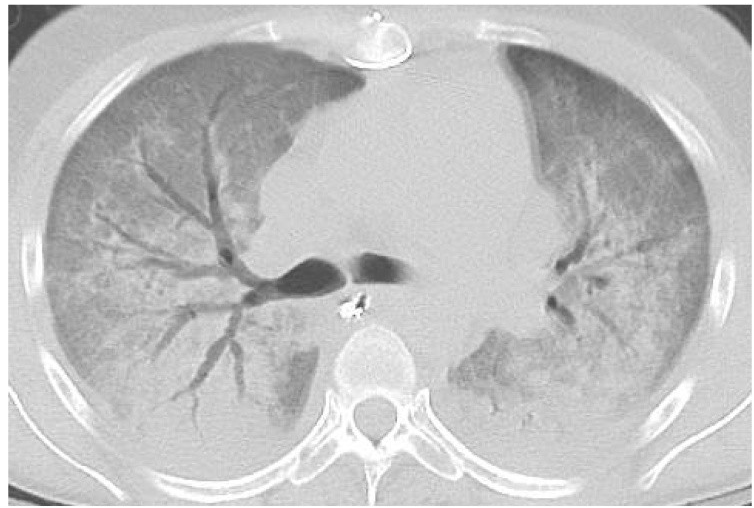
所見:両肺に区域性のすりガラス影~浸潤影が広がっており、気管支透亮像あり、肺水腫と考える。
心エコー検査
心エコー検査は心原性肺水腫の原因となる心機能異常を評価する上で極めて重要な検査です。この検査の最大の利点は、心臓の構造と機能をリアルタイムで観察できることにあります。
この検査では以下のような所見が観察され、定量的評価が行われるのが一般的です。
| パラメータ | 正常値 | 心原性肺水腫での変化 | 臨床的意義 |
| LVEF | >50% | <40% | 収縮機能低下の指標 |
| 左房容積係数 | <34 mL/m2 | >40 mL/m2 | 拡張機能障害の指標 |
| E/e’ 比 | <14 | >14 | 左室充満圧上昇の指標 |
これらの所見は心原性肺水腫の原因となる心機能異常を直接的に評価することができ、診断や治療方針の決定に重要な情報をもたらします。
例えばE/e’ 比の上昇は左室充満圧の上昇を示唆し、肺うっ血の程度と相関しているのです。
肺超音波検査
肺超音波検査は近年注目されている非侵襲的な画像診断法です。ベッドサイドで繰り返し実施可能であり、放射線被曝がないという利点があります。
この検査で観察される所見は次のようなものです。
- B-lineの増加:肺間質の水分含有量増加を反映
- 胸水の評価:量と性状の評価が可能
- 肺滑走サインの消失:高度な肺水腫で観察される
B-lineの数と分布は肺水腫の程度を鋭敏に反映しており、以下のような評価が行われます。
- 軽度:3本以上/肋間
- 中等度:融合B-line(白帯サイン)
- 重度:白肺像(組織様サイン)
肺超音波検査はその高い感度と特異度から心原性肺水腫の早期診断や治療効果のモニタリングに極めて有用です。
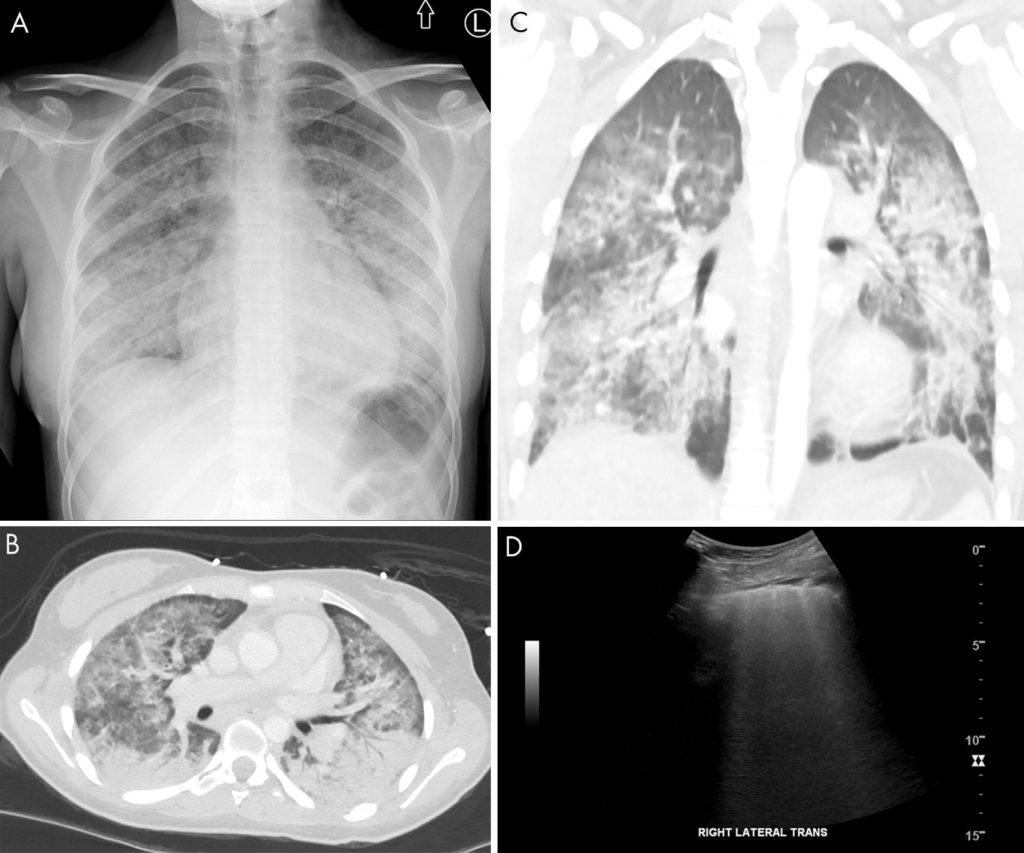
所見:(A) 両側の非特異的な間質性および区域性のすりガラス影~浸潤影を認める。(B) 軸位および (C) 冠状断面のCT画像では、両側性のびまん性区域性陰影、間質の肥厚、すりガラス影を認める。(D) 肺超音波検査では、Aラインの消失と、動画クリップ(Movie 4)でよりよく確認できる連続するBラインアーチファクトが認められる。
以上のような画像所見を総合的に評価して経時的変化を追跡することで、心原性肺水腫の診断精度を高め、個々の患者さんに最適化された治療方針の決定につなげることが可能となります。

心原性肺水腫の治療
心原性肺水腫の治療は急性期の迅速な介入と長期的な管理を組み合わせた包括的なアプローチが必要です。
この疾患は適切な治療により症状の改善は期待できますが、完全な治癒というよりもむしろ慢性的な管理を要する状態として捉えるべきでしょう。
急性期治療
急性期の治療目標は呼吸状態の改善と循環動態の安定化です。この段階ではまさに時間との戦いが繰り広げられます。
主な治療法とその詳細は以下の通りです。
- 酸素療法
- 目標:動脈血酸素飽和度(SpO2)>90%の維持
- 方法:鼻カニューラ、ベンチュリーマスク、リザーバーマスクなど
- 利尿薬投与
- 代表薬:フロセミド(ラシックス)
- 投与法:初回20-40mg静注、必要に応じて増量
- 血管拡張薬投与
- 代表薬:ニトログリセリン
- 投与法:0.3-0.5μg/kg/分で開始、効果を見ながら調整
- 非侵襲的陽圧換気(NPPV)
- 適応:酸素療法で改善不十分な場合
- 設定:IPAP 8-12cmH2O, EPAP 3-5cmH2O で開始
| 治療法 | 目的 | 期待される効果 |
| 酸素療法 | 低酸素血症の改善 | PaO2>60mmHg |
| 利尿薬 | 過剰水分の除去 | 尿量増加、体重減少 |
| 血管拡張薬 | 前負荷・後負荷の軽減 | 肺うっ血の改善 |
| NPPV | 呼吸仕事量の軽減 | 呼吸困難感の改善 |
これらの治療を適切に組み合わせることで、多くの患者さんで24-48時間以内に症状の顕著な改善が見られます。例えば適切な利尿薬投与により、24時間で1-2kgの体重減少が得られることがあります。
薬物療法
急性期を脱した後も心機能の改善と再発予防のために継続的な薬物療法が必要です。これはまるで心臓という繊細な機械を最適な状態に保つための「メンテナンス」と捉えられます。
主な薬剤とその詳細は以下の通りです。
- ACE阻害薬またはARB
- 代表薬:エナラプリル、バルサルタン
- 作用:心臓リモデリングの抑制、予後改善
- β遮断薬
- 代表薬:カルベジロール、ビソプロロール
- 作用:心筋酸素消費量の低下、不整脈予防
- ミネラルコルチコイド受容体拮抗薬
- 代表薬:スピロノラクトン、エプレレノン
- 作用:心筋線維化の抑制、予後改善
| 薬剤クラス | 開始用量 | 目標用量 |
| ACE阻害薬 | エナラプリル2.5mg/日 | 10-20mg/日 |
| β遮断薬 | カルベジロール3.125mg/日 | 25mg1日2回 |
| MRA | スピロノラクトン25mg/日 | 25-50mg/日 |
これらの薬剤は心臓への負担を軽減して長期的な予後改善に寄与します。例えば適切なACE阻害薬とβ遮断薬の併用により3年生存率が約20%改善するというエビデンスがあります。
非薬物療法
薬物療法と並行して、以下のような非薬物療法も極めて重要です。これらは患者自身が主体的に取り組む「自己管理」の要素であり、治療成功の鍵を握ります。
- 塩分制限:1日6g未満を目標
- 水分制限:1日1.5L程度(重症例ではより厳格に)
- 適度な運動療法:週3-5回、30分/回の有酸素運動
- 禁煙:完全な禁煙が望ましい
- 体重管理:毎日の体重測定と記録
これらの生活習慣の改善は心臓への負担を軽減し、再発予防に大きく貢献するでしょう。
例えば適切な塩分制限により、利尿薬の必要量を約30%減量できるというデータもあります。
治療経過と長期予後
心原性肺水腫は適切な治療により症状の改善は見込めますが、完全な「治癒」という概念は適用しづらい疾患です。むしろ慢性心不全の急性増悪として捉え、長期的な管理が必要な状態と考えるべきでしょう。
典型的な経過は以下のようになります。
- 急性期症状:適切な治療により24-48時間で顕著な改善
- 心機能の回復:数週間〜3ヶ月程度を要する
- 長期管理:生涯にわたる継続的な治療と自己管理が必要
| 期間 | 目標 | 主な介入 | 期待される改善 |
| 急性期(〜1週間) | 症状改善 | 酸素療法、利尿薬 | 呼吸困難の消失、体重減少 |
| 回復期(1週間〜3ヶ月) | 心機能改善 | 薬物療法の最適化 | 左室駆出率の上昇(5-10%程度) |
| 維持期(3ヶ月〜) | 再発予防 | 薬物療法、生活習慣改善 | 入院回数の減少、QOLの向上 |
長期的な予後は基礎疾患の管理状況や治療アドヒアランスにより大きく異なります。
例えば適切な治療と自己管理を継続できた患者さんでは5年生存率が約60-70%に達するというデータもあるのです。

再発リスクと予防戦略
心原性肺水腫は再発の可能性が高い疾患であり、適切な予防策を講じることが極めて重要です。
再発リスクの評価と効果的な予防方法の実践により、多くの場合で再発を回避または軽減することが可能となります。
再発リスクの評価
再発リスクの評価は、個々の患者の状態や背景因子を考慮して行われます。
主な再発リスク因子は以下のようなものです。
- 左室駆出率の低下
- 心筋梗塞の既往
- 高血圧
- 糖尿病
| リスク因子 | 相対リスク |
| 左室駆出率<40% | 2.5-3倍 |
| 心筋梗塞の既往 | 1.5-2倍 |
これらの因子を適切に評価し、個々の患者に応じた再発予防戦略を立てることが大切です。
薬物療法のアドヒアランス維持
再発予防において、処方された薬物療法の継続は不可欠です。アドヒアランス維持のための戦略には以下のようなものがあります。
- 服薬スケジュールの簡素化
- 服薬リマインダーの活用
- 副作用の適切な管理
これらの取り組みにより治療の中断を防ぎ、再発リスクを低減することが可能となるでしょう。
生活習慣の改善
適切な生活習慣の維持も再発予防において重要な役割を果たします。特に推奨される生活習慣管理は以下のようなものです。
- 塩分制限(1日6g未満)
- 適度な運動(週3-5回、30分/回)
- 禁煙
- アルコール摂取の制限
| 生活習慣 | 目標 |
| 塩分摂取量 | <6g/日 |
| 運動量 | >150分/週 |
これらの生活習慣を継続的に実践することで心臓への負担を軽減し、再発リスクを低下させることができます。
ストレス管理
ストレスは心臓に負担をかけてしまうため再発のトリガーとなる可能性が考えられるでしょう。効果的なストレス管理法には以下のようなものがあります。
- リラクセーション技法の習得
- 十分な睡眠
- 社会的サポートの活用
これらの方法を日常生活に取り入れることで、ストレスによる心臓への負荷を軽減できるでしょう。
定期的なモニタリングと早期介入
再発の早期発見と迅速な対応のためには定期的なモニタリングが重要です。主なモニタリング項目には以下のようなものがあります。
- 体重の変化
- 血圧
- 心拍数
- 浮腫の有無
これらの項目を体重測定なら毎日、血圧測定なら1日1~2回定期的にチェックして異常を早期に発見することで、再発のリスクを最小限に抑えることが可能です。

心原性肺水腫の治療費
心原性肺水腫の治療費は症状の重症度や入院期間により大きく変動し、患者に大きな経済的負担をもたらす可能性があります。
初診・再診料
初診料は2,910円程度、再診料は750円程度です。
検査費用
心エコー検査は8,800円~20,100円、胸部CT検査は14,700円~20,700円かかります。
入院費用
詳しく述べると、日本の入院費計算方法は、DPC(診断群分類包括評価)システムを使用しています。
DPCシステムは、病名や治療内容に基づいて入院費を計算する方法です。以前の「出来高」方式と異なり、多くの診療行為が1日あたりの定額に含まれます。
主な特徴:
- 約1,400の診断群に分類
- 1日あたりの定額制
- 一部の治療は従来通りの出来高計算
表:DPC計算に含まれる項目と出来高計算項目
| DPC(1日あたりの定額に含まれる項目) | 出来高計算項目 |
| 投薬 | 手術 |
| 注射 | リハビリ |
| 検査 | 特定の処置 |
| 画像診断 | (投薬、検査、画像診断、処置等でも、一部出来高計算されるものがあります。) |
| 入院基本料 |
計算式は下記の通りです。
「1日あたりの金額」×「入院日数」×「医療機関別係数※」+「出来高計算分」
例えば、14日間入院とした場合は下記の通りとなります。
DPC名: 肺循環疾患 手術なし 手術処置等2なし
日数: 14
医療機関別係数: 0.0948 (例:神戸大学医学部附属病院)
入院費: ¥356,520 +出来高計算分
総費用
2週間の入院を含む総費用は50万円から100万円程度に達することがあります。
保険適用となると1割~3割の自己負担であり、更に高額医療制度の対象となるため、実際の自己負担はもっと安くなります。
なお、上記値段は2024年6月時点のものであり、最新の値段を適宜ご確認ください。
以上