内分泌疾患の一種である原発性下垂体炎とは、下垂体に炎症が生じる稀な病気です。
下垂体は脳の下部にある小さな器官で、ホルモンの分泌を司る重要な役割を担っています。
この疾患では下垂体の機能が低下し、様々なホルモンバランスの乱れが引き起こされてしまうのです。
症状は個人差が大きく、頭痛や視力障害から疲労感や体重変化まで多岐にわたります。
原因はまだ完全には解明されていませんが、自己免疫反応が関与していると考えられています。
原発性下垂体炎の病型について
主要な病型
原発性下垂体炎(げんぱつせいかすいたいえん)は、その病理組織学的特徴や原因となる免疫学的メカニズムによって主に3つの病型に分類されます。
各病型は下垂体の炎症性変化の特徴や関与する免疫細胞の種類によって区別されます。
リンパ球性下垂体炎の特徴
リンパ球性下垂体炎は原発性下垂体炎の中で最も頻度が高い病型として知られています。
この病型では下垂体組織にリンパ球を主体とする炎症性細胞浸潤が見られるのが特徴です。
リンパ球性下垂体炎は自己免疫反応が関与していると考えられており、他の自己免疫疾患との合併が報告されている点も重要です。
| 特徴 | 詳細 |
| 主な炎症細胞 | リンパ球 |
| 好発年齢 | 30-50歳 |
| 性差 | 女性に多い |
| 関連疾患 | 他の自己免疫疾患 |
肉芽腫性下垂体炎の特徴
肉芽腫性下垂体炎はリンパ球性下垂体炎に次いで多い病型であり、その名の通り肉芽腫形成が特徴です。
この病型では下垂体組織に多核巨細胞やマクロファージなどの炎症性細胞が集簇し、肉芽腫を形成します。
肉芽腫性下垂体炎の発症メカニズムは完全には解明されていませんが、サルコイドーシスなどの全身性肉芽腫性疾患との関連が指摘されています。
| 特徴 | 詳細 |
| 主な病理所見 | 肉芽腫形成 |
| 炎症細胞 | 多核巨細胞、マクロファージなど |
| 関連疾患 | サルコイドーシスなど |
IgG4関連下垂体炎の特徴
IgG4関連下垂体炎は比較的新しく認識された病型であり、IgG4関連疾患の一部分症として位置づけられています。
この病型の特徴は下垂体組織にIgG4陽性形質細胞の著明な浸潤と線維化が見られることです。
IgG4関連下垂体炎はしばしば他臓器のIgG4関連疾患を伴うことがあり、全身性疾患の一部として発症する可能性がある点に注意が必要です。
以下にIgG4関連下垂体炎の主な特徴をまとめます。
- IgG4陽性形質細胞の著明な浸潤
- 組織の線維化
- 血清IgG4値の上昇
- 他臓器のIgG4関連疾患の合併
病型による臨床的意義
各病型の特徴を理解することは原発性下垂体炎の診断や経過観察において大切な役割を果たします。
病型によって発症年齢や性差、関連疾患などが異なる可能性があるため、これらの情報は鑑別診断や全身評価の際に有用です。
また、病型に応じて長期的な経過や予後が異なる場合もあるため、個々の患者さんに合わせた対応を行う上で病型の特定は不可欠な要素となります。
| 病型 | 主な特徴 | 関連疾患 |
| リンパ球性 | リンパ球浸潤 | 自己免疫疾患 |
| 肉芽腫性 | 肉芽腫形成 | サルコイドーシス |
| IgG4関連 | IgG4陽性細胞浸潤 | IgG4関連疾患 |
原発性下垂体炎の病型分類は病態の理解を深め、個別化された管理アプローチを可能にする重要な基盤となっています。
主症状
下垂体炎による多彩な症状
原発性下垂体炎(げんぱつせいかすいたいえん)はその発症部位や進行度によって、実に多彩な症状を呈する可能性がある疾患です。
患者さんが経験する症状は下垂体の腫大による圧迫症状と、ホルモン分泌異常に起因する全身症状の大きく二つに分類されます。
これらの症状は個々の患者さんによって異なり、時に非特異的であることから診断に苦慮することもあるでしょう。
症状の種類や程度は病型(リンパ球性下垂体炎、肉芽腫性下垂体炎、IgG4関連下垂体炎)によっても差異が見られることがあります。
圧迫症状による局所的な問題
下垂体の腫大に伴う圧迫症状は、解剖学的に近接する重要な構造物に影響を及ぼすことがあります。最も頻度が高いのが頭痛で、多くの患者さんが経験する症状です。
頭痛の特徴としては前頭部や側頭部に現れることが多く、時に激しい痛みを伴うこともあります。
視力障害も重要な症状の一つで、下垂体腫大が視神経を圧迫することで生じます。患者さんは視野狭窄や視力低下を訴えることがあり、特に両耳側半盲が特徴的です。
| 圧迫症状 | 特徴 |
| 頭痛 | 前頭部・側頭部、持続的 |
| 視力障害 | 視野狭窄、両耳側半盲 |
ホルモン分泌異常による全身症状
下垂体は「内分泌の司令塔」と呼ばれるほど多くのホルモンを分泌・制御する重要な器官です。
原発性下垂体炎によってこの機能が障害されると様々なホルモン分泌異常が引き起こされ、全身に影響を及ぼします。
ホルモン分泌低下(下垂体機能低下症)が生じると以下のような症状が現れることがあります。
- 極度の疲労感や倦怠感
- 食欲不振や体重減少
- 寒がりや低体温
- 性機能低下や月経異常
- 低血圧や起立性めまい
一方、稀ではありますが、ホルモンの過剰分泌が起こることもあり、その場合は対応するホルモン過剰症の症状が現れるでしょう。
| ホルモン | 分泌低下時の主な症状 |
| ACTH | 倦怠感、低血圧 |
| TSH | 寒がり、体重増加 |
| GH | 体力低下、体脂肪増加 |
| LH/FSH | 性機能低下、不妊 |
病型別の特徴的な症状
原発性下垂体炎の各病型にはそれぞれ特徴的な症状パターンが存在することがあります。
リンパ球性下垂体炎では妊娠後期や産褥期に発症することが多く、乳汁分泌不全や産後の無月経といった症状が目立ちます。
肉芽腫性下垂体炎の場合は全身性の肉芽腫性疾患に関連した症状、例えば発熱や体重減少、リンパ節腫脹などを伴うことがあります。
IgG4関連下垂体炎では他の臓器のIgG4関連疾患を合併することが多く、涙腺や唾液腺の腫脹、膵臓の異常などが同時に見られることがあります。
| 病型 | 特徴的な症状 |
| リンパ球性 | 乳汁分泌不全、産後無月経 |
| 肉芽腫性 | 発熱、体重減少、リンパ節腫脹 |
| IgG4関連 | 涙腺・唾液腺腫脹、膵臓異常 |
症状の進行と変動
原発性下垂体炎の症状は時間とともに変化し、進行することがあります。
初期段階では軽微で気づきにくい症状から始まり、徐々に顕在化していくことが多いです。
例えば最初は軽度の倦怠感や頭痛程度であったものが、次第に視力障害や重度のホルモン異常へと進行していく可能性があります。
また、症状の強さは日によって変動することもあり、こちらも患者さんを悩ませる要因となっています。
このような症状の進行や変動は疾患の活動性や炎症の程度、さらには個人の体質によっても影響を受けるのです。
原発性下垂体炎の症状は上記のように多岐にわたり、時に非特異的であることから早期発見や適切な診断が困難な場合があります。
原因やきっかけについて
原発性下垂体炎の複雑な病因
原発性下垂体炎の正確な原因は現在も完全には解明されていません。
しかしながら多くの研究により、この疾患の発症には複数の要因が関与していると考えられています。
これらの要因には自己免疫反応、遺伝的素因、環境因子などが含まれ、それぞれが単独で、あるいは複合的に作用して病態を引き起こす可能性があります。
自己免疫反応の関与
原発性下垂体炎の発症メカニズムとして最も有力視されているのが自己免疫反応です。
これは何らかの理由で体の免疫系が下垂体の組織を「異物」と認識し、攻撃を開始することで炎症が引き起こされると考えられています。
自己免疫反応が関与している証拠として、以下のような所見が挙げられます。
- 下垂体特異的な自己抗体の存在
- 他の自己免疫疾患との合併例の報告
- ステロイド治療への反応性
| 自己免疫反応の特徴 | 詳細 |
| 標的組織 | 下垂体 |
| 自己抗体 | 下垂体特異的抗体 |
| 関連疾患 | 他の自己免疫疾患 |
遺伝的素因と環境因子の影響
原発性下垂体炎の発症には遺伝的な要素も関与している可能性があるのです。
特定の遺伝子多型や家族内発症例の報告が、この疾患の遺伝的背景を示唆しています。
一方、環境因子も無視できない役割を果たしていると考えられており、ウイルス感染や化学物質への暴露などが疾患の発症や進行のきっかけとなる可能性があります。
| 要因 | 例 |
| 遺伝的素因 | HLA遺伝子多型 |
| 環境因子 | ウイルス感染、化学物質暴露 |
病型別の特徴的な原因やきっかけ
原発性下垂体炎はその病理学的特徴から主に3つの病型に分類され、それぞれの病型には特徴的な原因やきっかけが存在する場合があります。
リンパ球性下垂体炎では妊娠や出産が発症のきっかけとなることがあり、妊娠関連免疫変化との関連が示唆されています。
肉芽腫性下垂体炎においてはサルコイドーシスなどの全身性肉芽腫性疾患との関連が指摘されており、これらの疾患が下垂体にも影響を及ぼす可能性があるのです。
IgG4関連下垂体炎はIgG4関連疾患の一部分症として発症することが多く、全身性のIgG4関連疾患の一環として下垂体が侵されると考えられています。
| 病型 | 特徴的な原因やきっかけ |
| リンパ球性 | 妊娠、出産関連の免疫変化 |
| 肉芽腫性 | 全身性肉芽腫性疾患 |
| IgG4関連 | 全身性IgG4関連疾患 |
ホルモン環境の変化と原発性下垂体炎
ホルモン環境の急激な変化も原発性下垂体炎の発症や進行に関与している可能性があります。
特に妊娠中や出産後の急激なホルモン変動は、リンパ球性下垂体炎の発症リスクを上げると考えられているのです。
このことから、ホルモンバランスの変化が下垂体の免疫環境に影響を与え、自己免疫反応を誘発する可能性が示唆されています。
以下はホルモン環境の変化と原発性下垂体炎の関連についての主な点です。
- 妊娠中のエストロゲン・プロゲステロン増加
- 出産後のプロラクチン分泌増加
- 甲状腺機能の変動
免疫チェックポイント阻害薬と下垂体炎
近年、がん治療に用いられる免疫チェックポイント阻害薬が、原発性下垂体炎様の症状を引き起こす可能性も報告されています。
これらの薬剤は免疫系を活性化することでがん細胞を攻撃する一方で、時として自己免疫反応を誘発し、下垂体を含む内分泌器官に影響を及ぼすことがあります。
このような薬剤誘発性の下垂体炎は原発性下垂体炎の病態解明にも重要な示唆を与える可能性があり、今後の研究課題として注目されています。
| 免疫チェックポイント阻害薬 | 関連する下垂体炎のリスク |
| 抗CTLA-4抗体 | 比較的高い |
| 抗PD-1/PD-L1抗体 | 比較的低い |
原発性下垂体炎の診察と診断
診断の困難さと包括的アプローチ
原発性下垂体炎の診断はその稀少性と非特異的な症状のため、しばしば困難を伴います。
正確な診断には詳細な病歴聴取、身体診察、内分泌学的検査、画像診断、そして場合によっては病理学的検査など多面的なアプローチが必要となります。
このような包括的な評価は他の下垂体疾患や全身性疾患との鑑別に重要な役割を果たします。
診断プロセスにおいては内分泌専門医、神経放射線科医、病理医など、複数の専門家による協力が不可欠です。
詳細な病歴聴取と身体診察
診断の第一歩は綿密な病歴聴取から始まり、患者さんの症状の発症時期、進行の様子、生活環境の変化などを丁寧に聞き取ります。
特に妊娠や出産との関連、他の自己免疫疾患の既往歴、家族歴などに注目します。身体診察では全身状態の評価に加え、視野検査や神経学的診察が行われます。
以下は病歴聴取と身体診察で特に注目すべき点です。
- 症状の発症時期と進行パターン
- 妊娠・出産との時間的関係
- 他の自己免疫疾患の既往や家族歴
- 視野異常の有無
- 神経学的異常所見の有無
内分泌学的検査
原発性下垂体炎の診断において内分泌学的検査は中心的な役割を果たします。
これらの検査では下垂体から分泌されるホルモンとその標的器官のホルモンレベルを測定します。
内分泌学的検査には以下のようなものが含まれるのが一般的です。
| 検査項目 | 評価対象 |
| ACTH・コルチゾール | 副腎皮質機能 |
| TSH・甲状腺ホルモン | 甲状腺機能 |
| GH・IGF-1 | 成長ホルモン分泌能 |
| LH・FSH・性ホルモン | 性腺機能 |
また、必要に応じて負荷試験が行われることもあります。
これらの検査結果は下垂体機能低下の程度や範囲を評価する上で重要な情報です。
画像診断の役割
画像診断は下垂体の形態学的変化を評価するために欠かせません。主に用いられるのはMRI(磁気共鳴画像法)で、下垂体や周囲組織の詳細な観察が可能です。
原発性下垂体炎では典型的にはびまん性の下垂体腫大が見られますが、病型によって特徴的な所見が異なることもあります。
| 病型 | MRI所見の特徴 |
| リンパ球性 | びまん性腫大、造影効果 |
| 肉芽腫性 | 不均一な腫大、造影効果 |
| IgG4関連 | 硬膜肥厚を伴うことあり |
画像所見は下垂体腺腫など他の下垂体疾患との鑑別にも役立ちます。
病理学的検査の意義
確定診断には病理学的検査が最も確実な方法ですが、下垂体生検は侵襲的な手技で合併症のリスクを伴うため実施の判断には慎重な検討が必要です。
病理検査では炎症細胞の種類や分布、組織の線維化の程度などを評価します。
これによってリンパ球性下垂体炎、肉芽腫性下垂体炎、IgG4関連下垂体炎の鑑別が可能です。
| 病理所見 | 特徴的な細胞・組織像 |
| リンパ球性 | リンパ球浸潤 |
| 肉芽腫性 | 多核巨細胞、類上皮細胞 |
| IgG4関連 | IgG4陽性形質細胞浸潤、線維化 |
鑑別診断の重要性
原発性下垂体炎の診断においては他の下垂体疾患や全身性疾患との鑑別が大切です。特に下垂体腺腫との鑑別は重要で、画像所見や内分泌学的検査結果の慎重な解釈が必要です。
また、サルコイドーシスやランゲルハンス細胞組織球症など下垂体に影響を及ぼす可能性のある全身性疾患も考慮に入れる必要があります。
鑑別診断のためには以下のような点に注目します。
- 症状の経過(急性か慢性か)
- 画像所見の特徴(びまん性か局所性か)
- 内分泌学的検査結果のパターン
- 全身症状の有無
原発性下垂体炎の画像所見について
画像診断の重要性
原発性下垂体炎の診断において画像診断は極めて重要な役割を果たします。
特に磁気共鳴画像法(MRI)は高い解像度と軟部組織のコントラスト分解能により、下垂体の詳細な構造を評価することが可能です。
画像所見は疾患の進行度や病型の推定、他の下垂体疾患との鑑別に不可欠な情報を提供します。
しかし画像所見のみで確定診断を下すことは困難であり、臨床所見や内分泌学的検査結果と併せて総合的に判断することが重要です。
MRIにおける一般的な所見
原発性下垂体炎のMRI所見は病期や病型によって多様性がありますが、いくつかの特徴的な所見が知られています。
一般的には下垂体の対称性のびまん性腫大が観察されます。
T1強調画像では正常下垂体と比較して等信号から軽度低信号を呈することが多いです。T2強調画像では炎症や浮腫を反映して高信号を示すことがあります。
| シーケンス | 典型的な信号強度 |
| T1強調画像 | 等信号〜軽度低信号 |
| T2強調画像 | 高信号 |
造影剤投与後の画像では下垂体の均一な造影増強効果が見られることが多く、これは活動性の炎症を示唆します。
また、下垂体茎の肥厚や造影増強効果も特徴的な所見の一つです。
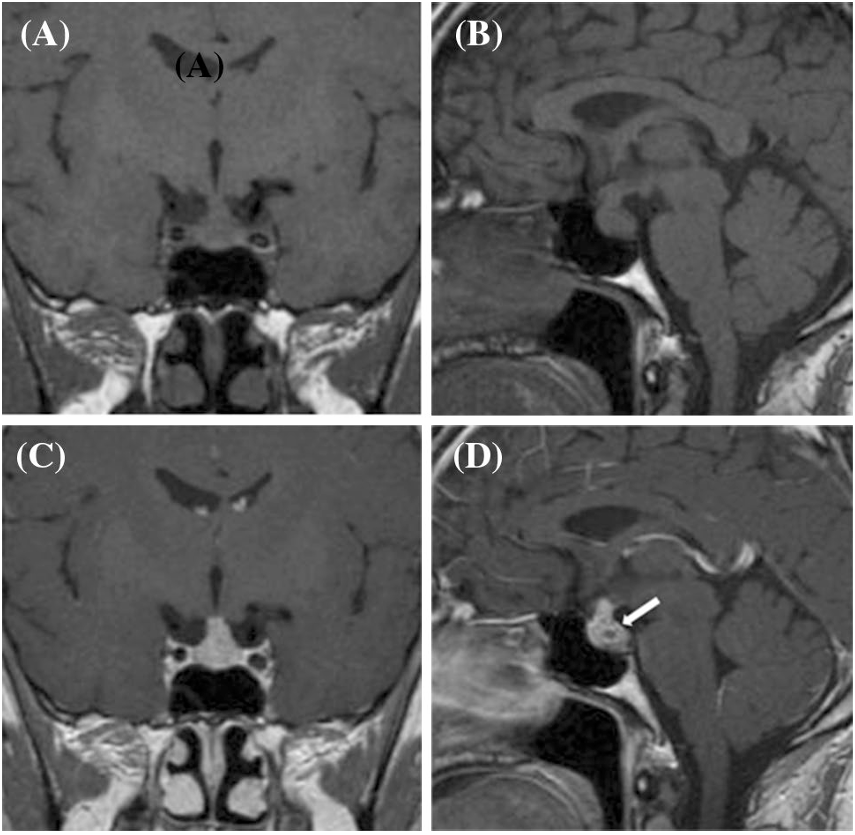
所見:冠状断(a)および矢状断(b)の非造影T1強調画像、およびGd造影T1強調画像冠状断(c)および矢状断(d)のT1強調画像では、三角形の下垂体肥大が認められ、著しい不均一な造影増強および小さな嚢胞成分(矢印)が見られる。また、肥厚し著しく造影される下垂体柄が伴っている。
病型別の特徴的画像所見
原発性下垂体炎は病理学的特徴に基づいて主に3つの病型に分類されますが、それぞれに特徴的な画像所見があります。
リンパ球性下垂体炎では下垂体前葉のびまん性腫大が顕著で、しばしば上方に凸の形状を呈します。
肉芽腫性下垂体炎の場合は下垂体の腫大は比較的均一ですが、時に小さな低信号域(肉芽腫)が散在することがあります。
IgG4関連下垂体炎では下垂体のびまん性腫大に加えて、硬膜の肥厚や造影増強効果が特徴的です。
| 病型 | 特徴的なMRI所見 |
| リンパ球性 | びまん性腫大、上方凸 |
| 肉芽腫性 | 均一な腫大、低信号散在 |
| IgG4関連 | びまん性腫大、硬膜肥厚 |
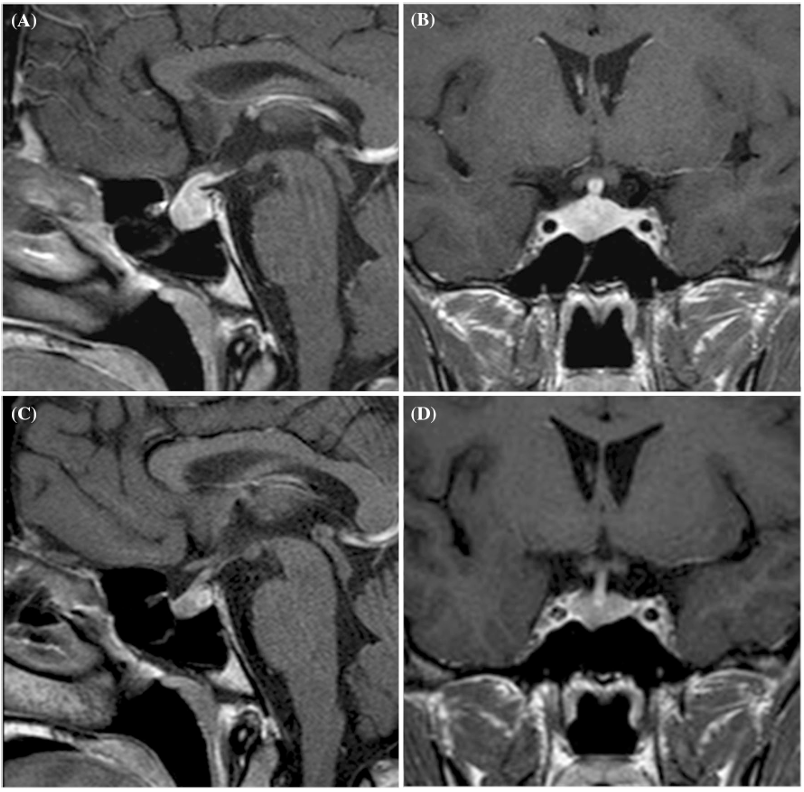
所見:リンパ球性下垂体炎の症例。造影矢状断(a)および冠状断(b)T1強調画像では、軽度の鞍上部延長と著しい不均一な造影増強を伴う全体的な対称性の下垂体肥大が示されており、肥厚した下垂体柄を通じて視床下部まで延びている。また、斜台背面の硬膜が肥厚し増強されている。ステロイド治療後15日目に得られた造影矢状断(c)および冠状断(d)T1強調画像では、鞍内容の縮小、下垂体柄の正常化、および増強されていた硬膜の縮小が示されている。T1高信号の神経下垂体が明瞭に示されている。
経時的変化の評価
原発性下垂体炎の画像所見は疾患の進行や治療に応じて経時的に変化します。
急性期には下垂体の著明な腫大が見られますが、慢性期に移行すると萎縮や空洞化が観察されることがあります。
このような経時的変化を評価するために定期的なMRI検査が実施されることもあるでしょう。
経時的変化の評価は、以下のような点に注目して行われます。
- 下垂体サイズの変化
- 信号強度の推移
- 造影効果のパターン変化
- 周囲組織への影響
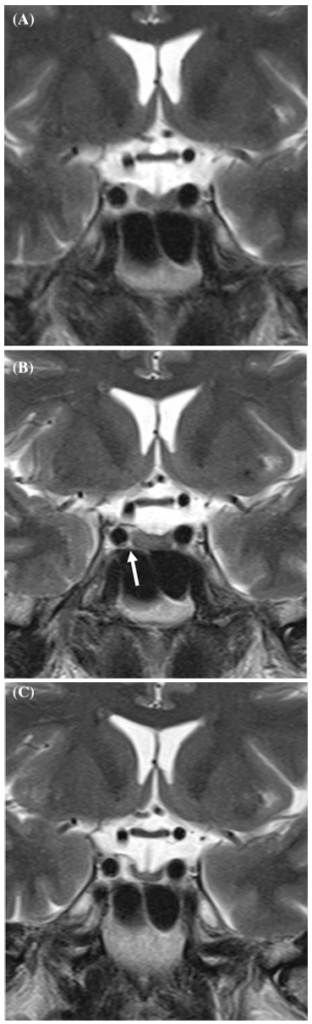
所見:転移性黒色腫に対してイピリムマブ治療中の48歳男性の下垂体炎:非造影造影T2強調冠状断MR画像。頭部MRIフォローアップ中、(a) の所見は正常に見える。2年後、患者はイピリムマブを受けた。イピリムマブ開始4か月後、下垂体の体積がわずかに増加している(b)。その後、6か月後には明らかな空虚鞍に進行している(c)。特に、(b) の矢印は、下垂体肥大により右海綿静脈洞の証拠が減少していることを示している。ガドリニウム造影画像(示されていない)はこれらの所見と一致していた。
鑑別診断における画像所見の役割
原発性下垂体炎の画像所見は他の下垂体疾患、特に下垂体腺腫との鑑別に重要な役割を果たします。
下垂体腺腫との主な鑑別点としては、腫大のパターン(びまん性 vs 局所性)や造影効果の均一性などがあります。
また、サルコイドーシスやランゲルハンス細胞組織球症など下垂体に影響を及ぼす可能性のある全身性疾患との鑑別も考慮することが必要です。
| 疾患 | 特徴的な画像所見 |
| 原発性下垂体炎 | びまん性腫大、均一な造影効果 |
| 下垂体腺腫 | 局所性腫瘤、不均一な造影効果 |
| サルコイドーシス | 多発性肉芽腫、髄膜増強効果 |
画像診断の限界と総合的アプローチ
画像診断は原発性下垂体炎の評価に不可欠ですが、画像所見のみで確定診断を下すことは困難です。
特に非典型的な画像所見を呈する症例や他の下垂体疾患との鑑別が困難な症例では、臨床所見や内分泌学的検査結果との総合的な判断が大切です。
また、画像所見の解釈には放射線科医と内分泌専門医の緊密な連携が必要となります。
画像診断の限界を認識して総合的なアプローチを取ることで、より正確な診断と適切な管理につながる可能性があります。
治療方法と薬、治癒までの期間
治療アプローチの概要
原発性下垂体炎の治療は患者さんの症状の程度、下垂体機能低下の範囲、画像所見などを総合的に考慮して決定されます。
治療の主な目的は炎症を抑制し、下垂体機能を可能な限り保全または回復させることです。
一般的な治療アプローチとしては薬物療法が中心となりますが、場合によっては外科的治療が検討されることもあるでしょう。
治療方針は個々の患者さんの状態に応じて調整され、長期的なフォローアップが必要となることが多いです。
ステロイド療法
ステロイド療法は原発性下垂体炎の治療において中心的な役割を果たします。
高用量のグルココルチコイド(副腎皮質ステロイド)が用いられ、炎症を抑制して下垂体の腫大を軽減する効果が期待されます。
代表的な薬剤としてはプレドニゾロンやメチルプレドニゾロンが挙げられます。
| 薬剤名 | 投与経路 |
| プレドニゾロン | 経口 |
| メチルプレドニゾロン | 静脈内、経口 |
治療は通常、高用量で開始され、症状の改善に応じて徐々に減量されます。
減量のスピードは個々の患者さんの反応によって調整されますが、一般的に数週間から数ヶ月かけて慎重に行われます。
免疫抑制剤の使用
ステロイド療法に反応が乏しい場合やステロイドの減量が困難な患者さんでは、他の免疫抑制剤の使用が検討されます。
これらの薬剤は炎症を引き起こす免疫反応を抑制することで効果を発揮します。
代表的な免疫抑制剤には以下のようなものがあります。
- アザチオプリン
- メトトレキサート
- ミコフェノール酸モフェチル
- リツキシマブ(特にIgG4関連下垂体炎で使用されることがあります)
これらの薬剤の選択は患者さんの病態や合併症、副作用のリスクなどを考慮して慎重に行われます。
ホルモン補充療法
原発性下垂体炎によって下垂体機能が低下している場合、欠乏しているホルモンを補充する必要があります。
ホルモン補充療法は患者さんの生活の質を維持し、健康状態を安定させる上で重要です。
補充が必要となる可能性のあるホルモンとその代表的な製剤を以下の表にまとめます。
| 欠乏ホルモン | 補充薬 |
| ACTH | ヒドロコルチゾン |
| TSH | レボチロキシン |
| GH | 成長ホルモン製剤 |
| LH/FSH | 性ホルモン製剤 |
ホルモン補充療法は個々の患者さんの状態に応じて調整され、定期的な評価と用量調整が必要です。
外科的治療の役割
外科的治療は薬物療法で十分な効果が得られない場合や、重度の視力障害がある場合などに検討されます。
主な目的は下垂体の腫大による圧迫症状を軽減することと、診断確定のための組織採取です。
一般的に経蝶形骨洞アプローチが用いられ、内視鏡下で行われることが多いです。
外科的治療の適応と考えられる状況は以下の通りです。
- 薬物療法に反応しない重度の圧迫症状
- 診断確定のための生検が必要な場合
- 下垂体腺腫との鑑別が困難な場合
治癒までの期間と長期的な管理
原発性下垂体炎の治癒までの期間は個々の患者さんによって大きく異なります。
一般的に治療開始後数週間から数ヶ月で症状の改善が見られることが多いですが、完全な回復には長期間を要する場合があります。
| 経過 | 期間 |
| 初期反応 | 数日〜数週間 |
| 症状改善 | 数週間〜数ヶ月 |
| 完全寛解 | 数ヶ月〜数年 |
長期的な管理においては定期的な内分泌学的評価と画像検査が必要です。
再発のリスクがあるため、症状の再燃に注意しながら慎重にフォローアップを行います。
ホルモン補充療法を受けている患者さんではライフステージに応じた用量調整が大切です。
原発性下垂体炎の治療は個々の患者さんの状態に応じて多角的なアプローチが必要となります。
ステロイド療法を中心とした薬物治療、必要に応じたホルモン補充療法、そして場合によっては外科的治療を組み合わせることで最適な管理を目指します。
治癒までの道のりは長期にわたる可能性がありますが、適切な治療と定期的なフォローアップにより、多くの患者さんで良好な経過が期待できます。
治療の副作用やデメリット(リスク)
ステロイド療法に伴う副作用
原発性下垂体炎の治療において中心的な役割を果たすステロイド療法はその効果的な抗炎症作用と引き換えに様々な副作用のリスクを伴います。
これらの副作用は使用するステロイドの種類、投与量、投与期間によって異なりますが、長期使用においてより顕著になる傾向です。
ステロイド療法に関連する主な副作用には以下のようなものがあります。
- 体重増加と脂肪分布の変化
- 骨粗鬆症
- 血糖値の上昇(糖尿病のリスク増加)
- 胃潰瘍
- 皮膚の菲薄化と傷の治りにくさ
- 感染症のリスク増加
これらの副作用は患者さんの生活の質に大きな影響を与える可能性があるため慎重なモニタリングと管理が必要です。
| 副作用 | 発現頻度 |
| 体重増加 | 高頻度 |
| 骨粗鬆症 | 中〜高頻度 |
| 血糖上昇 | 中頻度 |
| 胃潰瘍 | 低〜中頻度 |
免疫抑制剤使用のリスク
ステロイド療法に反応が乏しい場合やステロイドの減量が困難な患者さんで使用される免疫抑制剤も独自の副作用プロファイルを持っています。
これらの薬剤は免疫系を抑制することで炎症を制御しますが、同時に感染症のリスクを高める可能性があるのです。
また、使用する薬剤の種類によっては骨髄抑制や肝機能障害などの重篤な副作用が生じる場合もあります。
以下は免疫抑制剤使用に伴う主なリスクです。
- 感染症のリスク増加(特に日和見感染)
- 骨髄抑制(白血球減少、貧血など)
- 肝機能障害
- 腎機能障害
- 悪性腫瘍発生のリスク増加(長期使用の場合)
| 免疫抑制剤 | 主な副作用 |
| アザチオプリン | 骨髄抑制、肝障害 |
| メトトレキサート | 肝障害、間質性肺炎 |
| リツキシマブ | 感染症リスク増加 |
ホルモン補充療法のデメリット
下垂体機能低下に対するホルモン補充療法は患者さんの健康維持に不可欠ですが、いくつかのデメリットやリスクを伴います。
補充するホルモンの種類や量が適切でない場合、過剰補充や不足による問題が生じる可能性があります。
また、長期的なホルモン補充は体内の自然なホルモン分泌リズムを完全に模倣することが困難であるため、微妙な不均衡を引き起こすケースも考えられます。
ホルモン補充療法に関連する主なデメリットとリスクは以下の通りです。
- ホルモンバランスの微妙な乱れ
- 補充量の調整の難しさ
- 定期的な血液検査の必要性
- 薬剤費用の経済的負担
- 生涯にわたる治療の必要性
| ホルモン | 過剰補充のリスク | 不足時のリスク |
| コルチゾール | クッシング症候群様症状 | 副腎不全 |
| 甲状腺ホルモン | 甲状腺中毒症状 | 甲状腺機能低下症状 |
| 性ホルモン | 血栓症リスク増加 | 骨粗鬆症、性機能低下 |
外科的治療に伴うリスク
外科的治療は薬物療法で効果が得られない場合や診断確定のために検討されますが、手術に伴う固有のリスクが存在します。
経蝶形骨洞アプローチによる手術は比較的低侵襲ではありますが、重要な構造物が近接する領域での操作となるため細心の注意が必要です。
外科的治療に関連する主なリスクには以下のようなものがあります。
- 術中・術後の出血
- 感染症(髄膜炎など)
- 脳脊髄液漏
- 視神経損傷
- 下垂体機能のさらなる低下
- 尿崩症の発症
| 合併症 | 発生頻度 |
| 脳脊髄液漏 | 低〜中頻度 |
| 下垂体機能低下 | 中頻度 |
| 尿崩症 | 低頻度 |
| 視神経損傷 | 非常に低頻度 |
長期的な経過観察の負担
原発性下垂体炎の治療は多くの場合長期にわたるため、患者さんに継続的な負担を強いることになりかねません。
定期的な通院、血液検査、画像検査などが必要となり、これらは患者さんの時間的・経済的負担となる可能性があります。
また、長期的な薬物療法や経過観察に伴う心理的ストレスも無視できません。
長期管理に伴う主な負担には以下のようなものがあります。
- 頻繁な通院の必要性
- 定期的な検査による身体的・経済的負担
- 薬物療法の継続に伴う副作用への不安
- 社会生活や就労への影響
- 将来の健康状態に対する不確実性
原発性下垂体炎の治療は疾患の制御と患者さんのQOL維持のために重要ですが、同時に様々な副作用やデメリットを伴うこともあるでしょう。
ステロイド療法や免疫抑制剤の副作用、ホルモン補充療法の微妙な調整の難しさ、外科的治療のリスク、そして長期管理に伴う負担など多岐にわたる課題が存在します。
再発の可能性と予防の仕方
再発リスクの認識
原発性下垂体炎は初期治療後に寛解が得られたとしても、再発のリスクが存在する疾患です。再発率は報告によって異なりますが、一般的に20〜30%程度と考えられています。
このリスクは病型や個々の患者さんの状態によって変動する可能性があり、長期的な経過観察が必要です。
| 病型 | 推定再発率 |
| リンパ球性下垂体炎 | 20-25% |
| 肉芽腫性下垂体炎 | 25-30% |
| IgG4関連下垂体炎 | 30-35% |
再発のサインと自己観察
再発を早期に発見するためには患者さん自身による注意深い自己観察が大切です。
再発時に現れる可能性のある症状や兆候について十分な知識を持ち、定期的に自己チェックを行うことが推奨されます。
再発を示唆する可能性のあるサインには以下のようなものがあります。
- 頭痛の再発や増悪
- 視野異常や視力低下
- 極度の疲労感
- ホルモンバランスの乱れを示唆する症状(月経不順、性機能低下など)
- 体重の急激な変化
これらの症状に気づいた場合は速やかに担当医に相談することが望ましいです。
定期的なフォローアップの重要性
再発の早期発見と予防において定期的なフォローアップは不可欠です。
フォローアップの頻度や内容は患者さんの状態や病型によって個別化されますが、一般的には以下のような項目が含まれます。
- 定期的な内分泌機能検査
- MRIなどの画像検査
- 自覚症状の詳細な聴取
- 生活状況や環境の変化の確認
| フォローアップ項目 | 頻度 |
| 内分泌機能検査 | 3-6ヶ月毎 |
| MRI検査 | 6-12ヶ月毎 |
| 診察・問診 | 1-3ヶ月毎 |
これらの定期的な評価を行うことで再発の兆候を早期に捉え、迅速な対応が可能となります。
生活習慣の改善と自己管理
再発の予防において患者さん自身による生活習慣の改善と自己管理は重要な役割を果たします。
ストレス管理、適度な運動、バランスの取れた食事など、全身の健康維持に努めることが推奨されます。また、感染症の予防や免疫機能の維持にも注意を払うべきです。
再発予防に有効と考えられる生活習慣の改善策には以下のようなものがあります。
- ストレス軽減のためのリラクゼーション法の実践
- 規則正しい睡眠習慣の確立
- 適度な運動の継続
- バランスの取れた食事と十分な水分摂取
- 禁煙・節酒
これらの生活習慣の改善は全身の健康維持だけでなく、免疫系の安定化にも寄与するでしょう。
薬物療法のアドヒアランス
再発予防において処方された薬物療法を確実に継続することは極めて重要です。
特にステロイドの減量過程や維持療法期間中は自己判断で投薬を中止したり用量を変更したりすることは避けるべきです。
薬物療法のアドヒアランスを高めるためには以下のような工夫が有効です。
| アドヒアランス向上策 | 効果 |
| 服薬スケジュール管理 | 高い |
| 薬の知識向上 | 中程度 |
| 定期的な自己確認 | 中程度 |
| 医師との密なコミュニケーション | 高い |
環境因子への注意
原発性下垂体炎の再発には環境因子が関与している可能性があります。
特定の化学物質への暴露やストレスの多い環境は免疫系に影響を与え、再発のリスクを高める危険があります。
以下は環境因子に関連する再発予防策です。
- 有害化学物質への不必要な暴露を避ける
- 職場や生活環境のストレス要因の特定と軽減
- 空気清浄機の使用など、室内環境の改善
- 季節変動に応じた体調管理(花粉症対策など)
これらの環境因子への配慮は再発予防だけでなく、全身の健康維持にも役立つ可能性があります。
治療費について
原発性下垂体炎の治療費は検査内容や治療方法によって大きく変動します。入院治療が必要な場合、1日あたり2〜5万円の費用がかかる可能性があります。
長期的な管理が必要なため、総治療費は数十万から数百万円に及ぶことも考えておかなければなりません。
検査費用の内訳
MRI検査は診断に不可欠で、1回あたり19,000円~30,200円です。内分泌学的検査は複数項目必要で、4,200円(血液一般+生化学5-7項目の場合)+その他下垂体などのホルモンなど3項目以上5項目以下4,100円、6項目又は7項目6,230円、8項目以上9,000円になります。
薬物療法の費用
ステロイド薬は比較的安価ですが、長期使用の場合は費用が累積します。場合によってはステロイドパルスも行います。
| 薬剤 | 月額費用 |
| ステロイド | プレドニン錠5mg 9.8円 × 7錠~14錠/日 × 30日 = 2,058~4,116円 |
| ステロイドパルス | ソル・メドロール静注用500mg 1,716円/瓶 ×1~2瓶 × 3日 = 5,148~10,296円 |
入院治療の費用
急性期や手術時には入院が必要で、1日あたり2〜5万円程度になります。入院期間は症状や治療内容により異なりますが、1〜2週間程度が一般的です。
詳しく説明すると、日本の入院費はDPC(診断群分類包括評価)システムを使用して計算されます。このシステムは、患者の病名や治療内容に基づいて入院費を決定する方法です。以前の「出来高」方式とは異なり、DPCシステムでは多くの診療行為が1日あたりの定額に含まれます。
DPCシステムの主な特徴
約1,400の診断群に分類される
1日あたりの定額制
一部の治療は従来通りの出来高計算が適用される
DPCシステムと出来高計算の比較表
DPC(1日あたりの定額に含まれる項目)出来高計算項目投薬手術注射リハビリ検査特定の処置画像診断入院基本料
DPCシステムの計算方法
計算式は以下の通りです:
「1日あたりの金額」×「入院日数」×「医療機関別係数」+「出来高計算分」
*医療機関別係数は各医療機関によって異なります。
例えば、患者が14日間入院した場合の計算は以下のようになります。
DPC名: 下垂体機能低下症 手術なし 手術処置等2なし 定義副傷病名なし
日数: 14
医療機関別係数: 0.0948 (例:神戸大学医学部附属病院)
入院費: ¥316,430 +出来高計算分
保険が適用されると、自己負担額は1割から3割になります。また、高額医療制度の対象となる場合、実際の自己負担額はさらに低くなります。
なお、上記の価格は2024年7月時点のものであり、最新の価格については随時ご確認ください。
長期的な管理費用
定期的な外来受診や検査が必要で、年間10〜30万円程度の費用がかかります。
以上
- 参考にした論文