内分泌疾患の一種である副腎皮質機能低下症とは、副腎皮質からのホルモン分泌が不足する状態を指します。
この病気では体内のホルモンバランスが崩れ、様々な症状が現れることがあります。
副腎は腎臓の上に位置する小さな臓器で、生命維持に不可欠なホルモンを分泌しています。
副腎皮質機能低下症では特にコルチゾールやアルドステロンといったホルモンの産生が減少し、体調に影響を及ぼすのです。
原因は多岐にわたりますが、自己免疫疾患や感染症、薬剤の影響などが挙げられます。
病型について
副腎皮質機能低下症の主な病型
副腎皮質機能低下症(ふくじんひしつきのうていかしょう)には主に3つの病型が存在します。
それぞれの病型は発症機序や原因となる部位によって分類されており、各々が特徴的な要因を持っているのです。
具体的には原発性副腎皮質機能低下症、続発性副腎皮質機能低下症、医原性副腎皮質機能低下症の3つに大別されます。
各病型の理解は診断や経過観察において重要な役割を果たします。
| 病型 | 主な特徴 |
| 原発性 | 副腎自体の障害 |
| 続発性 | 下垂体機能不全 |
| 医原性 | 薬剤による影響 |
原発性副腎皮質機能低下症
原発性副腎皮質機能低下症は副腎そのものに障害が生じることによって引き起こされるのです。
この病型では副腎皮質が直接的にダメージを受けるためホルモン産生能力が著しく低下します。
代表的な例として自己免疫疾患によるアジソン病が挙げられます。
アジソン病では体の免疫系が誤って副腎を攻撃し、組織の破壊が進行してしまうのです。
また、結核やその他の感染症、副腎の出血や腫瘍なども原発性副腎皮質機能低下症の原因となる場合があります。
- 自己免疫性アジソン病
- 結核性副腎炎
- 副腎出血
- 副腎腫瘍
続発性副腎皮質機能低下症
続発性副腎皮質機能低下症は下垂体からの副腎皮質刺激ホルモン(ACTH)の分泌不全によって生じます。
下垂体は副腎の機能を調節する上で不可欠な役割を果たしており、ACTHの減少は副腎皮質ホルモンの産生低下につながるのです。
この病型の主な要因には下垂体腫瘍や下垂体手術後の合併症、放射線治療の影響などが含まれます。
| 要因 | 影響 |
| 下垂体腫瘍 | ACTH分泌低下 |
| 下垂体手術 | 機能障害 |
| 放射線治療 | 組織損傷 |
続発性の場合は副腎自体には直接的な障害がないため、適切な治療により機能回復の可能性があります。
しかし長期間にわたってACTH分泌が抑制されると副腎の萎縮が進行することがあります。
医原性副腎皮質機能低下症
医原性副腎皮質機能低下症は主に薬剤の使用によって引き起こされる病型です。
ステロイド薬の長期投与や急激な中止がこの病型の代表的な原因となります。
ステロイド薬は体内のコルチゾール分泌を抑制する効果があるため、突然の使用中止は副腎機能の一時的な低下を招く可能性があるのです。
また、副腎皮質ホルモン合成を阻害する薬剤や副腎を直接障害する薬物も医原性副腎皮質機能低下症の要因となることがあります。
- ステロイド薬の長期使用
- 副腎皮質ホルモン合成阻害薬
- 副腎に直接作用する薬剤
医原性の場合は原因となった薬剤の調整や中止を行うことで多くのケースで副腎機能の回復が見込めます。
ただし回復には時間を要することがあるため、慎重な経過観察が必要です。
| 回復過程 | 留意点 |
| 薬剤調整 | 段階的な減量 |
| 機能回復 | 個人差あり |
| 経過観察 | 定期的な評価 |
以上のように副腎皮質機能低下症の病型は主に原発性、続発性、医原性の3つに分類されます。
副腎皮質機能低下症の主症状
全身倦怠感と筋力低下
副腎皮質機能低下症の最も顕著な症状は全身倦怠感と筋力低下です。
患者さんは日常生活で異常な疲労感を覚え、些細な動作でも体力を消耗してしまうことがあるでしょう。
この症状は副腎皮質ホルモンの一種であるコルチゾールの不足によって引き起こされます。
コルチゾールは体内のエネルギー代謝を調整する重要な役割を果たしており、その不足は身体の基本的な機能に大きな影響を与えます。
| 症状 | 影響 |
| 全身倦怠感 | 日常活動の制限 |
| 筋力低下 | 運動能力の低下 |
多くの患者さんは朝起きるのが困難になったり、日中の活動に支障をきたしたりすることがあるでしょう。
この症状は病気の進行とともに悪化する傾向があり、早期発見と適切な対応が不可欠です。
食欲不振と体重減少
副腎皮質機能低下症に伴う食欲不振と体重減少は多くの患者さんが経験する主要な症状の一つです。
コルチゾールは食欲を調整する作用があるため、その不足は食欲の低下につながります。
さらに体内の代謝バランスが崩れることで必要なエネルギーを効率的に摂取・利用できなくなるのです。
- 食事量の減少
- 味覚の変化
- 消化器症状の出現
これらの要因が複合的に作用して徐々に体重が減少していきます。場合によっては数週間から数ヶ月の間に顕著な体重減少が見られることもあります。
皮膚の色素沈着
皮膚の色素沈着は特に原発性副腎皮質機能低下症(アジソン病)に特徴的な症状です。
この症状は副腎皮質刺激ホルモン(ACTH)の過剰分泌によって引き起こされます。
ACTHはメラニン産生を促進する作用があるため、その増加は皮膚の色素沈着をもたらすのです。
| 色素沈着部位 | 特徴 |
| 手のひら | 線に沿った変色 |
| 肘や膝 | 関節部の濃色化 |
| 口腔粘膜 | 斑点状の着色 |
色素沈着は徐々に進行し、特に日光にさらされる部位で顕著になる傾向があります。
この症状は病気の進行度合いを視覚的に示す指標となる可能性があります。
低血圧と起立性低血圧
副腎皮質機能低下症における低血圧はアルドステロンの不足に起因する重要な症状です。
アルドステロンは体内の塩分と水分のバランスを調整する役割を持っており、その欠乏は血圧の低下を引き起こします。
特に起立時に血圧が急激に低下する起立性低血圧は患者さんの日常生活に大きな影響を与えることがあります。
- めまい
- 立ちくらみ
- 失神
上記のような症状は急に立ち上がったときや長時間立っているときに出現しやすく、転倒のリスクを高める可能性にもなります。
血圧の変動は心臓や脳への血流にも影響を与えるため注意深い観察が必要です。
消化器症状
副腎皮質機能低下症に伴う消化器症状は患者さんの生活の質を大きく左右することがあります。
主な症状には吐き気、嘔吐、腹痛、下痢などが含まれます。
これらの症状はコルチゾールの不足による消化管機能の低下や電解質バランスの乱れに起因するのです。
| 症状 | 頻度 |
| 吐き気 | 高い |
| 腹痛 | 中程度 |
| 下痢 | 変動的 |
消化器症状はストレスや感染症によって悪化することがあり、食事摂取に支障をきたす場合もあるでしょう。
また、これらの症状は体重減少や栄養不良のリスクを高める要因となる可能性があります。
副腎皮質機能低下症の原因とリスク要因
自己免疫疾患による影響
副腎皮質機能低下症の主要な原因の一つに自己免疫疾患が挙げられます。この場合、体の免疫系が誤って副腎を攻撃して副腎組織を破壊してしまうのです。
特に原発性副腎皮質機能低下症(アジソン病)では自己免疫反応が重要な役割を果たします。
自己免疫性副腎炎は単独で発症することもありますが、他の自己免疫疾患と合併して現れることも少なくありません。
| 関連疾患 | 合併頻度 |
| 1型糖尿病 | 中程度 |
| 橋本病 | 比較的高い |
| 重症筋無力症 | 低い |
これらの疾患を持つ患者さんは副腎皮質機能低下症のリスクが高まる可能性があります。そのため定期的な経過観察が必要となることもあるでしょう。
感染症による副腎障害
感染症もまた、副腎皮質機能低下症の原因となりうる重要な要因です。特に結核はかつて副腎皮質機能低下症の主要な原因の一つでした。
結核菌が副腎に感染すると副腎組織が破壊され、ホルモン産生能力が著しく低下します。
現代では結核の治療が進歩したため、この原因は減少していますが、依然として注意が必要です。
- HIV感染
- 真菌感染
- サイトメガロウイルス感染
これらの感染症も副腎に影響を与える場合があります。
特に免疫機能が低下している患者さんではこれらの感染症による副腎障害のリスクが高まることがあります。
薬剤性副腎皮質機能低下症
医原性副腎皮質機能低下症の主な原因は薬剤の使用に関連しています。
特に長期にわたるステロイド薬の使用が副腎皮質機能低下症を引き起こす可能性があるのです。
ステロイド薬は体内のコルチゾール産生を抑制する効果があるため、急激な使用中止は副腎機能の一時的な低下を招くことがあります。
| 薬剤 | 影響 |
| プレドニゾロン | 高い |
| デキサメタゾン | 非常に高い |
| ヒドロコルチゾン | 中程度 |
これらの薬剤を長期間使用している患者さんでは副腎機能の定期的な評価が大切です。
また、ステロイド薬の減量や中止を行う際は慎重な管理が求められます。
下垂体疾患による二次的影響
続発性副腎皮質機能低下症の主要な原因は下垂体の機能障害です。
下垂体は副腎皮質刺激ホルモン(ACTH)を分泌して副腎の機能を調節しています。
下垂体に問題が生じるとACTHの分泌が減少して結果として副腎皮質機能が低下します。
下垂体機能不全の原因には様々なものがありますが、代表的なものとしては以下の通りです。
- 下垂体腫獰
- 頭部外傷
- 放射線治療の影響
これらの要因によって下垂体が障害を受けると副腎皮質機能低下症が二次的に発生する可能性があります。
| 原因 | 発症までの期間 |
| 腫瘍 | 数ヶ月〜数年 |
| 外傷 | 急性〜慢性 |
| 放射線 | 数ヶ月〜数年 |
遺伝的要因と先天性疾患
一部の副腎皮質機能低下症は遺伝的要因や先天性疾患に起因します。
これらの場合は生まれつき副腎の機能に問題がある、または副腎の発達が不完全であることがあります。
先天性副腎皮質過形成症は副腎皮質ホルモンの合成に関与する酵素の遺伝子異常によって引き起こされます。
この疾患では特定のホルモンの産生が妨げられ、副腎機能の不全につながります。
他にも副腎白質ジストロフィーなどの遺伝性疾患が、副腎皮質機能低下症の原因となる場合があります。
これらの遺伝性疾患は稀ですが、早期発見と適切な管理が不可欠です。
診察と診断プロセス
問診と身体診察
副腎皮質機能低下症の診断プロセスは詳細な問診と綿密な身体診察から始まります。
まず患者さんの症状の経過、既往歴、家族歴、服薬歴などを丁寧に聴取しますが、この際に症状の出現時期や進行の速度、日内変動の有無などが重要な情報となります。
次に身体診察では皮膚の色素沈着、血圧の測定、体重の変化などを注意深く観察します。
| 診察項目 | 注目点 |
| 皮膚 | 色素沈着の程度 |
| 血圧 | 低血圧の有無 |
| 体重 | 減少傾向の確認 |
これらの情報は病型の推定や検査計画の立案に不可欠です。
問診と身体診察の結果に基づいて次のステップとなる血液検査や画像検査の必要性を判断します。
血液検査による評価
副腎皮質機能低下症の診断において血液検査は中心的な役割を果たします。
主な検査項目には血中コルチゾール値、ACTH値、電解質濃度などが含まれ、これらの検査結果は副腎皮質機能の状態を客観的に評価する上で重要です。
- 早朝の血中コルチゾール値
- ACTH刺激試験
- 血清ナトリウム・カリウム濃度
特にACTH刺激試験は副腎皮質機能低下症の診断に大きな意義を持ちます。
この検査では合成ACTHを投与した後のコルチゾール分泌反応の評価が可能です。
| 検査項目 | 基準値 |
| 血中コルチゾール | 6-20 μg/dL |
| ACTH | 7.2-63.3 pg/mL |
| 血清Na | 135-145 mEq/L |
血液検査の結果は病型の鑑別や重症度の評価にも活用されます。また、長期的な経過観察においても上記の検査値は貴重な指標となります。
画像診断の役割
画像診断は副腎皮質機能低下症の原因究明や病態評価において大切な情報です。
主に用いられる画像検査はCT、MRI、超音波検査などで、これらの検査によって副腎の形態異常や腫瘤の有無、周囲組織との関係などを詳細に観察することができます。
CT検査は副腎の石灰化や萎縮、腫瘤性病変の検出に優れています。
一方、MRI検査は軟部組織のコントラスト分解能が高く、副腎の内部構造や周囲との関係をより詳細に評価できるのです。
| 検査法 | 特徴 |
| CT | 石灰化の検出に優れる |
| MRI | 軟部組織の評価に適する |
| 超音波 | 非侵襲的で繰り返し可能 |
画像診断は特に原発性副腎皮質機能低下症と続発性副腎皮質機能低下症の鑑別に有用です。
原発性の場合は副腎の萎縮や石灰化が見られることがあるのに対し、続発性では下垂体の異常が確認されることがあります。
負荷試験と特殊検査
副腎皮質機能低下症の確定診断や病型の鑑別には負荷試験や特殊検査が実施されることがあります。
これらの検査は通常の血液検査では判断が困難な場合や、より詳細な機能評価が必要な際に行われるでしょう。
代表的な負荷試験にはインスリン低血糖試験やCRH負荷試験があります。
- インスリン低血糖試験 副腎皮質機能と視床下部-下垂体系の評価
- CRH負荷試験 下垂体のACTH分泌能の評価
上記のような試験はホルモン分泌の動的な変化を観察することで、より正確な診断を可能にするのです。
一方、特殊検査としては自己抗体の測定や遺伝子検査などが挙げられます。
| 検査名 | 評価対象 |
| 抗副腎抗体 | 自己免疫性副腎炎 |
| 21-水酸化酵素抗体 | 自己免疫性アジソン病 |
| 遺伝子検査 | 先天性副腎皮質過形成症 |
このような検査は副腎皮質機能低下症の原因特定や長期的な管理方針の決定に役立つのです。
副腎皮質機能低下症の画像所見
CT検査における副腎の特徴的所見
副腎皮質機能低下症の画像診断において、CT検査は非常に重要な役割を果たします。CT検査では副腎の形態、大きさ、密度などを詳細に観察することが可能です。
原発性副腎皮質機能低下症ではしばしば両側副腎の萎縮が認められますが、この萎縮は副腎皮質の破壊や機能低下に伴って生じるものです。
| CT所見 | 特徴 |
| 萎縮 | 両側性、びまん性 |
| 石灰化 | 点状または斑状 |
| 密度 | 低下傾向 |
また、長期経過例では副腎の石灰化が見られることがあります。これは特に結核性副腎炎の既往がある患者さんで顕著です。
一方、続発性副腎皮質機能低下症では副腎自体の形態異常は比較的軽度であることが多いです。
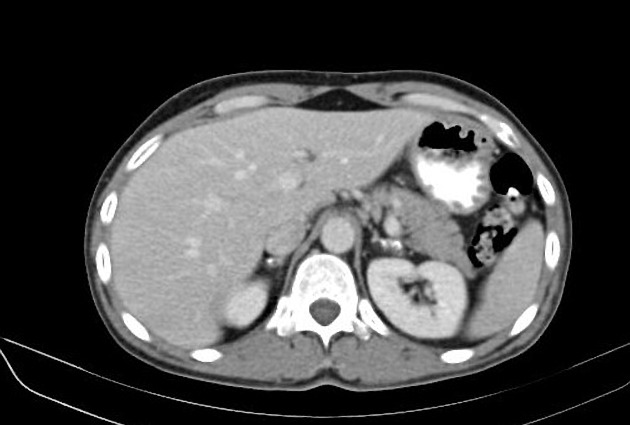
所見:副腎の形態は比較的保たれているが、石灰化が目立つ。
MRI検査による副腎および下垂体の評価
MRI検査は軟部組織のコントラスト分解能に優れており、副腎の内部構造をより詳細に観察することができます。
副腎皮質機能低下症の評価においてMRIは特に続発性の病型で重要な役割を果たします。下垂体の異常を検出するにはMRIが最も適した画像検査法です。
続発性副腎皮質機能低下症では下垂体の腫瘍や空洞形成、萎縮などが認められることがあります。
- T1強調画像 ― 下垂体腺腫の検出に有用
- T2強調画像 ― 副腎の信号強度変化の評価に適する
原発性副腎皮質機能低下症ではMRIで副腎の萎縮や信号強度の変化が観察されます。
特にT2強調画像での副腎の信号強度低下は機能低下を示唆する所見として注目されているのです。
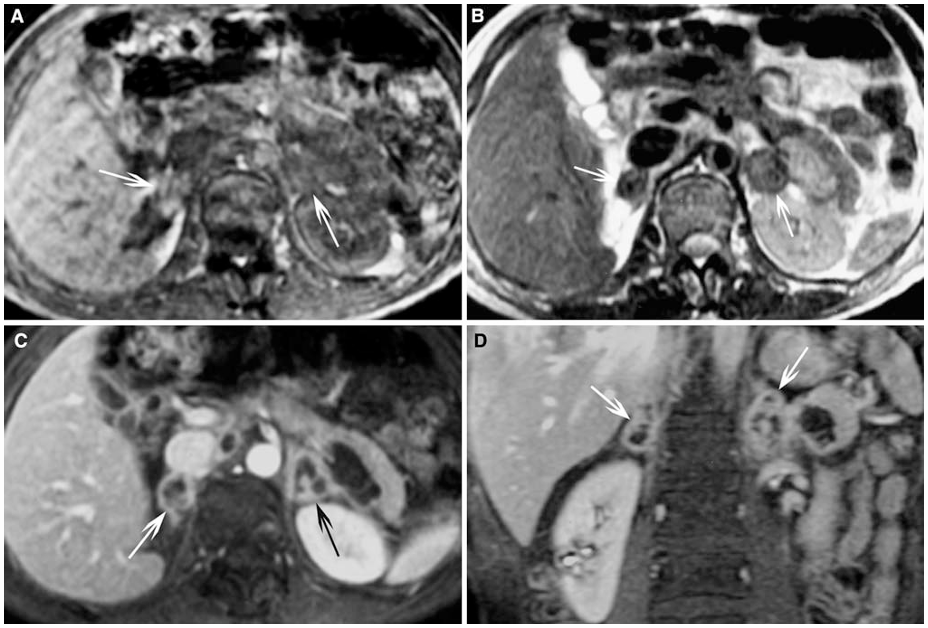
所見:アジソン病を患う44歳男性で、副腎結核によるもの。(A) T1強調画像では、肝臓に対して低信号を示す両側副腎の腫瘤様肥大が認められる(白矢印)。 (B) T2強調画像では、脾臓に対して低信号を示す(矢印)。 (C) 造影横断T1強調画像では、周辺縁の造影効果が描出されている(矢印)。 (D) 造影冠状断T1強調画像でも、周辺縁の造影効果が描出されている(矢印)。
超音波検査の役割と限界
超音波検査は非侵襲的で繰り返し実施可能な画像診断法として副腎皮質機能低下症の評価に用いられることがあります。
しかし副腎は深部に位置する小さな臓器であるため、超音波での観察には技術的な制約が生じます。
| 超音波所見 | 特徴 |
| 副腎サイズ | 萎縮時に縮小 |
| エコー輝度 | 変化は非特異的 |
超音波検査は主に副腎の大きさや形態の概略的な評価に用いられます。
原発性副腎皮質機能低下症では両側副腎の萎縮が観察されることがありますが、その検出感度はCTやMRIに比べて低いです。
一方、続発性副腎皮質機能低下症では、超音波検査による副腎の評価はあまり有用ではありません。

所見:正常な右副腎の超音波Bモード画像で、四肢および体の厚さがキャリパーで測定されている。(A) 調和画像による軸位断面。低エコー性のV字型副腎が見られる。副腎四肢のエコー輝度は後腹膜脂肪組織のエコー輝度と類似している。 (B) 副腎を通る縦断面。このビューでは、副腎がλ字型を呈している。後腹膜脂肪組織に対してわずかに低エコー性を示す。 (C) 調和画像による縦断面:低エコー性の副腎と後腹膜脂肪組織のコントラストが増加している(図7Bと比較)。調和画像は、正常な副腎およびその限局性病変の視覚化に推奨される。
核医学検査による機能評価
核医学検査は副腎の形態だけでなく機能的な側面も評価できる点で特徴的です。
副腎皮質シンチグラフィは放射性同位元素で標識したコレステロール誘導体を用いて副腎皮質の機能を視覚化します。
この検査は特に原発性副腎皮質機能低下症の診断や病変の局在評価に有用です。
| 核医学検査 | 評価対象 |
| 131I-アドステロール | 副腎皮質機能 |
| 123I-MIBG | 副腎髄質機能 |
原発性副腎皮質機能低下症では両側副腎への放射性薬剤の集積が減少または消失します。一方、続発性副腎皮質機能低下症では集積パターンが正常であることが多いです。
また、副腎髄質の機能評価には123I-MIBGシンチグラフィが用いられることがあります。
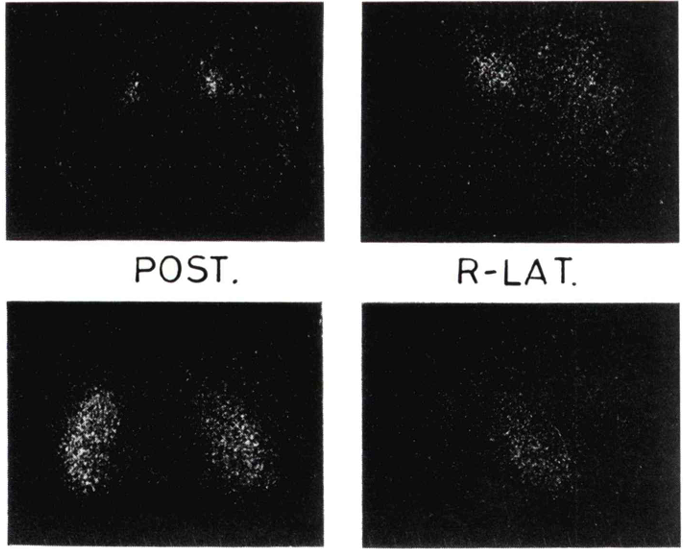
所見:131I-adosterolシンチグラフィにおける、副腎正常集積の例である。
画像所見の経時的変化
副腎皮質機能低下症の画像所見は病態の進行や治療の経過に伴って変化することがあります。
長期にわたる経過観察では定期的な画像評価が重要です。
原発性副腎皮質機能低下症では初期には副腎の腫大が見られることもありますが、時間の経過とともに萎縮が進行します。
- 急性期 ― 副腎の腫大や浮腫性変化
- 慢性期 ― 両側性の萎縮と石灰化
続発性副腎皮質機能低下症では下垂体病変の経時的変化が注目されます。
下垂体腺腫の場合は治療による腫瘍縮小効果や再増大の有無を評価することが大切です。
治療法と経過
ホルモン補充療法の基本原則
副腎皮質機能低下症の治療の中心は不足しているホルモンを適切に補充することです。
この治療法は生体内のホルモンバランスを正常に近づけ、患者さんの生活の質を改善することを目指しています。
主に補充されるホルモンは、グルココルチコイドとミネラルコルチコイドです。
グルココルチコイドは体内の代謝調整や免疫機能の維持に不可欠な役割を果たします。一方ミネラルコルチコイドは体内の電解質バランスの調整に重要です。
| ホルモン | 主な役割 |
| グルココルチコイド | 代謝調整、免疫機能維持 |
| ミネラルコルチコイド | 電解質バランス調整 |
補充療法は患者さん個々の状態に合わせて慎重に調整されます。
通常は朝と夕方の2回に分けて投与されることが多いですが、患者さんの生活リズムに応じて調整されることもあるでしょう。
使用される主な薬剤
副腎皮質機能低下症の治療に用いられる主な薬剤は以下のようなものです。
- ヒドロコルチゾン(グルココルチコイド)
- フルドロコルチゾン(ミネラルコルチコイド)
ヒドロコルチゾンは体内で産生される主要なグルココルチコイドであるコルチゾールの合成版で、多くの患者さんで第一選択薬として使用されます。
フルドロコルチゾンはアルドステロンの代替として用いられ、体内の塩分と水分のバランスを調整します。
| 薬剤名 | 投与方法 |
| ヒドロコルチゾン | 経口、注射 |
| フルドロコルチゾン | 経口 |
これらの薬剤は通常、生涯にわたって継続的に服用する必要があります。投与量は患者さんの状態や検査結果に基づいて細かく調整されていきます。
治療効果の評価と経過観察
副腎皮質機能低下症の治療効果は定期的な診察と検査によって評価されます。
ここでは患者さんの自覚症状の改善度合いや血液検査の結果などを総合的に判断します。
特に血中のコルチゾール値やACTH値、電解質濃度などが重要な指標となります。
| 評価項目 | 頻度 |
| 自覚症状 | 毎回の診察時 |
| 血液検査 | 定期的(1-3ヶ月ごと) |
| 体重変化 | 毎回の診察時 |
多くの患者さんは治療開始後数週間から数ヶ月で症状の改善を感じ始めます。
しかし完全な状態の安定化には、より長期間を要することがあります。
経過観察は長期にわたって継続され、生活環境の変化や併存疾患の有無などに応じて治療内容が適宜調整されるでしょう。
ストレス時の対応と緊急時の管理
副腎皮質機能低下症の患者さんにとってストレス時の対応は特に重要です。
感染症、手術、外傷などのストレス状況下では通常よりも多くのグルココルチコイドが必要となります。
このような状況に備えて患者さんには以下のような指導が行われることがあるでしょう。
- ストレス時の薬剤増量方法
- 緊急時の注射用ヒドロコルチゾンの使用法
| ストレス状況 | 薬剤調整 |
| 軽度の感染症 | 通常量の2-3倍 |
| 重度の感染症・手術 | 注射による補充 |
緊急時に備えて患者さんは常に医療警告カードを携帯し、必要に応じて速やかに医療機関を受診できるよう準備しておくことも大切です。
長期予後と生活の質の維持
適切な治療を継続することで副腎皮質機能低下症患者の多くは良好な予後を期待できます。
しかし完全な治癒は難しく、生涯にわたる管理が必要となります。
長期的な予後改善のためには以下の点に注意が必要です。
- 定期的な受診と検査の継続
- 薬剤の適切な服用
- ストレス対策の実践
- 健康的な生活習慣の維持
これらの要素を組み合わせることで、患者さんの生活の質を高いレベルで維持することが可能となります。
治療に伴う副作用とリスク
グルココルチコイド補充療法の潜在的副作用
副腎皮質機能低下症の治療においてグルココルチコイド補充療法は中心的な役割を果たしますが、長期使用に伴う副作用のリスクがあります。
これらの副作用は投与量や投与期間、個人の感受性によって異なりますが、注意深いモニタリングが重要です。
グルココルチコイドの過剰投与は体重増加や骨密度の低下、血糖値の上昇などを引き起こす可能性があります。
| 副作用 | 発現頻度 |
| 体重増加 | 比較的高い |
| 骨密度低下 | 中程度 |
| 血糖上昇 | 個人差あり |
一方、投与量が不足すると副腎クリーゼのリスクが高まります。そのため適切な投与量の維持が不可欠ですが、それには慎重な調整と定期的な評価が必要です。
ミネラルコルチコイド補充に関連するリスク
ミネラルコルチコイド補充療法は体内の電解質バランスを維持する上で重要ですが、過剰投与や不適切な投与は様々な問題を引き起こす可能性があります。
特に注意すべき点は血中のナトリウムとカリウム濃度のバランスです。
フルドロコルチゾンの過剰投与は高血圧や浮腫、低カリウム血症などのリスクを高めます。
- 高血圧
- 浮腫
- 低カリウム血症
これらの副作用は患者さんの生活の質に大きな影響を与える可能性があります。一方、投与量が不足すると低血圧や高カリウム血症のリスクが増加します。
| 投与量 | 関連リスク |
| 過剰 | 高血圧、浮腫 |
| 不足 | 低血圧、高K血症 |
そのため定期的な血液検査と血圧測定を通じて適切な投与量を維持することが大切です。
長期治療に伴う心理的負担
副腎皮質機能低下症の治療は多くの場合、生涯にわたって継続する必要があります。この長期的な治療の必要性は患者さんに心理的な負担をもたらすことがあります。
毎日の薬の服用や定期的な受診、検査の必要性は患者さんの日常生活に大きな影響を与えるでしょう。
また、ストレス時の対応や緊急時の備えなど常に病気を意識せざるを得ない状況が、不安やストレスの原因となることも考えられます。
| 心理的負担 | 影響 |
| 治療の継続性 | 日常生活の制限 |
| 緊急時の不安 | ストレスの増加 |
これらの心理的負担は治療のアドヒアランスに影響を与える可能性があり、結果として治療効果の低下につながることがあります。
そのため患者さんの心理面のサポートも治療の重要な一部となります。
薬物相互作用のリスク
副腎皮質機能低下症の治療に用いられる薬剤は他の薬剤との相互作用に注意が必要です。
特にグルココルチコイドは多くの薬剤と相互作用を示す可能性があります。
例えば、一部の抗てんかん薬や抗菌薬はグルココルチコイドの代謝を促進し、その効果を減弱させることがあるのです。
逆にグルココルチコイドが他の薬剤の効果に影響を与えることもあります。
- 抗凝固薬の効果増強
- 経口血糖降下薬の効果減弱
これらの相互作用は治療効果の変化や予期せぬ副作用の出現につながる可能性があります。
そのため新しい薬を追加する際や、既存の薬の用量を変更する場合には慎重な評価が必要です。
副腎クリーゼのリスク
副腎皮質機能低下症の患者さんにとって副腎クリーゼは最も重大なリスクの一つです。
これはストレス状況下でグルココルチコイドが不足することで引き起こされる急性の危険な状態です。
副腎クリーゼは適切な治療が行われないと生命を脅かす可能性があります。
| 誘因 | リスク度 |
| 重度の感染症 | 非常に高い |
| 大きな手術 | 高い |
| 激しい運動 | 中程度 |
副腎クリーゼのリスクは患者さんの日常生活に大きな影響を与えることが考えられます。
常に緊急時の対応を意識する必要があり、これが心理的なストレスとなることも少なくありません。
再発リスクと予防戦略
再発の定義と発生機序
副腎皮質機能低下症において、「再発」という概念は一般的な疾患とは少し異なります。
多くの場合この疾患は完全に治癒することはなく、継続的な管理が必要となります。
しかし症状が安定していた患者さんで再び症状が悪化したり、副腎クリーゼのような急性の状態が発生したりすることを、広義の「再発」と捉えることができるのです。
このような状態は主にホルモン補充の不足やストレス状況下での対応の遅れなどによって引き起こされます。
| 再発要因 | リスク度 |
| 薬の中断 | 非常に高い |
| ストレス | 高い |
| 感染症 | 中程度 |
再発のリスクは病型や個人の状態によっても異なりますが、継続的な注意が必要です。
原発性副腎皮質機能低下症の再発リスク
原発性副腎皮質機能低下症では副腎自体の機能が低下しているため、再発というよりも症状の悪化や急性増悪のリスクが問題となります。
特に自己免疫性の原因による場合は他の自己免疫疾患の合併や、ストレス状況下での副腎機能の更なる低下に注意が必要です。
予防には以下のような対策が有効です。
- 定期的な受診と検査の継続
- ストレス時の薬剤調整
- 他の自己免疫疾患の早期発見
これらの対策を通じて症状の安定化と急性増悪の予防を図ることが重要です。
続発性副腎皮質機能低下症の再燃リスク
続発性副腎皮質機能低下症では下垂体の問題が根本的な原因となっているため、再燃のリスクは下垂体疾患の状態に大きく依存します。
例えば下垂体腫瘍の再増大や放射線治療後の晩期効果などにより、症状が再び悪化する可能性があります。
| 再燃要因 | 観察期間 |
| 腫瘍再増大 | 6ヶ月〜数年 |
| 放射線晩期効果 | 数年〜10年以上 |
予防のためには下垂体機能の定期的な評価と画像検査による経過観察が不可欠です。また、他の下垂体ホルモンの分泌不全にも注意を払う必要があります。
医原性副腎皮質機能低下症の回復と再発予防
医原性副腎皮質機能低下症は主に長期のステロイド使用によって引き起こされます。
この場合はステロイドの減量や中止に伴う副腎機能の回復が期待できますが、その過程で再発のリスクがあるのです。
再発予防のためには以下のような点に注意が必要です。
- ステロイドの慎重な減量スケジュール
- ストレス時の一時的な増量
- 副腎機能の定期的な評価
特にステロイドの減量速度は個人差が大きいため、慎重な管理が重要です。
| 減量速度 | 副腎機能回復 |
| 緩徐 | 比較的安全 |
| 急速 | 再発リスク高 |
完全な回復には数ヶ月から1年以上かかることもあり、その間は継続的な観察が必要となります。
ストレス管理による再発予防
副腎皮質機能低下症の患者さんにとって、ストレス管理は再発予防の観点から非常に重要です。
身体的ストレス(感染症、手術、外傷など)や精神的ストレスは副腎機能に大きな負担をかけ、症状の悪化を招く可能性があります。
効果的なストレス管理のためには以下のような対策が有効です。
- ストレス時の薬剤調整法の習得
- 感染症予防のための生活習慣の改善
- リラクセーション技法の習得
これらの対策を日常生活に取り入れることで再発のリスクを低減させることができます。
長期的な自己管理と生活習慣の改善
副腎皮質機能低下症の再発予防において患者さん自身による長期的な自己管理は不可欠です。
日々の薬の服用管理はもちろん、規則正しい生活リズムの維持やバランスの取れた食事、適度な運動なども重要な要素となります。
| 食事 | ナトリウムとカリウムのバランスに注意 |
| 運動 | 過度の疲労を避け、徐々に強度を上げる |
| 睡眠 | 十分な休息を取り、ストレスを軽減する |
このような生活習慣の改善は副腎機能の安定化に寄与し、再発のリスクを低減させる可能性があります。
治療費について
副腎皮質機能低下症の治療費は個々の状況により大きく異なりますが、長期的な管理が必要となるため継続的な経済的負担を考慮する必要があります。
初診料は2,910円~5,410円、再診料は750円~2,660円程度ですが、その他に検査費や薬剤費が加わります。ホルモン補充療法の薬剤費は月額1,395円〜6,975円程度(フロリネフ錠0.1mg 232.5円×30日の場合)です。
これらの費用に加えて定期的な検査や緊急時の対応費用も考慮しなければなりません。
検査費用の内訳
| 検査項目 | 概算費用 |
| 血液検査 | 4,200円(血液一般+生化学5-7項目の場合) +アルドステロン 1,220円 |
| 尿検査 | 260円 |
入院時の費用概算
詳しく説明すると、日本の入院費はDPC(診断群分類包括評価)システムを使用して計算されます。このシステムは、患者の病名や治療内容に基づいて入院費を決定する方法です。以前の「出来高」方式とは異なり、DPCシステムでは多くの診療行為が1日あたりの定額に含まれます。
DPCシステムの主な特徴
- 約1,400の診断群に分類される
- 1日あたりの定額制
- 一部の治療は従来通りの出来高計算が適用される
DPCシステムと出来高計算の比較表
| DPC(1日あたりの定額に含まれる項目) | 出来高計算項目 |
|---|---|
| 投薬 | 手術 |
| 注射 | リハビリ |
| 検査 | 特定の処置 |
| 画像診断 | |
| 入院基本料 |
DPCシステムの計算方法
計算式は以下の通りです:
「1日あたりの金額」×「入院日数」×「医療機関別係数」+「出来高計算分」
*医療機関別係数は各医療機関によって異なります。
例えば、患者が14日間入院した場合の計算は以下のようになります。
DPC名: その他の副腎皮質機能低下症 定義副傷病名なし
日数: 14
医療機関別係数: 0.0948 (例:神戸大学医学部附属病院)
入院費: ¥485,660 +出来高計算分
保険が適用されると、自己負担額は1割から3割になります。また、高額医療制度の対象となる場合、実際の自己負担額はさらに低くなります。
なお、上記の価格は2024年7月時点のものであり、最新の価格については随時ご確認ください。
以上
- 参考にした論文