のどの渇き、多飲・頻尿の症状は「糖尿病」なのかも?!知っておくべき5つの真実

「健康診断で血糖の値が少し高いと言われたことがある。」
「かかりつけの医師に、糖尿病の気があると言われた。」
このように、はっきりと糖尿病と診断された訳ではないが、血糖値に関して指摘されたまま医療機関を受診せずに、放置されている方は多いのではないでしょうか。
糖尿病は進行するまでほとんど症状が出ないので、このように放置されてしまうことが多い病気です。
しかし、糖尿病が進行すると眼、腎臓、心臓などの様々な臓器に合併症を引き起こすとても怖い病気なのです。
まず、糖尿病という病気は、慢性的に血液中のブドウ糖の量(血糖値)が高い状態のことを言います。
ご飯やパンなどを食べると、その炭水化物は消化されブドウ糖になり、血液に入るため、食後は血糖値が高くなります。
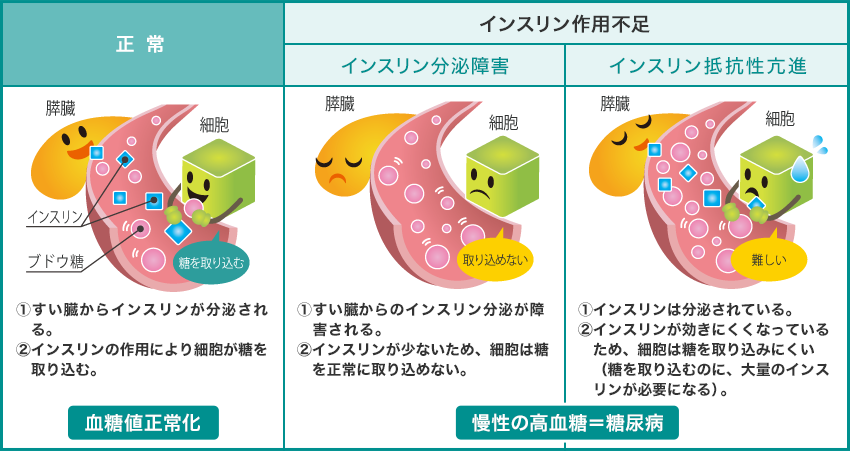
健康な人の場合、血糖値は膵臓から分泌される「インスリン」というホルモンによって、一定の範囲内にコントロールされています。
しかし、糖尿病の人の場合、インスリンの効きが悪くなったり、そもそもインスリンの分泌が悪くなってしまったりと様々な原因で血糖値が高くなってしまいます。
実は、糖尿病は初めの治療がとても大事と言われています。
そのため、糖尿病と診断されてからはもちろん、糖尿病と診断される前の早い段階から医療機関を受診し、適切な治療を受けることがとても重要になります。
本記事では、糖尿病の知っておくべき事実や情報を、新型コロナウイルスの関連も含めて、わかりやすく解説します。

目次
1. 糖尿病の主な症状は「のどの渇き」・「多飲・多尿」から「気分低下」まで多岐にわたる
糖尿病と診断されたら、食事療法・運動療法・薬物療法による血糖値管理が必要です。
しかし、はじめのうちはほとんど症状がなく、異変に気づくことはほとんどないでしょう。それが糖尿病の怖いところです。
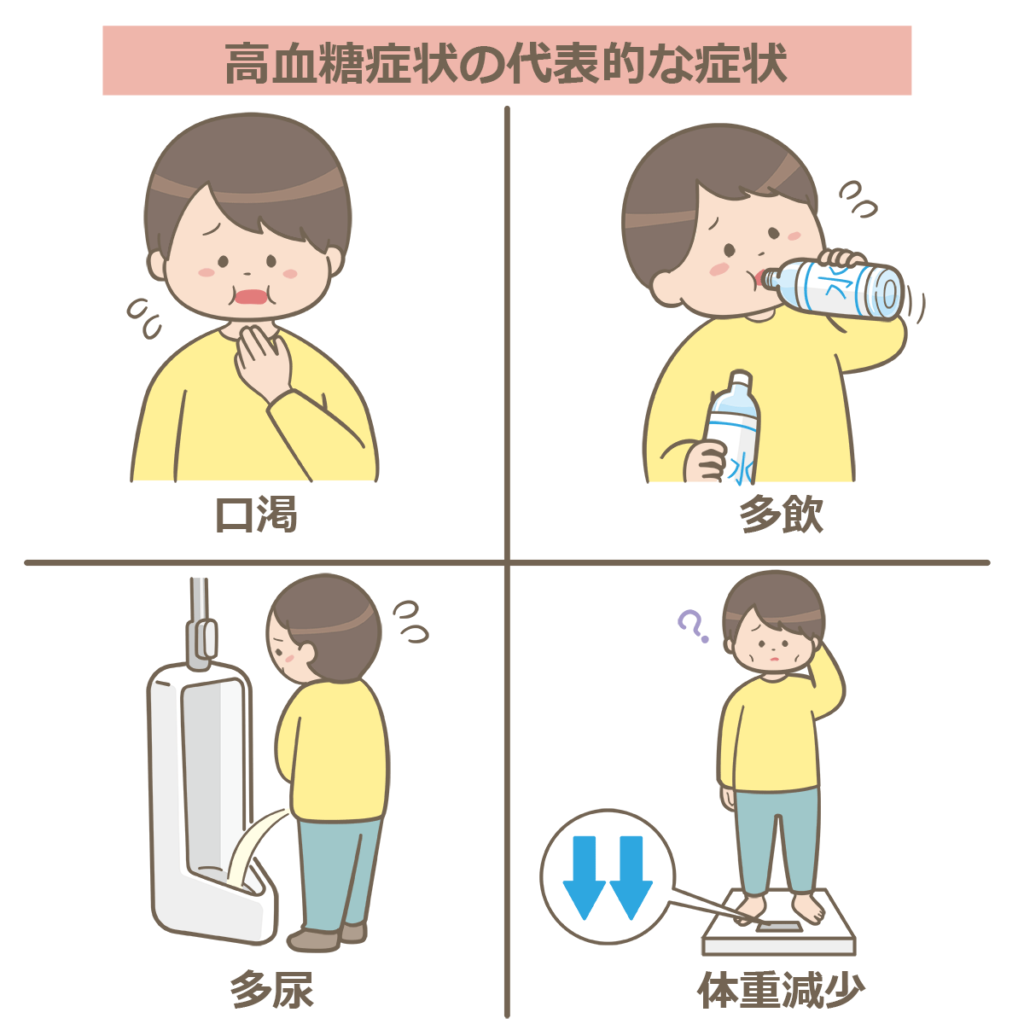
病気が進行していきますと、まずやたらと喉が渇く(口渇)という症状が出現していきます。
それにより頻回に飲みものを飲んでしまい(多飲)、さらにその結果頻回に尿が出る(多尿)症状がでてきます。
「最近水分を多く摂っているから尿が多いのかな?」
程度の意識しかない方が多く、この時点では、すぐに糖尿病の症状だと気づく方は少ないです。
しかし、放置していると、静かに体の中では糖尿病が進行していきます。

さらに病気が進んでくると、自分自身が出す膵臓からのインスリンというホルモンの働きが落ちてしまい、食事を摂取しても糖質を上手く分解・吸収することが難しくなってきます。
そのため、かわりに脂肪がエネルギー源として分解されて、使われていくようになります。
実際には、何もダイエットとかしていないのに体重が落ちてきたり(体重減少)、エネルギーを上手く使うことができず疲れやすくなってきます(易疲労感)。
そして、もっと病気がひどくなってくると、腹痛や吐き気が出てきて、意識がなくなってしまう「糖尿病ケトアシドーシス」や「高浸透圧高血糖症候群」という命に関わる状態になってしまうこともあります。
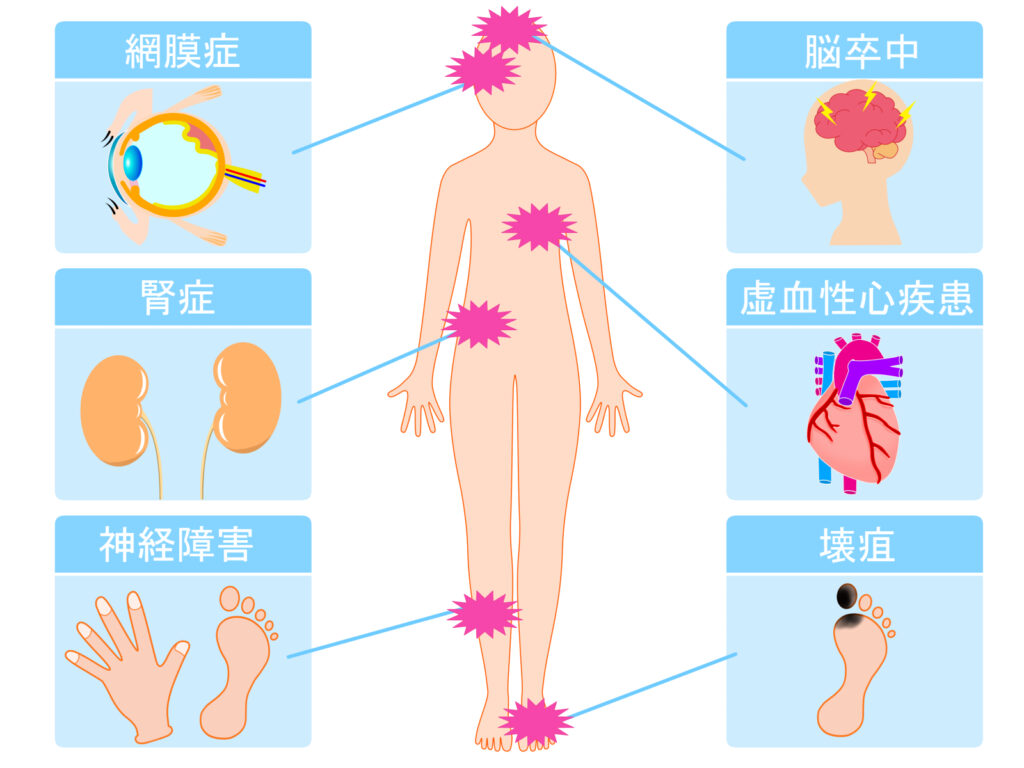
これらの一般的な症状に加えて、糖尿病患者さんは長期的に高い血糖値にさらされることで、多くの健康問題を抱えることがあります。
これらの合併症は、目(糖尿病網膜症)、腎臓(糖尿病腎症)、神経(糖尿病神経障害)、心臓(心血管疾患)、足(糖尿病足潰瘍)など、体のいろいろな部位に影響を及ぼすことがあります。
こちらに関しては後の項目で詳しく説明します。
2.具体的にはどんな症状が糖尿病で起きる?
1型糖尿病と2型糖尿病の病型によって症状の現れ方が異なりますが、一般的な糖尿病の症状をまとめると以下の通りとなります。
・多尿:血糖値が高いため、腎臓で糖分を再吸収できず、尿として排出されます。その結果、尿量が増加し、頻繁に排尿することになります。
・渇き:多尿によって水分が失われるため、強い渇きを感じることがあります。
・疲労感:血糖値が高いと、エネルギーとして利用されるべき糖分が細胞に入りにくくなり、疲れやすくなります。
・体重減少:インスリンの不足や効きが悪くなってしまうこと(作用不全)により、糖分がエネルギーとして利用されず、脂肪や筋肉が分解されて体重が減少することがあります。特に1型糖尿病では、急激な体重減少が見られることがあります。
・めまいや立ちくらみ:血糖値の乱れが原因で、血圧が低下し、立ちくらみやめまいを感じることがあります。
・視力の変化:血糖値の変化により、眼の水晶体の形状が変わり、視力が低下したり、不安定になることがあります。・
・皮膚のかゆみや感染症:血糖値が高いと、皮膚のかゆみや感染症にかかりやすくなります。
・手足のしびれ:高血糖による神経障害が原因で、手や足にしびれや痛みが生じることがあります。
・治癒が遅れる:高血糖状態は、傷の治癒が遅くなることがあります。これは、血流が悪くなるため、栄養や酸素が十分に届かず、治癒が遅れる原因となります。また、高血糖状態では免疫機能が低下し、感染症にかかりやすくなるため、治癒がさらに遅れることがあります。
・性欲の低下:糖尿病は、血管や神経の障害が原因で性機能障害を引き起こすことがあり、性欲の低下が起こることがあります。これは男性だけでなく、女性にも影響があります。
・気分の変動:糖尿病患者は、血糖値の変動や病気との闘っていくことに伴うストレスから、気分の変動が起こることがあります。
糖尿病の症状は、個人差がありますし、症状が軽く感じる場合もあります。
しかし、症状が現れなくても血糖値が高い状態が続いていることがありますので、糖尿病のリスクがある場合や、症状に気付いた場合は医療機関で検査を受けることが重要です。
早期発見・早期治療によって、糖尿病の合併症を予防または遅らせることが重要です。
3. ブドウ糖を取り込む「インスリン」が出なくなる・効きにくくなるのが糖尿病の原因
人間の体の中で大事な機能の一つに「代謝」というものがあります。
代謝とは薬や食物などを体内で分解したり、他のものへ合成したりする働きのことです。
糖尿病は、血液中のブドウ糖(血糖)を取り込むホルモンである「インスリン」を効果的に分泌または使用することができないため、血糖値が高くなってしまうことが特徴である、ゆっくりと進行していく代謝の病気(慢性代謝性疾患)です。
糖尿病には主に「1型」と「2型」があり、それぞれに根本的な原因や病態があります。
「1型糖尿病」はいわゆる「自己免疫疾患」です。
つまり、外から来た悪い細菌やウイルスを退治する役割の自己免疫系が、あやまって自分の膵臓のインスリンを作り出す細胞(インスリン産生細胞)を攻撃・破壊することで、病気が発症します。
このため、体内の細胞がエネルギー源としてブドウ糖(グルコース)を取り込むのに必要なインスリンが不足します。
その結果、血液中にブドウ糖が蓄積され、「高血糖」になります。
1型糖尿病の正確な原因は完全には解明されていませんが、遺伝的な要因と環境的な要因の両方が影響していると考えられています。
一方、「2型糖尿病」は、遺伝的な要因と肥満、運動不足、食生活の乱れなどの生活習慣の要因の組み合わせによって引き起こされます。
このタイプの糖尿病では、インスリンの効きが悪くなってきて、インスリンに対して抵抗性を持つようになったり、必要なだけのインスリンが膵臓から分泌されなくなったりします。
その結果、高血糖を引き起こし、最終的には体内の様々な臓器に障害を与える可能性があります。
4.インスリンが分泌できない「1型糖尿病」とインスリンの効きも悪くなって起きる「2型糖尿病」
糖尿病の病態には、体の内のグルコースを使っていく・分解していく流れ(代謝)に影響を及ぼす、いくつかの複雑なメカニズムが関与しています。
インスリンは、膵臓のβ細胞(ベータさいぼう)から分泌されるホルモンで、エネルギーを作ったり貯めておくためにグルコースを細胞内に取り込むのを促していくことにより、血糖値の調節を助けます。
2型糖尿病患者さんでは、インスリンの分泌が不十分であったり、インスリンの作用が低下していることがあります。
1型糖尿病では、このβ細胞が破壊されてしまうことにより、インスリンの分泌が絶対的に不足します。その結果、コントロールできない高血糖と、エネルギー生産のための脂肪の分解が増加します(ケトーシス)。
一方、2型糖尿病では、β細胞からのインスリン分泌が上手くいかなくなる(障害)と、インスリンが効果をもたらす標的組織(筋肉や肝臓など)へのインスリン作用に対する効きやすさ(感受性)の低下の両方が見られます。
その結果、細胞内へのグルコースの取り込みが減少し、肝臓でのグルコース産生が増加することになります。

慢性的な高血糖状態が長く続くと、心血管疾患、神経障害、腎症、網膜症など様々な合併症を引き起こす可能性があります。
これらの合併症は、高血糖だけでなく、酸化ストレス、炎症、高度糖化最終生成物(AGEs)などの複合的な要因によって引き起こされると考えられています。
まとめると、糖尿病は遺伝的な要因と環境の要因が複雑に影響し合って生じてしまう代謝疾患です。
そして、糖尿病はインスリンの分泌または作用の障害によって生じ、高血糖や様々な合併症を長期にわたって引き起こしてしまいます。

5.世界で増加中の糖尿病は、国・民族によってかかりやすさが様々。
様々な年齢層や民族の方々が糖尿病にかかっており、世界中でも大きな健康問題の一つです。
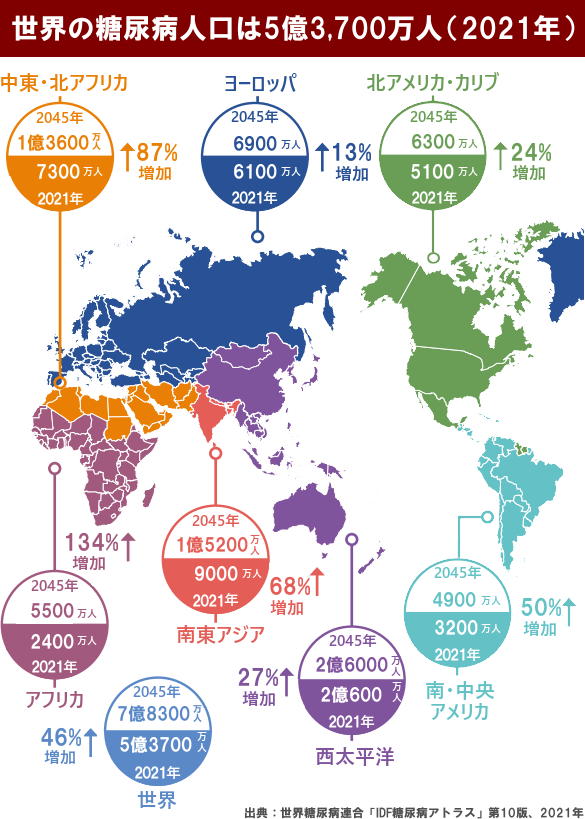
国際糖尿病連合(IDF)にると、2021年には約5億3700万人の成人(20~79歳)が糖尿病にかかっており、世界人口の10.5%に当たります。
今の流れが続くと、2045年には糖尿病にかかっている人が7億8300万人に増えると見られています。
糖尿病患者のほとんどは低所得・中所得国に住んでおり、医療へのアクセスや糖尿病対策のためのリソースが限られていることがあります。
糖尿病には1型と2型がありますが、1型糖尿病は全体の約5-10%で、たいてい子どもや若者に発症します。
2型糖尿病はもっと一般的で、全体の約90~95%で、中高齢者に発症することが多いです。
これらの糖尿病にかかっている人の率(有病率)は、地域や集団によってかなり違います。
2型糖尿病の割合が最も高いのは、トケラウ(37%)、ナウル(24%)、クック諸島(24%)などの太平洋の国々です。
その他、インド(8.9%)、中国(10.9%)、メキシコ(13%)、アメリカ(10.5%)なども高い割合です。
年齢層で見ると、お年寄りは若い人や子どもよりも糖尿病になりやすいと言われています。
しかし、最近では肥満の増加に伴い、子どもや若者の2型糖尿病の発症率が上がっています。
特定の民族は、他の民族よりも糖尿病を発症するリスクが高いです。
例えば、南アジア、アフリカ系アメリカ人、ヒスパニック/ラテン系、ネイティブアメリカン/アラスカ先住民、太平洋諸島出身者は、ヨーロッパ系に比べて2型糖尿病を発症する可能性が高いと言われています。
6.日本でも糖尿病は増えており、未治療の人が多い事が問題
日本においても、もちろん糖尿病は深刻な問題となっています。
国内の糖尿病にかかっている率(有病率)は世界の傾向と同じように、年を取ると共に上昇しており、特に高齢者に多く見られます。
厚生労働省の国民健康・栄養調査によると、2016年において、「糖尿病が強く疑われる」成人(HbA1c値が6.5%以上の人)は1,000万人を超え、1997年の調査開始以来初めて1,000万人を超えたことが報告されています。
また、2002年以降の糖尿病患者の平均年齢が上昇しており、1型・2型とも高齢化が進んでいます。
治療薬や療養指導の向上により、糖尿病の重症さを表す一つの検査値である「HbA1c値」は全体としては改善傾向ですが、最近は横ばい傾向が見られます。
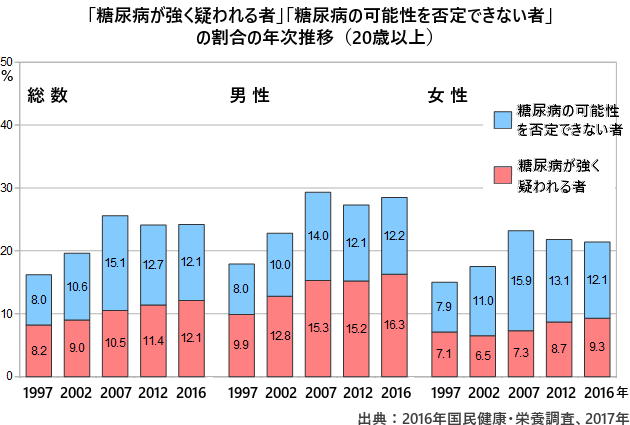
この2016年の糖尿病実態調査では、糖尿病者1,000万人のうち、糖尿病を治療している人の率は30%程度であり、約700万人もの治療を受けていない人(未治療者)がいると報告されています。
これは以下が原因と考えられています。
・糖尿病初期には症状がなく、糖尿病と診断される程度の血糖レベルでも糖尿病の自覚がない者が多いため
・健診で高血糖や糖尿病の疑いが示されても受診しないものが多いため
・一度受診しても食事・運動療法の初期治療のみで、その後の受診を止めてしまうことが多いため
また、合併症や死亡率についてはまだ課題が残されています。
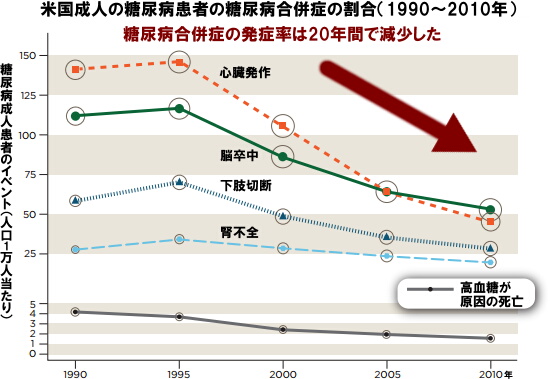
国内外で行われた観察研究から得られたデータをもとにすると、末期腎不全や下肢切断率は増加傾向にあります。
その一方で、急性合併症の入院・死亡率は減少しており、病院での入院治療やクリニックなどの外来診療での改善、患者教育の効果が考えられています。
まとめると、世界中でも日本でも。糖尿病は多くの人々に影響を与えている大きな健康問題です。
糖尿病にかかっている有病率は地域や集団によってかなり違い、1型糖尿病よりも2型糖尿病が一般的です。
高齢者や特定の民族は糖尿病発症のリスクが高く、対象を絞った予防・管理戦略が必要になっています。
7.前編のまとめ
糖尿病は初期症状がほとんど無く、気付かないことが多いのが恐ろしい点です。
病気が進行すると、「のどの渇き」、「多飲・多尿」の症状が現れますが、この時点ではまだ糖尿病とは気づかない方が多いです。
病気がさらに進むと、インスリンの働きが悪くなり、糖質の分解・吸収が難しくなり、脂肪がエネルギー源となります。
これにより体重減少や疲れやすくなる(易疲労感)が起こります。
さらに悪化すると、命に関わる状態が発生することもあります。
糖尿病は長期的に高血糖により、目、腎臓、神経、心臓、足などの健康問題を引き起こします。
症状は1型と2型で異なりますが、一般的には多尿、渇き、疲労感、体重減少、立ちくらみ、視力低下、皮膚のかゆみや感染症、手足のしびれ、治癒の遅れ、性欲の低下、気分の変動などがあります。
そして、糖尿病は、代謝疾患の一種で、インスリンの分泌または作用の障害によって血糖値が高くなることが原因です。
1型糖尿病は、自己免疫疾患によってインスリンを作る細胞が破壊され、インスリンが絶対的に不足する状態です。
2型糖尿病は、遺伝的要因と生活習慣の要因の組み合わせによって引き起こされ、インスリンの効きが悪くなります。
慢性的な高血糖状態は、心血管疾患、神経障害、腎症、網膜症などの合併症を引き起こす可能性があります。
糖尿病は、遺伝的要因と環境要因の組み合わせによって生じる複雑な病気であり、適切な治療と生活習慣の改善が重要です。
糖尿病は世界中で大きな健康問題であり、様々な年齢層や民族が影響を受けています。
2019年には約4億6300万人の成人が糖尿病にかかっており、その数は2045年までに7億人に増加すると予想されています。
糖尿病の患者のほとんどは低所得・中所得国に住んでおり、医療へのアクセスや糖尿病対策のリソースが限られています。
1型糖尿病は全体の5-10%で、主に子どもや若者に発症し、2型糖尿病は全体の約90-95%で、中高齢者に多く見られます。
高齢者は糖尿病になりやすいとされていますが、最近では肥満の増加により子どもや若者の2型糖尿病発症率も上昇しています。
日本でも糖尿病は深刻な問題であり、高齢者を中心に有病率が上昇しています。
2016年の国民健康・栄養調査では、「糖尿病が強く疑われる」成人は1000万人を超えました。
糖尿病実態調査によると、1000万人の糖尿病患者のうち、治療を受けている人はわずか30%で、約700万人もの未治療者がいます。
これは糖尿病初期に症状がないことや、健診で指摘されても受診しないこと、食事・運動療法だけで受診を止めてしまうことなどが原因です。
また、合併症や死亡率に関しては課題が残っており、末期腎不全や下肢切断率は増加傾向にある一方で、急性合併症の入院・死亡率は減少しています。
総じて、世界中でも日本でも、糖尿病は大きな健康問題であり、地域や集団によって有病率が異なります。
特に2型糖尿病が一般的で、高齢者や特定の民族は発症リスクが高いため、対象を絞った予防・管理戦略が必要となります。
今後の糖尿病対策においては、未治療者の割合を減らす取り組みや、合併症の予防・対策が重要と考えられています。
「健康診断で血糖の値が少し高いと言われたことがある。」
「かかりつけの医師に、糖尿病の気があると言われた。」
「最近よくのどが渇いたり、水分をすごく取ったり、おしっこにいく回数が多いな」
といった方は、一度かかりつけや近隣の医療機関に受診して、診察してもらうのをお勧めします。
糖尿病の正確な診断には採血などの検査が必要な為、最終的にはちゃんとした糖尿病内科の医療機関で診て貰うべきですが、まずかかりつけ医など近くの医療機関に受診して相談してみることが大事です。

8.参考文献
- Singh, Nishita, et al. “A review on diabetes mellitus.” The Pharma Innovation 5.7, Part A (2016): 36.
- Bellamy, Leanne, et al. “Type 2 diabetes mellitus after gestational diabetes: a systematic review and meta-analysis.” The lancet 373.9677 (2009): 1773-1779.
- 糖尿病の疫学 日本内科学会雑誌 110 巻 9 号 2013-2020
- わが国の糖尿病のトレンド 日循予防誌 第53巻 第 3 号(2018)

 オンライン
オンライン

