糖尿病は、現代社会で増え続ける健康問題の一つであり、日本だけでなく世界中で多くの人々が影響を受けています。
この病気は、私たちの生活に多大な影響を与え、食生活や日々の生活習慣まで変える必要が出てきます。
しかし、適切な知識とサポートがあれば、糖尿病と上手に付き合いながら、健康で満足のいく生活を送ることは十分可能です。
そのため、前々回の記事では、糖尿病の知っておくべき事実や情報を、新型コロナウイルスの関連も含めて説明しました。
そして、前回の記事では糖尿病検査について詳しく説明しました。
今回の記事では、糖尿病の治療法や管理方法についてわかりやすく説明します。
そもそも、治療の目的は、糖尿病による合併症を防ぎ、糖尿病の治療を行いながらも日常生活をストレスなく過ごしていけるようにすることです。
そのためには、糖尿病患者本人やその家族が糖尿病に対する理解を深め、様々なことをうまくコントロールしていくことが大事となります。
まずは糖尿病の治療目標を理解・意識し、そして今回は食事療法・運動療法法の意義と重要性を把握できるように解説していきますので、この記事を参考にして頂けると幸いです。
1.糖尿病を治療するために重要な目標「HbA1cは6~7%」
まず初めに、糖尿病は一度糖尿病と診断されると完治するのは非常に難しく、基本的には一生付き合っていかなければならない病気であることを念頭に置いて頂きたいです。
そのため、糖尿病の治療目標は完治を目指すことでなく、いかに糖尿病の合併症の発症・進展を予防して、人生のQOLを維持できるかどうかが大事になってきます。
糖尿病の治療目標として、前回記事でも説明した「HbA1c」という1-2ヶ月の血糖の指標となる値を用いることが一般的です。
一般的に合併症発症予防として、HbA1cを7%未満にすることが目標になりますが、患者さんごとに目標の値は変わってきます。
例えば、比較的若い方で糖尿病の治療意欲が十分にある方では6%未満を目標にします。
一方、高齢者においても、合併症予防のための目標は基本的には7.0%未満です。
ただし、適切な食事療法や運動療法だけで達成可能な場合や、または薬物療法の副作用なく達成可能な場合は目標を6.0%未満としたり、治療の強化が難しい場合は目標を8.0%未満に設定したり、その人に合わせて主治医が総合的に判断します。

近年高齢の方に注目し、目標HbA1cを患者さんの健康状態や治療内容で細分化した指標が日本糖尿病学会から発表されました。
まずは、患者さんの認知機能やADLからカテゴリーを3つに分けます。
そこから、インスリン製剤やSU薬、グリニド薬を使用されていて、低血糖のリスクが高い場合には、低血糖にならないことを第一に考えて、少し高めの血糖値を目標にします。
細かいHbA1cの目標値は下記の表を参考にしてみてください。
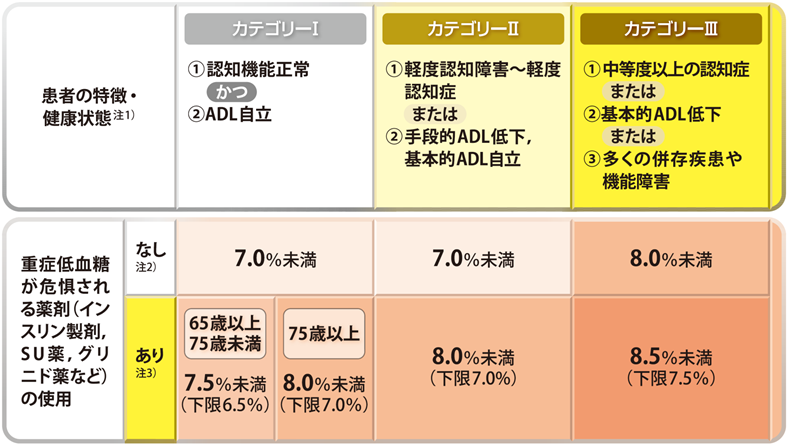
なお、ご自身の目標のHbA1c値が分からない方は、まず一度主治医の先生と相談されてみてはいかがでしょうか。
2.糖尿病の食事療法では、まず自分のカロリー設定を正確に知ろう
これまで説明したとおり糖尿病はインスリン不足からくる病気であり、食事と深く関わっています。
インスリンが不足すると、摂取した栄養素が利用されず、血糖値が高くなり、放置すると合併症が生じます。
食事療法は、食事の量と栄養バランスを調整し、血糖コントロールを図る方法で、これは糖尿病治療の基本であり、最も効果的な治療法です。
特に2型糖尿病の場合、食事療法だけで病状を大きく改善できることもあります。
食事療法を実行し続けることで、合併症を予防し、血糖コントロールを保ち、生活の質を向上させることが可能です。
また、糖尿病でない人でも、食事療法は生活習慣病の予防や健康維持に効果的です。
この食事療法を毎日の生活にしっかりと取り入れていくことで、糖尿病を克服し、健康な生活を送る基礎が出来ると考えてください。
人間の体は食べ物で作られると言われるほどですから、糖尿病の治療にとっても食事療法がとても重要な役割を担っています。
まずは、1日の身体活動に必要なエネルギー量(カロリー)を確保すると同時に、適正な体重コントロールのために過剰摂取にならないようにします。
その際、ハリス・ベネディクト方程式をベースとした式を使って、1日あたりの適正なエネルギー量の計算します。
ポイントとなるのは体格(身長・体重)と身体活動量で、1日の食事で摂取する適正なエネルギー量が決まります。
詳しくはこちらのサイトを活用してみてください。
その設定カロリーをベースとして、性別・年齢・血糖コントロール・合併症があるかないか、などによって医師が適宜調整・判断します。

実際には、主治医と相談してカロリー設定と内容を相談して決めて下さいね。
3. 食事療法で重要な3点は、「3食食べる」・「バランス良く」・「ミネラルも忘れずに」
食事の内訳(栄養素のバランス)に関しては、この成分だけを取ればよいというものはありません。バランスのよい栄養素の摂取が大切です。
例えば、白米やパンのような糖質を含むものは、食べない方がいいというイメージがありませんか?
確かに糖質を多く含む食事は、血糖値を上げる原因にはなりますが、適切な量であれば食べていただいても問題ありません。
むしろ3食しっかり主食を食べて頂かないと、血糖値の乱れに繋がります。
例えば、朝は時間がなくて、朝食を抜いてしまう方が多いのではないでしょうか。
朝に食事を抜いてしまうと、その次の食事、つまり昼食を食べたときに血糖値がいつもよりも上がりやすくなってしまいます。
3食しっかり食べましょうと言われているのは、こういった理由があるからなのです。
あとは、果物の量も大事です。果物はビタミンが豊富に含まれているイメージがあり、たくさん食べてしまいがちですが、小さなみかんだったら2個、りんごだったら1/2個というように、1日の適切な摂取量が決められています。
また、間食については、基本的に間食をしないに越したことはありませんが、それでは少し厳しすぎる方も多いでしょう。
間食の頻度を週に1回にしたり、食べるタイミングを食後にしたりして、血糖値が高くなる時間帯を少なくすることが大事になります。
日本糖尿病学会編・著 糖尿病食事療法のための食品交換表 第7版,P12,13,37~87,日本糖尿病協会・文光堂,2013を参考・抜粋して作成
なお、食塩の過剰摂取は高血圧の原因になり、糖尿病の合併症に悪い影響を与えます。
味付けは薄くして食塩の量を減らすことが大切です。
糖尿病では、高血圧予防の観点から適正な摂取量(1日に男性は7.5g未満、女性は6.5g未満)に、高血圧を合併する患者さんでは1日に6g未満にすることを心がけましょう。
4.糖尿病の運動療法はコツコツ継続が一番大事!
薬物療法や食事療法に比べると、少し忘れられがちな運動療法ですが、糖尿病の治療にはかかせない治療になります。
しかし、著しい高血糖がある方や、未治療の糖尿病網膜症がある方、足に潰瘍ある方など、運動療法をやってはいけない方もおられますので、まず初めに必ず主治医の先生に確認してください。
運動をすることによって、減量、肥満の防止、筋肉量増加に繋がります。
そして、脂肪の減少により、インスリン抵抗性が低下し、血糖値が下がりやすい状態になります。
運動療法には、有酸素運動やレジスタンス運動があります。
有酸素運動はウォーキングやサイクリング、水泳などがあり、一番始めやすいウォーキングであれば、1日何歩かを目標にして、足腰に無理のない範囲で継続していただくことが大事です。
それでもやっぱり足腰が痛くて歩くのが辛い方、夏や冬の寒暖差がつらい季節に外を歩くのが辛い方、そんなときは足腰の負担が少なく、家でもできるレジスタンス運動、いわゆる筋トレがいいかもしれません。
どちらの運動でも、コツコツ継続することが大事です。
また、運動する時間帯はいつでも構いませんが、食後に血糖が高くなるような方は、食後に運動してみるといいかもしれません。
運動の強さにより筋肉のエネルギー源は変化し、中等度の強さではブドウ糖と脂肪が利用されるため、この程度の強さの運動がお勧めです。
中等度の運動は心拍数が1分間に100~120拍で、特に50歳以上の方は100拍以内が目安となります。
ウォーキングでは、1回15~30分、1日2回、合計で1日1万歩を目指し、運動はできれば毎日、最低でも週3日以上行うことが理想となりますが、上記でお伝えしたとおり出来る範囲内でやっていくことが最も重要です。
時間がない場合は日常で体を動かす機会を増やすことも効果的です。
例えば車移動を止めて、自転車移動にする。通勤・通学で一駅歩く。なども有効です。
さらに、週に2~3回のレジスタンス運動も推奨され、これは筋力を増強し、インスリンの効果を向上させる助けとなります。
ただし、血糖の管理や合併症の進行度によっては、運動を控える方が良い場合があります。
以下の症状がある場合は、運動を始める前に必ず主治医に相談してください。
①血糖管理が不十分な時
・空腹時の血糖値が250mg/dL以上で、尿にケトン体が検出された
(30分以上の運動をする前には、血糖を測定し、可能であれば尿のケトン体もチェックしましょう。)
②合併症が進んでいる時
・増殖前網膜症や増殖網膜症が確認された
・腎臓の機能が低下している
・自律神経障害による起立性低血圧がある
・足の末梢神経障害や閉塞性動脈硬化症がある
③その他の合併症が存在する時
・心臓や肺の疾患、高血圧がある
・骨や関節の病気がある
・感染症や壊疽が確認されている など

5.まとめ
糖尿病の管理は、患者が生涯にわたって取り組む必要がある問題です。
糖尿病は一度診断されると完治するのは困難なため、治療の主な目的は合併症の発症や進行を予防し、患者の生活の質(QOL)を維持することになります。
治療の目標には「HbA1c」という指標が使用され、通常はHbA1c値を7%未満に保つことが推奨されます。
しかし、患者の年齢や健康状態によって目標値は異なり、若い患者や治療意欲が高い患者では6%未満を、高齢の患者では8%未満を目標にすることもあります。
食事療法は糖尿病治療の基盤であり、食事の量と栄養バランスを調整することで血糖コントロールを図る方法です。
食事療法は特に2型糖尿病の場合に効果的で、適切な食事管理だけで病状を大幅に改善できる可能性があります。
食事から摂取するエネルギー量は適切に計算され、過剰摂取を避けながらも、必要な栄養素を確保することが重要です。
運動療法も糖尿病管理において重要な要素であり、定期的な運動は体重管理、肥満の防止、筋力の増強に効果があります。
運動はまた、インスリンの効果を向上させ、血糖値を適切な範囲に保つ助けとなります。
有酸素運動とレジスタンス運動の組み合わせは、全体的な健康状態の改善に貢献し、糖尿病の合併症のリスクを低減させます。
特にウォーキングやサイクリングは初めやすく、続けやすい運動であり、糖尿病患者にとって有用です。
しかしながら、全ての患者が運動療法を安全に実施できるわけではありません。血糖管理が不十分である場合や、重篤な合併症が進行している場合には、運動を開始する前に主治医との相談が不可欠です。
特に著しい高血糖状態、未治療の糖尿病網膜症、足の潰瘍などの症状がある場合、運動のリスクが高くなる可能性があります。
食事療法・運動療法は、ともにと糖尿病の治療では欠かせないものであり、必ず行う必要があるといっても寡言ではありません。
糖尿病治療を行っているが症状が安定しない、思うような状態ではない方は、専門的な糖尿病内科の医療機関で診断して貰ったうえで、食事療法・運動療法を再度見直して実践していけるように、近くのクリニックや病院に受診して相談してみましょう。

