くる病・骨軟化症とは、ビタミンDの不足や代謝異常により骨が軟らかくなってしまう病気です。
は主に成長期の子どもに、骨軟化症は成人に見られます。
この病気では、カルシウムやリンといった骨を形成する重要な栄養素が十分に吸収されず、骨が弱くなってしまい、骨の変形や成長障害、筋力低下などさまざまな症状が現れることがあります。
原因は複雑で、日光不足やカルシウム摂取不足、遺伝的要因などが関係していると考えられています。
神戸きしだクリニック公式 YouTube チャンネルでの音声解説はこちら。
くる病・骨軟化症の主な症状とその影響
くる病・骨軟化症は、骨の形成と維持に重要な役割を果たすミネラルの代謝異常により引き起こされる疾患であり、患者さんの生活に多大な影響を与えます。
この病気の最も顕著な症状は、骨の変形と成長障害であり、患者さんの身体的外見や機能に大きな変化をもたらす可能性があります。
特に成長期の子どもでは、脚のO脚やX脚、手首や足首の腫れ、胸郭の変形などが見られることがあり、これらの症状は日常生活や運動能力に影響を及ぼす場合があります。
成人の場合、骨の軟化により、体重を支える骨に変形が生じやすくなり、姿勢の変化や運動機能の低下につながる可能性があります。
| 年齢層 | 主な骨の変形 |
| 小児 | O脚、X脚 |
| 成人 | 脊柱の湾曲 |
筋力低下と運動機能障害
くる病・骨軟化症は、骨の問題だけでなく、筋肉にも影響を及ぼし、患者さんの全身的な健康状態に大きな影響を与えることがあります。
筋力の低下は、この疾患の重要な症状の一つであり、患者さんの日常生活動作や社会参加に支障をきたす可能性があります。
患者さんは、歩行困難や立ち上がりの際の不安定さを感じることがあり、これらの症状は生活の質を著しく低下させる要因となる場合があります。
また、筋肉の痛みや疲労感も頻繁に報告されており、これらの症状は患者さんの活動意欲や精神状態にも影響を与えることがあります。
これらの症状により、日常生活の質が著しく低下する可能性があり、患者さんの生活スタイルや社会参加に大きな変化をもたらすことがあります。
痛みと骨折のリスク
骨の軟化に伴い、患者さんは様々な部位で痛みを感じることがあり、この持続的な痛みは日常生活の多くの側面に影響を与える可能性があります。
特に、腰痛や股関節痛、足の痛みが一般的であり、これらの痛みは患者さんの移動能力や活動範囲を制限する要因となることがあります。
さらに、骨が弱くなることで骨折のリスクが高まり、患者さんの安全や生活の質に大きな影響を及ぼす可能性があります。
軽微な衝撃でも骨折が起こる場合があり、これは患者さんの生活に大きな影響を与え、長期的な健康管理や生活スタイルの変更が必要となることがあります。
以下は、くる病・骨軟化症による痛みの主な特徴です。
- 持続的な骨の痛み
- 関節周囲の痛み
- 筋肉の痛み
その他の全身症状
くる病・骨軟化症は、骨と筋肉の問題だけでなく、全身に様々な影響を及ぼすことがあり、患者さんの健康状態を多面的に変化させる可能性があります。
例えば、歯の形成不全や、エナメル質の脆弱化といった歯科的問題が生じることがあり、これらの症状は患者さんの栄養摂取や口腔衛生に影響を与える場合があります。
また、成長期の子どもでは、身長の伸びが遅れるなどの成長障害が見られることがあり、これは子どもの心理的発達や社会性にも影響を及ぼす可能性があります。
さらに、一部の患者さんでは、疲労感や倦怠感といった全身症状を経験することもあり、これらの症状は日常生活の質や社会参加に大きな影響を与えることがあります。
| 症状カテゴリー | 具体的な症状例 |
| 骨格系 | 骨の変形、成長障害 |
| 筋肉系 | 筋力低下、疲労感 |
| 神経系 | 痛み、しびれ |
生活への影響と心理的側面
くる病・骨軟化症の症状は、患者さんの日常生活に大きな影響を与え、身体的な制限だけでなく心理的・社会的な課題も引き起こす可能性があります。
身体的な症状による制限だけでなく、外見の変化や活動制限によるストレスや不安も生じることがあり、これらの心理的負担は患者さんの生活の質全体に影響を及ぼす可能性があります。
特に成長期の子どもの場合、学校生活や友人関係にも影響が及ぶ可能性があり、これらの社会的側面の変化は子どもの心理的発達や自尊心に大きな影響を与えることがあります。
成人患者さんでは、仕事や家事など、日常的な活動に支障をきたすことがあり、これらの制限は経済的側面や家族関係にも影響を及ぼす可能性があります。
これらの影響により、患者さんの生活の質が低下し、心理的な負担が増加することがあり、総合的な支援やケアが必要となる場合が多くあります。
| 年齢層 | 生活への影響例 |
| 小児 | 学校生活の制限、運動制限 |
| 成人 | 仕事や家事の困難、社会活動の制限 |
くる病・骨軟化症の症状は多岐にわたり、患者さんの生活に様々な影響を及ぼし、身体的、心理的、社会的側面を含む総合的な健康管理が必要となることがあります。

くる病・骨軟化症の原因と発症メカニズム
くる病・骨軟化症の主要な原因は、ビタミンD代謝の異常にあり、これが骨の形成と維持に必要不可欠なカルシウムとリンの代謝バランスを崩す要因となり、結果として骨の健康に深刻な影響を及ぼす可能性があります。
ビタミンDは、腸からのカルシウム吸収を促進し、骨へのミネラル沈着を助ける重要な役割を担っているため、その不足や代謝異常は骨の健康に直接的な影響を与え、長期的には骨の強度や構造に重大な問題を引き起こす可能性があります。
ビタミンD代謝異常は、様々な要因によって引き起こされる可能性があり、その中には遺伝的要因、環境要因、そして生活習慣が含まれ、これらの要因が単独で、あるいは複合的に作用することで、ビタミンDの合成、活性化、利用のプロセスに障害が生じる場合があります。
| 要因 | 具体例 |
| 遺伝的要因 | ビタミンD受容体の異常 |
| 環境要因 | 日光不足 |
| 生活習慣 | 偏った食生活 |
日光露出不足とビタミンD合成
ビタミンDの主要な供給源は、皮膚での合成であり、この過程には紫外線B(UVB)が必要であり、日光露出の不足は体内でのビタミンD産生を著しく低下させ、骨代謝に重大な影響を与える可能性があります。
日光露出の不足は、ビタミンD合成を妨げ、くる病・骨軟化症の発症リスクを高める要因となり、特に都市部での屋内生活や過度の日焼け対策が、この問題をさらに深刻化させる可能性があります。
特に、以下のような状況下にある人々は、日光露出不足によるビタミンD不足のリスクが高くなる傾向があり、長期的には骨の健康に深刻な影響を及ぼす可能性があります。
- 高緯度地域に住む人
- 室内で長時間過ごす人
- 肌の露出を控える文化圏の人々
- 日焼け止めを常用する人
これらの要因により、体内でのビタミンD合成が十分に行われず、結果として骨代謝に影響を及ぼす可能性があり、長期的には骨密度の低下や骨の脆弱化につながる恐れがあります。
食事由来のビタミンDとミネラル摂取不足
食事からのビタミンDやカルシウム、リンなどのミネラル摂取不足も、くる病・骨軟化症の発症に関与する重要な要因であり、特に偏った食生活や特定の栄養素の吸収を妨げる要因がある場合に問題が顕著化する可能性があります。
ビタミンDを多く含む食品の摂取が不十分な場合や、カルシウムやリンの吸収を阻害する要因がある場合、骨の健康維持に必要な栄養素が不足し、疾患のリスクが高まり、長期的には骨の構造や強度に重大な影響を及ぼす可能性があります。
| 栄養素 | 主な食品源 |
| ビタミンD | 魚類、卵黄 |
| カルシウム | 乳製品、小魚 |
| リン | 肉類、豆類 |
遺伝的要因と代謝異常
くる病・骨軟化症の一部は、遺伝的要因によって引き起こされることがあり、これらの遺伝性疾患では、ビタミンDの代謝や利用に関与する酵素や受容体の異常が原因となり、体内でのビタミンD活性化や機能に障害が生じる可能性があります。
例えば、ビタミンD依存性くる病は、ビタミンDを活性型に変換する酵素の遺伝的欠損により発症し、この場合、通常の日光露出や食事摂取だけでは問題を解決できないため、特別な医学的介入が必要となることがあります。
このような遺伝的要因による代謝異常は、通常の日光露出や食事摂取では解決できない場合があり、特別な管理が必要となることがあるため、早期の遺伝子検査や専門医による診断が重要となる可能性があります。
腎機能障害と二次性くる病・骨軟化症
腎臓は、ビタミンDの活性化において重要な役割を果たしているため、腎機能の低下や障害は、くる病・骨軟化症の発症につながる可能性があり、特に慢性腎臓病患者さんにおいては、骨代謝異常のリスクが高まることが知られています。
慢性腎臓病や腎不全の患者さんでは、活性型ビタミンDの産生が減少し、カルシウムとリンの代謝異常が生じやすくなり、これが骨の健康に深刻な影響を及ぼす可能性があります。
また、腎機能障害は、ホルモンバランスの乱れを引き起こし、骨代謝に影響を与えることがあり、特に副甲状腺ホルモンの過剰分泌は、骨からのカルシウム動員を促進し、骨の脆弱化を加速させる可能性があります。
| 腎機能障害の影響 | 骨代謝への影響 |
| 活性型ビタミンD産生低下 | カルシウム吸収減少 |
| リン排泄障害 | 高リン血症 |
| 副甲状腺ホルモン分泌亢進 | 骨吸収促進 |
くる病・骨軟化症の原因は複雑で多岐にわたり、ビタミンD代謝異常を中心に、環境要因、栄養要因、遺伝的要因、そして他の疾患の影響など、様々な要素が関与しており、これらの要因が複雑に絡み合って発症メカニズムを形成しています。

くる病・骨軟化症の診察と診断プロセス
くる病・骨軟化症の診断は、患者さんの詳細な病歴聴取と綿密な身体診察から始まり、これらの初期評価は疾患の可能性を見極め、適切な検査計画を立てる上で極めて重要な役割を果たします。
医師は、患者さんの生活習慣、食事内容、日光露出の程度、家族歴などについて丁寧に質問し、これらの情報を基に疾患の可能性を評価するとともに、患者さんの生活背景や環境要因が骨代謝に与える影響を総合的に判断します。
身体診察では、骨の変形や筋力低下、関節の状態などを注意深く観察し、疾患特有の身体的特徴を探るだけでなく、全身の健康状態や栄養状態についても詳細に評価を行います。
| 問診項目 | 確認内容 |
| 生活習慣 | 日光露出の頻度 |
| 食事内容 | カルシウム摂取量 |
| 家族歴 | 類似疾患の有無 |
血液検査による生化学的評価
血液検査は、くる病・骨軟化症の診断において極めて重要な役割を果たし、骨代謝の状態を客観的に評価するための不可欠な情報を提供するとともに、他の代謝性疾患との鑑別診断にも有用です。
医師は、カルシウム、リン、アルカリホスファターゼ(ALP)、副甲状腺ホルモン(PTH)、ビタミンD代謝産物などの血中濃度を測定し、骨代謝の状態を評価するだけでなく、これらの値の相互関係を分析することで、異常の原因や重症度を推定します。
これらの検査結果は、疾患の存在だけでなく、その重症度や原因を推定する上でも有用な情報を提供し、さらに治療方針の決定や経過観察の指標としても重要な役割を果たします。
以下は、くる病・骨軟化症の診断に特に重要な血液検査項目です。
- 血清カルシウム濃度
- 血清リン濃度
- 血清アルカリホスファターゼ(ALP)活性
- 血中25-ヒドロキシビタミンD濃度
画像診断による骨の評価
X線検査は、くる病・骨軟化症の診断において不可欠な検査方法の一つであり、骨の形態学的変化を直接観察することで、疾患の進行度や重症度を視覚的に評価することができます。
骨のX線画像では、骨密度の低下、骨の変形、骨折の有無などを詳細に観察することができ、これらの所見は疾患の進行度を評価する上で重要な指標となるだけでなく、経時的な変化を追跡することで治療効果の判定にも役立ちます。
特に成長期の子どもでは、骨端線の異常や骨の湾曲といった特徴的な所見が見られることがあり、これらの所見は小児くる病の診断において特に重要な役割を果たします。
| 画像検査 | 評価内容 |
| X線検査 | 骨密度、骨変形 |
| 骨密度測定 | 骨量の定量評価 |
| CT検査 | 骨構造の詳細観察 |
尿検査と腎機能評価
尿検査は、くる病・骨軟化症の診断において補助的な役割を果たし、特に腎性くる病・骨軟化症の診断に有用であり、ミネラル代謝の全体像を把握する上で重要な情報を提供します。
尿中のカルシウムやリンの排泄量を測定することで、これらのミネラルの代謝異常を評価することができ、さらに尿中のその他の代謝産物や電解質の分析により、骨代謝異常の原因を特定するための手がかりが得られる可能性があります。
また、腎機能検査は、腎性くる病・骨軟化症の可能性を検討する上で重要であり、腎機能障害が骨代謝異常の原因となっている可能性を評価するだけでなく、治療方針の決定や予後の予測にも重要な役割を果たします。
遺伝子検査と専門的検査
一部のくる病・骨軟化症は遺伝的要因によって引き起こされるため、遺伝子検査が診断に有用な場合があり、特に家族性の疾患や若年発症の症例では、遺伝子検査が決定的な診断手段となることがあります。
特に、ビタミンD代謝に関与する遺伝子の異常を調べることで、遺伝性くる病・骨軟化症の診断が可能になることがあり、これにより、適切な治療法の選択や家族のスクリーニングにつながる可能性があります。
また、骨生検や骨代謝マーカーの測定など、より専門的な検査が必要となる場合もあり、これらの検査は専門医療機関で行われることが多く、複雑な症例や診断が困難な場合の最終的な判断材料として重要な役割を果たします。
| 専門検査 | 目的 |
| 遺伝子検査 | 遺伝性疾患の診断 |
| 骨生検 | 骨組織の直接評価 |
| 骨代謝マーカー | 骨代謝回転の評価 |
総合的な診断アプローチ
くる病・骨軟化症の診断は、単一の検査結果だけでなく、様々な検査結果と臨床所見を総合的に評価して行われ、患者さんの年齢、症状の経過、生活環境などの要因も考慮に入れた包括的な判断が求められます。
医師は、問診、身体診察、血液検査、画像診断などの結果を慎重に検討し、総合的な判断を下すとともに、必要に応じて経時的な評価を行い、疾患の進行度や治療効果を継続的にモニタリングします。
診断の過程では、他の骨代謝疾患との鑑別も重要であり、専門医による詳細な評価が必要となることがあるため、複雑な症例や非典型的な経過をたどる患者さんの場合は、骨代謝専門医へのコンサルテーションが推奨されることがあります。
くる病・骨軟化症の診断は複雑であり、多角的なアプローチが必要であるため、単一の検査や症状だけでなく、患者さんの全体像を把握することが重要です。

画像所見
X線検査における骨密度低下と構造変化
くる病・骨軟化症の画像診断において、X線検査は最も基本的かつ重要な検査方法であり、骨密度の低下や骨構造の変化を鮮明に捉えることができるだけでなく、疾患の進行度や治療効果の評価にも有用な情報を提供します。
X線画像では、骨全体が霧がかかったように不透明になる「すりガラス様陰影」が特徴的に観察されることがあり、これは骨のミネラル含有量の減少を反映しており、疾患の重症度を示す重要な指標となります。
また、骨皮質の菲薄化や海綿骨の粗鬆化も見られることがあり、これらの所見は骨の強度低下を示唆する重要な指標となるだけでなく、骨折リスクの評価にも役立つ可能性があります。
| 画像所見 | 特徴 |
| すりガラス様陰影 | 骨全体の不透明化 |
| 骨皮質菲薄化 | 骨の外側部分の薄化 |
| 海綿骨粗鬆化 | 骨内部の網目構造の粗大化 |

所見:骨盤および近位大腿骨に骨減少性変化を認める。両側の上・下恥骨枝に複数の偽骨折(Looser zone)を呈している。また、右側に頚部骨折を認める。
骨端線と骨幹端の異常所見
小児のくる病では、成長板である骨端線と骨幹端に特徴的な変化が見られることがあり、これらの所見は小児くる病の診断において極めて重要であるだけでなく、成長障害の程度を評価する上でも貴重な情報を提供します。
骨端線の幅が拡大し、不規則な形状を呈することがあり、これは正常な骨化過程の障害を示唆しており、成長に与える影響を評価する上で重要な所見となります。
骨幹端では、杯状陥凹(カップ状の窪み)や毛筆様変化(筆先のように広がった形状)が観察されることがあり、これらの所見はくる病の診断において極めて特徴的であり、他の骨疾患との鑑別にも役立つ重要な所見です。
以下は、小児くる病で見られる骨端線と骨幹端の主な異常所見です。
- 骨端線の幅の拡大
- 骨端線の不規則な形状
- 骨幹端の杯状陥凹
- 骨幹端の毛筆様変化

所見:左手首のX線写真(前後および側面像)において、遠位橈骨および尺骨の骨幹端の拡大および不整を認め、くる病を示唆している。
骨変形と骨折所見
くる病・骨軟化症が進行すると、骨の変形や骨折が生じることがあり、これらの変化もX線画像で明確に観察することができるだけでなく、患者さんの日常生活や運動機能に与える影響を評価する上でも重要な情報となります。
下肢の長管骨では、O脚やX脚といった変形が見られることがあり、特に体重負荷のかかる部位で顕著になる傾向があるため、立位や歩行時の姿勢異常を評価する上で重要な所見となります。
また、脊椎では側彎や後彎といった変形が生じる可能性があり、これらの変形は患者さんの姿勢や運動機能に影響を与えることがあるだけでなく、内臓器の圧迫など二次的な問題を引き起こす可能性もあります。
| 骨部位 | 主な変形パターン |
| 下肢長管骨 | O脚、X脚 |
| 脊椎 | 側彎、後彎 |
| 胸郭 | 鳩胸、ロザリオ状肋骨 |

所見:遠位大腿骨および近位・遠位脛骨骨幹端の広がり(拡大)を認める。また、既知のくる病歴を有する2歳女児のX線において、脛骨幹の内反も明らかである。
骨折と偽骨折の特徴
くる病・骨軟化症では、骨の脆弱化により骨折のリスクが高まり、X線画像による定期的な評価が骨折の早期発見と予防において重要な役割を果たします。
X線画像では、完全骨折だけでなく、不全骨折や偽骨折(ルーサーゾーン)も観察されることがあり、これらの所見は骨の脆弱性を示す重要な指標となるだけでなく、治療効果の判定にも有用な情報を提供します。
偽骨折は、骨軟化症に特徴的な所見であり、骨皮質に垂直に走る透亮像として観察され、この所見の存在は骨軟化症の診断において高い特異性を持つため、鑑別診断において重要な役割を果たします。
これらの骨折所見は、骨盤、大腿骨頚部、肋骨などの部位で頻繁に見られ、これらの部位の定期的な画像評価は、骨折リスクの管理と予防において不可欠です。
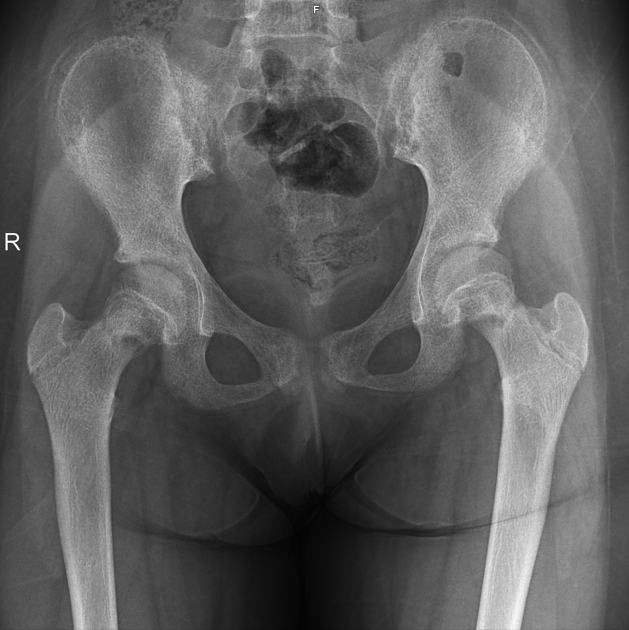
所見:両側大腿骨頸部に線状の透亮像および皮質の連続性の途絶を認める。
骨密度測定による定量的評価
DXAによる骨密度測定は骨量の評価や治療効果判定に役立つものの、くる病の診断には主に血液検査とX線検査が用いられ、DXAは必須の検査ではありません。
実際、厚生労働省所管の解説でも診断時には血液検査とX線所見による評価が行われ、治療効果も血液中の数値やX線画像の改善で判断されています。
DXAは特に成人の骨軟化症で骨量を定量的に把握する補助検査として有用ですが、小児くる病の標準的診断には含まれていません。
しかし、この検査により、骨密度を定量的に評価することができ、正常値と比較することで骨量減少の程度を客観的に判断することができるだけでなく、経時的な変化を追跡することで治療の有効性を評価することも可能です。
骨密度測定は、腰椎や大腿骨頚部などの部位で行われ、T-スコアやZ-スコアという指標を用いて評価され、これらのスコアは年齢や性別を考慮した骨量の相対的な評価を可能にし、個々の患者さんの骨の状態を包括的に理解するのに役立ちます。
| 評価指標 | 意味 |
| T-スコア | 若年成人平均との比較 |
| Z-スコア | 同年齢平均との比較 |
CT・MRIによる詳細評価
コンピュータ断層撮影(CT)や磁気共鳴画像(MRI)は、より詳細な骨構造の評価や軟部組織の状態を観察するために用いられることがあり、これらの高度な画像診断技術は、X線検査では捉えきれない微細な変化や複雑な病態の把握に有用です。
CTは、骨の三次元構造を詳細に評価することができ、複雑な骨折や微細な骨構造の変化を捉えるのに適しており、特に脊椎や骨盤など複雑な形状の骨の評価において優れた情報を提供します。
MRIは、骨髄や周囲の軟部組織の状態を評価するのに有用であり、骨髄浮腫や骨折の早期発見に役立つことがあるだけでなく、軟骨や靭帯など、X線では直接評価が難しい組織の状態も詳細に観察することができます。
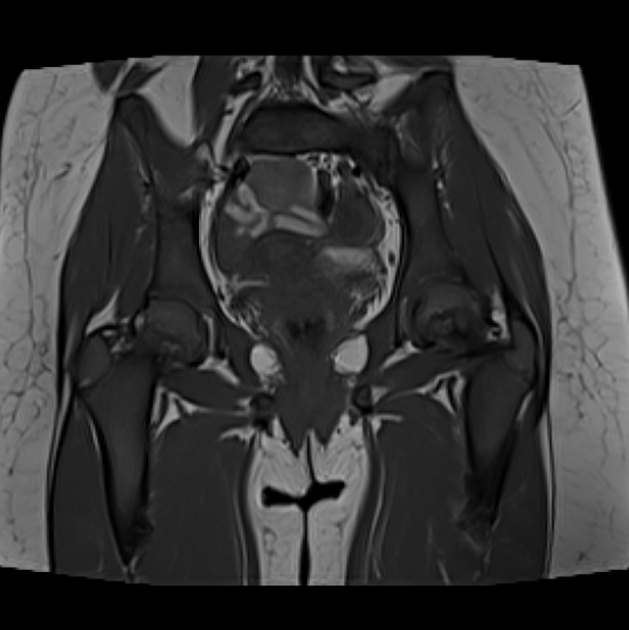
所見:T1WIにおいて、両側大腿骨頸部に線状の低信号域を認め、軽度の骨髄浮腫を伴っている。

くる病・骨軟化症の治療法と回復への道のり
ビタミンD補充療法の基本
くる病・骨軟化症の治療において、ビタミンD補充療法は中心的な役割を果たし、患者さんの骨代謝を正常化し、症状の改善を促進する上で不可欠な治療法となっています。
この治療法は、体内のビタミンD不足を是正し、カルシウムとリンの代謝バランスを正常化することを目的としており、長期的には骨の健康回復と全身状態の改善につながる可能性があります。
ビタミンD製剤には、活性型ビタミンDと非活性型ビタミンDがあり、患者さんの状態に応じて適切な製剤が選択され、個々の患者さんの年齢、症状の重症度、原因疾患などを考慮して、最適な投与方法と用量が決定されます。
| ビタミンD製剤 | 特徴 |
| 活性型 | 即効性がある |
| 非活性型 | 長期的な効果 |
カルシウムとリンの補充
ビタミンD補充と並行して、カルシウムとリンの補充も重要な治療の一環であり、これらのミネラルの適切な補充は、骨の強度回復と全身の代謝バランスの正常化に大きく寄与します。
これらのミネラルは骨の形成と維持に不可欠であり、適切な摂取により骨の強度を回復させることができるだけでなく、筋力の向上や神経機能の正常化にも貢献する可能性があります。
カルシウムとリンの補充量は、血液検査の結果や患者さんの状態に基づいて個別に調整され、定期的なモニタリングにより、過剰摂取や不足を防ぎながら、最適な補充量を維持することが重要です。
以下は、カルシウムとリン補充の主な目的です。
- 骨密度の回復
- 骨の強度向上
- 骨折リスクの低減
- 筋力の改善
原因疾患に対する治療
くる病・骨軟化症が他の疾患に起因する場合、その原因疾患に対する治療も同時に行われ、原因疾患の適切な管理は、くる病・骨軟化症の治療効果を最大化し、長期的な予後を改善する上で極めて重要です。
例えば、腎性くる病の場合は腎機能の管理が、遺伝性くる病の場合は遺伝子異常に応じた特殊な治療が必要となることがあり、これらの原因疾患に対する包括的なアプローチが、くる病・骨軟化症の根本的な改善につながる可能性があります。
原因疾患の適切な管理は、くる病・骨軟化症の症状改善と再発予防において重要な役割を果たし、長期的には患者さんの生活の質を大きく向上させる可能性があります。
| 原因疾患 | 主な治療アプローチ |
| 腎性くる病 | 腎機能管理 |
| 遺伝性くる病 | 遺伝子異常に応じた治療 |
生活習慣の改善と食事療法
薬物療法と並行して、生活習慣の改善と適切な食事療法も治療の重要な要素であり、これらの非薬物的アプローチは、薬物療法の効果を補完し、長期的な骨の健康維持に大きく貢献する可能性があります。
日光浴の奨励や、カルシウムとビタミンDを豊富に含む食品の摂取が推奨され、これらの生活習慣の改善は、体内でのビタミンD合成を促進し、自然な形でのミネラル代謝の改善につながる可能性があります。
また、運動療法も骨の健康維持と筋力向上に有効であり、患者さんの状態に応じて適切な運動プログラムが提案されることがあり、定期的な運動は骨密度の増加だけでなく、全身の代謝改善にも寄与する可能性があります。
治療経過と効果の評価
治療開始後は、定期的な血液検査や画像診断により、治療の効果が評価され、これらの評価結果は、治療方針の微調整や長期的な管理計画の立案に重要な情報を提供します。
血中カルシウム、リン、ビタミンD濃度の正常化や、骨密度の改善、骨変形の進行停止などが治療効果の指標となり、これらの指標の改善は、患者さんの症状軽減と生活の質向上につながる重要なシグナルとなります。
治療効果の評価は、薬物用量の調整や治療方針の見直しにも役立ち、個々の患者さんの反応に基づいて治療を最適化することで、より効果的な管理が可能となります。
| 評価項目 | 評価方法 |
| 血中ミネラル濃度 | 血液検査 |
| 骨密度 | DXA法 |
| 骨変形 | X線検査 |
治癒までの期間と長期的な管理
くる病・骨軟化症の治癒までの期間は、患者さんの年齢や疾患の重症度、原因などによって大きく異なり、個々の患者さんの状態に応じた柔軟な治療アプローチと長期的な視点での管理が必要となります。
一般的に、適切な治療を継続することで、数か月から1年程度で症状の改善が見られることが多いですが、完全な骨の回復には更に長期間を要する可能性があり、継続的な管理と定期的な評価が重要となります。
小児のくる病では、成長期を通じての管理が重要であり、成人の骨軟化症でも、骨折リスクの低減のため長期的なフォローアップが推奨され、生涯を通じての骨の健康管理が患者さんのQOL維持に大きく寄与する可能性があります。

治療の副作用やデメリット(リスク)
くる病・骨軟化症の治療では、ビタミンD製剤の投与が行われますが、過剰摂取には注意が必要であり、適切な用量管理と定期的なモニタリングが患者さんの安全を確保する上で極めて重要です。
ビタミンDの過剰摂取は、高カルシウム血症を引き起こす可能性があり、これにより様々な健康問題が生じる恐れがあるため、治療中は常に血中カルシウム濃度に注意を払う必要があります。
高カルシウム血症の症状には、以下のようなものがあり、これらの症状が現れた場合は速やかに医療機関に相談することが推奨されます。
- 吐き気や嘔吐
- 食欲不振
- 便秘
- 腎機能障害
定期的な血液検査によるモニタリングが、このリスクを回避するために大切であり、患者さんと医療者が協力して慎重に経過を観察することが、安全な治療を継続する上で不可欠です。
| 過剰摂取のリスク | 症状 |
| 高カルシウム血症 | 吐き気、食欲不振 |
| 腎機能障害 | 尿量減少、浮腫 |
カルシウム製剤による副作用
カルシウム製剤の投与も、くる病・骨軟化症の治療において一般的ですが、これにも副作用のリスクがあり、患者さんの状態に応じて適切な用量調整と服用方法の指導が必要となります。
過剰なカルシウム摂取は、消化器系の問題を引き起こす可能性があり、特に高齢者や消化器系に既往歴のある患者さんでは、注意深い経過観察が求められます。
主な副作用には以下のようなものがあり、これらの症状が持続する場合は、医師に相談して用量や服用方法の見直しを検討する必要があります。
- 胃部不快感
- 便秘
- まれに腎結石
これらの副作用を最小限に抑えるため、医師の指示に従った適切な用量の服用が重要であり、患者さん自身も自覚症状に注意を払い、異常を感じた場合は速やかに報告することが望ましいです。
リン製剤による副作用
リン製剤の投与も行われることがありますが、これには特有の副作用リスクがあり、カルシウムとリンのバランスを適切に維持するために慎重な用量調整と定期的なモニタリングが必要となります。
過剰なリン摂取は、カルシウムとリンのバランスを崩し、様々な問題を引き起こす可能性があるため、治療中は定期的な血液検査によってリン濃度を適切に管理することが重要です。
| リン過剰摂取のリスク | 影響 |
| 副甲状腺機能亢進 | カルシウム代謝異常 |
| 軟部組織の石灰化 | 血管や関節の障害 |
長期治療に伴うリスク
くる病・骨軟化症の治療は長期にわたることがあり、これに伴う特有のリスクがあるため、治療の継続期間中は定期的な評価と必要に応じた治療方針の見直しが不可欠です。
長期的な薬物療法は、骨代謝に影響を与え続けるため、予期せぬ副作用が現れる可能性があり、患者さんと医療者が協力して慎重に経過を観察し、必要に応じて治療内容を調整していく必要があります。
例えば、以下のようなリスクが考えられ、これらのリスクを最小限に抑えるためには、定期的な検査と適切な治療管理が重要となります。
- 骨密度の過剰増加
- 異所性石灰化
- 薬剤耐性の発現
これらのリスクを管理するため、定期的な経過観察と治療方針の見直しが必要となり、患者さんの状態変化に応じて柔軟に治療計画を調整していくことが望ましいです。
小児における成長への影響
小児のくる病治療では、成長への影響を考慮する必要があり、過剰な治療による成長障害のリスクと、不十分な治療による骨格発達の遅延のバランスを慎重に管理することが求められます。
過剰な治療は、骨端線の早期閉鎖を引き起こし、最終的な身長に影響を与える可能性があるため、小児患者の治療では、定期的な成長評価と骨年齢の測定が重要な管理項目となります。
| 年齢 | 成長への影響リスク |
| 乳幼児期 | 骨格発達の異常 |
| 思春期 | 最終身長の低下 |
薬物相互作用のリスク
くる病・骨軟化症の治療薬は、他の薬剤との相互作用を起こす可能性があるため、治療を開始する前や新たな薬剤を追加する際には、必ず医師や薬剤師に相談し、潜在的な相互作用のリスクを評価することが重要です。
特に、カルシウム製剤は多くの薬剤の吸収に影響を与える可能性があり、他の疾患で服用中の薬剤の効果が変化する可能性があるため、注意深い管理が必要となります。
主な相互作用のリスクには、以下のようなものがあり、これらの相互作用を避けるために、服用のタイミングを調整したり、代替薬を検討したりする必要がある場合があります。
- 抗生物質の効果減弱
- 甲状腺ホルモン製剤の吸収阻害
- 降圧薬の効果変化
これらのリスクを回避するため、服用中の全ての薬剤について医師に相談することが大切であり、患者さん自身も服用中の薬剤リストを常に最新の状態に保ち、医療者と情報を共有することが推奨されます。

くる病・骨軟化症の再発リスクと予防戦略
くる病・骨軟化症は、一度改善しても再発のリスクがある疾患であり、長期的な管理と予防策の実施が患者さんの健康維持において極めて重要な役割を果たすため、継続的な医療フォローアップと生活習慣の管理が不可欠です。
再発のリスクは、原因となる要因が完全に解消されていない場合や、生活習慣の乱れによって再び代謝異常が生じた際に高まる傾向があり、特に成長期の子どもや高齢者では注意が必要です。
このため、治療後も定期的な経過観察と予防的な措置の継続が推奨され、患者さんと医療者が協力して長期的な健康管理計画を立てることが望ましいとされています。
| 再発リスク要因 | 予防的アプローチ |
| 栄養不足 | バランスの良い食事 |
| 日光不足 | 適度な日光浴 |
定期的なモニタリングの重要性
くる病・骨軟化症の再発を早期に発見し、予防するためには、定期的なモニタリングが不可欠であり、これにより潜在的な代謝異常を早期に発見し、適切な介入を行うことが可能となります。
血液検査によるビタミンD濃度やミネラルバランスの確認、骨密度測定などの検査を定期的に行うことで、再発の兆候を早期に捉えることができ、必要に応じて予防的な措置を講じることが可能となります。
モニタリングの頻度は、患者さんの状態や再発リスクに応じて個別に決定されますが、一般的には以下のようなスケジュールが考えられ、患者さんの生活スタイルや健康状態の変化に応じて適宜調整されます。
- 治療終了後1年間は3-6ヶ月ごと
- その後は年1-2回
定期的な検査結果に基づいて、必要に応じて予防的な介入を行うことが再発防止の鍵となり、患者さんの長期的な骨の健康維持につながる可能性があります。
栄養管理と食事療法
くる病・骨軟化症の再発予防において、適切な栄養摂取は極めて重要であり、特に骨代謝に関わる栄養素を十分に摂取することで、骨の健康を長期的に維持することが可能となります。
特に、ビタミンD、カルシウム、リンなどの骨代謝に関わる栄養素の十分な摂取が求められ、これらの栄養素を日々の食事から効率的に摂取するための食事計画が重要となります。
| 栄養素 | 主な食品源 |
| ビタミンD | 魚類、卵黄 |
| カルシウム | 乳製品、小魚 |
| リン | 肉類、豆類 |
バランスの取れた食事を心がけ、必要に応じてサプリメントの利用も検討されますが、過剰摂取にも注意が必要であり、栄養士や医師の指導のもと、適切な栄養摂取計画を立てることが推奨されます。
適度な日光浴と運動
ビタミンDの体内合成を促進するため、適度な日光浴が推奨され、これにより体内でのビタミンD産生が活性化され、骨の健康維持に寄与する可能性があります。
ただし、皮膚がんのリスクを考慮し、過度の日光暴露は避けるべきであり、個人の皮膚タイプや居住地の気候条件に応じて、適切な日光浴の時間と頻度を調整することが重要です。
一般的に推奨される日光浴の時間は以下の通りですが、個人の状況に応じて医療専門家に相談の上、適切な時間を決定することが望ましいです。
- 夏季は週2-3回、10-15分程度
- 冬季は週3-4回、15-20分程度
また、適度な運動は骨の健康維持に役立ち、特に体重を支える運動が骨密度の維持・向上に効果的であることが知られています。
ウォーキングや軽いジョギングなど、体重を支える運動が特に効果的であり、これらの運動を定期的に行うことで、骨の強度を維持し、再発リスクを低減できる可能性があります。
生活習慣の改善と継続
くる病・骨軟化症の再発予防には、健康的な生活習慣の維持が大切であり、日々の生活の中で骨の健康を意識した行動を継続することが、長期的な再発予防につながります。
具体的には、以下のような点に注意を払うことが推奨され、これらの生活習慣の改善は、骨代謝の正常化だけでなく、全身の健康状態の向上にも寄与する可能性があります。
- 規則正しい生活リズムの維持
- 十分な睡眠
- ストレス管理
- 禁煙
これらの生活習慣の改善は、骨代謝だけでなく全身の健康維持にも寄与し、長期的には生活の質の向上にもつながる可能性があるため、患者さんの生活スタイル全体を見直す良い機会となります。
環境因子への対応
くる病・骨軟化症の再発リスクは、環境因子によっても影響を受けるため、患者さんの生活環境を総合的に評価し、必要に応じて環境調整を行うことが重要となります。
特に、以下のような環境要因に注意を払う必要があり、これらの要因が骨代謝に与える影響を最小限に抑えるための対策を講じることが求められます。
| 環境因子 | 対応策 |
| 寒冷地居住 | 十分な日光浴の確保 |
| 大気汚染 | 屋外活動の時間帯調整 |
これらの環境因子に対しては、個々の生活環境に応じた対策を講じることが重要であり、必要に応じて医療専門家や環境専門家のアドバイスを受けながら、最適な生活環境を整えていくことが推奨されます。

くる病・骨軟化症の治療費について
くる病・骨軟化症の治療費は、患者の状態や治療期間によって大きく異なりますが、長期的な管理が必要となるため、相当な費用がかかる可能性があります。
検査費用
血液検査やX線検査など、定期的な検査が必要です。1回の検査で2,000~5,500円程度かかることがあります。
| 検査項目 | 概算費用 |
| 血液検査 | 4,200円(血液一般+生化学5-7項目の場合) +170円(リン)+1,170円(25OHビタミンD)=5,540円 |
| X線検査 | 2,100円~5,620円 |
薬剤費
ビタミンD製剤やカルシウム製剤などの薬剤費は、月に1,400~1,800,000円程度かかる場合があります。
例1 エディロール錠0.75μg 46.5円 × 30日 = 1,395円/月
例2 ホスリボン配合顆粒 71.1円 × 12~24 ×30日 = 25,596~51,192円
例3 クリースビータ皮下注20mg 608,282円 × 3 = 1,824,846円/月
入院費用
重症の場合、入院が必要となることがあります。入院費用は1日あたり20,000~30,000円程度です。
| 入院期間 | 概算費用 |
| 1週間 | 140,000円 |
| 1ヶ月 | 600,000円 |
治療費の総額は、患者の状態や治療期間によって大きく異なりますが、長期的な管理が必要となるため、相当な費用がかかる可能性があります。
なお、上記の価格は2024年11月時点のものであり、最新の価格については随時ご確認ください。
以上