血圧測定は、私たちの健康状態を把握するための最も基本的かつ重要な医療検査として広く認知されており、循環器系の健康管理に不可欠な役割を果たしています。
医療機関における専門的な測定から自宅での定期的な自己測定まで、状況に応じて適切な測定方法を選択することで、より効果的な健康管理が可能となります。
本記事では、血圧測定に関する基礎知識から具体的な測定方法、さらには検査費用や保険適用に関する情報まで、患者様に必要な情報を体系的にご紹介いたします。

血圧測定の目的と基準値
血圧測定は、循環器系の健康状態を評価する基本的な医療検査です。測定値から心臓や血管の状態、生活習慣病のリスクを把握することができ、WHO(世界保健機関)が定める基準値に基づいて評価されます。
年齢や性別によって適正値は異なり、高血圧や低血圧の早期発見と予防に重要な役割を果たしています。
血圧測定で分かる健康状態
血圧測定は、心臓から全身に送られる血液が血管壁に与える圧力を数値化することで、循環器系全体の健康状態を総合的に評価する医療検査となります。
一般的な成人の安静時における血圧の基準値は、アメリカ心臓協会(AHA)の2023年のガイドラインによると、収縮期血圧が90~120mmHg、拡張期血圧が60~80mmHgの範囲内とされています。
| 血圧値の分類 | 測定される状態 | 標準的な数値範囲 | 医学的意義 |
|---|---|---|---|
| 収縮期血圧 | 心臓収縮時 | 90-120mmHg | 心機能の評価 |
| 拡張期血圧 | 心臓拡張時 | 60-80mmHg | 血管機能の評価 |
血圧値から判断できる身体の状態には、以下の要素が含まれます。
- 心臓の収縮力と拡張機能の健全性
- 血管の弾力性と動脈硬化の進行度
- 自律神経系のバランスと身体のストレス状態
- 循環器系疾患の潜在的リスク
- 運動負荷に対する心血管系の適応能力

所見:「高血圧の診断は医師または医療専門職により確認される必要があります。また、低血圧の評価も医療専門職によって行われます。」
WHO基準による血圧の分類
世界保健機関(WHO)は、2020年の国際血圧管理ガイドラインにおいて、年齢や性別に関係なく適用される血圧の国際基準を設定しました。
この基準値は、世界193カ国で共有され、医療現場における診断基準として広く採用されています。
| 重症度分類 | 収縮期血圧範囲 | 拡張期血圧範囲 | 生活指導の要否 |
|---|---|---|---|
| 至適血圧 | 120mmHg未満 | 80mmHg未満 | 経過観察 |
| 正常血圧 | 120-129mmHg | 80-84mmHg | 定期測定 |
| 正常高値 | 130-139mmHg | 85-89mmHg | 生活改善 |
| 軽症高血圧 | 140-159mmHg | 90-99mmHg | 医師相談 |
| 中等症高血圧 | 160-179mmHg | 100-109mmHg | 治療必須 |
| 重症高血圧 | 180mmHg以上 | 110mmHg以上 | 緊急対応 |
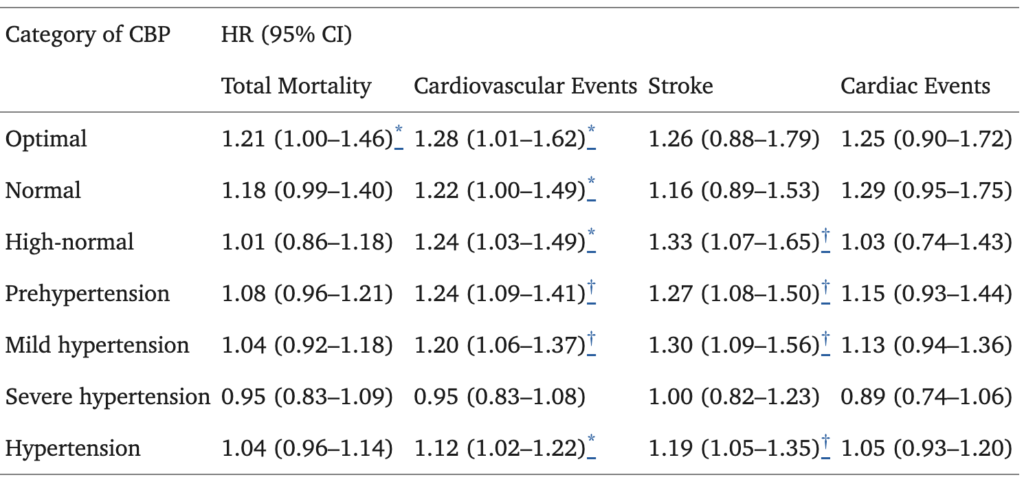
所見:「収縮期/拡張期血圧(CBP)の閾値は以下のとおり分類される:最適血圧 <120/<80 mmHg、正常血圧 120–129/80–84 mmHg、高値正常血圧 130–139/85–89 mmHg、軽度高血圧 140–159/90–99 mmHg、重度高血圧 ≥160/≥100 mmHg。収縮期血圧と拡張期血圧が異なるカテゴリに属する場合は、高い方のカテゴリに分類した。前高血圧は正常血圧および高値正常血圧を含み、高血圧は軽度および重度高血圧を含む。リスク対象者数およびイベント発生数は表3および表4に示す。ハザード比(HR)は、家庭血圧の収縮期血圧が10 mmHg上昇することに関連するリスクを反映しており、コホートをランダム効果として、性別、年齢、体格指数(BMI)、喫煙、総コレステロール、糖尿病、および心血管疾患の既往を固定効果として調整した。HRの有意水準は*p<0.05、†p<0.01である。」
年齢別の適正血圧値
加齢に伴う血管の生理的変化により、血圧値は年齢とともに上昇傾向を示します。日本高血圧学会の最新のガイドラインでは、年齢層別の目標血圧値が詳細に規定されています。
| 年齢区分 | 収縮期目標値 | 拡張期目標値 | 測定頻度推奨 |
|---|---|---|---|
| 15-29歳 | 115-125mmHg | 70-80mmHg | 年2回以上 |
| 30-49歳 | 120-130mmHg | 75-85mmHg | 年4回以上 |
| 50-64歳 | 125-135mmHg | 80-85mmHg | 月1回以上 |
| 65歳以上 | 130-140mmHg | 80-90mmHg | 週1回以上 |
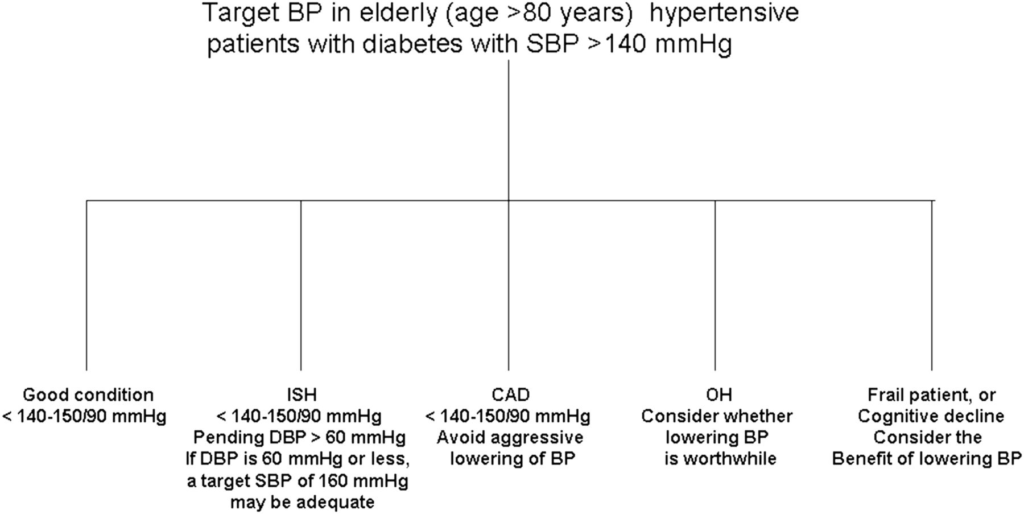
所見:「糖尿病を有する高齢者において、適切な目標血圧(BP)を明確にするためにはさらなる臨床研究が必要である。現時点のデータでは、積極的な降圧により脳卒中リスクが低減する可能性があるが、心血管イベントや副作用の増加という代償を伴うことが示唆されている。利用可能なデータおよび主要な国際ガイドラインに基づき、健康な高齢の糖尿病患者においては、BP目標を<140–150/90 mmHgとすることを推奨する。より低いBPも許容できる場合には適応可能である。しかし、多くの患者は併存疾患を有し、脆弱な状態にあるため、個別化されたBP目標の設定が望ましく、ケアプランの定期的な調整が必要である。これにより、患者管理を適切に行い、起立性低血圧や薬剤関連の合併症を最小限に抑え、生活の質(QOL)を維持することを目指す(図)。」
血圧値と生活習慣病の関係
継続的な血圧モニタリングは、生活習慣病の予防と早期発見において中心的な役割を担っています。日本循環器学会の統計によると、高血圧患者の約60%が何らかの生活習慣病を併発しているとされます。
血圧が持続的に高値を示す場合、以下の疾患リスクが顕著に上昇します。
- 虚血性心疾患(心筋梗塞・狭心症)の発症リスクが2.5倍
- 脳血管疾患(脳梗塞・脳出血)の発症リスクが3倍
- 慢性腎臓病(CKD)の進行リスクが2倍
- 末梢動脈疾患(PAD)の発症リスクが1.8倍
- 大動脈瘤の形成リスクが2倍
適切な血圧管理は、これらの生活習慣病予防の要となります。定期的な測定と記録を通じて、自身の健康状態を適切に把握し、必要に応じて生活習慣の改善や医療専門家への相談を行うことが推奨されます。
血圧測定は、私たちの健康を守るための重要な指標であり、定期的な測定と適切な管理が健康寿命の延伸に寄与します。
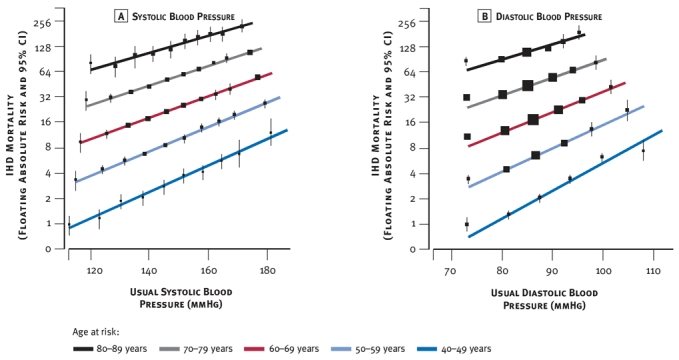
所見:「各年代における虚血性心疾患(IHD)死亡率と、その年代の開始時の通常血圧(BP)との関係を示す。年齢が上昇するにつれて、通常血圧が高い群ではIHD死亡率の増加を認める。詳細な数値および統計解析結果は別途図表に示される。」

医療機関での血圧測定の流れと注意点
医療機関での血圧測定は、正確な検査値を得るための標準化された手順で実施されます。
測定前の適切な準備から、医師による聴診器での測定、自動血圧計の使用まで、それぞれの場面で重要な注意点があります。また、白衣高血圧への対応も考慮に入れた測定方法が求められています。
測定前の準備と注意事項
医療機関における血圧測定では、患者様の身体状態が測定値に与える影響を最小限に抑えるため、来院前からの適切な準備が求められます。
特に診察室での測定直前には、5分以上の安静時間を確保することで、より正確な数値を得られることが臨床研究で実証されています。
来院前の注意点として、カフェインを含む飲料や食事、喫煙は測定値に影響を及ぼすため、測定予定時刻の1時間前からは控えることが推奨されています。
加えて、運動直後の測定は血圧値を最大で15-20mmHg上昇させる要因となります。
| 行動項目 | 推奨待機時間 | 影響度(血圧上昇) |
|---|---|---|
| 安静確保 | 5分以上 | 3-5mmHg |
| 運動後 | 30分以上 | 15-20mmHg |
| 食事後 | 1時間以上 | 5-10mmHg |
| 喫煙後 | 30分以上 | 10-15mmHg |
医師による聴診器での測定手順
聴診器による血圧測定は、コロトコフ音(血管音)を正確に聴取することで、より精密な測定を実現します。
適切な測定姿勢と環境の整備が測定精度を大きく左右するため、医療従事者は以下の点に細心の注意を払います。
| 測定手順 | 具体的な実施内容 | 測定のポイント |
|---|---|---|
| 体位確認 | 椅子に深く腰掛け、背筋伸展 | 心臓と上腕を同じ高さに |
| カフ装着 | 上腕動脈走行部の確認と固定 | カフ下端が肘窩から2-3cm |
| 加圧開始 | 予測値より30-40mmHg高く | 急激な加圧を回避 |
| 減圧調整 | 2-3mmHg/秒のペース | 一定速度の維持 |
自動血圧計での測定方法
現代の医療機関では、オシロメトリック法を採用した自動血圧計が広く普及しています。この方式は、カフ内圧の振動から血圧値を算出する仕組みで、測定者による誤差が少ないという利点があります。
| 機種区分 | 測定精度 | 使用環境 | メンテナンス頻度 |
|---|---|---|---|
| 上腕式 | ±3mmHg | 診察室 | 6か月毎 |
| 手首式 | ±5mmHg | 在宅用 | 12か月毎 |
| 据置型 | ±2mmHg | 病棟用 | 3か月毎 |
白衣高血圧への対応
白衣高血圧(診察室血圧高値)は、医療機関での緊張や不安により血圧が一時的に上昇する現象です。日本高血圧学会の調査によると、高血圧と診断された患者の約15-30%がこの状態に該当するとされています。
| 評価方法 | 測定回数 | 判定基準 | 観察期間 |
|---|---|---|---|
| 家庭血圧 | 朝晩2回ずつ | 135/85mmHg未満 | 14日間 |
| 24時間測定 | 30分間隔 | 130/80mmHg未満 | 24-48時間 |
| 診察室多数回 | 3回以上 | 140/90mmHg未満 | 同日中 |
医療機関での血圧測定は、各種ガイドラインに基づく標準化された手順と、患者様の状態に応じた柔軟な対応を組み合わせることで、診断価値の高いデータ収集を実現しています。

血圧測定の検査費用と保険適用について
血圧測定の費用は、受診の形態や保険適用の有無によって異なります。医療機関での初診・再診時、健康診断での測定、そして保険適用の条件によって費用が変動します。
各種健康保険制度を活用することで、経済的な負担を軽減しながら定期的な血圧管理を行うことが可能です。
初診・再診時の測定費用
診察時の血圧測定は基本診療料に含まれます。
医療機関での診察(初診・再診)の際には、看護師等による血圧測定がほぼ必ず行われますが、これは診療行為に付随する簡易な検査として位置付けられています。
厚生労働省の定める診療報酬では、視診・触診・問診などの基本診察や簡単な検査(血圧測定など)は初診料・再診料の中に含まれており、個別に料金を請求できないと明記されています。
したがって、血圧測定自体に個別の費用は発生せず、診察料にまとめて計上されます。
診療所や病院での血圧測定では、患者の状態や測定の目的に応じて、生活習慣病管理料(月額2,500円程度)や特定疾患療養管理料(月額2,250円程度)などの加算項目が算定されることもあります。
そして、外来診療の場合、初診時には「初診料」として定額の点数が算定され、再診(2回目以降の診察)では「再診料」が算定されます。
令和6年度診療報酬改定後の金額では、
- 初診料は291点(=2910円相当)
- 再診料は75点(=750円相当)
と設定されています。
たとえば、保険適用の診療であれば、患者さんの自己負担は1~3割となるため、
- 初診時は実質800~900円程度
- 再診時は200~300円程度
が血圧測定を含む診察全体の自己負担目安となります。
なお、診療内容によっては夜間加算や検査料など別途費用が加わる場合もありますが、血圧測定単独で追加料金が発生することは通常ありません。
| 診療内容 | 点数 | 金額換算 | 保険適用時の自己負担(1~3割負担の場合) | 備考 |
|---|---|---|---|---|
| 初診料 | 291点 | 2,910円 | 約800~900円 | 血圧測定を含む診察全体の自己負担目安。 診療内容により夜間加算や検査料が別途発生する場合あり。 |
| 再診料 | 75点 | 750円 | 約200~300円 | 血圧測定単独では追加料金は通常発生しない。 |
健康診断での血圧測定費用
企業や自治体の健康診断
定期健康診断(職場健診)や特定健康診査(いわゆるメタボ健診)では、血圧測定は基本項目に含まれており、受診者は無料またはごく少額の負担で受けられる場合が多いです。
例えば、協会けんぽの被保険者を対象とした生活習慣病予防健診では、
- 総額約18,865円分の検査(問診・診察、身体計測、血圧測定、尿・血液検査、心電図やX線等を含む)が行われ、その約7割(13,583円)を保険者が補助するため、
- 本人負担は最大でも5,282円となっています。
さらに、令和5年4月からの負担軽減策により、一般健診の本人負担上限は2,689円に引き下げられました。
つまり、企業健保等の制度を利用すれば、血圧測定を含む標準的な健康診断は数千円程度以下の自己負担で受診可能です。
また、自治体による特定健診(40~74歳対象)も原則無料または数百円程度で受けられるケースが多く、加入する健康保険組合や自治体が費用を負担しています。
| 検診形態 | 内容 | 費用例 | 備考 |
|---|---|---|---|
| 企業・自治体の健康診断 | 血圧測定は基本項目として含まれる。定期健康診断(職場健診)や特定健康診査(メタボ健診)で実施。 | 例:総額約18,865円分の検査(問診・診察、身体計測、血圧測定、尿・血液検査、心電図、X線等) 保険者補助により本人負担は最大5,282円→令和5年4月以降は上限2,689円 | 協会けんぽ等の制度で、自治体の特定健診は原則無料または数百円程度。 |
【個人で受ける健康診断】
保険の適用外で自費受診する場合、血圧測定は健診パックの一部として料金に含まれており、別途の料金設定はありません。
費用は検査項目の範囲によって異なりますが、
- 身長・体重、視力、聴力、血圧など最小限の測定のみ行う簡易健診は約2,600円程度、
- 尿検査等を加えても3,000円未満で提供している医療機関もあります。
一方、胸部X線や心電図まで含めた一般的な定期健診コースは5,000~10,000円前後のことが多く、
地域の健診センターでは「問診・診察・身体計測(血圧含む)・視力・尿検査・胸部レントゲン」のセットで約4,455円(税込)といった料金例もあります。
人間ドックなど、より詳細な健診の場合は1~2万円以上になることもありますが、血圧測定自体はどのコースでも標準で含まれており、追加料金は不要です。
要するに、健康診断で血圧を測る費用は独立した費目ではなく、健診パックの一部としてカバーされていると考えてよいでしょう。
| 検診形態 | 内容 | 費用例 | 備考 |
|---|---|---|---|
| 自費受診の健康診断 | 血圧測定は健診パックの一部として実施。パッケージ料金に検査項目が含まれるため、血圧測定単独の料金設定はなし。 | 簡易健診:約2,600円~3,000円 一般健診コース(例:問診・診察・身体計測(血圧含む)、視力、尿検査、胸部X線):約5,000~10,000円 詳細な人間ドック:1~2万円以上 | 検査内容や施設により料金は変動。血圧測定はどのコースでも標準項目として含まれる。 |
保険適用となる測定条件
血圧測定が公的医療保険の適用となるのは、「診療(病気やケガの治療・診断)の一環として行われる場合」です。
健康保険制度では、病気や負傷の治療に必要な診療のみが給付対象とされており、例えば以下のケースが該当します。
- 症状のある患者の診察時に行われる血圧測定
- 既に高血圧症と診断され、その経過観察や管理を目的とする血圧測定
- 24時間血圧計など、医師が判断して必要とする各種測定
これらの検査は診療報酬上認められた範囲で算定され、患者の自己負担は通常1~3割となります。
また、家庭での血圧測定においても、治療アプリ等を利用してデータ管理を行う場合、一定の頻度で測定が実施されていれば保険適用の条件を満たします。
つまり、医師の指示のもとで実施される診療目的の血圧測定は、公的保険の適用対象となります。
| 目的 | 内容 | 保険適用状況 | 備考 |
|---|---|---|---|
| 治療・診断目的 | 症状がある患者の診察時に行う血圧測定、または既に高血圧症と診断された患者の経過観察・管理のための測定。 | 公的医療保険適用。診療報酬の範囲内で算定され、患者は1~3割の自己負担。 | 診察室での測定や24時間血圧計による測定、家庭での測定データ管理アプリ利用等も対象。 |
| 健康診断・予防目的 | 自身の健康状態確認のためのスクリーニング(定期健康診断・人間ドック等で実施)。 | 保険適用外。検査費用は全額個人または事業者負担。 | 健診で高血圧が疑われた場合、再検査・治療開始以降は保険適用となるケースがある。 |
一方で、健康状態の確認を目的とした血圧測定、いわゆるスクリーニングは保険適用外となります。
法定の定期健康診断や人間ドックなど、まだ病気に罹患していない状態を予防・早期発見するための検査は、原則として健康保険の対象外です。
そのため、健康診断で血圧を測定して高値が示された場合でも、
- 健診自体には保険は適用されず(保険証を提示せずに受診可能)、
- 費用は個人または事業者負担となります。
ただし、健診結果で高血圧が疑われ、精密検査や治療が必要と判断された場合は、その後の受診からは保険が適用されます。
具体的には、「健診で血圧高値を指摘され、病院で再検査を受けた」や「高血圧症と診断され治療を開始した」といったケースです。
この場合、再検査・治療行為は保険診療として扱われ、患者の自己負担のみで済むことになります。
自己負担額の目安
日本の公的医療保険では、受診時に支払う自己負担は年齢等によって1~3割に設定されています。
原則として、小学生以上~69歳までは3割負担、70~74歳は2割負担(現役並み所得者は3割)、75歳以上は1割負担(一定以上の所得者は3割)と定められています。
例えば、69歳までの一般の方がクリニックで血圧測定を伴う初診(291点=約2,910円)を受けた場合、その場で支払う自己負担額は約873円(医療費総額の30%)となります。
同じ内容でも、70歳の方なら約582円(20%負担)、75歳の方なら約291円(10%負担)という計算になります。
この自己負担割合は、診察料だけでなく検査や投薬など保険診療全体に一律で適用されるため、血圧測定について特別な追加負担が生じることはありません。
具体例として、血圧測定を含む再診(75点=750円)の場合、3割負担なら約225円の自己負担となります。
また、高血圧症で定期通院しているケースでは、診察料に加え処方箋料や投薬料がかかりますが、これらも含めた総医療費の一定割合が自己負担となります。
保険適用外の場合は全額自己負担となり、たとえば保険外の健康診断で血圧を測った場合、その健診コース料金を全額支払う必要があります。
ただし、企業健診や特定健診では、別途公費や保険者の補助により実質無料または低額で受診できる仕組みもあります。
したがって、通常の医療機関受診であれば 自己負担3割(高齢者は1~2割) が血圧測定を含む診療費の目安となり、健康診断等ではその限りではないという点に留意が必要です。
| 年齢層 | 自己負担割合 | 初診料(291点=2,910円)の例 | 再診料(75点=750円)の例 | 備考 |
|---|---|---|---|---|
| 18歳以上~69歳 | 30% | 2,910円 × 30% ≒ 873円 | 750円 × 30% ≒ 225円 | 診察料、検査、投薬など保険診療全体に一律適用。 |
| 70~74歳 | 20% | 2,910円 × 20% ≒ 582円 | 750円 × 20% ≒ 150円 | ※一部、現役並み所得者は3割負担となる場合もあります。 |
| 75歳以上 | 10% | 2,910円 × 10% ≒ 291円 | 750円 × 10% ≒ 75円 | ※一定以上の所得者は3割負担となる場合もあります。 |
【補足】
・保険適用の治療・診断目的の場合、血圧測定自体に特別な追加負担は生じません。
・保険外の健康診断等の場合は、全額自己負担となります(ただし企業健診や特定健診は公費・保険者補助により低額負担の場合あり)。
血圧測定は健康管理の基本となる医療行為であり、各種保険制度や医療費助成を適切に活用することで、継続的な健康管理を無理なく実施することが望ましいでしょう。

家庭血圧計による測定方法とポイント
血圧測定(血圧検査 / Blood Pressure Measurement / BP)
家庭での血圧測定は、日常的な健康管理において重要な役割を果たします。
正確な測定値を得るためには、適切な時間帯の選択、信頼性の高い血圧計の使用、正しい測定姿勢の維持が不可欠です。継続的な記録をつけることで、より効果的な健康管理を実現できます。
正確な測定のための時間帯
日本高血圧学会のガイドライン(2024年版)では、家庭血圧の測定時間について、朝晩の2回測定を強く推奨しています。特に、早朝高血圧(朝方に血圧が急上昇する状態)の発見には、起床後の測定が極めて重要な意味を持ちます。
起床後1時間以内の測定では、服薬前かつ排尿後の状態で実施することが望ましく、この時間帯の平均血圧は135/85mmHg未満を目標値としています。
| 測定時間帯 | 具体的な時間 | 目標血圧値 | 注意事項 |
|---|---|---|---|
| 朝の測定 | 起床後1時間以内 | 135/85mmHg未満 | 服薬前に測定 |
| 夜の測定 | 就寝前 | 130/80mmHg未満 | 入浴から1時間後 |
血圧計の選び方と使用方法
家庭用血圧計の選択においては、医療機器認証番号の確認が必須です。
日本高血圧学会が推奨する精度基準(誤差±3mmHg以内)を満たした機器を使用することで、より信頼性の高い測定が実現できます。
| 機種区分 | 価格帯 | 測定精度 | 電池寿命 |
|---|---|---|---|
| 基本モデル | 5,000-8,000円 | ±3mmHg | 約1年 |
| 高機能モデル | 10,000-15,000円 | ±2mmHg | 約2年 |
| プレミアムモデル | 20,000円以上 | ±1mmHg | 約3年 |
測定値の記録方法
血圧値の記録には、測定値の数値だけでなく、測定時の状況や体調なども含めた総合的な情報管理が求められます。
電子記録機能付きの血圧計を使用する場合、最低でも90日分のデータを保存できる機種を選択することが推奨されています。
| 記録形式 | 利点 | 保存期間 | データ活用 |
|---|---|---|---|
| 専用手帳 | 携帯性良好 | 永年保存可 | 医師との共有用 |
| アプリ連携 | グラフ化機能 | クラウド保存 | 遠隔診療対応 |
| メモリ機能 | 自動記録 | 90日-180日 | 傾向分析用 |
測定時の姿勢と環境
血圧測定の信頼性を高めるためには、室温22-25℃、湿度40-60%程度の快適な環境を整えることが重要です。
また、上腕式血圧計を使用する場合、カフ(腕帯)の中心を心臓の高さに合わせ、適切な姿勢を保つことが正確な測定につながります。
正確な測定のための環境整備と姿勢保持のポイントとして、以下の項目に留意が必要です。
- 室温は22-25℃、急激な温度変化を避ける
- 測定前の安静時間は最低5分間確保する
- カフの位置は心臓の高さから±5cm以内に調整
- 背筋を伸ばし、リラックスした状態を維持する
家庭血圧の継続的な測定と記録は、循環器疾患の予防や早期発見に大きく貢献する健康管理習慣です。日々の小さな変化に気づき、適切な対応を取ることで、より質の高い健康管理が実現できるでしょう。

血圧値が高い・低い場合の対処法
血圧値の異常は、高血圧と低血圧の両面から注意が必要です。
即座の医療機関受診が必要な危険な血圧値、日常生活における改善ポイント、継続的な血圧管理の方法など、状況に応じた適切な対応が重要となります。
即座の受診が必要な血圧値
高血圧緊急症(血圧が著しく上昇し、臓器障害を伴う緊急事態)のリスクが高まる状態として、日本高血圧学会は収縮期血圧180mmHg以上、または拡張期血圧110mmHg以上の数値を警戒レベルと定めています。
特に深刻な症状として、収縮期血圧が200mmHg以上に達する場合には、脳卒中や急性心不全などの重大な合併症を引き起こす危険性が急激に上昇します。
| 血圧区分 | 収縮期血圧(mmHg) | 拡張期血圧(mmHg) | 受診タイミング | 予想される合併症リスク |
|---|---|---|---|---|
| 超緊急域 | 200以上 | 120以上 | 救急搬送 | 著しく高い |
| 危険域 | 180-199 | 110-119 | 即時受診 | 非常に高い |
| 要注意域 | 160-179 | 100-109 | 24時間以内 | 高い |
生活習慣の改善ポイント
日本人の食生活における平均食塩摂取量は約10g/日とされており、WHO(世界保健機関)が推奨する目標値6g/日を大きく上回っています。
減塩を中心とした生活習慣の改善は、血圧低下に確実な効果をもたらします。
| 改善項目 | 具体的な目標値 | 期待される血圧低下 | 達成までの目安期間 |
|---|---|---|---|
| 食塩制限 | 6g/日以下 | -5/-3mmHg | 2-4週間 |
| 有酸素運動 | 週150分以上 | -7/-5mmHg | 4-6週間 |
| 適正体重維持 | BMI 22-25 | -6/-4mmHg | 3-6ヶ月 |
医学的根拠に基づく生活改善のポイントとして、以下の要素が重要です。
- カリウム摂取量を1日2000mg以上に増やす
- 飽和脂肪酸の摂取を総エネルギーの7%以下に抑える
- たんぱく質は体重1kgあたり1.0-1.2g摂取する
- 週3-4回の有酸素運動を30分以上継続する
- 適度な飲酒量(純アルコール換算で20g/日以下)を守る
日常的な血圧管理方法
血圧の日内変動を適切に把握するため、朝夕の定時測定が推奨されています。特に起床時の血圧上昇(モーニングサージ)は、心血管イベントのリスクを高めることが疫学調査で明らかになっています。
| 測定時期 | 目標血圧値 | 測定回数 | 記録すべき追加項目 |
|---|---|---|---|
| 早朝 | 135/85未満 | 2回以上 | 睡眠時間、体調 |
| 就寝前 | 130/80未満 | 2回以上 | 運動量、服薬状況 |
| 不定期 | 基準値内 | 状況に応じて | 特異的な症状 |
適切な血圧管理は、心血管疾患の予防において最も効果的な取り組みの一つです。
家庭での継続的な測定と記録を通じて、自身の健康状態を把握し、必要に応じて医療専門家に相談することが望ましい形といえるでしょう。

定期的な血圧測定が重要な理由と測定頻度
定期的な血圧測定は、循環器系の健康管理において重要な役割を果たします。年齢や基礎疾患の有無、季節変動など、様々な要因を考慮した適切な測定頻度の設定が必要となります。
血圧手帳を活用した継続的な記録は、より効果的な健康管理を可能にします。
年齢別の推奨測定頻度
血圧値は年齢によって変動パターンが異なり、特に40歳以降は動脈硬化の進行に伴って変動幅が大きくなる傾向にみられます。
日本高血圧学会の調査によると、40歳以上の約43%が高血圧症の診断基準に該当するとされています。
| 年齢区分 | 基本測定頻度 | 目標血圧値 | 要注意時期 |
|---|---|---|---|
| 20-39歳 | 年2-4回 | 120/80未満 | 健診前後 |
| 40-64歳 | 月2-4回 | 135/85未満 | 季節変動期 |
| 65歳以上 | 週2-3回 | 140/90未満 | 気温変化時 |
基礎疾患がある場合の測定間隔
基礎疾患を持つ患者の約75%で血圧変動が健康管理上の重要な指標となっており、疾患の種類や重症度に応じてきめ細かな測定計画を立てることが求められます。
| 基礎疾患 | 測定頻度 | 重要測定時間帯 | 注意すべき変動幅 |
|---|---|---|---|
| 高血圧症 | 1日2-3回 | 起床後、就寝前 | ±20mmHg |
| 糖尿病 | 週4-5回 | 食前、食後2時間 | ±15mmHg |
| 心疾患 | 1日3-4回 | 服薬前後、運動時 | ±10mmHg |
季節による血圧変動と測定時期
気温の変化は血圧値に顕著な影響を与え、特に冬季は平均して8-12mmHg程度の上昇がみられます。季節性の血圧変動に対応した測定計画の調整が重要となります。
| 季節区分 | 平均変動幅 | 重点観察期間 | 測定頻度調整 |
|---|---|---|---|
| 春季 | ±5mmHg | 3-4月 | 通常の1.5倍 |
| 夏季 | -3mmHg | 7-8月 | 朝夕の差に注目 |
| 秋季 | ±7mmHg | 10-11月 | 気温差に応じて |
| 冬季 | +10mmHg | 12-2月 | 通常の2倍 |
血圧手帳の活用方法
血圧手帳への記録は、医療機関との情報共有において重要な役割を果たします。実際に、定期的な記録をつけている患者の約80%で、より適切な治療調整が実現されているというデータも存在します。
効果的な記録のポイントとして、以下の項目の記載が推奨されます。
- 測定日時と血圧値(必須)
- 脈拍数と不整脈の有無
- 服薬情報と服用時刻
- 特記事項(体調変化、天候など)
- 生活習慣の変更点
定期的な血圧測定と記録は、循環器疾患の予防において重要な健康管理習慣です。年齢や基礎疾患に応じた適切な測定計画を立て、継続的に実施することで、より効果的な健康管理を実現できるでしょう。
以上