人工呼吸器関連肺炎とは呼吸器疾患の一種で、人工呼吸器を使用している患者さんに発症する肺炎を指し、人工呼吸器を48時間以上使用している患者さんに発症することが多いです。
人工呼吸器関連肺炎の原因は常在菌や多剤耐性菌で、人工呼吸器の使用により口や鼻から細菌が肺に侵入しやすくなるため、肺炎のリスクが高まります。
また、高齢者や免疫力の低下した方や慢性的な呼吸器疾患をお持ちの方は特にリスクが高いと言えるでしょう。
人工呼吸器関連肺炎の症状は重篤になりうるため、注意深い観察と適切な管理が求められます。
人工呼吸器関連肺炎の病型とその特徴について
人工呼吸器関連肺炎は、早期発症VAPと後期発症VAPという2つの病型に分類されます。
早期発症VAP
早期発症VAPは人工呼吸器の使用開始から4日以内に発症する肺炎を指します。
早期発症VAPの原因菌は主に口腔内や上気道に常在する細菌であり、メチシリン感受性黄色ブドウ球菌(MSSA)、インフルエンザ菌、モラクセラ・カタラーリスなどです。
| 原因菌 | 頻度 |
| メチシリン感受性黄色ブドウ球菌 | 高い |
| インフルエンザ菌 | 中程度 |
| モラクセラ・カタラーリス | 中程度 |
後期発症VAP
後期発症VAPは人工呼吸器の使用開始から5日以上経過してから発症する肺炎です。
後期発症VAPの原因菌は主に院内環境に存在する耐性菌であり、以下のような特徴があります。
- 多剤耐性グラム陰性菌(MRGNB)が原因菌となることが多い
- メチシリン耐性黄色ブドウ球菌(MRSA)も原因菌となりうる
- 抗菌薬の選択が難しく、治療に難渋する場合がある
| 原因菌 | 頻度 |
| 多剤耐性グラム陰性菌 | 高い |
| メチシリン耐性黄色ブドウ球菌 | 中程度 |
後期発症VAPは早期発症VAPと比較して重症化しやすく、死亡率も高い傾向です。
主な症状とその特徴について
人工呼吸器関連肺炎の主な症状は発熱、膿性痰の増加、呼吸困難、酸素化の悪化などですが、早期発症VAPと後期発症VAPで若干の違いがあります。
後期発症VAPでは呼吸困難や酸素化の悪化がより顕著に見られ、重症化のリスクも高いです。
早期発症VAPの主症状
早期発症VAPは人工呼吸器の使用開始から4日以内に発症する肺炎であり、以下のような症状の特徴があります。
- 38℃以上の発熱
- 膿性痰の増加
- 白血球数の増加(12,000/μL以上)
- 酸素化の悪化(PaO2/FiO2比の低下)
早期発症VAPの症状としては発熱と膿性痰の増加が最も多く見られます。ただしこれらの症状は非特異的であり、他の呼吸器感染症でも見られることがあるため注意が必要です。
後期発症VAPの主症状
後期発症VAPは人工呼吸器の使用開始から5日以上経過してから発症する肺炎であり、以下のような症状が特徴的です。
| 症状 | 頻度 |
| 発熱 | 高い |
| 膿性痰の増加 | 高い |
| 呼吸困難 | 高い |
| 酸素化の悪化(PaO2/FiO2比の低下) | 高い |
| 新たな浸潤影 | 中程度 |
後期発症VAPでは早期発症VAPと比較して、呼吸困難や酸素化の悪化がより顕著に見られます。
また、胸部X線上の新たな浸潤影は後期発症VAPの重要な診断基準のひとつです。
症状の重篤度
人工呼吸器関連肺炎の症状は早期発症VAP、後期発症VAPともに重篤になりうるため、注意深い観察が必要になります。
重症化のリスクが高いと考えられるのは、特に以下のような症状がある場合です。
- 呼吸不全の進行
- 敗血症性ショック
- 多臓器不全
これらの重篤な症状が見られた場合は、集中治療室での管理が必要となります。
原因と発症のメカニズムについて
人工呼吸器関連肺炎は人工呼吸器の使用に伴って発症する肺炎であり、その原因は主に細菌による感染です。
早期発症VAPと後期発症VAPでは、原因菌や発症のメカニズムに違いがあります。
早期発症VAPの原因
早期発症VAPの主な原因菌は口腔内や上気道に常在する細菌です。
これらの細菌は人工呼吸器の挿管や気管内吸引などの医療処置から気管内に侵入し、肺炎を引き起こします。
| 原因菌 | 頻度 |
| 黄色ブドウ球菌(MSSA) | 高い |
| インフルエンザ菌 | 中程度 |
| 肺炎球菌 | 中程度 |
| モラクセラ・カタラーリス | 中程度 |
早期発症VAPの発症には、以下のような要因が関与しています。
- 気管挿管や気管切開による上気道の粘膜障害
- 口腔内や上気道の細菌叢の変化
- 胃内容物の逆流と誤嚥
これらの要因により細菌が気管内に侵入し、肺炎を引き起こすのです。
後期発症VAPの原因
後期発症VAPの主な原因菌は病院環境に存在する多剤耐性菌です。
これらの細菌は長期の入院や抗菌薬の使用により選択的に増殖し、人工呼吸器関連肺炎の原因となります。
| 原因菌 | 頻度 |
| 緑膿菌 | 高い |
| アシネトバクター属 | 高い |
| MRSA | 中程度 |
| extended-spectrum β-lactamase産生菌 | 中程度 |
次のような要因が関与して後期発症VAPが発症するのです。
- 長期の人工呼吸器管理
- broad-spectrumの抗菌薬の使用
- 病院環境からの耐性菌の獲得
これらの要因にから多剤耐性菌が選択的に増殖し、人工呼吸器関連肺炎を引き起こすことになります。
バイオフィルムの形成
人工呼吸器回路内でのバイオフィルムの形成は人工呼吸器関連肺炎の発症に重要な役割を果たしています。
バイオフィルムと抗菌薬の効果を弱めたり免疫系から細菌を保護したりする働きをするは細菌がつくる粘着性のある構造物です。
バイオフィルムが形成されると細菌は人工呼吸器回路内で増殖し、気管内に定着しやすくなります。
また、バイオフィルムに覆われた細菌は抗菌薬の効果を受けにくくなるため、人工呼吸器関連肺炎の治療を難しくする要因となるのです。
人工呼吸器関連肺炎の診察と診断のポイントについて
人工呼吸器関連肺炎の診断は臨床症状、画像所見、細菌学的検査を総合的に評価して行われます。
早期発症VAPと後期発症VAPでは診断のアプローチが若干異なるため、病型に応じた適切な検査を選択することが重要です。
臨床症状の評価
人工呼吸器関連肺炎の診察では、まず臨床症状の評価が重要です。
以下のような症状がある場合は人工呼吸器関連肺炎を疑う必要があります。
| 症状 | 早期発症VAP | 後期発症VAP |
| 発熱 | 高頻度 | 高頻度 |
| 膿性痰の増加 | 高頻度 | 高頻度 |
| 呼吸困難 | 中頻度 | 高頻度 |
| 酸素化の悪化 | 中頻度 | 高頻度 |
ただしこれらの症状は非特異的であり、他の呼吸器感染症でも見られることがあるため、注意が必要です。
画像検査の役割
人工呼吸器関連肺炎の診断には胸部X線写真や胸部CTが有用で、次のような所見がある場合に人工呼吸器関連肺炎を疑います。
- 新たな浸潤影
- 浸潤影の悪化
- 肺胞性陰影
ただし、人工呼吸器関連肺炎の画像所見は非特異的であることが多く、他の疾患との鑑別が必要です。
細菌学的検査の重要性
人工呼吸器関連肺炎の確定診断には細菌学的検査が不可欠です。
一般的には以下のような検査を行い、原因菌の同定と薬剤感受性を評価します。
| 検査方法 | 早期発症VAP | 後期発症VAP |
| 気管吸引痰の塗抹・培養検査 | 推奨 | 非推奨 |
| 気管支肺胞洗浄(BAL) | 考慮 | 推奨 |
| 保護された気管支ブラシ(PSB) | 考慮 | 推奨 |
早期発症VAPでは気管吸引痰の塗抹・培養検査が、後期発症VAPではBALやPSBによる検体採取が有用です。
診断基準
人工呼吸器関連肺炎の診断基準は、以下のようにまとめられます。
- 人工呼吸器使用中または抜管後48時間以内に発症した肺炎
- 新たな浸潤影または浸潤影の悪化
- 発熱、膿性痰、呼吸困難、酸素化の悪化などの臨床症状
- 細菌学的検査で原因菌の同定
これらの基準を満たす場合に人工呼吸器関連肺炎と診断します。
画像所見とその特徴について
人工呼吸器関連肺炎の画像所見は胸部X線写真や胸部CTで確認されますが、ここでも早期発症VAPと後期発症VAPでは所見に若干の違いがみられるのです。
胸部X線写真の所見
人工呼吸器関連肺炎の胸部X線写真では、以下のような所見が特徴的です。
| 所見 | 早期発症VAP | 後期発症VAP |
| 新たな浸潤影の出現 | 高頻度 | 高頻度 |
| 既存の浸潤影の悪化 | 中頻度 | 高頻度 |
| 肺胞性陰影 | 高頻度 | 高頻度 |
| 気管支透亮像 | 中頻度 | 中頻度 |
ただしこれらの所見は非特異的で他の呼吸器感染症でも見られることがあるため、臨床症状や細菌学的検査と合わせて総合的に評価する必要があります。
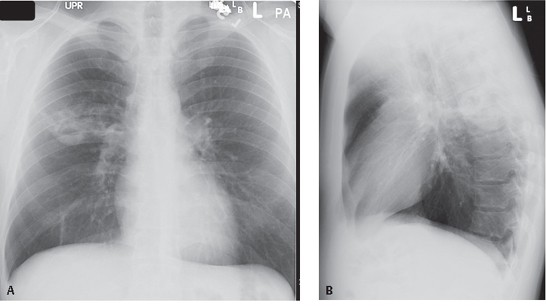
所見:右上中肺野に空洞影・粒状影・浸潤影が広がっており、肺炎や肺化膿症など疑う所見である。
胸部CTの有用性
胸部CTは人工呼吸器関連肺炎の診断において、胸部X線写真よりも高い感度と特異度があるといえるでしょう。
以下のような所見が確認された場合、人工呼吸器関連肺炎を強く疑います。
- すりガラス影
- 小葉中心性の浸潤影
- 気管支壁肥厚
- 空洞影
- 胸水貯留
特に後期発症VAPでは、胸部CTによる早期診断が重要です。
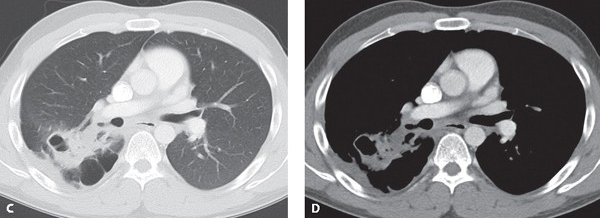
所見:右下葉に空洞影・浸潤影の広がりを認め、近傍に胸水貯留あり、黄色ブドウ球菌性肺炎として説明可能な性状である。
画像所見と原因菌の関連
人工呼吸器関連肺炎の画像所見は原因菌によって異なる場合があります。
以下は主な原因菌と関連する画像所見です。
| メチシリン感受性黄色ブドウ球菌(MSSA) | 肺胞性陰影、気管支透亮像 |
| 緑膿菌 | すりガラス影、小葉中心性の浸潤影 |
| MRSA | すりガラス影、小葉中心性の浸潤影、胸水貯留 |
ただしこれらの関連は絶対的なものではなく、画像所見のみで原因菌を特定することは困難なので、細菌学的検査による確定診断が不可欠となります。
画像診断の限界と注意点
人工呼吸器関連肺炎の画像所見は非特異的であることが多く、以下のような疾患との鑑別が必要です。
- 無気肺
- 肺水腫
- 急性呼吸窮迫症候群(ARDS)
- 肺塞栓症
また、人工呼吸器管理中の患者さんでは、体位による影響や既存の肺疾患による変化が画像所見の解釈を難しくする場合があります。
ですから画像診断は、臨床症状や細菌学的検査と合わせて総合的に評価することが不可欠です。
人工呼吸器関連肺炎の治療方法と薬剤の選択について
人工呼吸器関連肺炎の治療は適切な抗菌薬の選択と投与が中心となりますが、早期発症VAPと後期発症VAPでは、原因菌と薬剤感受性が異なるため治療方針も異なります。
治癒までの期間は病型や重症度、原因菌などによって大きく異なりますが、通常は2~3週間程度です。
早期発症VAPの治療
早期発症VAPの治療には以下のような抗菌薬が選択されます。
| 抗菌薬 | 投与量(1日あたり) | 投与期間 |
| セフトリアキソン | 1~2g | 7~10日 |
| アンピシリン/スルバクタム | 3~12g | 7~10日 |
| レボフロキサシン | 500~750mg | 7~10日 |
早期発症VAPの治療期間は通常7~10日程度ですが、臨床症状や炎症反応の改善を確認しながら適宜調整することが大切です。
後期発症VAPの治療
後期発症VAPの治療には多剤耐性菌を想定した広域スペクトラムの抗菌薬が選択されます。
| 抗菌薬 | 投与量(1日あたり) | 投与期間 |
| メロペネムなどのカルバペネム系薬 | 1~2g | 10~14日 |
| タゾバクタム/ピペラシリン | 13.5g | 10~14日 |
| バンコマイシン(MRSAが疑われる場合) | 1~2g | 10~14日 |
後期発症VAPの治療期間は早期発症VAPよりも長く、通常10~14日程度です。
また、原因菌の同定と薬剤感受性試験の結果に基づいてディエスカレーションなどの抗菌薬を検討するケースもあるでしょう。
抗菌薬の投与方法
人工呼吸器関連肺炎の治療では抗菌薬の投与方法も重要です。特に次のような点に注意しましょう。
- 十分な薬剤濃度を肺胞内に到達させるため、高用量の投与が必要
- 肺胞内の薬剤濃度を維持するため、持続投与や頻回投与が推奨される
- 腎機能や肝機能に応じて、薬剤の用量調整が必要
重症例や合併症を有する患者さんは薬物動態の変化を考慮し、個々の患者さんに応じた投与設計が求められます。
治療効果の評価
人工呼吸器関連肺炎の治療効果は、以下のような指標です。
- 臨床症状の改善(発熱、膿性痰、呼吸困難など)
- 炎症反応の改善(白血球数、CRP値など)
- 画像所見の改善(浸潤影の縮小、消失など)
- 人工呼吸器からの離脱の可否
これらの指標を総合的に評価して治療方針の修正や抗菌薬の変更、投与期間の延長などを検討します。
治療における副作用とリスクについて
人工呼吸器関連肺炎の治療には、抗菌薬の使用が不可欠ですが、これらの薬剤には様々な副作用やリスクが伴うことも考慮しなければなりません。
早期発症VAPと後期発症VAPでは使用される抗菌薬の種類が異なるため、副作用やリスクにも違いがあります。
抗菌薬の一般的な副作用
人工呼吸器関連肺炎の治療で使用される抗菌薬で見られる一般的な副作用は以下の通りです。
| 副作用 | 発現頻度 | 重症度 |
| 消化器症状(悪心、嘔吐、下痢など) | 高い | 軽度~中等度 |
| 皮疹や発疹などのアレルギー反応 | 中程度 | 軽度~重度 |
| 肝機能障害 | 中程度 | 軽度~重度 |
| 腎機能障害 | 中程度 | 軽度~重度 |
| 血液学的異常(貧血、白血球減少、血小板減少など) | 低い | 軽度~重度 |
これらの副作用は抗菌薬の種類や投与量、患者さんの個人差によって発現頻度や重症度が異なります。
早期発症VAPで使用される抗菌薬の副作用
早期発症VAPの治療で使用されるセフトリアキソンやアンピシリン/スルバクタムなどの抗菌薬に見られる特有の副作用は次の通りです。
- クロストリディオイデス・ディフィシル感染症(CDI)
- 偽膜性大腸炎
- 中枢神経系の副作用(けいれん、意識障害など)
これらの副作用は、抗菌薬の投与期間が長くなるほど発現リスクが高くなります。
後期発症VAPで使用される抗菌薬の副作用
後期発症VAPの治療で使用されるカルバペネム系薬やバンコマイシンなどの抗菌薬に見られる特有の副作用は次の通りです。
| 抗菌薬 | 主な副作用 | リスク因子 |
| カルバペネム系薬 | 血液学的異常、薬剤耐性菌の選択 | 高用量、長期投与 |
| バンコマイシン | 腎機能障害 | 高用量、長期投与、高齢、併用薬 |
後期発症VAPの治療では多用量かつ長期間の抗菌薬投与が必要となるため、これらの副作用のリスクが高くなります。
副作用やリスクへの対策
人工呼吸器関連肺炎の治療における副作用やリスクを最小限に抑えるためには、以下のような対策が重要です。
- 適切な抗菌薬の選択と用量調整
- 治療効果と副作用のモニタリング
- 腎機能や肝機能などの定期的な検査
- 抗菌薬の de-escalation や投与期間の適正化
これらの対策を適切に実施することで人工呼吸器関連肺炎の治療における副作用やリスクを管理し、患者さんの安全性を確保することができます。
人工呼吸器関連肺炎の治療費について
人工呼吸器関連肺炎の治療費は、患者さんの重症度や合併症の有無などによって大きく異なりますが、高額になりがちです。
これは患者さんやご家族にとって大きな負担となるため、公的医療保険や高額療養費制度などを活用してください。
診察料・入院費
人工呼吸器関連肺炎は入院中に起きるため、診察料などはDPCに従った料金となります。
例えば、65歳以上の方で手術を行っていない方であれば、29390円×日数となります。
検査費
人工呼吸器関連肺炎の診断には血液検査、喀痰検査、画像検査などが必要です。これらの検査費用も上記に含まれる場合と別の場合とがあります。
| 検査項目 | 費用 |
| 血液検査 | 1,500~5,000円×回数 |
| 喀痰検査 | 2,000円~5,000円×回数 |
| 画像検査 | 2,000円~30,000円程度×回数 |
処置費
人工呼吸器関連肺炎の治療では気管内挿管や気管切開などの処置が必要な場合があります。これらの検査費用も上記に含まれる場合と別の場合とがあります。
| 処置項目 | 費用 |
| 気管内挿管 | 30,000円~50,000円 |
| 気管切開 | 100,000円~200,000円 |
入院費
人工呼吸器関連肺炎の治療には集中治療室での管理が必要なことが多く、DPCに従った料金になるとしても、入院費が高額になります。
施設にもよりますが、1日あたりの入院費は数万円から10万円以上に及ぶでしょう。
ただし、保険適用となると1割~3割の自己負担であり、高額医療制度の対象となるため、実際の自己負担はもっと安くなります。
以上
- 参考にした論文