呼吸器疾患の一種である肺動脈性肺高血圧症(はいどうみゃくせいはいこうけつあつしょう)とは、肺の血管に異常が生じる深刻な病気です。
この疾患では肺動脈の壁が厚くなり血管が狭くなってしまいます。そのため心臓から肺へ血液を送り出すのに通常よりも大きな力が必要となるのです。
結果として患者さんは日常生活において様々な症状に悩まされることになります。
この疾患は稀で診断が難しく、初期段階では見過ごされがちですが、進行性の特性ゆえに早期発見と対応が極めて重要です。
肺動脈性肺高血圧症の病型
肺動脈性肺高血圧症は複数の病型に細分化される複雑な疾患群であり、その正確な分類は適切な治療方針の決定、予後予測、さらには新たな治療法の開発において極めて重要です。
肺動脈性肺高血圧症の包括的分類体系
肺動脈性肺高血圧症は2018年の世界シンポジウムの分類に基づき以下のように詳細に分類されます。
- 特発性肺動脈性肺高血圧症(IPAH)
- 遺伝性肺動脈性肺高血圧症(HPAH)
- 薬剤・毒物誘発性肺動脈性肺高血圧症
- 関連疾患を伴う肺動脈性肺高血圧症
- 結合組織病関連
- HIV感染症関連
- 門脈圧亢進症関連
- 先天性心疾患関連
- シストソミア症関連
- 長期反応性を示すIPAH
この分類体系は、病因や関連する要因に基づいて構築されており、各病型の特徴を理解することが診断精度の向上や個別化医療の実現において大切です。
特発性肺動脈性肺高血圧症(IPAH)
特発性肺動脈性肺高血圧症は明確な原因が特定できない病型であり、診断的チャレンジとなる場合が多々あります。
IPAHの特徴と診断のポイントは以下の通りです。
| 特徴 | 詳細 |
| 発症年齢 | 平均40-45歳(範囲:20-60歳) |
| 性別比 | 女性:男性 = 1.7:1 |
| 遺伝子変異 | BMPR2遺伝子変異が約20%で認められる |
| 診断のポイント | 他の原因の除外が必須(包括的な鑑別診断) |
IPAHは肺動脈性肺高血圧症全体の約30-50%を占める主要な病型であり、その診断プロセスには以下のステップが含まれます。
- 詳細な病歴聴取(家族歴、薬剤使用歴を含む)
- 包括的な身体診察
- 各種画像検査(胸部X線、CT、心エコー)
- 右心カテーテル検査による血行動態評価
- 遺伝子検査(特にBMPR2遺伝子)
これらの綿密な評価を通じて、他の原因を慎重に除外することがIPAHの確定診断につながります。
遺伝性肺動脈性肺高血圧症(HPAH)
遺伝性肺動脈性肺高血圧症は特定の遺伝子変異が関与する病型であり、その理解は家族スクリーニングや遺伝カウンセリングにおいて極めて重要です。
HPAHの主な特徴と関連遺伝子には以下のようなものがあります。
- 家族歴の存在(少なくとも2親等以内に患者がいる)
- 若年発症の傾向(平均発症年齢:IPAHより約10歳若い)
- 複数の遺伝子変異が同定されている
| 遺伝子 | 変異頻度 | 特徴 |
| BMPR2 | 約75-80% | 浸透率は約20%、女性でより高い |
| ALK1 | 約5% | 遺伝性出血性毛細血管拡張症との関連 |
| ENG | 約5% | ALK1と同様の特徴 |
| SMAD9 | 1-2% | BMPR2シグナル経路に関与 |
HPAHはIPAHと比較して若年発症や重症化の傾向が強く、また遺伝子変異の種類によって臨床経過が異なる可能性があります。
このため遺伝子検査の結果に基づいた個別化された管理戦略の構築が求められます。
薬剤・毒物誘発性肺動脈性肺高血圧症
特定の薬剤や毒物への曝露が原因となる病型であり、その認識は予防や早期介入の観点から極めて重要ですになります。
主な原因物質とその特徴は以下の通りです。
- アミノレックス:1960年代にヨーロッパで使用された食欲抑制剤
- フェンフルラミン/デキスフェンフルラミン:1980-90年代に使用された食欲抑制剤
- 違法薬物(メタンフェタミン、コカインなど):慢性使用で発症リスク上昇
| 薬剤/毒物 | 相対リスク | 潜伏期間 |
| アミノレックス | 約3000倍 | 平均2年 |
| フェンフルラミン | 約20-30倍 | 平均3-5年 |
| メタンフェタミン | 約10倍 | 変動大 |
これらの物質への曝露歴を詳細に確認することが、この病型の診断において重要です。
また、曝露中止後も長期的なフォローアップが必要とされます。
疾患関連性肺動脈性肺高血圧症
様々な基礎疾患に関連して発症する病型であり、その管理には基礎疾患と肺高血圧症の双方に対する包括的なアプローチが必要になります。
主な関連疾患とその特徴は以下の通りです。
- 結合組織病(強皮症、全身性エリテマトーデスなど)
- 強皮症患者の7-12%でPAHが発症
- 早期スクリーニングと定期的な評価が重要
- HIV感染症
- HIV患者の約0.5%でPAHが発症
- 抗レトロウイルス療法の進歩により予後は改善傾向
- 門脈圧亢進症
- 門脈圧亢進症患者の2-6%でPAHが発症
- 肝移植の適応評価に影響
- 先天性心疾患
- 主にアイゼンメンジャー症候群との関連
- 修復術のタイミングが重要
肺動脈性肺高血圧症の主症状
肺動脈性肺高血圧症の主な症状は進行性の息切れ、疲労感、失神などであり、これらの症状は日常生活に大きな影響を与える可能性があります。
息切れ
息切れは肺動脈性肺高血圧症患者の多くが経験する最も一般的な初期症状です。
この息切れは初期には軽度の労作時にのみ現れますが、疾患の進行に伴って徐々に日常生活動作でも感じられるようになります。
| 息切れの程度 | WHO機能分類 |
| 安静時なし、通常の労作で軽度 | クラスII |
| 軽度の労作で出現 | クラスIII |
| 安静時にも出現 | クラスIV |
患者さんによってはこの息切れを単なる体力低下や加齢による変化と誤解することがあるため、早期発見が困難な場合があります。
疲労感と全身倦怠感
息切れに次いで頻繁に報告される症状が持続的な疲労感と全身倦怠感です。これらの症状は以下のような形で患者の日常生活に影響を与えることがあります。
- 日常的な家事や仕事の遂行が困難になる
- 社会活動への参加が制限される
- 睡眠の質が低下し、慢性的な疲労感につながる
このような症状は患者のQOL(生活の質)を著しく低下させる要因となり得ます。
失神
失神は肺動脈性肺高血圧症の重症化を示す重要な警告サインで、失神の特徴と関連する状況は以下の通りです。
| 特徴 | 関連する状況 |
| 突発性 | 労作時や咳嗽時 |
| 短時間 | 数秒から数分 |
| 前兆 | めまい、視野狭窄 |
失神は脳血流の一時的な低下によって引き起こされ、重症の右心不全を示唆する症状として認識されています。
その他の関連症状
肺動脈性肺高血圧症には上記の主要症状以外にも様々な関連症状が観察されることがあります。これらの症状には以下のようなものがあります。
- 動悸:心臓の過剰な負荷による不整脈や頻脈
- 胸痛:右心室の虚血や肺動脈の拡張による
- 浮腫:右心不全による体液貯留の結果
- 腹部膨満感:肝うっ血や腹水貯留による
| 症状 | 関連する病態 |
| 動悸 | 右室負荷、不整脈 |
| 胸痛 | 右室虚血、肺動脈拡張 |
| 浮腫 | 右心不全、体液貯留 |
これらの症状は疾患の進行度や個々の患者の状態によって異なる頻度や重症度で出現します。
複雑な原因とそのメカニズム
肺動脈性肺高血圧症の原因は多岐にわたり、遺伝的要因、環境因子、そして様々な疾患との関連性が指摘されています。
遺伝的要因
特発性肺動脈性肺高血圧症(IPAH)や遺伝性肺動脈性肺高血圧症(HPAH)においてBMPR2遺伝子の変異が重要な役割を果たしています。
この遺伝子の変異は肺動脈の正常な機能を阻害し、血管壁の肥厚や狭窄を引き起こす可能性があるのです。
| 遺伝子 | 変異頻度 |
| BMPR2 | HPAH: 75% |
| BMPR2 | IPAH: 20% |
BMPR2遺伝子以外にもALK1やENG遺伝子などの変異が肺動脈性肺高血圧症の発症リスクを高めることが報告されています。
環境因子
特定の薬物や毒物への曝露が肺動脈性肺高血圧症の発症のきっかけとなることがあります。主な原因物質は以下のようなものです。
- アミノレックス(食欲抑制剤)
- フェンフルラミン(食欲抑制剤)
- メタンフェタミン(違法薬物)
これらの物質は肺動脈の内皮細胞や平滑筋細胞に直接的なダメージを与えて血管の異常な収縮や肥厚を引き起こす可能性があります。
関連疾患
様々な疾患が肺動脈性肺高血圧症の発症と関連していることが知られていて、特に以下の疾患との関連性が強く示唆されています。
| 関連疾患 | PAH発症率 |
| 強皮症 | 7-12% |
| HIV感染症 | 0.5% |
これらの疾患は免疫系の異常や炎症反応を通じて肺動脈の病的変化を引き起こす可能性があります。
分子レベルでのメカニズム
肺動脈性肺高血圧症の発症メカニズムは分子レベルでも研究が進められています。血管収縮や血管壁の肥厚には様々な生理活性物質が関与していることが分かっているのです。
- エンドセリン:強力な血管収縮作用
- 一酸化窒素:血管拡張作用
- プロスタサイクリン:血管拡張作用
これらの物質のバランスが崩れることで肺動脈の異常な収縮や血管壁の肥厚が進行して肺動脈性肺高血圧症の病態が形成されると考えられています。
肺動脈性肺高血圧症の診察と診断
肺動脈性肺高血圧症の診察と診断は複数の検査法を組み合わせた包括的なアプローチが必要です。
多角的に探ることより、適切な診断と治療方針の決定が可能となります。
初期評価:病歴聴取と身体診察
診察の第一歩は患者の詳細な病歴聴取と綿密な身体診察から始まります。
家族歴、職業歴、生活環境などについて丁寧に聞き取りを行い、肺動脈性肺高血圧症の可能性を示唆する情報を収集することが大切です。
身体診察では以下の点に特に注意を払います。
- 頸静脈怒張の有無と程度
- 心音・呼吸音の詳細な聴診
- 下肢浮腫の有無と範囲
- チアノーゼの有無と程度
これらの初期評価によって肺動脈性肺高血圧症を疑う根拠が得られた際には、さらなる精密検査へと進むことになります。
非侵襲的検査:画像診断と生理機能検査
肺動脈性肺高血圧症の診断において非侵襲的検査は重要な役割を果たすのです。
| 検査名 | 目的 | 評価項目 |
| 心エコー検査 | 心機能評価 | 三尖弁逆流速度、右室拡大 |
| 胸部X線検査 | 肺血管の評価 | 肺動脈の拡張、右心拡大 |
| 心電図 | 心臓の電気的活動評価 | 右心負荷所見 |
| 肺機能検査 | 呼吸機能評価 | 拘束性換気障害の有無 |
これらの検査を組み合わせることで肺動脈性肺高血圧症の可能性をより詳細に評価することができます。
特に心エコー検査は非侵襲的に推定肺動脈圧を測定できる点でスクリーニング検査として大切な役割を果たしていると言えるのです。
血液検査:原因疾患の探索と重症度評価
血液検査は肺動脈性肺高血圧症の原因となりうる疾患の探索や病態の重症度評価に役立ちます。
検査は以下の項目が一般的です。
- BNP(脳性ナトリウム利尿ペプチド)
- NT-proBNP(N末端プロ脳性ナトリウム利尿ペプチド)
- 肝機能検査
- 甲状腺機能検査
- HIV抗体検査
- 膠原病関連自己抗体検査
| 検査項目 | 意義 |
| BNP/NT-proBNP | 心負荷の指標 |
| 肝機能検査 | 右心不全の影響評価 |
| 自己抗体検査 | 膠原病関連PAHの鑑別 |
これらの血液検査結果は診断の補助や経過観察における重要な指標となります。
確定診断:右心カテーテル検査
肺動脈性肺高血圧症の確定診断には右心カテーテル検査が不可欠です。
この検査ではカテーテルを用いて直接肺動脈圧を測定し、肺血管抵抗や心拍出量などの血行動態パラメータを評価します。
右心カテーテル検査の診断基準は以下の通りです。
- 平均肺動脈圧 ≥ 25 mmHg
- 肺動脈楔入圧 ≤ 15 mmHg
- 肺血管抵抗 > 3 Wood単位
これらの基準を満たす場合、肺動脈性肺高血圧症と診断されます。
また、急性肺血管反応性試験も同時に行われることもあり、これは治療方針の決定に役立つ情報を提供してくれるでしょう。
画像所見
肺動脈性肺高血圧症の画像所見は診断プロセスにおいて中核を成す重要な要素であり、疾患の進行度や重症度を評価する上で不可欠な情報を提供します。
画像所見を総合的に評価し経時的な変化を追跡することで、肺動脈性肺高血圧症の診断精度を高めて個々の患者さんに最適化された治療方針の決定につなげることが可能となるのです。
胸部X線検査
胸部X線検査は肺動脈性肺高血圧症のスクリーニングにおいて基盤となる検査法です。この検査では以下のような特徴的な所見が観察されることがあります。
- 肺動脈主幹部の拡張(肺門部陰影の増大)
- 末梢肺血管陰影の減少(肺野の透過性亢進、いわゆる「肺動脈陰影の消失」)
- 右心拡大(心胸郭比の増大、正常値55%以上で異常)
| 所見 | 正常値 | PAHでの変化 |
| 心胸郭比 | < 50% | 増大(> 55%) |
| 肺動脈主幹部径 | < 16 mm | 拡大(> 18 mm) |
これらの所見は肺動脈圧の上昇や右心負荷の存在を示唆するものであり、さらなる精密検査の必要性を判断する際の重要な指標となるのです。
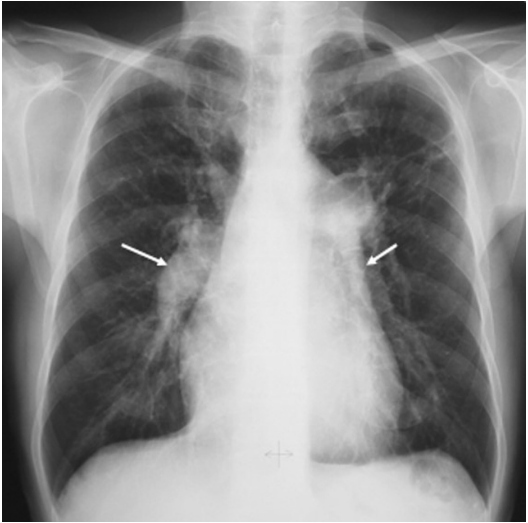
所見:肺高血圧症を有する患者の正面胸部X線写真で、右下行肺動脈(RDPA)および左下行肺動脈(LDPA)の拡大を認める(矢印)。RDPAが16 mm超、LDPAが18 mm超は異常と見なされる。
心エコー検査
心エコー検査は肺動脈性肺高血圧症の診断において中核的な役割を果たす非侵襲的検査法であり、リアルタイムで心臓の構造や機能を評価することができます。
この検査では以下のような画像所見が観察されることがあるのです。
- 三尖弁逆流速度の増加(肺動脈圧上昇の指標)
- 右室拡大(右室/左室比の増大)
- 心室中隔の扁平化(D字型左室)
- 下大静脈径の拡大と呼吸性変動の減少
| 評価項目 | 正常値 | PAHでの変化 |
| 三尖弁逆流速度 | < 2.8 m/s | 増加(> 3.4 m/s) |
| 右室/左室比 | < 0.6 | 増大(> 1.0) |
| 下大静脈径 | < 21 mm | 拡大(> 21 mm) |
これらの所見は肺動脈圧の上昇や右心機能の低下を示唆するものであり、肺動脈性肺高血圧症の診断や重症度評価に極めて重要な情報をもたらします。
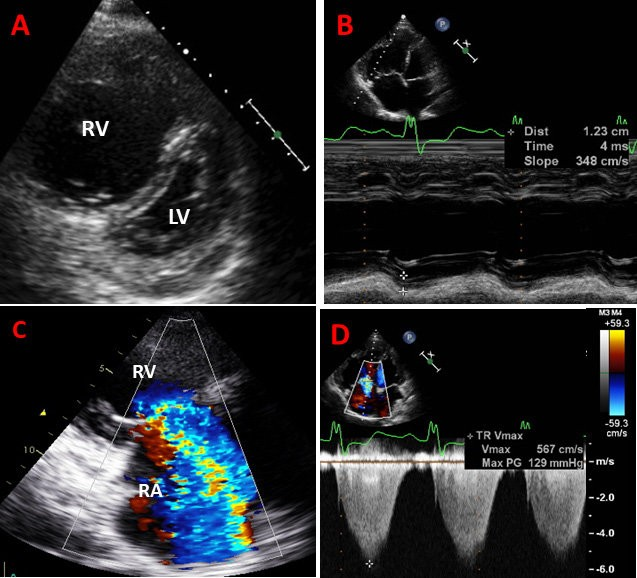
所見:肺高血圧、右心室(RV)拡張および機能不全、および大量の三尖弁逆流(TR)を有する患者画像。(A) 傍胸骨短軸ビューでは、RVの重度の拡張と、RV圧の上昇による平坦なD字型の心室中隔を認める。(B) 心尖部四腔ビューでは、拡張したRVと1.2 cmの低下した三尖弁輪収縮期移動(TAPSE)を認める。(C) 大量のTRでは、カラージェットが右心房(RA)全体を占めている。(D) 連続波ドップラーによる三尖弁逆流ジェットのピーク速度で、推定収縮期肺動脈圧が129 mm Hg。LV:左心室。
胸部CT検査
胸部CT検査は肺動脈性肺高血圧症の診断において肺血管や心臓の形態をより詳細に評価することができる高精度な画像検査法です。
この検査では以下のような画像所見が観察されることがあります。
- 主肺動脈径の拡大(正常値29 mm以下)
- 肺動脈径/大動脈径比の増大(正常値1.0以下)
- モザイク灌流像(肺野の濃度不均一)
- 右心室の拡大と右室壁の肥厚(正常壁厚4 mm以下)
| 評価項目 | 正常値 | PAHでの変化 |
| 主肺動脈径 | < 29 mm | 拡大(> 29 mm) |
| PA:Ao比 | < 1.0 | 増大(> 1.0) |
| 右室壁厚 | < 4 mm | 肥厚(> 4 mm) |
これらの所見は肺動脈性肺高血圧症の重症度評価や他の肺疾患との鑑別診断に役立つ詳細な情報を提供しまてくれるでしょう。
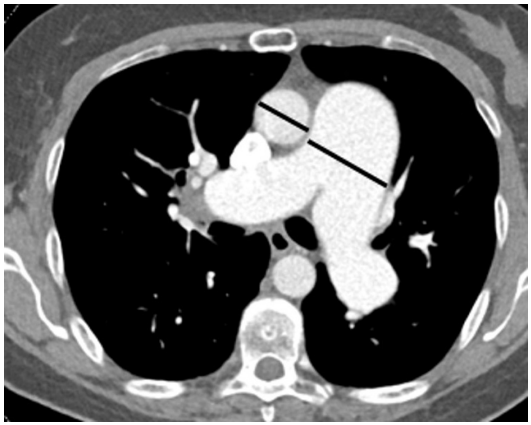
所見:胸部造影CTでは、分岐部レベルで著しく拡大した肺動脈、肺動脈対大動脈の比率が1:1を超えている(黒線)。
肺換気血流シンチグラフィ
肺換気血流シンチグラフィは慢性血栓塞栓性肺高血圧症(CTEPH)と肺動脈性肺高血圧症を鑑別する上で重要な核医学検査法です。
この検査では以下のような所見が観察されることがあります。
- 多発性楔状血流欠損(CTEPHを示唆)
- びまん性不均一分布(PAHを示唆)
- 換気血流ミスマッチの有無
肺動脈性肺高血圧症では一般的に換気血流ミスマッチを認めないことが特徴的であり、この点がCTEPHとの鑑別において極めて重要です。
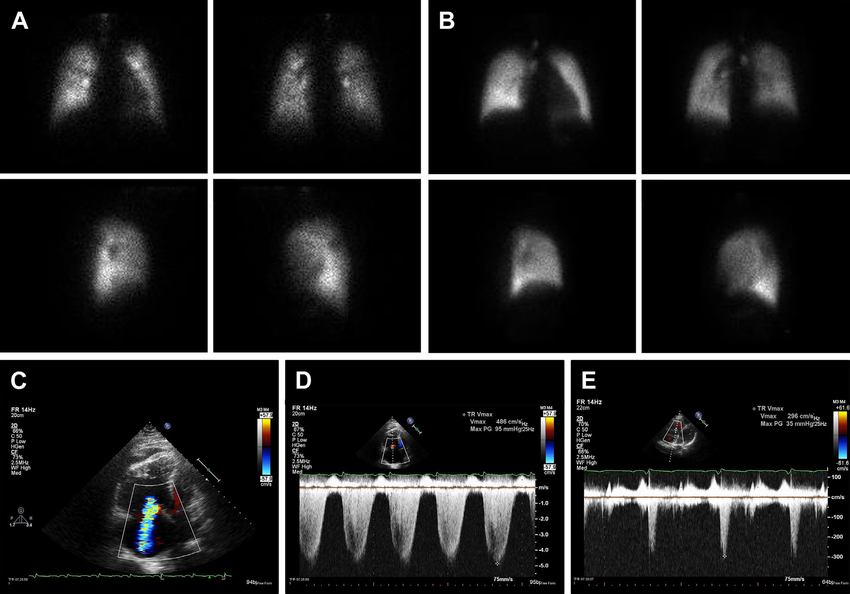
所見:ダサチニブ関連肺動脈高血圧症の特徴的な画像所見。(A) および (B) Tc-99m DTPA(ジエチレントリアミンペンタ酢酸)エアロゾル換気およびTc-99m MMA(微小凝集アルブミン)灌流シンチグラフィーでは、肺機能体積の換気(V)/灌流(Q)一致の低下が示されている。(C) および (D) ドップラー経胸壁心エコー検査では、推定肺動脈収縮期圧(PASP)105 mmHgの重度の肺動脈高血圧症が示されている。(E) ダサチニブを中止し、シルデナフィルを追加した後、推定PASPが45 mmHgに戻った。PASP:肺動脈収縮期圧
MRI検査
MRI検査は右心機能をより詳細に評価することができる高度な画像検査法であり、放射線被曝がないことからフォローアップにも適しています。
この検査では以下のような画像所見や測定値が得られるのです。
- 右室駆出率の低下
- 右室拡張末期容積の増大
- 肺動脈の拡張や蛇行
- 心室中隔の奇異性運動
- 遅延造影による心筋線維化の評価
| パラメータ | 正常値 | PAHでの変化 |
| 右室駆出率 | > 50% | 低下(< 35%で重症) |
| 右室拡張末期容積 | < 100 mL/m2 | 増大(> 150 mL/m2) |
| 主肺動脈径 | < 25 mm | 拡大(> 30 mm) |
これらの所見は肺動脈性肺高血圧症の重症度評価や治療効果の判定に有用な情報を提供し、経時的な変化を詳細に追跡することができます。
治療戦略
肺動脈性肺高血圧症の治療は複数の薬剤を組み合わせた包括的なアプローチが必要です。完全な治癒は困難ですが、適切な管理により症状の改善と生活の質の向上が期待できます。
治療の基本方針
肺動脈性肺高血圧症の治療は病態の進行を抑制し、症状を軽減することを目標としています。
以下のようなものが治療の基本方針です。
- 肺血管拡張薬による肺動脈圧の低下
- 右心不全の管理
- 抗凝固療法による血栓予防
- 酸素療法による低酸素血症の改善
これらの方針に基づいて個々の患者さんの状態に応じて最適な治療計画が立てられます。
主要な薬物療法
肺動脈性肺高血圧症の薬物療法には主に以下の薬剤群が使用されます。
| 薬剤群 | 作用機序 | 代表的な薬剤 |
| エンドセリン受容体拮抗薬 | 血管収縮抑制 | ボセンタン、アンブリセンタン |
| PDE5阻害薬 | 血管拡張促進 | シルデナフィル、タダラフィル |
| プロスタサイクリン誘導体 | 血管拡張・抗血小板作用 | エポプロステノール、トレプロスチニル |
これらの薬剤は単剤で使用されることもありますが、多くの場合は複数の薬剤を組み合わせた併用療法が行われます。
併用療法により異なる作用機序を持つ薬剤の相乗効果が期待でき、より効果的な治療が可能となるのです。
治療効果のモニタリング
肺動脈性肺高血圧症の治療効果は定期的に評価することが必要です。主な評価項目には以下のようなものがあります。
| 評価項目 | 良好な反応 | 不良な反応 |
| 6分間歩行距離 | 440m以上 | 165m未満 |
| WHO機能分類 | I/II | III/IV |
| 平均肺動脈圧 | 40mmHg未満 | 55mmHg以上 |
これらの指標を総合的に評価することで治療の効果を判断し、必要に応じて治療方針の見直しを行います。
非薬物療法と生活指導
薬物療法に加えて非薬物療法や生活指導も重要な治療の一部です。主な非薬物療法と生活指導には以下のようなものがあります。
- 適度な運動療法(リハビリテーション)
- 塩分制限を含む食事療法
- 禁煙指導
- ストレス管理
- 感染予防(インフルエンザワクチン接種など)
これらの取り組みにより薬物療法の効果を最大化して全体的な健康状態の改善を図ることができるのです。
治癒までの期間と長期予後
肺動脈性肺高血圧症は現在の医学では完全な治癒が困難な疾患とされています。しかし適切な治療により、多くの患者で症状の改善や進行の抑制が可能です。
治療効果は個人差が大きく、以下のような要因が予後に影響します。
- 診断時の重症度
- 治療への反応性
- 併存疾患の有無
| 5年生存率 | 治療前 | 現在の治療下 |
| IPAH/HPAH | 約34% | 約70% |
治療の進歩により、肺動脈性肺高血圧症の長期予後は大きく改善しています。
副作用とリスク
肺動脈性肺高血圧症(はいどうみゃくせいはいこうけつあつしょう)の治療は、患者の生活の質を改善し生命予後を延長する一方で、様々な副作用やリスクを伴う可能性があります。
薬物療法に関連する副作用
肺動脈性肺高血圧症の治療に使用される薬剤は、それぞれ特有の副作用プロファイルを持っています。
主な薬剤群とその副作用には以下のようなものがあります。
| 薬剤群 | 主な副作用 |
| エンドセリン受容体拮抗薬 | 肝機能障害、貧血、末梢浮腫 |
| PDE5阻害薬 | 頭痛、筋肉痛、視覚障害 |
| プロスタサイクリン誘導体 | 顎痛、下痢、潮紅、低血圧 |
これらの副作用は、薬剤の用量調整や対症療法によって管理できる場合が多いですが、時に治療の中断や変更を必要とすることもあります。
併用療法に伴うリスク
複数の薬剤を組み合わせる併用療法は、治療効果を高める一方で、副作用のリスクも増大させる可能性があります。
併用療法に伴う主なリスクには以下のようなものがあります。
- 薬物相互作用による副作用の増強
- 複雑な服薬スケジュールによるアドヒアランス低下
- 医療費の増大
これらのリスクを最小限に抑えるためには、慎重な薬剤選択と綿密な患者モニタリングが不可欠です。
非薬物療法に関連するリスク
薬物療法以外の治療法にも、いくつかのリスクが存在します。
例えば、酸素療法には以下のようなリスクがあります:
- 長期使用による気道刺激
- 酸素ボンベの取り扱いに伴う事故のリスク
| 非薬物療法 | 関連するリスク |
| 酸素療法 | 気道刺激、事故リスク |
| 運動療法 | 過度の負荷による症状悪化 |
| 抗凝固療法 | 出血リスクの増加 |
これらのリスクを考慮しつつ、個々の患者の状態に応じた適切な治療法の選択が重要です。
長期治療に伴う心理社会的影響
肺動脈性肺高血圧症の治療は長期にわたるため、患者の心理社会的側面にも影響を及ぼす可能性があります。
主な心理社会的影響には以下のようなものがあります:
- 慢性疾患に伴う不安やうつ状態
- 社会活動の制限による孤立感
- 経済的負担による生活の質の低下
これらの影響に対しては、包括的な患者サポートシステムの構築が大切です。
治療抵抗性と疾患進行のリスク
適切な治療にもかかわらず、一部の患者では治療抵抗性を示し、疾患が進行するリスクがあります。
治療抵抗性のリスク因子には以下のようなものがあります:
- 診断時の重症度
- 遺伝的要因(特にBMPR2遺伝子変異)
- 併存疾患の存在
| リスク因子 | 影響 |
| WHO機能分類III/IV | 予後不良 |
| BMPR2遺伝子変異 | 治療抵抗性増加 |
| 右心不全の存在 | 生存率低下 |
これらのリスク因子を持つ患者では、より積極的な治療戦略と綿密なモニタリングが必要となる可能性があります。
再発リスクと予防戦略
肺動脈性肺高血圧症は一度改善しても再発のリスクがある慢性疾患であり、継続的な管理と予防策の実施が極めて重要です。
再発リスクの評価
再発リスクの評価は患者さん個々の状態や背景因子を考慮して行われます。以下が主なリスク因子です。
- 遺伝的要因(特にBMPR2遺伝子変異)
- 治療アドヒアランスの低下
- 環境因子への曝露
| リスク因子 | 影響度 |
| BMPR2遺伝子変異 | 高 |
| 治療中断 | 非常に高 |
| 高地居住 | 中 |
これらの因子を適切に評価して個々の患者さんに応じた再発予防戦略を立てることが大切です。
薬物療法のアドヒアランス維持
再発予防において薬物療法の継続は不可欠です。アドヒアランス維持のための戦略には以下のようなものがあります。
- 患者教育の徹底
- 服薬支援ツールの活用
- 定期的なフォローアップ
これらの取り組みによって治療の中断を防ぎ、再発リスクを低減することが可能となるでしょう。
生活習慣の管理
適切な生活習慣の維持も再発予防において重要な役割を果たします。推奨される生活習慣管理は主に以下のようなことです。
- 適度な運動の継続
- バランスの取れた食事
- 禁煙の徹底
- ストレス管理
| 生活習慣 | 推奨される取り組み |
| 運動 | 低強度の有酸素運動 |
| 食事 | 塩分制限、栄養バランス |
| 禁煙 | 完全な禁煙 |
これらの生活習慣を継続的に実践することで、疾患の安定化と再発リスクの低減が期待できます。
環境因子の管理
環境因子も再発リスクに影響を与える可能性があるのです。主な環境因子とその管理方法には以下のようなものが考えられます。
- 高地への旅行や移住の制限
- 感染症予防(ワクチン接種など)
- 大気汚染への曝露回避
これらの因子を適切に管理することで再発リスクを軽減することができるでしょう。
定期的なモニタリングと早期介入
再発の早期発見と迅速な対応のためには定期的なモニタリングが重要です。主なモニタリング項目には以下のようなものがあります。
| モニタリング項目 | 頻度 |
| 6分間歩行試験 | 3-6ヶ月ごと |
| 心エコー検査 | 6-12ヶ月ごと |
| BNP測定 | 3-6ヶ月ごと |
これらの検査結果に基づいて必要に応じて治療内容の調整や強化を行うことで再発のリスクを最小限に抑えることが可能です。
治療費
肺動脈性肺高血圧症の治療費は高額であり、患者や家族に大きな経済的負担をもたらす可能性があります。
初診・再診料
初診料は通常2,910円程度、再診料は750円程度ですが、専門外来などでは各種加算が算定されます。
検査費用
心エコー検査は8,800円~20,100円、右心カテーテル検査は36,000円かかります。
| 検査名 | 費用 |
| 心エコー | 8,800円~20,100円 |
| 右心カテーテル | 心臓カテーテル法による諸検査(一連の検査について) 右心カテーテル36,000円 |
薬剤費
月々の薬剤費は使用する薬剤により10万円から100万円以上と幅広く、長期的な負担となるでしょう。
入院費用
急性増悪時の入院費用は1日あたり2万円から5万円程度で、長期入院の場合は高額になります。
詳しく述べると、日本の入院費計算方法は、DPC(診断群分類包括評価)システムを使用しています。
DPCシステムは、病名や治療内容に基づいて入院費を計算する方法です。以前の「出来高」方式と異なり、多くの診療行為が1日あたりの定額に含まれます。
主な特徴:
- 約1,400の診断群に分類
- 1日あたりの定額制
- 一部の治療は従来通りの出来高計算
表:DPC計算に含まれる項目と出来高計算項目
| DPC(1日あたりの定額に含まれる項目) | 出来高計算項目 |
| 投薬 | 手術 |
| 注射 | リハビリ |
| 検査 | 特定の処置 |
| 画像診断 | (投薬、検査、画像診断、処置等でも、一部出来高計算されるものがあります。) |
| 入院基本料 |
計算式は下記の通りです。
「1日あたりの金額」×「入院日数」×「医療機関別係数※」+「出来高計算分」
例えば、14日間入院とした場合は下記の通りとなります。
DPC名: 肺高血圧性疾患 手術なし 手術処置等1なし 手術処置等2なし
日数: 14
医療機関別係数: 0.0948 (例:神戸大学医学部附属病院)
入院費: ¥364,490 +出来高計算分
保険適用となると1割~3割の自己負担であり、更に高額医療制度の対象となるため、実際の自己負担はもっと安くなります。
なお、上記値段は2024年6月時点のものであり、最新の値段を適宜ご確認ください。
以上
- 参考にした論文