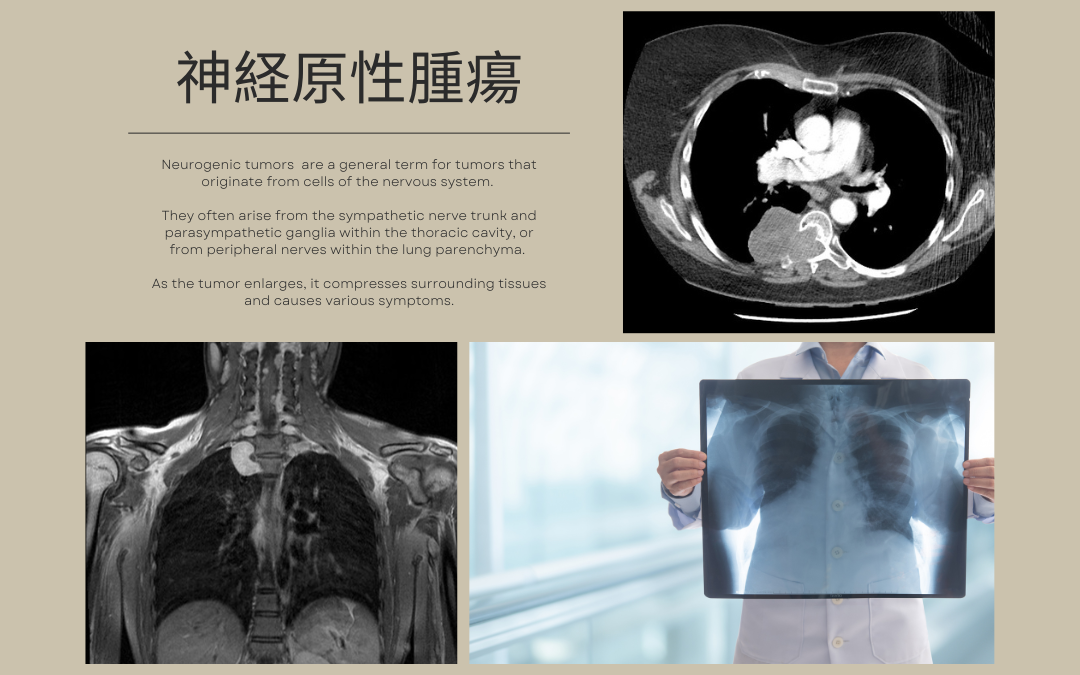
呼吸器疾患の一種である神経原性腫瘍(しんけいげんせいしゅよう)とは、神経系の細胞から発生する腫瘍の総称です。
胸郭内の交感神経幹や副交感神経節、または肺実質内の末梢神経から発生することが多く、腫瘍の増大に伴い周囲の組織を圧迫し、様々な症状を引き起こします。
神経原性腫瘍は比較的まれな疾患ですが、症状が多岐にわたるため、診断に難渋することもしばしばあります。また、良性と悪性の両方の性質を持つ腫瘍が存在するため、早期発見と適切な診断が重要となります。
神経原性腫瘍の病型と特徴
神経原性腫瘍(しんけいげんせいしゅよう)は、神経鞘腫、神経線維腫、神経芽腫、神経節神経腫の4つの主要な病型に分類されます。
それぞれの病型は異なる細胞由来と特徴を有しており、正確な診断と適切な治療方針の決定に重要な情報となります。
神経鞘腫(しんけいしょうしゅ)
神経鞘腫は、末梢神経の髄鞘を形成するシュワン細胞から発生する良性腫瘍です。通常は単発性で、緩徐な発育を示します。しかし、まれに悪性化することもあります。
| 特徴 | 詳細 |
| 発生部位 | 末梢神経 |
| 細胞由来 | シュワン細胞 |
| 性質 | 主に良性 |
神経線維腫(しんけいせんいしゅ)
神経線維腫は、神経線維の結合組織から発生する良性腫瘍で、一般的に皮膚や皮下組織に多発します。時に、神経線維腫症(レックリングハウゼン病)に伴って発症することがあります。
神経芽腫(しんけいがしゅ)
神経芽腫は、交感神経系の未分化な神経芽細胞から発生する悪性腫瘍です。主に小児期に発症し、急速な進行を示すことが多いのが特徴です。
| 特徴 | 詳細 |
| 発生部位 | 交感神経系 |
| 細胞由来 | 神経芽細胞 |
| 好発年齢 | 小児期 |
神経節神経腫(しんけいせつしんけいしゅ)
神経節神経腫は、神経節細胞とシュワン細胞の両方の特徴を有する腫瘍で、良性と悪性の中間的な性質を示します。成人に多く、比較的予後良好とされています。
以下に、神経原性腫瘍の病型の特徴をまとめます。
- 神経鞘腫:末梢神経由来、主に良性
- 神経線維腫:神経線維由来、良性、多発傾向
- 神経芽腫:交感神経系由来、悪性、小児期に好発
- 神経節神経腫:神経節細胞とシュワン細胞由来、中間的性質、成人に多い
神経原性腫瘍の病型を理解することは、適切な診断と治療方針の決定に不可欠です。各病型の特徴を踏まえた上で、個々の患者さんに合わせた対応が求められます。

神経原性腫瘍の主症状
神経原性腫瘍は、腫瘍の発生部位や病型によって多様な症状を呈します。圧迫症状や神経学的症状が主体となることが多く、早期発見と適切な診断が重要です。
圧迫症状
神経原性腫瘍は、周囲の組織を圧迫することにより、以下のような症状を引き起こすことがあります。
- 咳嗽
- 呼吸困難
- 嗄声
- 嚥下困難
| 圧迫部位 | 主な症状 |
| 気管・気管支 | 咳嗽、呼吸困難 |
| 反回神経 | 嗄声 |
| 食道 | 嚥下困難 |
神経学的症状
腫瘍が神経を直接侵すことで、支配領域に応じた神経学的症状が出現します。例えば、以下のような症状が挙げられます。
| 病型 | 主な神経学的症状 |
| 神経鞘腫 | 知覚障害、運動障害 |
| 神経線維腫 | 知覚障害、運動障害 |
| 神経芽腫 | Horner症候群、下肢麻痺 |
| 神経節神経腫 | 知覚障害、運動障害 |
全身症状
神経芽腫では、腫瘍からのカテコールアミン分泌により、以下のような全身症状を呈することがあります。
- 発熱
- 高血圧
- 頻脈
- 発汗
その他の症状
腫瘍の局在によっては、以下のような特徴的な症状を示す場合もあります。
- Pancoast腫瘍:上肢の疼痛、麻痺、Horner症候群
- 後縦隔腫瘍:背部痛、対麻痺
神経原性腫瘍の症状は多岐にわたるため、見落としや診断の遅れにつながる可能性があります。呼吸器症状や神経学的症状が持続する場合には、神経原性腫瘍を疑い、早期の精査が不可欠です。

神経原性腫瘍の原因と発生機序
神経原性腫瘍は、神経系の細胞から発生する腫瘍であり、その原因は病型によって異なります。遺伝的要因や環境因子が関与していると考えられていますが、多くの症例で明確な原因は特定されていないのが現状です。
神経鞘腫(しんけいしょうしゅ)の原因
神経鞘腫は、末梢神経のシュワン細胞から発生します。大部分は孤発性に発症しますが、一部の症例では遺伝的要因が関与していると考えられています。
| 原因 | 詳細 |
| 孤発性 | 特定の原因なし |
| 遺伝性 | 神経線維腫症2型(NF2)との関連 |
神経線維腫(しんけいせんいしゅ)の原因
神経線維腫は、神経線維の結合組織から発生します。多くの場合、神経線維腫症1型(レックリングハウゼン病)に伴って発症します。
- 常染色体優性遺伝
- NF1遺伝子の変異
神経芽腫(しんけいがしゅ)の原因
神経芽腫は、交感神経系の未分化な神経芽細胞から発生します。発症には遺伝的要因と環境因子の両方が関与していると考えられています。
| 要因 | 詳細 |
| 遺伝的要因 | ALK遺伝子、PHOX2B遺伝子の変異など |
| 環境因子 | 親の職業曝露、出生時体重など |
神経節神経腫(しんけいせつしんけいしゅ)の原因
神経節神経腫は、神経節細胞とシュワン細胞の両方の特徴を有する腫瘍ですが、その発生機序は十分に解明されていません。遺伝的要因の関与が示唆されているものの、明確な原因は特定されていないのが現状です。
神経原性腫瘍の原因は複雑であり、病型によって異なる可能性があります。遺伝的要因と環境因子の相互作用が発症に関与していると考えられますが、多くの症例で明確な原因は特定されていません。
今後、さらなる研究によって神経原性腫瘍の発生機序が解明されることが期待されます。

神経原性腫瘍の診察と診断の重要性
神経原性腫瘍の診察と診断は、適切な治療方針を決定する上で重要な役割を果たします。
病型に応じた的確な診断を行うためには、詳細な病歴聴取や身体所見の評価、画像検査や病理学的検査などを組み合わせた総合的なアプローチが不可欠です。
病歴聴取と身体所見
神経原性腫瘍の診察では、まず詳細な病歴聴取を行います。症状の onset、経過、随伴症状などを確認し、腫瘍の局在や進行度を推定します。
| 病歴聴取のポイント | 評価項目 |
| 症状の onset | 発症時期、経過 |
| 随伴症状 | 圧迫症状、神経学的症状 |
| 既往歴・家族歴 | 神経線維腫症の有無など |
身体所見では、腫瘍による圧迫所見や神経学的所見を丁寧に評価します。
- 呼吸音の異常
- 神経学的異常所見(知覚障害、筋力低下など)
- 皮膚所見(カフェオレ斑、皮下結節など)
画像検査
画像検査は、腫瘍の局在、大きさ、周囲組織への浸潤の評価に有用です。以下の検査を組み合わせて行います。
- 胸部X線検査
- CT検査
- MRI検査
- PET-CT検査
| 検査法 | 評価項目 |
| CT検査 | 腫瘍の局在、大きさ、周囲組織への浸潤 |
| MRI検査 | 腫瘍の性状、神経との関係 |
病理学的検査
確定診断には、病理学的検査が重要です。生検や手術検体を用いて、腫瘍の組織型や悪性度を評価します。
- 細胞診
- 組織診
- 免疫組織化学染色
その他の検査
病型によっては、以下のような特殊検査が診断に有用な場合があります。
- 血中カテコールアミン測定(神経芽腫)
- 遺伝子検査(神経線維腫症の診断など)
神経原性腫瘍の診察と診断には、総合的なアプローチが重要です。各検査結果を統合し、病型に応じた的確な診断を行うことが、適切な治療方針の決定につながります。

画像所見
神経原性腫瘍の画像所見は、腫瘍の局在、大きさ、周囲組織への浸潤の評価に重要な情報を提供します。病型によって特徴的な所見を示すことがあり、診断の手がかりとなります。
胸部X線検査
胸部X線検査は、神経原性腫瘍のスクリーニングに有用です。
- 縦隔陰影の拡大
- 肺野の腫瘤影
- 胸椎の圧排所見
しかし、小さな腫瘍や縦隔深部の病変は見落とされる可能性があるため、注意が必要です。
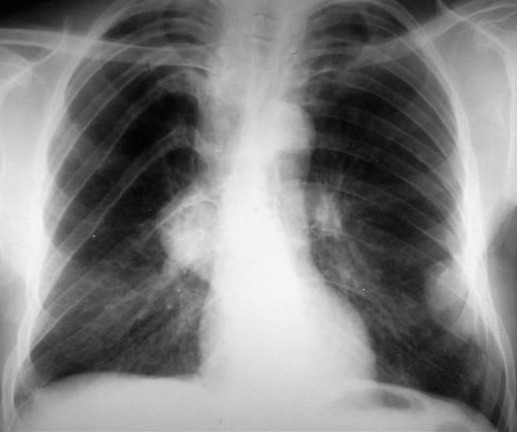
所見:撮影範囲内に多数の腫瘤影を認め、神経線維腫症Ⅰ型の多発神経鞘腫として合致する所見である。
CT検査
CT検査は、腫瘍の局在、大きさ、周囲組織への浸潤の評価に優れています。
| 病型 | CT所見 |
| 神経鞘腫 | 境界明瞭な類円形腫瘤、造影効果あり |
| 神経線維腫 | 境界不明瞭な腫瘤、造影効果乏しい |
| 神経芽腫 | 不整形腫瘤、石灰化を伴うことあり |
| 神経節神経腫 | 分葉状腫瘤、不均一な造影効果 |
以下に、CT検査で評価すべき項目を示します。
- 腫瘍の局在(前縦隔、中縦隔、後縦隔)
- 腫瘍の大きさ、形状、内部構造
- 周囲組織(気管、血管、椎体など)への浸潤の有無
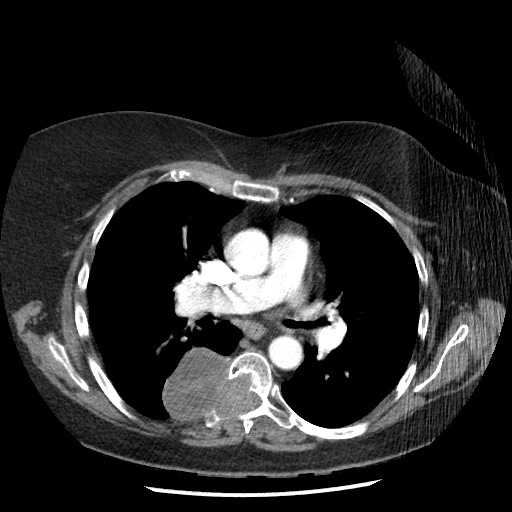
所見:椎間孔より後縦隔に広がる不均一造影腫瘤を認め、神経鞘腫を疑う。
MRI検査
MRI検査は、腫瘍と神経との関係や腫瘍の性状の評価に有用です。
| 撮影法 | 評価項目 |
| T1強調画像 | 腫瘍の信号強度、内部構造 |
| T2強調画像 | 腫瘍の信号強度、周囲組織との関係 |
| 造影MRI | 腫瘍の造影効果、内部の不均一性 |
神経原性腫瘍では、以下のようなMRI所見を示すことがあります。
- T1強調画像で低信号、T2強調画像で高信号を示す
- 腫瘍内部の出血、壊死、嚢胞変性を反映した不均一な信号強度
- 神経と連続する”tail sign”
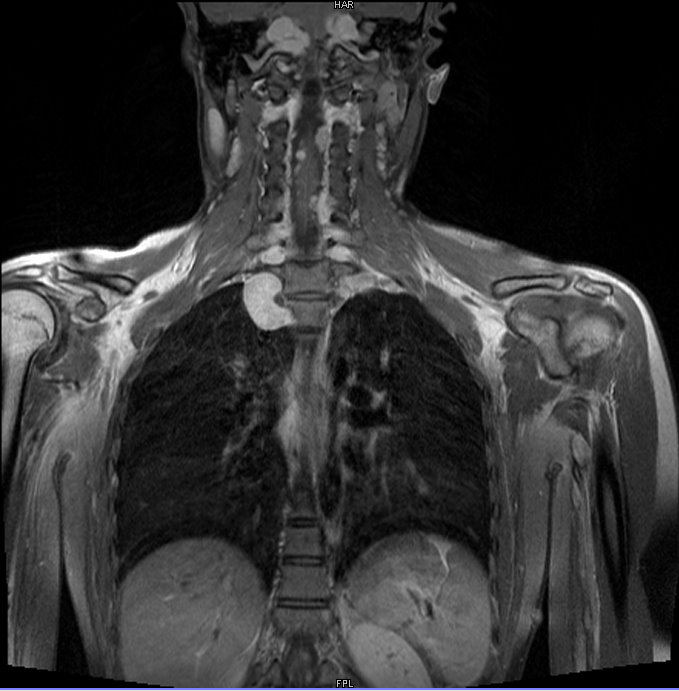
所見:Gd造影が目立つ腫瘤性病変が脊柱管~椎間孔・後縦隔に散見され、神経線維腫症Ⅱ型の多発神経鞘腫として説明可能な所見である。
PET-CT検査
PET-CT検査は、腫瘍の悪性度や全身の転移の評価に有用です。特に、神経芽腫では、FDG集積の程度が予後と相関することが知られています。
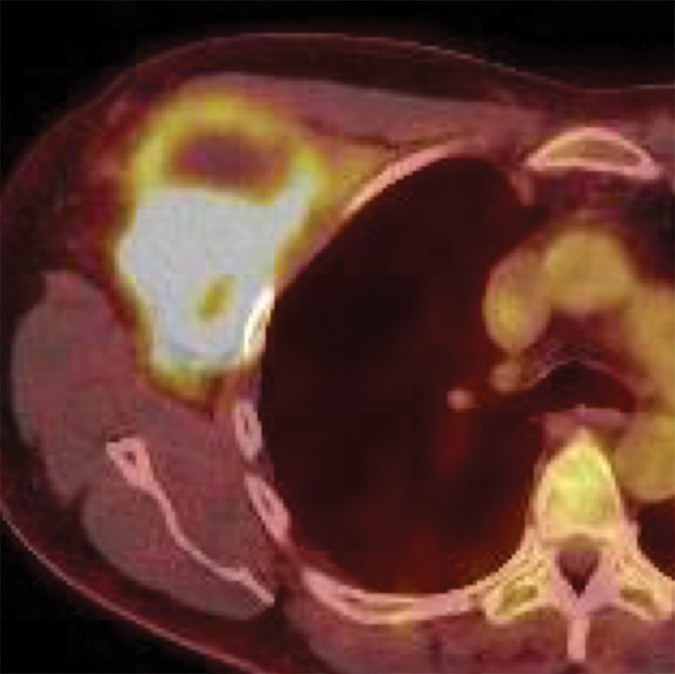
所見:右腋窩にFDG造影集積亢進目立つ腫瘤を認め、一部集積低下部籾と目、嚢胞変性あるいは壊死成分伴う悪性末梢神経鞘腫として合致する所見である。

神経原性腫瘍の治療方法と薬、治癒までの期間
神経原性腫瘍の治療方法は、腫瘍の病型、悪性度、進行度によって異なります。
良性腫瘍では手術療法が中心となりますが、悪性腫瘍では化学療法や放射線療法を組み合わせた集学的治療が必要となります。
治癒までの期間は、治療方法や腫瘍の性質によって大きく異なります。
手術療法
手術療法は、良性腫瘍や限局性の悪性腫瘍に対する根治的治療として重要な役割を果たします。
| 病型 | 手術方法 |
| 神経鞘腫 | 被膜外摘出術 |
| 神経線維腫 | 被膜外摘出術 |
| 神経芽腫 | 腫瘍摘出術+リンパ節郭清 |
| 神経節神経腫 | 腫瘍摘出術 |
手術療法では、腫瘍の完全摘出を目指しますが、神経や血管への浸潤がある場合には、機能温存を考慮した手術が求められます。
化学療法
化学療法は、悪性腫瘍、特に神経芽腫の治療に不可欠です。
以下に、神経芽腫に対する代表的な化学療法レジメンを示します。
- シクロホスファミド、ビンクリスチン、ドキソルビシン、シスプラチン(COJEC療法)
- シクロホスファミド、ビンクリスチン、シスプラチン、エトポシド(COPE療法)
- トポテカン、シクロホスファミド、エトポシド(TCE療法)
化学療法は、通常4~6コースを行い、治療終了後も定期的な経過観察が必要です。
放射線療法
放射線療法は、切除不能な腫瘍や術後の局所コントロールを目的として行われます。
| 病型 | 放射線療法の適応 |
| 神経鞘腫 | 切除不能例、悪性例 |
| 神経線維腫 | 切除不能例、悪性例 |
| 神経芽腫 | 切除不能例、術後照射 |
| 神経節神経腫 | 切除不能例、悪性例 |
放射線療法は、通常1.8~2Gyを1回線量として、総線量40~50Gyを目標に行います。小児では、成長への影響を考慮し、慎重な線量設定が求められます。
治癒までの期間
神経原性腫瘍の治癒までの期間は、病型や治療方法によって大きく異なります。
- 良性腫瘍:手術療法で完全摘出が得られれば、治癒が期待できます。
- 悪性腫瘍:集学的治療を行っても、再発や転移のリスクがあり、長期的な経過観察が必要です。
神経芽腫では、治療終了後も5年以上の経過観察が推奨されています。
神経原性腫瘍の治療は、病型や進行度に応じた適切な治療方法の選択が重要です。手術療法、化学療法、放射線療法を適切に組み合わせ、長期的な経過観察を行うことが、良好な治療成績につながります。
患者さんの年齢や全身状態を考慮し、QOLを維持しながら、根治を目指した治療を行うことが大切です。

治療の副作用やデメリット(リスク)
神経原性腫瘍の治療は、腫瘍の制御と患者のQOLの維持を目的として行われますが、治療に伴う副作用やリスクを十分に理解し、適切に管理することが重要です。
治療方法によって異なる副作用やリスクがあり、患者に合わせた対策が求められます。
手術療法の副作用とリスク
手術療法は、神経原性腫瘍の根治的治療として重要な役割を果たしますが、以下のような副作用やリスクがあります。
- 術後の疼痛、出血、感染
- 神経損傷による運動・感覚障害
- 術後の呼吸機能低下
- 再発、再手術のリスク
| 病型 | 特有の副作用・リスク |
| 神経鞘腫 | 神経損傷による運動・感覚障害 |
| 神経線維腫 | 多発病変に対する複数回の手術 |
| 神経芽腫 | 腫瘍の局所浸潤による合併症 |
| 神経節神経腫 | 悪性転化のリスク |
手術療法では、神経や周囲臓器の機能温存を考慮した手術手技が求められます。術後は、疼痛管理や呼吸機能の評価、リハビリテーションなどの適切な管理が重要です。
化学療法の副作用とリスク
化学療法は、悪性腫瘍、特に神経芽腫の治療に不可欠ですが、多彩な副作用を引き起こす可能性があります。
以下に、化学療法の主な副作用を示します。
- 骨髄抑制(白血球減少、貧血、血小板減少)
- 消化器症状(悪心、嘔吐、口内炎、下痢)
- 脱毛
- 神経毒性(末梢神経障害、聴力障害)
- 心毒性(心機能低下)
- 二次がんのリスク
化学療法では、副作用の予防と早期発見が重要です。支持療法を適切に行い、患者のQOLを維持しながら治療を継続することが求められます。
放射線療法の副作用とリスク
放射線療法は、局所コントロールを目的として行われますが、照射部位や線量によって様々な副作用を引き起こす可能性があります。
| 照射部位 | 主な急性期副作用 | 主な晩期副作用 |
| 胸部 | 放射線肺臓炎、食道炎 | 肺線維症、心毒性 |
| 腹部 | 悪心、嘔吐、下痢 | 腸管障害、二次がん |
| 骨盤部 | 下痢、膀胱炎 | 骨盤内臓器の線維化 |
放射線療法では、正常組織への影響を最小限に抑えるため、適切な線量設定と照射範囲の設定が重要です。小児では、成長への影響を考慮し、慎重な適応決定が求められます。
晩期合併症とフォローアップ
神経原性腫瘍の治療後は、晩期合併症やQOLの評価を目的とした長期的なフォローアップが重要です。
- 神経学的後遺症(運動・感覚障害、認知機能障害)
- 内分泌障害(成長障害、性腺機能低下)
- 心血管系障害(心機能低下、動脈硬化)
- 二次がん
治療後は、定期的な診察や検査を行い、晩期合併症の早期発見と適切な対応が求められます。また、患者やご家族に対する心理的サポートや社会的支援も重要な課題です。

再発の可能性と予防の仕方
神経原性腫瘍の治療後は、再発リスクを考慮した長期的なフォローアップが重要です。
再発リスクは、腫瘍の病型、悪性度、治療法によって異なりますが、適切な予防策を講じることで再発リスクを低減させることが可能です。
病型別の再発リスク
神経原性腫瘍の再発リスクは、病型によって大きく異なります。
| 病型 | 再発リスク |
| 神経鞘腫 | 低い(5~10%) |
| 神経線維腫 | 中等度(10~30%) |
| 神経芽腫 | 高い(30~50%) |
| 神経節神経腫 | 中等度(10~30%) |
悪性度の高い腫瘍ほど再発リスクが高くなる傾向があります。また、完全切除が困難な症例や、化学療法・放射線療法の効果が不十分な症例では、再発リスクが高くなります。
再発の早期発見
再発の早期発見は、予後改善に重要な役割を果たします。以下のような定期的な検査を行い、再発の兆候を早期に捉えることが大切です。
- 身体所見(腫瘤、神経学的所見)
- 画像検査(CT、MRI、PET-CT)
- 腫瘍マーカー(神経芽腫ではNSE、VMA、HVAなど)
再発が疑われる場合には、迅速な精査と適切な治療方針の決定が求められます。
再発予防のための治療戦略
再発予防のためには、初回治療において根治性を高める治療戦略が重要です。
- 手術療法:可能な限り完全切除を目指す
- 化学療法:適応のある症例では、十分な治療強度と期間を確保する
- 放射線療法:適応のある症例では、適切な線量と照射範囲を設定する
また、再発リスクの高い症例では、以下のような補助療法を検討することがあります。
- 維持化学療法
- 自家末梢血幹細胞移植
- 分化誘導療法(神経芽腫に対するレチノイン酸など)
再発予防のための治療戦略は、患者の年齢、全身状態、腫瘍の病型・進行度を考慮して、個別に検討される必要があります。
ライフスタイルの改善
再発予防には、ライフスタイルの改善も重要な役割を果たします。
| 禁煙 | 喫煙は、がんの発症リスクを高めるため、禁煙が推奨されます。 |
| バランスの取れた食事 | 抗酸化物質やビタミンを豊富に含む食事が推奨されます。 |
| 適度な運動 | 体力の維持・向上を目的とした適度な運動が推奨されます。 |
| ストレス管理 | ストレスは免疫機能を低下させるため、ストレス管理が重要です。 |
ライフスタイルの改善は、再発予防だけでなく、全身状態の維持や合併症の予防にも寄与します。

治療費
神経原性腫瘍の治療費は、病型や治療方法によって大きく異なります。初診料、再診料、検査費、処置費、入院費など、様々な項目があり、高額になることが多いです。
初診料と再診料
初診料は、初めて受診した際に発生する費用で、再診料は2回目以降の受診で発生します。
| 項目 | 費用 |
| 初診料 | 2,910円 |
| 再診料 | 750円 |
検査費
神経原性腫瘍の診断には、CT、MRI、PET-CTなどの画像検査が必要です。
| 検査 | 費用 |
| CT | 14,700円~20,700円 |
| MRI | 19,000円~30,200円 |
| PET-CT | 86,250円 |
処置費
手術療法は、神経原性腫瘍の主な治療法の一つです。手術の内容によって、費用は大きく異なります。
| 処置 | 費用 |
| 腫瘍摘出術 | 縦隔腫瘍摘出術:388,500円 |
| 化学療法 | (外来の場合) 初回~3回目:5,400円~8,000円+薬剤費など 4回目移行:2,200円~4,500円+薬剤費など =10万円~300万程度 |
| 放射線療法 | 8,400円~31,000円/回 =20万程度~300万程度 |
入院費
神経原性腫瘍の治療には、長期の入院が必要なことが多いです。
現在基本的に日本の入院費は「包括評価(DPC)」にて計算されます。
各診療行為ごとに計算する今までの「出来高」計算方式とは異なり、病名・症状をもとに手術や処置などの診療内容に応じて厚生労働省が定めた『診断群分類点数表』(約1,400分類)に当てはめ、1日あたりの金額を基に入院医療費を計算する方式です。
1日あたりの金額に含まれるものは、投薬、注射、検査、画像診断、入院基本料等です。
手術、リハビリなどは、従来どおりの出来高計算となります。
(投薬、検査、画像診断、処置等でも、一部出来高計算されるものがあります。)
計算式は下記の通りです。
「1日あたりの金額」×「入院日数」×「医療機関別係数※」+「出来高計算分」
例えば、14日間入院するとした場合は下記の通りとなります。
DPC名: 胸壁腫瘍、胸膜腫瘍 その他の手術あり 手術処置等2なし
日数: 14
医療機関別係数: 0.0948 (例:神戸大学医学部附属病院)
入院費: ¥365,760 +出来高計算分
ただし、保険適用となると1割~3割の自己負担であり、高額医療制度の対象となるため、実際の自己負担はもっと安くなります。
なお、上記の価格は2024年10月時点のものであり、最新の価格については随時ご確認ください。
以上

- 参考にした論文