「季節の変わり目に息切れが強くなる」
「ときどき咳や息苦しさがあって、夜に眠れないことがある」
「ときどき呼吸をする時にゼーゼー・ヒューヒューという音がする。」
そのような症状がある方は喘息をお持ちかもしれません。
喘息は時に急激な呼吸状態の悪化を呈する発作を引き起こし、重篤なものだと死に至ることもあります。
現在は治療が発達しているので喘息によって無くなってしまう方の数はかなり減少していますが、放置していると危険な疾患です。
また、
「症状がたまにしかでないから放っておいても大丈夫」
なんてことは無く、治療をしっかりせずにいると10年後・20年後には治療しても症状が改善しない、なんてことにもなりかねないのです。
今回はそんな喘息についてどのような疾患なのかについて、わかりやすく解説していきます。

1.あなたの咳、喘息の可能性は?まずは症状をチェックしよう!
まずは、喘息の症状はどのようなものなのか見ていきましょう。
主には
・「息苦しさ」や「呼吸困難」が続く。
・呼吸の際に「ゼーゼー、ヒューヒュー」といった音が出る
(喘鳴:ぜいめい といいます。)
・激しい咳、痰
といった症状がでます。
また、喘息は時に急激な呼吸状態の悪化をもたらす「発作」が出ることがあり、
・上記の症状が特に強く、ひどく出る
・呼吸をするとき肋骨や鎖骨の上がへこむ
(陥没呼吸 といいます。)
・急に動けなくなる、動悸がする
といった症状が、特に夜寝ているときに起こることが多いです。
また、喘息発作は場合によっては死に至ることもあります。
このように、息苦しさなどの呼吸症状が現れるのが喘息の典型的な症状ですが、咳以外の症状がない「咳喘息」というタイプもあります。

2.喘息の仕組みを知ろう!気道の炎症から発作までの全て
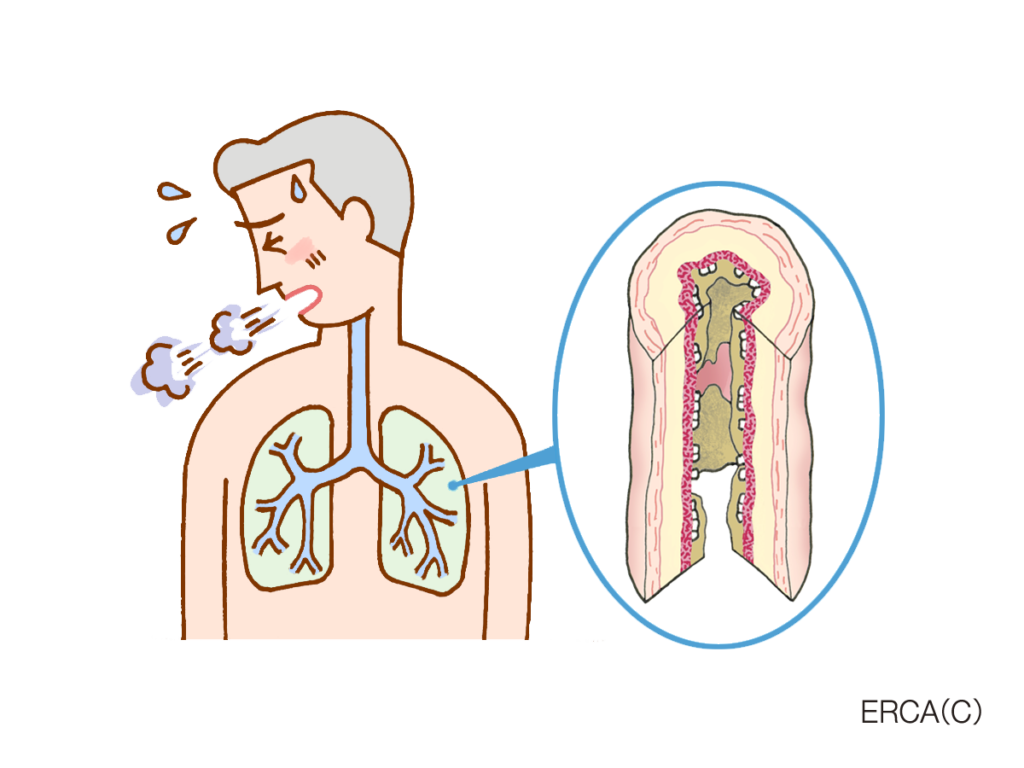
肺には、空気の通り道である「気道」があります。
気道は17回ほど枝分かれを繰り返しており、先に行くほど細くなっていきます。
そして最終的に「肺胞」と呼ばれる風船状の構造にたどりつきます。
その肺胞で、取り込んだ新鮮な空気から血液に酸素を与え、二酸化炭素を排出し、その酸素が臓器に供給されています。
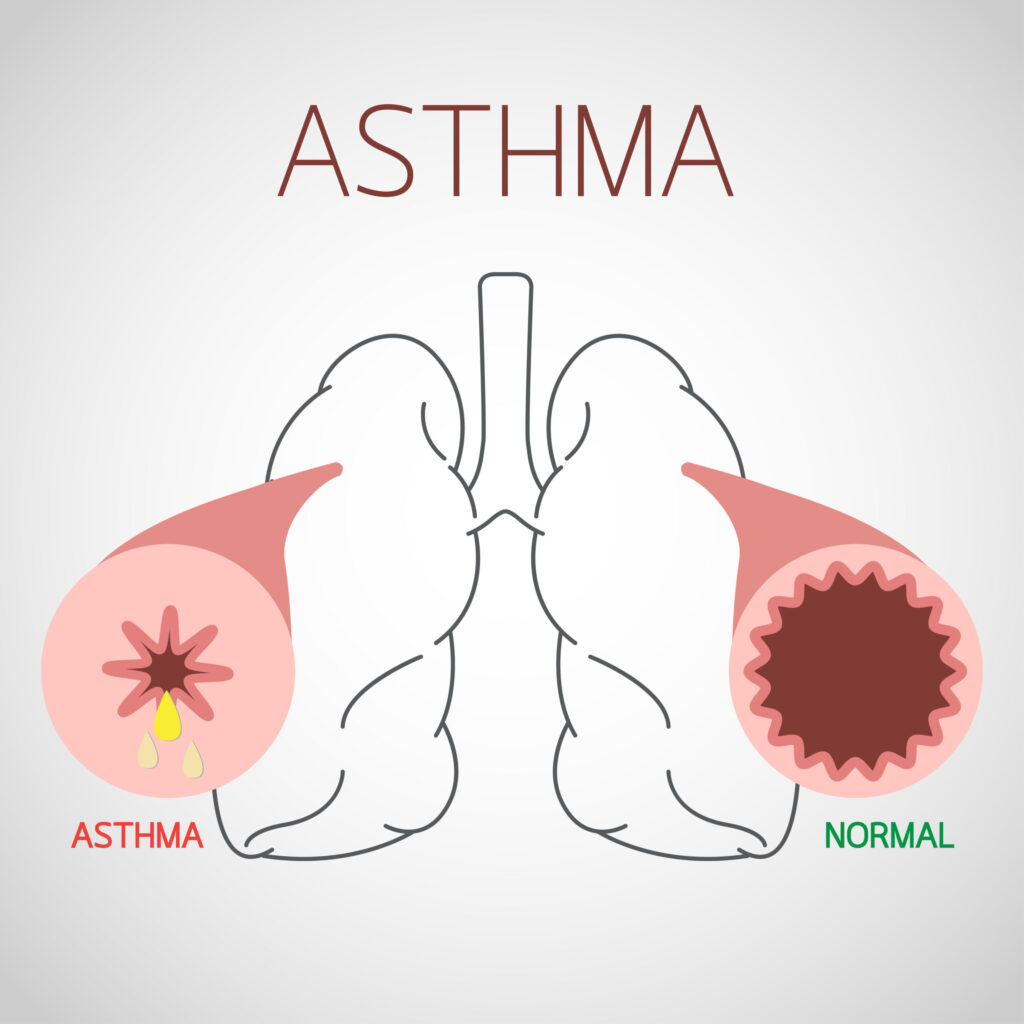
喘息では、この気道に慢性的な「炎症」が起こってしまっています。
炎症が起こった部位は赤くなり、むくんで腫れてしまいます。
さらに気道の周りにある「平滑筋」という筋肉が収縮します。
その結果気道が細くなってしまい、空気の通りが悪くなってしまい、体が必要とする酸素が取り込めない・取り込みにくくなってしまうのです。
また、炎症を起こした気道では気道分泌(気道への痰などの排出)が多くなってしまうために、「たん」が多くなり、それを気管から出そうとして、「咳」も増えるのです。
炎症を起こした気道は刺激に対して普段より敏感になっており、少しの刺激にも反応してしまうようになります。
喘息を持っている人が、タバコの煙や、気圧の変化、ハウスダストなどの刺激を受けると、過敏に反応した気道が大きく収縮して急激な呼吸状態の悪化をきたす「発作」が起こることがあります。
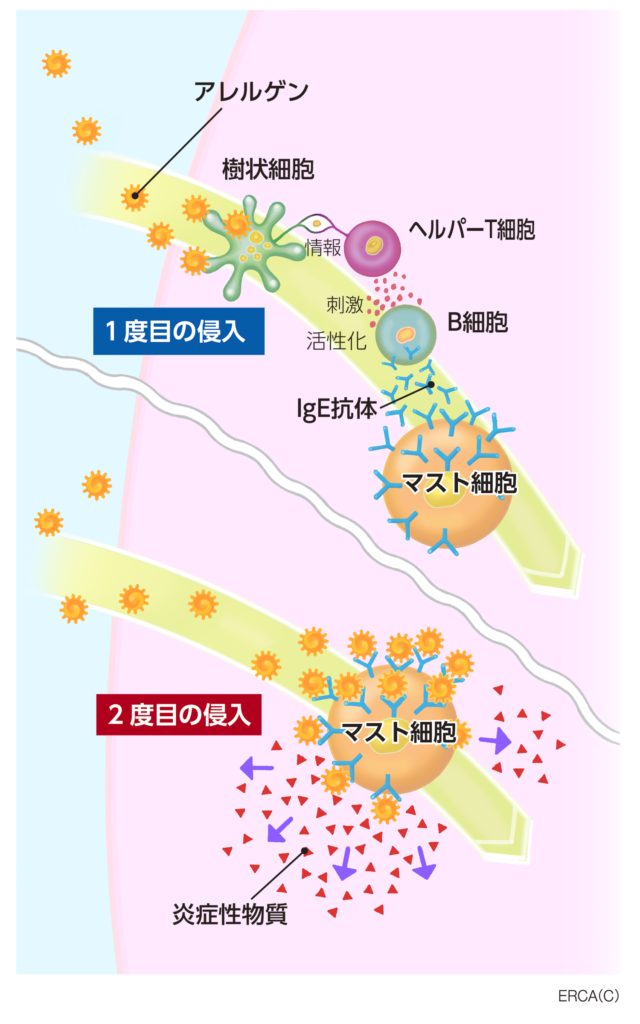
気道に炎症が生じる原因として、一番大きいのは「アレルギー反応」があります。
本来は体を守るために働く免疫応答が、自分の体に対して不利に働くのがアレルギー反応です。
免疫応答にはさまざまなタイプがありますが、喘息の発症に関連するのは主に2型の免疫応答と言われています。
2型免疫応答にはTh2細胞、ILC2という細胞が関わっています。
この細胞が活性化することでインターロイキンという物質が分泌されます。
インターロイキンは体の免疫反応を仲介する物質で炎症を引き起こします。
アレルギー反応で過敏になった気道に空気中の気道に刺激を与えるような物質が入ることにより気道が過敏に反応して発作が起こるのです。
気管支喘息の発作が起こる原因となる物質はさまざまです。
喘息発作のリスク因子としては、まずタバコがあげられます。
喘息と診断された人でタバコを吸っている人は、まず禁煙することが非常に重要です。
また大気汚染が問題となるような地域では、大気汚染物質により喘息が引き起こされます。
またペットのアレルギー、ダニやハウスダストも原因となります。
風邪など気道の感染症によっても喘息の発作を引き起こすことがあります。
そして、運動が引き金となって喘息発作が起こることもあるので注意が必要です。

3.喘息と共に生きる: 日本の現状と治療進歩の影響とは
日本ではどれくらいの人が喘息にかかっているのでしょうか。
また喘息はどのくらい重症化しているのか、また喘息によって死亡する人はどのくらいいるのでしょうか。
我が国での2003年の厚生労働省の調査では「呼吸器のアレルギー様症状あり」のひとは全年齢で7.5%となっています。
最も多いのは小児で9.0-13.6%となっていますが、成人では高齢になるほど病気を持っている率が上がっていきます。
2004-2006年に厚生労働省が行った20-79歳の全国調査では喘鳴がある方は10.1%、喘息と診断されている方は4.2%となっています。
この調査でも高齢になればなるほど喘息の方の割合が高い傾向にあります。
これらの調査から喘息は小児の時にかかる小児喘息の割合が多いものの、成人になってから、特に中高年になってから初めて喘息を発症することも多いということがわかってきています。
喘息は小児の疾患というイメージをお持ちの方も多いかもしれませんが、成人の喘息の70-80%は成人になって初めて出現しているものと言われています。
またそのうちの60%は40-60代の発症となっているのです。
喘息は小児から高齢者の全ての年代で発症しうること、小児期に喘息がなく、成人、特に中高年になってから初めて喘息になる可能性があることを知っておくことは、喘息の存在に気づくために重要です。

喘息の症状についての統計を見ていきましょう。
1984年から2014年までの30年にわたっての調査では1993年あたりまでは喘息患者は増加していますが、その後減少傾向となっています。
これには大気汚染の改善、喫煙率の減少、治療の進歩などが関連していると思われます。
入院患者は初期は20.4%でしたが2014年には3.8%と30年の間に着実に減少してきています。このことから喘息は十分な治療を行うことでコントロールできる可能性が高い疾患になっていることがわかります。
喘息による死亡はどの程度発生しているのでしょうか。
喘息による死亡は高齢者で多く起こっています。喘息死の30%以上は最終発作後の3時間以内に起こっています。
また発作から1時間以内の突然死タイプの死亡が14%に上っています。
つまり喘息による死亡は十分な治療を受けて発作を引き起こすのを防ぐことで、予防することができた可能性が高いものが多いのです。
喘息による死亡が多かったのは戦後の復興期から高度成長期にかけての時期で、大気汚染などの要素もあり、年間1万人を超える時期もありました。
その後は大気汚染の改善などがあり、時代と共に喘息による死亡は減少してきています。
1977年ごろから年間6000人ほどで横ばいとなりました。
その後喘息治療に置いて吸入ステロイド薬や吸入気管支拡張薬が使用される様になり、治療ガイドラインが作成・普及されると、急激に喘息死の数は減少しています。
2016年には年間1454人まで減少しています。ガイドラインは日々改定され治療も進化していきます。喘息死をゼロにするのを目標に医療は進歩していっています。
4.喘息を放置するとどうなってしまうのか。命に関わる喘息の恐怖。
炎症により気道が狭窄して起こる喘息ですが、放置するとどうなるのでしょうか。
まず喘息の特徴として「気道収縮は可逆性である」というものがあります。
これは炎症によって気道が狭くなっているが、炎症が治ったら軌道の狭窄は元に戻る、ということを意味しています。
つまり喘息は症状が強い時には気道が狭くなっているが適切に治療をすると元通りに広がるのです。
しかし炎症が長期間にわたって起こっていて治療がされていないと、気管支が炎症の影響で変形してしまいます。
これを「リモデリング」と言います。
リモデリングは気管支の構造自体が変わってしまっているのでいくら治療をしても治ることはなく気管支喘息の症状を取ることができなくなってしまいます。
このリモデリングにより肺の機能がどんどん落ちていってしまうのです。
また、喘息を放置することで発作を起こす危険性が高まります。
空気の通り道が炎症で狭くなり、さらに痰の分泌によりその細くなった気管支が塞がれてしまい急に息ができなくなり、その息に近い様な状況になるのです。
喘息での死亡の主な原因となっているのがこの発作です。
喘息の治療はこの発作を防ぎ、リモデリングによる肺の機能の低下を防ぐというのを目標にして設計されているのです。

5.喘息は、アレルギー性鼻炎や副鼻腔炎、アトピー皮膚炎に注意が必要
喘息はアレルギーに関連した疾患です。
そのため喘息は他のアレルギー疾患と合併しやすい傾向があります。
まず多いのがアレルギー性鼻炎です。
成人の喘息患者の6割ほどはアレルギー性鼻炎を併発していると言われています。
次に副鼻腔炎です。
副鼻腔とは鼻の穴の周囲にある複数の空洞のことです。ここで炎症が起こることを副鼻腔炎と言います。慢性の副鼻腔炎は蓄膿症として知られています。
鼻の穴や副鼻腔は気道とつながった場所にある粘膜のアレルギーなので気管支喘息と合併することが多くなっています。
肺とつながった部分以外のアレルギーでは、アトピー皮膚炎も喘息との合併が知られています。
これらの疾患が既に診断されている方で、息苦しさや喘鳴などの喘息を思わせる様な症状に心当たりのある方は、早めに呼吸器内科医の診察を受けて喘息の重症化を防ぐための対策を行うことをお勧めします。

6.喘息の方は「新型コロナウイルス感染症(COVID-19)」が重症化しやすい?!
喘息患者さんを日々診察していると、
「喘息があるとCOVID-19にかかりやすかったり、重症化しやすかったりするのですか?」
という質問を受けることが多くあります。
イメージとしては、喘息がある方が明らかにCOVID-19にかかりやすく、重症化しやすそうですが、実際のところはどうなのでしょうか。
実は喘息合併率はCOVID-19の重症例と非重症例では大きな差がなかったという報告があります。
喘息はCOVID-19の重症化因子ではないと現時点では考えられています。
喘息がCOVID-19の重症化因子でない理由は今のところよくわかっていませんが、アレルギーによる免疫反応の亢進が関連しているのではないかと言われています。
日本アレルギー学会はCOVID-19に感染した場合喘息の治療を差し控える必要はなく、通常の治療を継続することが良いとされています。
喘息があるからと言ってCOVID-19を過度に恐れる必要はないのですが、喘息のあるなしに関わらず適切な感染対策を行い、感染しない様に行動することが重要です。
ただし、喘息に罹りやすい背景として喫煙があり、喫煙はCOVID-19の重症化に大きく関与しています。
喘息がCOVID-19のリスクファクターではないと言っても喘息のリスクファクターとCOVID-19のリスクファクターには共通する点が多いので喘息のリスクファクターを避ける必要はあると言えるでしょう。
また喘息の治療をしっかり行っている人の方がそうでない人よりCOVID-19の重症化率は低いことが示されています。
どんな併存疾患でもそうですが全身状態が良ければ良いほど重症化する可能性は低くなります。
日頃から自分の持っている疾患に対する治療をしっかり行い少しでも健康な状態にしておくことがCOVID-19の重症化を防ぐのに重要なのです。
7.喘息に似た症状が出る「COPD(肺気腫)」と「咳喘息」
喘息と症状が似ていて紛らわしい疾患や、一見喘息と違う様に見えて喘息の類縁疾患である疾患についてみていきましょう。
まず喘息と似た症状が出る疾患としてCOPD(慢性閉塞性肺疾患)という疾患があります。
よく「肺気腫」と言われる病気です。
こちらはタバコをはじめとする有害物質を肺に吸入することで肺にある肺胞の構造が破壊されて呼吸効率が低下し、肺が硬くなってしまう疾患です。
喘息と同じく息切れが出現し、時に呼吸状態が急激に悪くなる急性増悪を引き起こすという特徴もあります。
喘息とCOPDは関連が深くこの二つの疾患がオーバーラップして起こることもあります。
次に喘息に一見見えないものの喘息の括りに入る疾患で、「咳喘息」という喘息の1種があります。
咳が出るのですが、息苦しさや喘鳴はなく、聴診でも喘息の時に聞こえる音が聞こえないのが特徴です。
喘息と同様の治療(吸入ステロイドや気管支拡張薬)が有効なのが特徴です。
長引く咳にお悩みの場合、こうした別の病気・似た病気の場合があるため、しっかりと調べて治療を行う事が重要です。
8.まとめ
今回は気管支喘息という病気について、その大まかな概要を解説し、我が国での気管支喘息の有病率や死亡率、合併症について解説をしました。
喘息は、肺の気道に慢性的な炎症が起こり、気管の腫れや平滑筋の収縮によって気道が狭くなる病気です。
これにより空気の通りが悪くなり、酸素の取り込みが困難になります。
喘息患者は刺激に敏感で、タバコの煙やハウスダストなどで発作が起こることがあり、原因は主にアレルギー反応が関連しています。
日本では喘息の症状は、1993年まで増加した後、減少傾向にあります。
喘息による死亡は高齢者で多く、適切な治療を受けることで予防できる可能性が高いです。
喘息はアレルギーに関連した疾患で、アレルギー性鼻炎、副鼻腔炎、アトピー性皮膚炎などと合併することがあります。
喘息患者は新型コロナウイルス感染症(COVID-19)が重症化しやすいか心配されることがありますが、現時点で喘息はCOVID-19の重症化因子ではないとされています。
ただし、適切な感染対策や喘息治療を行うことが重要です。
喘息に似た症状が出る疾患にCOPD(慢性閉塞性肺疾患)があります。
これは肺気腫とも呼ばれ、喘息と関連が深く、二つの疾患が重なることがあります。
さらに、「咳喘息」という喘息の一種もあり、咳が出るが息苦しさや喘鳴はないのが特徴です。
これらの疾患も適切な診断と治療が重要です。
気管支喘息はこのように呼吸機能を低下させたり、発作による重篤な呼吸不全を引き起こしたりする疾患であり、場合によっては命を奪うこともある疾患です。
しかし、医療の進歩と共に喘息による死亡は減少してきており現在はしっかりと治療を行うことで十分にコントロールできる様になってきています。
しかしながら喘息による死亡はまだ完全には無くなっていません。
一つの原因としては喘息の治療を適切に受けなかったり、途中でやめてしまうことが考えられます。
「喘息かな?」と思った時に早期に医療機関を受診し、治療を受け、治療を途中で辞めずにしっかり続ける。
これが喘息の予防、重症化・死亡の回避に最も重要なことであると言えるでしょう。
そのため、肺気腫・COPDの正確な診断には呼吸機能検査などの検査が必要な為、最終的にはちゃんとした呼吸器科・呼吸器内科の医療機関で診て貰うべきですが、まず近医に受診して相談してみることが大事です。
次回以降、喘息の検査と治療(前編・後編)に関して詳しく説明していきます。

9.参考文献
1.厚生労働省 人口動態調査
https://www.mhlw.go.jp/toukei/list/81-1a.html
2.厚生労働省平成29年(2017)患者調査の概況https://www.mhlw.go.jp/toukei/saikin/hw/kanja/17/index.html
3.山内 康宏, I.気管支喘息の疫学:現状と近未来, 日本内科学会雑誌, 2018, 107 巻, 10 号, p. 2059-2066
4.置 淳, 喘息予防・管理ガイドライン(成人喘息)2018, アレルギー, 2018, 67 巻, 9 号, p. 1263-1268
5.Matsumoto K, Saito H. Does asthma affect morbidity or severity of COVID-19? J Allergy Clin Immunol. 2020 Jul;146(1):55-57.
6.Izquierdo JL, Almonacid C, González Y, Del Rio-Bermudez C, Ancochea J, Cárdenas R, Lumbreras S, Soriano JB. The impact of COVID-19 on patients with asthma. Eur Respir J. 2021 Mar 4;57(3):2003142.

