糖尿病治療の主な目的は、血糖値を健康的な範囲で保つことにあります。
適切な血糖管理を行うことは重要で、糖尿病に伴う合併症のリスクをできるだけ低く抑える目的があります。
その治療計画は、患者さん一人ひとりの生活様式、好み、そして健康状態に合わせて個別に決定・調整していきます。
前回説明させていただいた食事療法と運動療法をおさらいすると
「食事療法」では、健康的な食生活を通じて血糖値の急激な上昇を防ぐことが目標です。
バランスの良い食事は、体重の管理と健康全般の改善にも貢献します。
「運動療法」では、定期的な運動が血糖値を自然に下げるのに役立ちます。
適度な運動はインスリンの働きを良くし、その結果、体が血糖をより効率的に使えるようになります。
こうした食事と運動を適切に行うことで、多くの糖尿病患者が薬を使わずに健康を維持できるようになることもあります。
そして、糖尿病を治療していく際に重要な3つ目の柱は、「薬物療法」となります。
食事療法、運動療法と相互に補完し合う関係にありますが、もっとも注意と知識が必要な治療法であり、正しく使用しないと副作用などで大変な状態になってしまいかねません。
そして理想的にはこれらの治療方法を組み合わせることで、より効果的に血糖をコントロールしていく必要があります。
今回の記事では「糖尿病の薬物治療」に関して、内服薬・注射薬の基本的な知識から、その使用目的、副作用など詳しく説明させて頂きます。
1.薬物療法の必要性と目的を知り、あなたに合った適切な治療を決定しよう
糖尿病の治療方針としては、まず患者さんの病型、病状、年齢、代謝障害や合併症の程度などに応じて、それぞれの方に合った選択を行います。
そして、治療を成功させるためには、食事療法、運動療法、血糖降下薬(インスリンを除く)による治療、インスリンによる治療など、複数の方法を組み合わせて行う必要があります。
例を挙げると、糖尿病治療はマラソンに似ています。
一度に全てを解決しようとするのではなく、長期にわたり地道に続けることが重要です。
食事や運動といった生活習慣の改善は、体重を減らし、血糖値を改善することで、最終的には薬の量を減らすことにも繋がります。
つまり、糖尿病治療は一人ひとりに合わせたマラソンのようなもので、地道な努力と適切なサポートが成功への鍵となります
そして、薬物療法は食事と運動だけでは血糖値が十分に管理できない場合に導入されます。
この治療法の主な目的は、お薬を使うことで血糖値を安定させ、糖尿病によって引き起こされる可能性のある合併症のリスクを減らすことです。
糖尿病の治療においては、複数の薬剤が利用されます。
それぞれの薬剤が血糖値を下げる効果があるのはもちろんですが、異なる作用機序を持っており、使い方が異なってきます。
そして薬物療法には、経口血糖降下薬とインスリンなどの注射薬が含まれますが、患者さんの具体的な状況に基づいて、最適な治療法が選択されます。
2.糖尿病の薬物療法は「内服薬」と「注射薬」があり、大きく分けると内服薬は5種類、注射薬は2種類ある。
糖尿病の薬物治療にて使われるお薬は大きく分けて2種類あり、「経口血糖降下薬」とインスリンを始めとする「注射薬」があります。
詳しくはこちらの記事で説明していますが、ここでは軽くまとめて説明していきます。
①経口血糖降下薬
経口血糖降下薬は、その名の通り、口から摂取することで血糖値を下げる薬です。
これらには様々な種類があり、それぞれ異なる作用機序によって血糖値を下げる効果をもたらします。
(a.)スルホニル尿素剤(SU剤)
スルホニル尿素剤(SU剤)は、糖尿病治療における経口血糖降下薬の一種であり、特に2型糖尿病の患者さんに対して広く使用されています。
SU剤の主な作用機序は、膵臓のβ細胞からのインスリン分泌を促進することにより、血糖値を下げることです。これにより、空腹時および食後の血糖値が改善されます。
日本で認可されているスルホニル尿素剤にはいくつかの種類があります。
・グリメピリド(商品名:)
・グリベンクラミド(商品名:ユージノームなど)
・グリクラジド(商品名:グルコノームなど)
・トルブタミド(商品名:メイグルトンなど)

(b.)ビグアナイド剤
ビグアナイド剤は、2型糖尿病の治療に用いられる経口血糖降下薬の一つです。
ビグアナイド剤の主な作用機序は、肝臓からのブドウ糖放出を抑制し、末梢組織でのインスリン感受性を促進することにより、効果を発揮します。
日本で主に使用されているビグアナイド剤は、メトホルミンです。
メトホルミンは、2型糖尿病治療薬の中でも特に広く使用されており、多くの臨床試験でその効果と安全性が確認されています。
・メトホルミン(商品名:グルコファージなど)

(c.)チアゾリジン薬
チアゾリジン薬は2型糖尿病の治療に用いられる経口血糖降下薬の一種です。
この薬剤クラスは、インスリン感受性を高めることによって作用し、体の組織がインスリンをより効率的に利用できるようにします。
特に、肝臓でのブドウ糖生産の抑制、筋肉でのブドウ糖の利用の促進、および脂肪細胞での脂肪の貯蔵と利用の調整を通じて、血糖値を下げる効果があります。
日本で認可されているチアゾリジン薬には以下のものがあります。
・ピオグリタゾン(商品名:アクトス)
(d.)α-グルコシダーゼ阻害薬
α-グルコシダーゼ阻害薬は、2型糖尿病の治療に使用される経口血糖降下薬の一種です。
この薬剤クラスは、主に小腸での複雑な炭水化物の分解と吸収を遅らせることによって作用します。
具体的には、小腸内のα-グルコシダーゼという酵素の活動を抑制し、食後の血糖値の急激な上昇を防ぎます。
日本で認可されているα-グルコシダーゼ阻害薬には以下のものがあります。
・アカルボース(商品名:グルコバイ)
・ボグリボース(商品名:)
・ミグリトール(商品名:セイブル)
(e.)DPP-4阻害薬
DPP-4阻害薬は、2型糖尿病の治療に用いられる経口血糖降下薬の一種です。
これらの薬剤は、体内のDPP-4(ジペプチジルペプチダーゼ-4)酵素を阻害することにより、インクレチンホルモンの分解を遅らせます。
日本で認可されているDPP-4阻害薬には以下のものがあります。
・シタグリプチン(商品名:ジャヌビア)
・ビルダグリプチン(商品名:エクア)
・アログリプチン(商品名:ネシーナ)
・テノグリプチン(商品名:テノリア)
・リナグリプチン(商品名:トラゼンタ)

(f.)GLP-1受容体作動薬
GLP-1受容体作動薬は、GLP-1(グルカゴン様ペプチド-1)と呼ばれるホルモンの作用を保ちつつ、体内で分解されにくいように作られたお薬です
効果としては、インスリンの分泌を促進し、血糖値の上昇を抑えたり、食欲を抑えたりする役割を持っています。
詳しくは後述しますが、内服のGLP-1受容体作動薬には下記の薬が日本で認可されています。
・セマグルチド(商品名:リベルサス)
(g.)SGLT2阻害薬
SGLT2阻害薬は、2型糖尿病の治療に使用される経口薬であり、血糖コントロールを改善するために開発されました。
SGLT2(ナトリウム-グルコース共輸送体2)は、腎臓の糸球体でフィルターされたグルコースが再吸収されるプロセスを阻害し、血液中の余分なグルコースが尿として排出されやすくします。
日本で認可されているSGLT2阻害薬には以下のものがあります。
・カナグリフロジン(商品名:インヴォカナ)
・ダパグリフロジン(商品名:フォシーガ)
・エンパグリフロジン(商品名:ジャディアンス)
・イプラグリフロジン(商品名:シュグラ)
・トフルグリフロジン(商品名:デフォジー)
②注射薬
注射薬療法では主にインスリンを使った治療を指します。
この治療法では、患者が自ら血糖値を測定し、医師が定めたインスリンの投与範囲内で、食事や運動に応じてインスリンの量を自分で調整することにより、血糖管理を行います。
また、近年GLP-1受容体作動薬も認可されて使用されていますが、こちらは血糖値のコントロールと共に強い食欲抑制効果も期待できる素晴らしい薬です。
(a.)インスリン製剤の種類
日本で認可されているインスリン製剤は、その作用の速さや持続時間によって、超速効型、速効型、中間型、持効型、混合型、配合溶解型に分類されます。
以下に、各タイプの代表的な商品名を紹介します。
・超速効型インスリン製剤
インスリンリスプロ(商品名:ヒューマログ)
インスリンアスパルト(商品名:ノボラピッド)
インスリングルリシン(商品名:アピドラ)

・速効型インスリン製剤
レギュラーインスリン(商品名:ヒューマリンR、ノボリンR)

・中間型インスリン製剤
NPHインスリン(商品名:ヒューマリンN、ノボリンN)

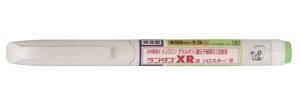
・持効型インスリン製剤
インスリングラルギン(商品名:ランタス、トジェオ)
インスリンデテミル(商品名:レベミル)
インスリンデグルデク(商品名:トレシーバ)
・混合型インスリン製剤
インスリンリスプロ/プロトアミンリスプロ(商品名:ヒューマログミックス25など)
インスリンアスパルト/プロトアミンアスパルト(商品名:ノボミックス30など)

・配合溶解インスリン製剤
配合溶解型インスリン製剤は、特定の比率で混合された速効型と中間型(または持効型)インスリンを指し、混合型インスリンに似ていますが、製品によって特定の比率や成分が異なります。
超速効型インスリン:持効型インスリン=3:7(ライゾデグ配合注)

(b.)インスリン製剤の投与方法
インスリン製剤の投与方法には、日に1回〜複数回のインスリン注射と持続皮下インスリン注入(Continuous Subcutaneous Insulin Infusion – CSII)の2種類があります。
インスリン頻回注射は、基礎となるインスリンを1日1~2回、食事時のインスリンを1日3回注射する方法で、通常は1日4回の注射が行われます。
一方、CSIIは、インスリンポンプを用いてインスリンを持続的に体内に注入する方法で、特に厳しい血糖管理が求められる場合に選択されます。
運動後や生活スタイルの変化に応じて血糖値を測定し、食事のタイミングや量を調整することが大切です。
また、2型糖尿病患者においては、治療方針が一様ではなく、患者の状態に応じたインスリン療法が選択されます。
また、インスリン投与に加え、様々な経口血糖降下薬との組み合わせにより、ひとりひとりに合わせた治療を行います。
重要なのは、インスリン注射や血糖管理は患者自身で行うものの、医師の指導のもと、適切な方法で行う必要があるということです。
治療の変更が必要な場合も、必ず医師と相談して決定します。

(c.)GLP-1受容体作動薬
GLP-1受容体作動薬とは、体内で自然に存在するインクレチンホルモンであるグルカゴン様ペプチド-1(GLP-1)の働きを模倣したお薬です。
注射のGLP-1受容体作動薬には下記のような薬が日本で認可されています。
リラグルチド(商品名:ビクトーザ)
リキシセナチド(商品名:リキシュミア)
ダルグルチド(商品名:トルリシティ)
セマグルチド(商品名:オゼンピック)
エフペグリセンタイド(商品名:マンジャロ)

5.薬物療法の選び方と治療計画が最も重要。生活スタイル含めて相談しよう。
薬物療法をどう選んでいくのかは、患者さんの年齢、体重、健康状態、糖尿病の種類、合併症の有無など、多くの要因を考慮して行われます。
治療の方法をその方にあわせてチョイスすることは、患者さん一人ひとりのニーズに合わせて最適な血糖コントロールを達成し、同時に副作用のリスクを最小限に抑えるために重要です。
そのため、医師はこれらの要因を評価し、患者さんにとって最も適切な治療計画を立てます。
例えば各種の内服薬は下記の様な特徴があると言われています。
GLP-1受容体作動薬はHbA1cの降下作用が最も強く、メトホルミン、ピオグリタゾン、SU薬がそれに続きます。
メトホルミンは用量依存性の血糖降下作用を持ち、チアゾリジン薬は肥満患者において効果が大きいと言われています。
体重への影響も治療薬選択の重要な要素のため、SGLT2阻害薬やGLP-1受容体作動薬は体重減少効果があり、肥満を伴う2型糖尿病に適しています。
中でもチルゼパチドは、インスリン分泌の促進とともに体重減少も丁度良く狙えるため、血糖正常化を目指す場合に良い選択肢とされます。
①インスリンの適応の評価と目標HbA1cの設定について
糖尿病の薬物療法では、安全性を最優先に考え、インスリン治療の必要性を判断します。
インスリン治療が必要な患者は、絶対に必要な状況(絶対的適応)と、必要とされるが絶対ではない状況(相対的適応)に大別されます。
絶対的適応に該当するのは以下の状況です:
・インスリンが不可欠な状態(病型問わず)
・高血糖による昏睡(糖尿病ケトアシドーシスや高浸透圧高血糖症候群)
・重度の肝機能障害や腎機能障害がある場合
・重篤な感染症、重傷、中等度以上の手術(全身麻酔が必要な場合含む)
・糖尿病が妊娠に合併している場合(食事療法だけでは血糖コントロールが不十分な妊娠糖尿病も含む)
・静脈経腸栄養を受けている際の血糖管理
また、相対的適応に該当するのは以下の状況です:
・インスリンに依存していない状態でも、顕著な高血糖(例えば、空腹時血糖値が250mg/dLを超える、または随時血糖値が350mg/dLを超える場合)
・経口薬だけでは血糖コントロールが不十分な場合
・やせ型で栄養状態が悪い場合
・ステロイド治療により高血糖が見られる場合
・糖毒性を積極的に取り除く必要がある場合
これらの状態の方は多くが入院を要し、糖尿病専門医の治療介入が望ましいです。
また、2型糖尿病患者の半数以上が65歳以上の高齢者であることを踏まえ、血糖コントロールの目標は「熊本宣言2013」や「高齢者糖尿病の血糖コントロール目標」に基づき、HbA1cの値を個々の状況に応じて設定します。
基本的に合併症予防を目的として、目標値は7%未満を基本とし、より厳格な管理が可能な場合は6%未満、低血糖リスクが高い場合は8%未満を目指します。
高齢者の場合は、ADLや認知機能、併存症の有無、低血糖リスクが高い薬剤の使用状況を考慮して、HbA1cの目標値を個別に定めることが推奨されます。
安全な血糖管理のためには、十分な配慮をもって目標値を設定することが重要です。
②2型糖尿病における肥満合併の評価の重要性について
2型糖尿病の治療において、インスリン分泌指数(II,insulinogenic index)や CPI(C-peptide index)など の インスリン分泌能に関する指標やHOMA-IR などのインスリン抵抗性に関する指標がありますが、全ての患者にこれらの評価を行うことは現実的ではありません。
そのため、肥満の有無を病態判別の臨床指標として用いることが提案されています。
日本では、BMIが25 kg/m2以上を肥満と定義しており、肥満患者ではインスリン抵抗性が高いと考えられます。
このため、肥満患者にはインスリン分泌非促進系の薬剤や体重減少効果が期待できる薬剤が推奨されます。
一方、非肥満患者ではインスリン分泌不全が主な病態であるため、インスリン分泌促進系の薬剤が中心となります。特に、DPP-4阻害薬は非肥満患者において安全性と有効性が高いとされています。
しかし、心不全リスクの高い患者では注意が必要です。
また、非肥満患者でもメトホルミンは有効であり、高齢者ややせ型の患者には体重減少を引き起こす薬剤の使用に注意が必要です。
BMIとウエスト周囲長の両方を評価することで、より正確に肥満度とインスリン抵抗性の状態を判断できるとされています。

③追加の利益(additional benefits)を考慮すべき併存疾患
海外で行われた大規模臨床試験により、SGLT2阻害薬とGLP-1受容体作動薬が慢性腎臓病(特に顕性腎症)、心血管疾患、心不全に対して有効であることが示されています。
これらの疾患に対する治療薬の選択において、追加の利益(additional benefits)を考慮することが推奨されています。
ただし、これらのエビデンスの多くは海外のものであり、一部の心血管イベントに対する効果はHbA1cの低下によって説明される可能性があるため、治療薬による臓器保護効果が血糖コントロールと完全に独立しているわけではないかもしれません。
最近承認されたマンジャロ (チルゼパチド)についても、心血管系アウトカムの安全性評価が行われ、主要心血管疾患の発症や総死亡、心血管死のリスクを高めないことが示されています。
チルゼパチドはGLP-1およびGIP受容体に結合しますが、その薬理作用はGLP-1受容体作動薬とは異なる可能性があり、心・腎イベントの抑制効果については今後の研究が待たれます。
i)心血管疾患
心血管疾患を合併するかハイリスクな2型糖尿病患者を対象にした大規模臨床試験では、SGLT2阻害薬(EMPA-REG、CANVAS、DECLARE TIMI 58)が主要有害心血管イベント(MACE:心血管死、非致死性心筋梗塞、非致死性虚血性脳卒中)の発症を有意に抑制する効果を示しています。
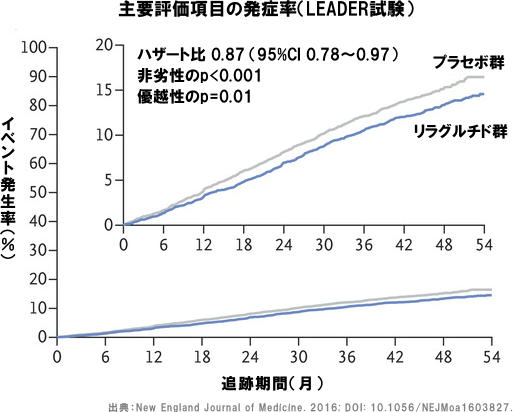
また、GLP-1受容体作動薬に関する大規模臨床試験(LEADER、SUSTAIN6、Harmony outcomes)も主要有害心血管イベント(MACE)の減少を示しており、これらの結果はメタ解析によっても支持されています。
日本人を対象とした大規模臨床試験はなく、日本人の心血管疾患発症リスクが欧米人より低いことを考慮する必要がありますが、これらのエビデンスに基づき、心血管疾患を合併した2型糖尿病にはSGLT2阻害薬、次いでGLP-1受容体作動薬が推奨されています。
ii)心不全
糖尿病患者は将来の心不全リスクが高く、心不全の評価と治療が重要です。
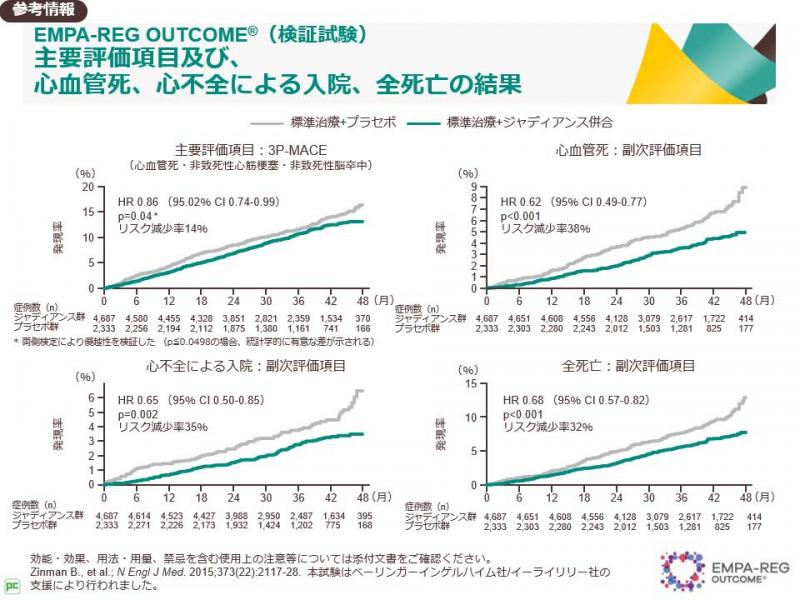
心血管疾患リスクが高い2型糖尿病患者に対する心血管安全性試験では、SGLT2阻害薬(エンパグリフロジン、カナグリフロジン、ダパグリフロジン)が心不全予防に有効であることが示されており、アジア人を含むサブ解析やリアルワールド・エビデンスでもその有用性が確認されています。
また、2型糖尿病の有無にかかわらず、左室駆出率の低下した心不全患者や左室駆出率が保たれた心不全患者においても、心不全の増悪及び心血管死を有意に低下させることが報告されています。
これらのエビデンスに基づき、心不全合併2型糖尿病にはSGLT2阻害薬が第一選択薬とされています。
一方で、GLP-1受容体作動薬の心不全予防に対する有用性は一貫していないものの、メタ解析では心不全予防に有用であることが示されています。
左室駆出率の低下した急性心不全を対象にしたリラグルチドの安全性を評価したFIGHT試験では、糖尿病合併例で心不全リスクが増大することが報告されており、心不全の病態やステージごとの有用性や作用機序についてのさらなる研究が必要です。
iii)慢性腎臓病(特に顕性腎症)
心血管疾患リスクが高い2型糖尿病患者における心血管安全性試験のサブ解析と探索的解析では、SGLT2阻害薬(エンパグリフロジン、カナグリフロジン、ダパグリフロジン)が複合腎イベントの抑制に有用であることが示されています。
特に、カナグリフロジンによる再解析では、腎機能低下の軽減やアルブミン尿の減少が認められました。
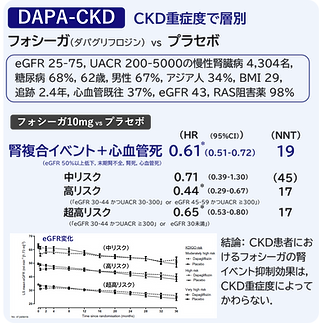
大規模臨床試験(DAPA-CKD、CREDENCE、EMPA-Kidney)でも、これらの薬剤が有意な複合腎イベントの抑制効果を示しています。
これらの結果に基づき、アルブミン尿を有する2型糖尿病患者においては、SGLT2阻害薬を第一選択薬として考慮すべきであるとされていますが、非アルブミン尿症例や高度腎機能障害を合併した症例に対する腎保護効果は明らかではありません。
一方、GLP-1受容体作動薬は、主に顕性アルブミン尿の発症抑制を通じて複合腎エンドポイントの発症を抑制することが明らかになっています。
これにより、アルブミン尿合併2型糖尿病における第二選択薬とされています。
非アルコール性脂肪性肝疾患(NAFLD)に対しては、NAFLDの進展抑制が期待される薬剤の選択が考慮され、ピオグリタゾンやSGLT2阻害薬、GLP-1受容体作動薬が推奨されています。
特に、GLP-1受容体作動薬やGLP-1/GIP受容体作動薬は、NAFLD(NASH)の肝脂肪化や炎症細胞浸潤、風船様腫大を軽減できる可能性が示唆されており、今後の臨床試験でその改善効果が実証されることが期待されています。
6.薬物療法における注意点と生活上の工夫、低血糖を始めとした副作用を知っておこう
糖尿病治療薬の選択において最も重要なのは、安全に血糖値を下げることです。
このため、治療薬の選択に際しては、血糖降下作用の強さ、低血糖リスク、および患者が持つ各種臓器障害(腎機能障害、肝障害、心血管障害、心不全)への配慮が必要です。
そして薬物療法を行う際は、処方された薬の正しい服用方法を守ることが重要です。
これには、薬の飲み忘れや飲み過ぎを避けることが含まれます。
また、薬物療法は食事や運動と密接に関連しているため、これらの要素とのバランスを考慮することが不可欠です。
食事と薬の関係、アルコールの摂取、運動と薬物療法との関係について理解し、適切な生活上の工夫を行うことが、効果的な糖尿病管理につながります。
副作用としては、特に低血糖に注意が必要です。
低血糖は、血糖値が命に関わる低いレベルになる状態を指します。
これは、過剰な運動、不十分な食事摂取、または薬物療法の効果が予想以上に強い場合に起こります。
低血糖の症状には、震え、発汗、めまい、集中力の欠如が含まれます。対処方法としては、迅速に糖分を摂取することが推奨されます。
これには、果糖やグルコース錠の摂取が含まれます。重要なのは、低血糖の初期症状を認識し、迅速に対処することです。
SU薬は低血糖リスクが高く、特に高齢者における使用には注意が必要です。
その他、腎機能障害合併例では、多くの糖尿病治療薬の使用に際して注意が必要であり、特にSU薬やグリニド薬は腎排泄型であるため、低血糖リスクが高まります。
肝機能障害や心血管系の問題を持つ患者においても、特定の薬剤は禁忌とされます。
さらに、各糖尿病薬には特徴的な副作用があり、DPP-4阻害薬による水泡性類天疱瘡、ビグアナイド薬による乳酸アシドーシス、チアゾリジン薬による骨密度低下や膀胱がんリスク増加など、患者の状態に応じて適切な薬剤選択と注意が必要です。
SGLT2阻害薬は正常血糖ケトアシドーシスや尿路・性器感染症のリスクがあり、チルゼパチドについても胆石や急性胆道系感染症のリスクが想定されます。
7.糖尿病の薬物療法に関して、よくある質問(FAQ)にお答えします。
①薬は一生飲み続ける必要がありますか?
糖尿病は現在完全治癒する方法がないため、多くの患者さんは長期的な薬物療法が必要になります。
しかし、生活習慣の改善によって、薬の量を減らすことができる場合もあります。
初期に発見でき、しっかりとした治療を行った結果、食事療法と運動療法でコントロール出来るようになるケースもあるため、医師・コメディカルと共に頑張っていきましょう。
②インスリン治療やGLP-1作動薬を射つのは痛いですか?
注射は痛いというイメージがあります。
しかし、現代のインスリン注射器やペンは非常に細い針を使用しており、適切な注射技術を用いれば、ほとんど痛みはありません。
そして、簡単かつ安全に打てるように上手く注射本体の形状も変更されているものも多いです。
③薬はあまり飲みたくないので、他に血糖値を下げる方法はありますか?
あります。
そもそも糖尿病の治療は、その「食事療法」と「運動療法」が基本となります。
簡単に言うと、「食事療法」はカロリー管理され、バランスの取れた健康的な食事を取る事であり、「運動療法」は強度をコントロールした有酸素運動や筋トレなどの無酸素運動を定期的に行う事です。
これらは、薬物療法の効果を補完し、場合によっては薬の量を減らすことにも繋がります。
8.まとめ
糖尿病の治療目的は血糖値を健康的な範囲に保ち、合併症リスクを低減することです。
治療は患者のライフスタイルや健康状態に合わせてカスタマイズされ、基本の「食事療法」や「運動療法」と共に、「薬物療法」が重要な役割を果たします。
経口血糖降下薬とインスリン療法が主な治療薬で、これらは血糖値をコントロールするために異なる作用機序で機能します。
適切にお薬を選択・管理することは、効果的な血糖コントロールと合併症防止に必須であり、薬の副作用への注意も重要です。
治療は長い期間かかりますですが、生活習慣の改善によって薬の量を減らすことも可能です。
糖尿病の薬物療法には経口血糖降下薬と注射薬があります。
経口薬にはスルホニル尿素剤、ビグアナイド剤、チアゾリジン薬、α-グルコシダーゼ阻害薬、DPP-4阻害薬、SGLT2阻害薬があります。
注射薬は、主にインスリンとGLP-1受容体作動薬です。
これらは血糖値を下げるために異なる機序で作用し、単独または他の薬剤との併用で使われます。
インスリン製剤は超速効型から持効型まであり、治療に応じて選ばれます。
糖尿病の薬物療法選択は、患者の年齢、体重、健康状態、糖尿病のタイプ、合併症の有無を総合的に考慮して行います。
患者一人ひとりに合わせて治療計画することが非常に重要であり、効果的な血糖コントロールと副作用のリスクを最小化にすることが出来ます。
内服薬の特徴としては、メトホルミンは用量依存で血糖を下げ、チアゾリジン薬は肥満患者に有効です。
SGLT2阻害薬やGLP-1受容体作動薬は体重減少効果もあり、肥満の患者に適しています。
インスリン治療の適応は、「相対的適応」と「絶対的適応」があり、病態の重篤さや患者の状況に応じた必要性に基づいて、治療が進められます。
肥満の有無は治療選択に影響し、採血以外にBMIと腹囲を評価して肥満度とインスリン抵抗性を判断します。
SGLT2阻害薬とGLP-1受容体作動薬は、慢性腎臓病、心血管疾患、心不全に有効であることが海外の大規模臨床試験で示されています。
これらの薬剤は、糖尿病治療だけでなく、これらの重篤な合併症のリスクを低減する効果も期待されるため、特にリスクの高い患者に推奨されています。
例えば、SGLT2阻害薬は、心血管疾患・心不全予防や複合腎イベントの抑制に有効であり、GLP-1受容体作動薬は心血管イベントの減少・複合腎イベントの抑制に効果を示しています。
これらの薬剤は非アルコール性脂肪性肝疾患(NAFLD)に対してもNAFLDの進展抑制が期待され、東予が推奨されています。
また、新薬であるチルゼパチドもこれらの安全性が評価されており、今後の研究に期待が集まっています。
そして、糖尿病治療薬の選択は患者の安全を最優先にし、血糖降下効果の強さ、低血糖リスク、臓器障害への配慮が必要です。
特に低血糖のリスクに注意し、初期症状を早急に対処することが推奨されます。
SU薬は低血糖リスクが高く、腎機能障害や肝機能障害のある患者では使用に特に注意が必要です。
また、各薬剤には特有の副作用があります。
DPP-4阻害薬による水泡性類天疱瘡、ビグアナイド薬による乳酸アシドーシス、チアゾリジン薬による骨密度低下や膀胱がんリスク増加、SGLT2阻害薬は正常血糖ケトアシドーシスや尿路・性器感染症のリスクがあり、チルゼパチドについても胆石や急性胆道系感染症のリスクなどに注意が必要です。
よくある糖尿病の薬物治療に関する質問の回答としては、以下の通りです。
糖尿病の治療においては、多くの場合、長期的な薬物療法が必要ですが、生活習慣の改善により薬の量を減らすことが可能です。
インスリン注射やGLP-1作動薬の注射は現代の細い針と適切な技術によりほとんど痛みがありません。
食事療法や運動療法を通じて血糖値をコントロールする方法も効果的であり、糖尿病治療の基本となります。
糖尿病治療を行う際、食事療法・運動療法が基本となりますが、このような様々な薬物療法も非常に重要となってきます。
そして、患者さんの社会的背景やその他の病気などを考慮して、その人に合った形で個々の薬剤を使用します。
「ご自身の薬物治療が合っているのか不安」・「もっと用尿病治療を頑張っていきたい」などの方は専門的な糖尿病内科のクリニックや病院に受診して相談してみましょう。
糖尿病を知ろう
9.参考文献
1.日本糖尿病学会「2 型糖尿病の薬物療法のアルゴリズム(第2 版)」
http://www.jds.or.jp/uploads/files/article/tonyobyo/66_715.pdf
2.日本糖尿病学会「糖尿病診療ガイドライン2019」
http://www.jds.or.jp/modules/publication/index.php?content_id=4
3. Buse, John B et al. “2019 Update to: Management of Hyperglycemia in Type 2 Diabetes, 2018. A Consensus Report by the American Diabetes Association (ADA) and the European Association for the Study of Diabetes (EASD).” Diabetes care vol. 43,2 (2020): 487-493.
4.Tsukamoto, Shunichiro et al. “Effect of tirzepatide on glycaemic control and weight loss compared with other glucagon-like peptide-1 receptor agonists in Japanese patients with type 2 diabetes mellitus.” Diabetes, obesity & metabolism vol. 26,1 (2024): 262-274.
https://dom-pubs.pericles-prod.literatumonline.com/doi/10.1111/dom.15312
