2型糖尿病(にがたとうにょうびょう)とは、体内でインスリンの働きが低下し、血糖値が慢性的に高くなる状態を指します。
この病気は、主に中年以降の方々に多く見られますが、近年では若年層にも増加傾向にあります。
2型糖尿病は、遺伝的要因と環境要因が複雑に絡み合って発症するとされています。
特に、不規則な生活習慣や過度のストレス、運動不足などが大きな影響を与えると考えられています。
初期段階では自覚症状がほとんどないことも特徴の一つで、定期的な健康診断が重要です。

2型糖尿病の病型:インスリンの分泌と抵抗性の複雑な関係
2型糖尿病(にがたとうにょうびょう)の病型は、インスリン分泌低下優位型、インスリン抵抗性優位型、そして混合型の3つに大別され、各タイプによって病態の特徴や進行の様子が異なります。
インスリン分泌低下優位型
インスリン分泌低下優位型は、膵臓のβ細胞の機能が低下し、十分なインスリンを分泌できなくなった状態を指します。
この型では、血糖値が上昇しても、それに見合うだけのインスリンが分泌されないことが特徴です。年齢とともに進行することが多く、高齢者に多く見られる傾向があります。
| 特徴 | 詳細 |
| 主な原因 | β細胞の機能低下 |
| 好発年齢 | 高齢者に多い |
| インスリン分泌量 | 少ない |
| 血中インスリン濃度 | 低い |
インスリン抵抗性優位型
インスリン抵抗性優位型は、体内でインスリンが十分に作用しない状態を指します。
この型では、膵臓からのインスリン分泌量は正常または増加していますが、筋肉や肝臓などの組織でインスリンの効果が十分に発揮されません。
肥満や運動不足と関連することが多く、若年層や中年層に多く見られます。
インスリン抵抗性が強くなると、膵臓はより多くのインスリンを分泌しようと努力しますが、やがてβ細胞の疲弊を招き、インスリン分泌低下を引き起こす可能性があります。
このような経過をたどるのが、2型糖尿病の典型的なパターンとされています。
混合型
混合型は、インスリン分泌低下とインスリン抵抗性の両方の要素を併せ持つタイプで、多くの2型糖尿病患者さんは、この混合型に該当すると考えられています。
時間の経過とともに、インスリン抵抗性優位型からインスリン分泌低下優位型へと移行していく場合もあります。
| 病型 | インスリン分泌 | インスリン抵抗性 |
| 分泌低下優位型 | 低下 | 正常〜軽度上昇 |
| 抵抗性優位型 | 正常〜増加 | 上昇 |
| 混合型 | 低下 | 上昇 |
病型の重要性と個別化医療
各病型の特徴を理解することは、個々の患者さんに最適な対応を行う上で不可欠です。
例えば、インスリン分泌低下優位型の患者さんでは、インスリン製剤の使用が早期から必要となることがあります。
一方、インスリン抵抗性優位型の患者さんでは、生活習慣の改善や insulin sensitizer と呼ばれる薬剤の使用が効果的なケースが多いです。
混合型の場合は、両方のアプローチを組み合わせることが求められます。
以下に、各病型における主な特徴をまとめます。
- インスリン分泌低下優位型
- β細胞の機能低下が主因
- 高齢者に多い
- 血中インスリン濃度が低い
- インスリン抵抗性優位型
- 肥満や運動不足と関連
- 若年層や中年層に多い
- 血中インスリン濃度が高い
| 考慮すべき点 | 分泌低下優位型 | 抵抗性優位型 |
| 体型 | やせ型が多い | 肥満傾向 |
| 発症速度 | 比較的急速 | 緩徐 |
| 合併症リスク | 高血糖関連 | 動脈硬化関連 |
病型の判別には、血中インスリン濃度の測定や、インスリン分泌能を評価する各種検査が用いられます。
しかし、これらの病型は明確に区別できるものではなく、連続的なスペクトラムとして捉えることが望ましいと考えられています。
また、病型は固定的なものではなく、時間の経過や治療介入により変化する動的なものであることを認識しておく必要があります。

主症状
2型糖尿病(にがたとうにょうびょう)の主症状は、高血糖に起因する多様な身体的変化として現れ、初期には気づきにくい微妙な症状から、進行に伴い顕著になる症状まで幅広く存在します。
初期症状:気づきにくい変化の始まり
2型糖尿病の初期段階では、多くの患者さんが症状を自覚しないことが特徴です。しかし、体内では既に血糖値の上昇が始まっており、静かに進行している状態にあります。
この時期に現れる可能性がある微妙な変化として、以下のようなものが挙げられます。
- 疲れやすさや倦怠感
- 軽度の口渇感
- 頻尿(特に夜間)
- 微熱や体調不良の頻発
これらの症状は日常生活の中で見過ごされやすく、多忙な現代社会では単なる疲労や加齢の影響として片付けられることも少なくありません。
| 初期症状 | 特徴 |
| 疲労感 | 慢性的で回復しにくい |
| 口渇 | 軽度だが持続的 |
| 頻尿 | 夜間に顕著 |
| 体調不良 | 微熱や不定愁訴 |
典型症状:高血糖の影響が顕在化
病状が進行すると、高血糖の影響がより明確な形で現れ始めます。この段階では、以下のような典型的な症状が見られるようになります。
- 口渇感の増強と多飲
- 多尿(尿量の増加)
- 体重減少(特に急激な減少)
- 視力の変化(ぼやけて見える等)
これらの症状は、体内の糖代謝異常が進行していることを示す重要なサインです。
特に、口渇感の増強と多飲、多尿の組み合わせは、糖尿病の三大症状として知られており、診断の手がかりとなることが多いです。
合併症に関連する症状:全身への影響
2型糖尿病が長期間継続すると、様々な合併症が発症する可能性があります。
これらの合併症に関連する症状は、糖尿病の進行度を反映する指標として重要です。
| 合併症 | 関連する症状 |
| 糖尿病性網膜症 | 視力低下、飛蚊症 |
| 糖尿病性腎症 | 浮腫、倦怠感 |
| 糖尿病性神経障害 | しびれ、痛み |
| 大血管障害 | 胸痛、歩行障害 |
これらの症状は、高血糖状態が長期間持続することで引き起こされる血管や神経への障害を反映しています。
例えば、手足のしびれや痛みは末梢神経障害の存在を、視力の急激な低下は網膜症の進行を示唆することがあります。
非典型的な症状:見逃されやすい兆候
2型糖尿病の症状は個人差が大きく、非典型的な形で現れることもあります。
以下のような症状も、糖尿病との関連が疑われる場合があります。
- 皮膚の乾燥や掻痒感
- 傷の治りが遅い
- 歯肉炎や歯周病の悪化
- 易感染性(感染症にかかりやすい)
これらの症状は、一見すると糖尿病とは無関係に思えるかもしれません。
しかし、高血糖状態が持続することで、体内の様々な機能に影響を及ぼし、このような形で現れることがあるのです。
| 非典型症状 | 考えられるメカニズム |
| 皮膚症状 | 血流障害、神経障害 |
| 創傷治癒遅延 | 血流低下、免疫機能低下 |
| 口腔内症状 | 高血糖による唾液変化 |
| 易感染性 | 免疫機能の低下 |
精神的・心理的症状
2型糖尿病は身体症状だけでなく、精神的・心理的な面にも影響を及ぼすことがあります。
これらの症状は見過ごされがちですが、患者さんの生活の質に大きく関わる重要な側面です。
代表的な精神的・心理的症状には以下のようなものがあります。
- 不安やイライラ
- 抑うつ気分
- 集中力の低下
- 睡眠障害
これらの症状は、血糖値の変動による直接的な影響や、慢性疾患を抱えることによるストレスなど、複合的な要因によって引き起こされると考えられています。
2型糖尿病の症状を正確に把握し、早期に適切な対応を取ることは、合併症の予防や生活の質の維持において極めて大切です。
特に、初期症状や非典型的な症状に注意を払い、定期的な健康チェックを行うことが、糖尿病の早期発見と管理に不可欠です。
症状の有無にかかわらず、リスク因子を持つ方々は積極的に検査を受けることが望ましいでしょう。

2型糖尿病の複雑な原因
2型糖尿病(にがたとうにょうびょう)の発症には、遺伝的素因と環境要因が複雑に絡み合っており、特に生活習慣の乱れや肥満、加齢などが重要な引き金となります。
遺伝的要因:DNA が紡ぐ糖尿病リスク
2型糖尿病の発症には、遺伝的な素因が大きく関与していることが知られています。
この遺伝的要因は、単一の遺伝子異常ではなく、複数の遺伝子が複雑に相互作用することで生じると考えられています。
家族歴のある人は、そうでない人に比べて発症リスクが高くなることが疫学研究から明らかになっています。
| 家族歴 | 相対リスク |
| 片親が糖尿病 | 約2〜3倍 |
| 両親が糖尿病 | 約4〜6倍 |
| 一卵性双生児 | 約70% |
しかし、遺伝的要因だけでは2型糖尿病の発症を完全に説明することはできません。
むしろ、遺伝的素因は環境要因との相互作用を通じて、発症リスクを高める土台となると考えられています。
環境要因:現代社会が生み出す糖尿病リスク
環境要因は、2型糖尿病の発症において極めて重要な役割を果たします。
現代社会の生活様式の変化が、糖尿病の増加に大きく寄与していると考えられています。
主な環境要因としては以下のようなものが挙げられます。
- 過剰なカロリー摂取
- 運動不足
- ストレス
- 睡眠不足
- 喫煙
- 過度の飲酒
これらの要因は、単独でも、また複合的に作用して、インスリン抵抗性の増大やインスリン分泌能の低下を引き起こし、結果として2型糖尿病の発症リスクを高めます。
| 環境要因 | 糖尿病への影響 |
| 肥満 | インスリン抵抗性↑ |
| 運動不足 | 糖代謝能力↓ |
| ストレス | 血糖コントロール悪化 |
| 睡眠不足 | インスリン感受性↓ |
肥満:2型糖尿病の主要なトリガー
肥満、特に内臓脂肪型肥満は、2型糖尿病の発症リスクを著しく高める要因として知られています。
過剰な脂肪組織、特に内臓脂肪は、インスリン抵抗性を引き起こす様々な生理活性物質(アディポカイン)を分泌します。
これらの物質は、インスリンの働きを妨げ、結果として血糖値の上昇を招きます。さらに、肥満に伴う慢性的な炎症状態も、インスリン抵抗性を悪化させる要因となります。
| BMI | 糖尿病発症リスク |
| 18.5-22.9 | 基準 |
| 23.0-24.9 | 約1.5倍 |
| 25.0-29.9 | 約3倍 |
| 30.0以上 | 約10倍 |
加齢:避けられない糖尿病リスク因子
年齢を重ねるにつれて、2型糖尿病の発症リスクは上昇します。これは、加齢に伴う以下のような生理的変化が関与していると考えられています。
- インスリン分泌能の低下
- インスリン感受性の減少
- 筋肉量の減少
- 内臓脂肪の蓄積
特に、50歳を過ぎると糖尿病の発症率が急激に上昇することが知られており、定期的な健康チェックが重要となります。
ストレスと糖尿病:現代社会が抱える課題
現代社会におけるストレスの増大も、2型糖尿病の発症に関与する可能性があります。
慢性的なストレスは、コルチゾールなどのストレスホルモンの分泌を促進し、これらのホルモンは血糖値を上昇させる作用があります。
また、ストレスは間接的にも糖尿病リスクを高める可能性があります。
- 不規則な食生活
- 運動不足
- 睡眠障害
- アルコールや喫煙への依存
これらのストレス関連行動は、いずれも糖尿病のリスクを高める要因となり得ます。
| ストレス関連行動 | 糖尿病への影響 |
| 過食 | 肥満、血糖上昇 |
| 運動不足 | インスリン感受性低下 |
| 睡眠障害 | インスリン抵抗性上昇 |
| 喫煙 | 血管障害、インスリン抵抗性 |
2型糖尿病の発症メカニズムを理解することは、予防や早期介入において不可欠です。遺伝的要因は変えることができませんが、環境要因の多くは個人の努力で改善可能です。

診察と診断
2型糖尿病(にがたとうにょうびょう)の診察と診断は、患者の症状や家族歴の聴取から始まり、血糖値測定を中心とした各種検査を経て、総合的に判断されます。
問診:患者の声に耳を傾ける
2型糖尿病の診断プロセスは、詳細な問診から始まります。
医師は患者の生活習慣、家族歴、既往歴などを丁寧に聴取し、糖尿病の可能性を探ります。この段階で重要なのは、患者の訴えを注意深く聞き取ることです。
| 問診項目 | 確認ポイント |
| 生活習慣 | 食事、運動、睡眠 |
| 家族歴 | 糖尿病の有無 |
| 既往歴 | 関連疾患の有無 |
| 自覚症状 | 口渇、多尿など |
問診では、糖尿病特有の症状だけでなく、一見無関係に思える些細な変化にも注目します。
例えば、疲れやすさや視力の変化なども、糖尿病の初期症状である可能性があるためです。
身体診察:目に見える兆候を探る
問診に続いて、医師は身体診察を行います。この段階では、以下のような項目をチェックします。
- 体重と身長(BMIの算出)
- 血圧測定
- 腹囲測定
- 皮膚の状態確認
- 足の観察
身体診察では、肥満の程度や脂肪の分布状況、高血圧の有無などを評価します。また、糖尿病の合併症の兆候がないかも注意深く観察します。
血糖値検査:診断の要
2型糖尿病の診断において最も重要なのが、血糖値の測定です。主な血糖値検査には以下のようなものがあります。
- 空腹時血糖値(FPG)
- 75g経口ブドウ糖負荷試験(75g OGTT)
- HbA1c(ヘモグロビンA1c)
これらの検査結果を総合的に判断し、糖尿病の診断基準に照らし合わせて評価します。
| 検査項目 | 正常値 | 糖尿病型 |
| FPG | 100mg/dL未満 | 126mg/dL以上 |
| 75g OGTT 2時間値 | 140mg/dL未満 | 200mg/dL以上 |
| HbA1c | 5.6%未満 | 6.5%以上 |
特に、HbA1cは過去1〜2ヶ月の平均血糖値を反映するため、糖尿病の診断や経過観察に広く用いられています。
追加検査:病態を詳細に把握する
血糖値検査に加えて、以下のような追加検査を行うことがあります。
- 血中インスリン値測定
- 尿検査(尿糖、尿蛋白)
- 血液生化学検査(肝機能、腎機能、脂質プロファイルなど)
- 心電図検査
これらの検査は、糖尿病の病型や合併症の有無を評価するのに役立ちます。
例えば、血中インスリン値の測定は、インスリン分泌低下優位型かインスリン抵抗性優位型かを判断する際の指標となります。
| 検査項目 | 評価内容 |
| 血中インスリン値 | インスリン分泌能 |
| 尿検査 | 腎機能、糖排泄 |
| 血液生化学 | 全身状態、合併症 |
| 心電図 | 心血管合併症 |
画像診断:合併症の早期発見
2型糖尿病の診断過程では、必要に応じて画像診断も行われます。主な画像診断には以下のようなものがあります。
- 眼底検査(糖尿病性網膜症の評価)
- 頸動脈エコー(動脈硬化の評価)
- 腹部エコー(脂肪肝の評価)
これらの検査は、糖尿病の合併症を早期に発見し、適切な対策を講じるのに不可欠です。
特に、眼底検査は糖尿病性網膜症の早期発見に重要な役割を果たします。
総合的な診断
2型糖尿病の診断は、これらの問診、身体診察、各種検査の結果を総合的に判断して行われます。
医師は患者の全体像を把握し、以下の点を考慮しながら診断を下します。
- 血糖値の上昇パターン
- インスリン分泌能とインスリン抵抗性の程度
- 合併症の有無と程度
- 生活習慣や環境因子の影響
診断の過程では、個々の患者の状況に応じて、柔軟かつ慎重な判断が要求されます。
2型糖尿病の診察と診断は、単なる数値の判定ではなく、患者の生活全体を見据えた総合的なアプローチが重要です。
早期発見と正確な診断は、効果的な糖尿病管理の第一歩であり、患者の生活の質を維持する上で極めて大切な役割を果たします。

2型糖尿病の画像診断
2型糖尿病(にがたとうにょうびょう)の画像所見は、直接的な血糖値の変化ではなく、主に合併症や関連する臓器の変化を通じて観察されます。様々な画像診断技術を駆使することで、糖尿病の進行度や合併症の状態を詳細に評価することが可能となります。
眼底検査
眼底検査は、2型糖尿病の合併症である糖尿病性網膜症を評価する上で最も重要な画像診断法です。この検査では、眼底カメラやOCT(光干渉断層計)を用いて、網膜の微細な変化を観察します。
糖尿病性網膜症の進行度に応じて、以下のような所見が見られます。
- 毛細血管瘤
- 網膜出血
- 硬性白斑
- 軟性白斑(綿花状白斑)
- 新生血管
| 網膜症の段階 | 主な所見 |
| 単純網膜症 | 毛細血管瘤、点状出血 |
| 前増殖網膜症 | 軟性白斑、静脈異常 |
| 増殖網膜症 | 新生血管、硝子体出血 |
これらの所見を詳細に観察することで、網膜症の進行度を正確に評価し、適切な対応を行うことが可能となります。
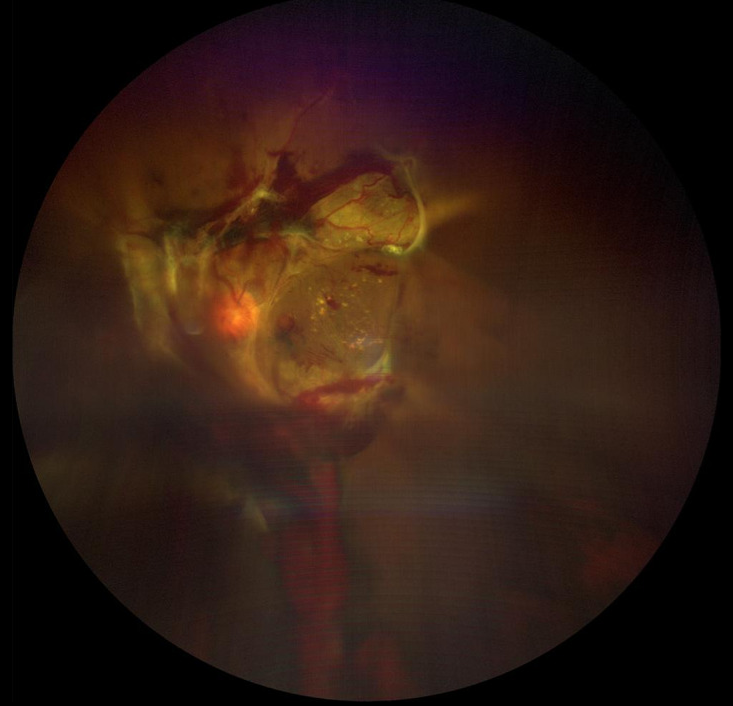
所見:広視野(WF; 視野角133°)カラー眼底写真(CFP)。左眼の増殖糖尿病性網膜症(PDR)、硝子体出血、および牽引性網膜剥離が認められる。硝子体出血による中程度の不透明性が画像品質に影響している。
頸動脈エコー
頸動脈エコーは、大血管障害の評価に用いられる重要な画像診断法です。この検査では、頸動脈の内膜中膜複合体(IMT)の肥厚や、プラークの有無を観察します。
2型糖尿病患者では、しばしば以下のような所見が認められます。
- IMTの肥厚
- プラークの形成
- 血管壁の硬化
- 血流速度の変化
| 評価項目 | 正常値 | 異常値 |
| IMT | 1.0mm未満 | 1.1mm以上 |
| プラーク | なし | あり |
これらの所見は、動脈硬化の進行度を反映しており、心血管イベントのリスク評価に役立ちます。
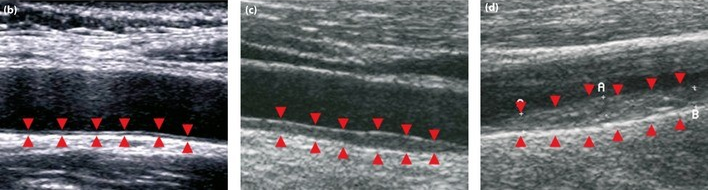
所見:Bモード画像である。(b) 正常な頸動脈 (c) 中等度のIMT肥厚が見られる頸動脈 (d) 重度のIMT肥厚が見られる頸動脈を認める。矢頭は、内腔‐内膜界面および中膜‐外膜界面を示している。
腹部エコー:内臓の変化を捉える
腹部エコーは、2型糖尿病に関連する様々な臓器の変化を評価するのに有用です。特に、以下の点に注目して検査が行われます。
- 脂肪肝の有無と程度
- 膵臓の形態と大きさ
- 腎臓の形態と大きさ
脂肪肝は2型糖尿病患者で高頻度に認められ、エコー画像上では以下のような特徴的な所見が見られます。
- 肝実質エコーの増強
- 深部エコーの減衰
- 肝腎コントラストの増強
| 脂肪肝の程度 | エコー所見 |
| 軽度 | 軽度のエコー輝度上昇 |
| 中等度 | 明らかなエコー輝度上昇 |
| 高度 | 著明なエコー輝度上昇、深部不明瞭 |
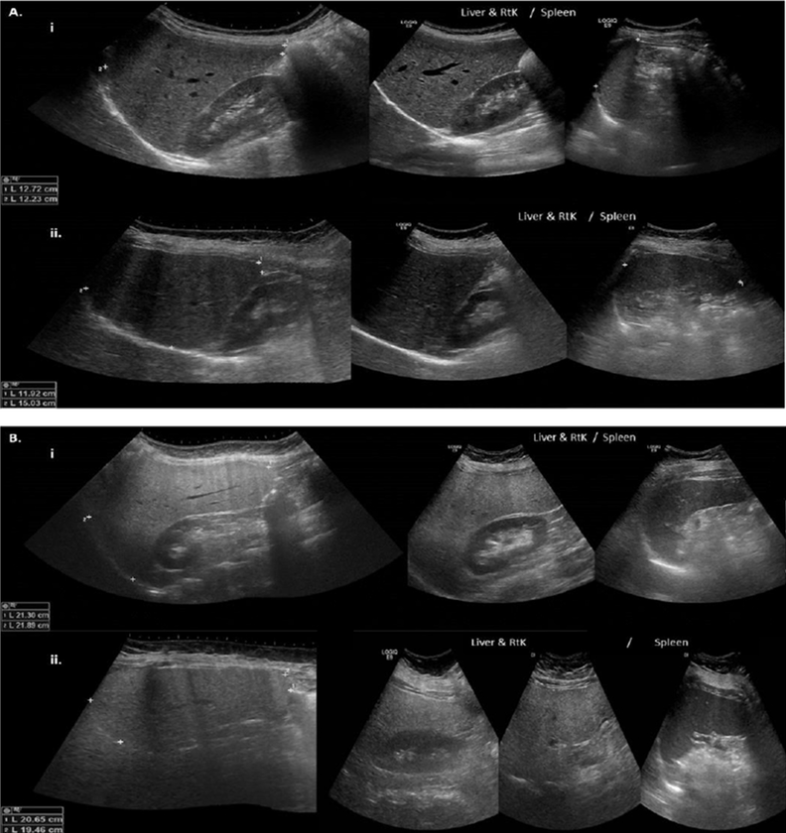
所見:右葉肝臓(RLL)、右腎臓、および脾臓の代表的なパノラマ超音波画像である。2人の非糖尿病患者(AiおよびAii)の画像と、2人の非制御型2型糖尿病患者(BiおよびBii)の画像が示されている。各パネルの図は、肝臓の解剖学的および位置の変動に応じたRLL斜位(1)および頭尾方向(2)の測定を示している。AiおよびAiiは正常な肝組織およびRLLのサイズを示しているが、BiおよびBiiは脂肪肝および肝腫大を示している。
MRI/CT:精密な臓器評価
MRIやCTは、より詳細な臓器の評価や、エコーでは観察困難な部位の評価に用いられます。
2型糖尿病の画像診断において、これらの検査は主に以下の目的で使用されます。
- 膵臓の詳細な評価(膵臓の萎縮や脂肪浸潤)
- 冠動脈の評価(冠動脈CT)
- 脳血管の評価(頭部MRI/MRA)
- 下肢血管の評価(下肢MRA)
例えば、膵臓MRIでは以下のような所見が観察されることがあります。
- 膵実質の信号強度低下
- 膵管の拡張
- 膵周囲の脂肪織浸潤
これらの所見は、2型糖尿病の病態や合併症の進行度を反映しています。
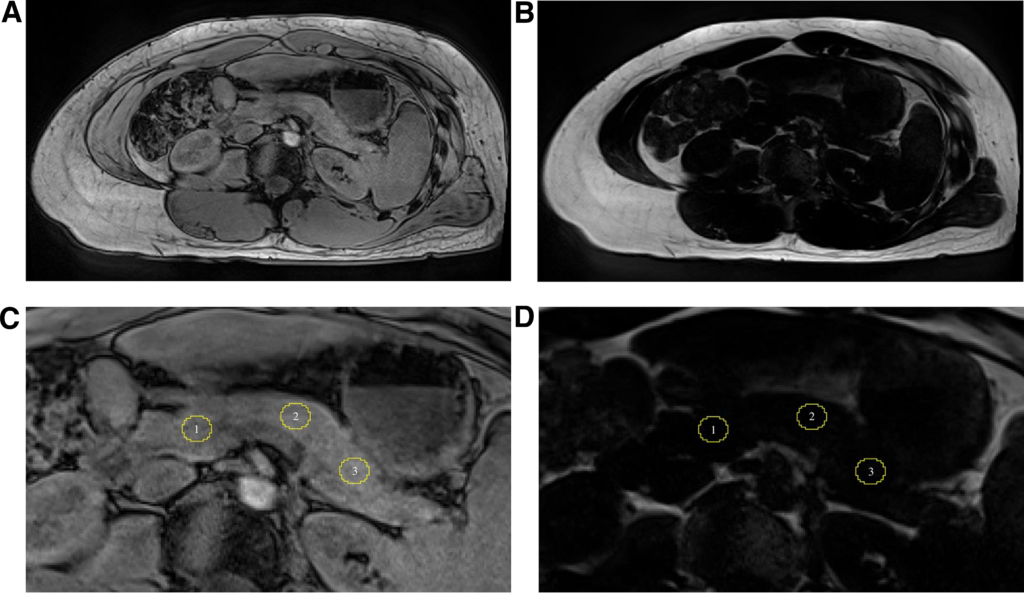
所見:膵内脂肪沈着の定量化の例である。(A) out-of-phase画像および(B) fat-only画像、ならびに(C) 拡大out-of-phase画像および(D) 拡大fat-only画像は、膵臓の1) 頭部、2) 体部、および3) 尾部における関心領域の配置方法を示しています。out-of-phase画像は、関心領域の配置の視覚化および確認に使用され、脂肪のみの画像は測定に使用される。
核医学検査:機能的変化を捉える
核医学検査は、臓器の形態的変化だけでなく、機能的変化を評価するのに有用です。
2型糖尿病の画像診断では、主に以下のような検査が行われます。
| 検査 | 評価項目 |
| 心筋シンチ | 心筋血流、心機能 |
| 腎臓シンチ | 腎血流、糸球体濾過率 |
| FDG-PET | 全身の糖代謝 |
これらの核医学検査は、他の画像診断法では捉えにくい機能的な変化を可視化することができ、2型糖尿病の病態評価において重要な役割を果たします。
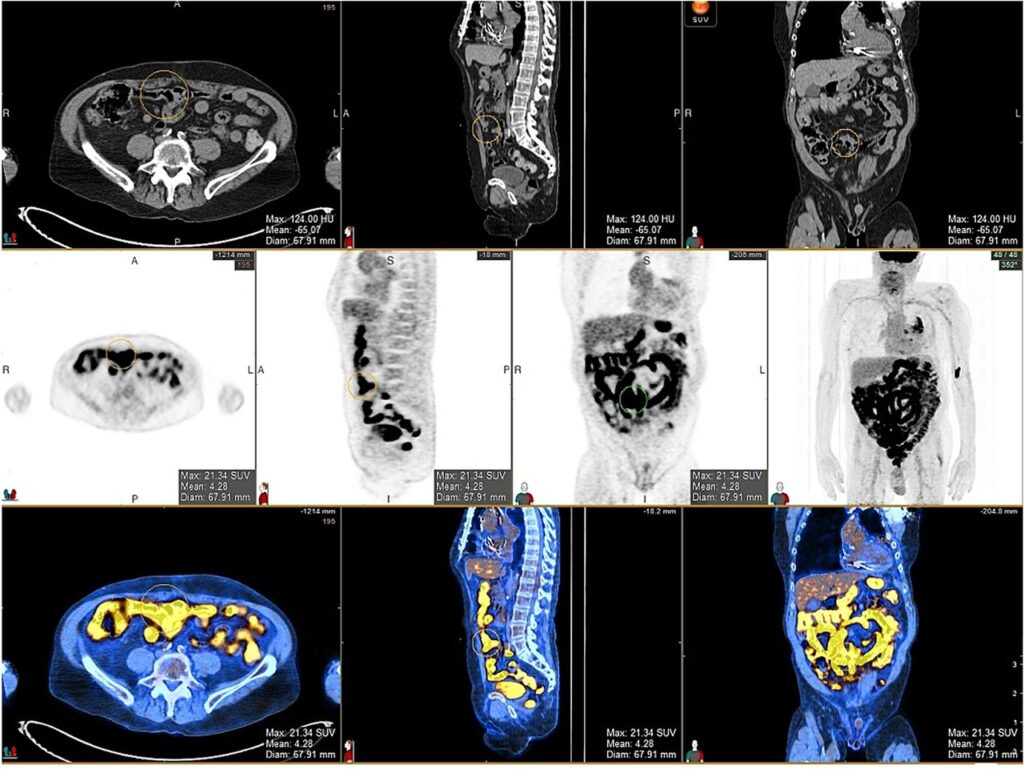
所見:多断面CT、PET、およびオーバーレイ画像において、腹部の可視化された腸全体にわたる18-FDGの集積亢進が認められる。これはメトホルミン内服によるものである。
2型糖尿病の画像診断は、血糖値という数値では表現できない、身体の様々な変化を視覚的に捉えることを可能にします。
これらの画像所見を適切に解釈し、臨床所見や検査データと組み合わせて評価することが、糖尿病の管理において極めて大切です。
早期から定期的に画像検査を行うことで、合併症の早期発見や進行予防につながる可能性があります。
また、画像所見の経時的な変化を追跡することで、治療効果の評価や今後の方針決定に役立てることができるのです。

治療方法と薬、治癒までの期間
2型糖尿病(にがたとうにょうびょう)の治療は、生活習慣の改善と薬物療法を組み合わせた長期的な管理が基本となり、完全な治癒は難しいものの、適切な治療により血糖値のコントロールと合併症の予防が可能です。
生活習慣改善:治療の礎石
2型糖尿病の治療において、生活習慣の改善は最も基本的かつ重要な要素です。
この取り組みには、主に以下の要素が含まれます。
- 食事療法
- 運動療法
- 禁煙
- 適度な飲酒
食事療法では、総カロリーの制限と栄養バランスの改善が求められます。一方、運動療法は、インスリン感受性の向上や体重管理に効果があります。
| 生活習慣改善 | 目標 |
| 食事療法 | 適正カロリー、バランス |
| 運動療法 | 週150分以上の中等度運動 |
| 禁煙 | 完全禁煙 |
| 飲酒 | 1日1単位以下 |
これらの生活習慣改善は、薬物療法と並行して行われ、治療効果を最大化する役割を果たします。
経口血糖降下薬:多彩な作用機序
2型糖尿病の薬物療法の中心となるのが、経口血糖降下薬です。これらの薬剤は、作用機序によって以下のように分類されます。
- ビグアナイド薬
- スルホニル尿素薬
- チアゾリジン薬
- DPP-4阻害薬
- SGLT2阻害薬
- α-グルコシダーゼ阻害薬
各薬剤は、患者の病態や合併症の有無に応じて選択されます。
例えば、インスリン抵抗性優位型の患者にはビグアナイド薬が、インスリン分泌低下優位型の患者にはスルホニル尿素薬が選択されることが多いです。
| 薬剤分類 | 主な作用 |
| ビグアナイド薬 | インスリン抵抗性改善 |
| スルホニル尿素薬 | インスリン分泌促進 |
| DPP-4阻害薬 | インクレチン作用増強 |
| SGLT2阻害薬 | 尿糖排泄促進 |
これらの薬剤は、単剤で使用されることもあれば、複数の薬剤を組み合わせて使用されることもあります。
インスリン療法
インスリン療法は、経口血糖降下薬で十分な血糖コントロールが得られない場合や、膵臓のβ細胞の機能が著しく低下している場合に選択されます。
インスリン製剤は、作用時間によって以下のように分類されます。
- 超速効型インスリン
- 速効型インスリン
- 中間型インスリン
- 持効型インスリン
これらを組み合わせることで、生理的なインスリン分泌パターンに近づけることができます。
| インスリン種類 | 作用発現 | 作用持続時間 |
| 超速効型 | 10-15分 | 3-5時間 |
| 速効型 | 30分 | 6-8時間 |
| 中間型 | 1-3時間 | 12-18時間 |
| 持効型 | 1-2時間 | 24時間以上 |
インスリン療法は、注射による投与が必要なため、患者の生活の質に大きな影響を与える可能性があります。
そのため、導入にあたっては慎重な判断と患者教育が重要となります。
新しい治療法:GLP-1受容体作動薬
近年、GLP-1受容体作動薬という新しいタイプの糖尿病治療薬が注目を集めています。この薬剤は、以下のような多面的な作用を持ちます。
- インスリン分泌促進
- グルカゴン分泌抑制
- 胃内容排出遅延
- 食欲抑制
GLP-1受容体作動薬は、注射薬として使用されますが、週1回の投与で済む製剤も開発されており、患者の利便性が向上しています。
体重減少効果も期待できるため、肥満を伴う2型糖尿病患者に特に有効とされています。
治療効果の評価と治癒の定義
2型糖尿病の治療効果は、主にHbA1c(ヘモグロビンA1c)値で評価されます。
一般的に、HbA1c 7.0%未満を治療目標としていますが、年齢や合併症の有無によって個別に設定されます。
治療開始後、数ヶ月程度で血糖値の改善が見られることが多いですが、完全な「治癒」という概念は2型糖尿病には当てはまりません。
むしろ、長期的な血糖コントロールの維持が治療の目標となります。
| 評価項目 | 目標値 |
| HbA1c | 7.0%未満 |
| 空腹時血糖 | 130mg/dL未満 |
| 食後2時間血糖 | 180mg/dL未満 |
治療を継続することで、血糖値が正常範囲内に維持され、薬物療法が不要になる状態(寛解)に至ることもありますが、これは「治癒」ではなく、継続的な管理が必要です。

2型糖尿病治療の知っておくべき副作用とリスク
2型糖尿病(にがたとうにょうびょう)の治療は長期的な血糖コントロールに効果がある一方で、様々な副作用やリスクを伴う可能性があります。
これらは薬物療法や生活習慣の改善に関連して発生し、患者の生活の質や健康状態に影響を与えることがあります。
低血糖:糖尿病治療の最大の敵
低血糖は、2型糖尿病治療における最も重要な副作用の一つです。
特に、インスリン療法やスルホニル尿素薬などの血糖降下作用の強い薬剤を使用している患者で発生しやすくなります。
低血糖の症状には以下のようなものがあります。
- 冷や汗
- 動悸
- 手の震え
- めまい
- 意識障害
重度の低血糖は、意識喪失や昏睡を引き起こす可能性があり、生命に関わる危険な状態となることもあります。
| 低血糖の程度 | 血糖値 | 主な症状 |
| 軽度 | 50-70 mg/dL | 冷や汗、動悸 |
| 中等度 | 30-50 mg/dL | めまい、錯乱 |
| 重度 | 30 mg/dL未満 | 意識障害、昏睡 |
低血糖のリスクは、患者の生活の質を著しく低下させる可能性があり、特に高齢者や心血管疾患を有する患者では注意が必要です。
体重増加:代謝への新たな負担
一部の糖尿病治療薬、特にインスリンやチアゾリジン薬、スルホニル尿素薬などは、体重増加を引き起こすことがあります。
これは、以下のようなメカニズムによって引き起こされます。
- インスリンの脂肪貯蔵作用の増強
- 低血糖に対する過剰な食事摂取
- 基礎代謝の変化
体重増加は、インスリン抵抗性を悪化させ、血糖コントロールを困難にする可能性があります。
また、肥満に関連する他の健康問題(高血圧、脂質異常症など)のリスクも高めます。
| 薬剤 | 体重増加のリスク |
| インスリン | 高い |
| スルホニル尿素薬 | 中程度 |
| チアゾリジン薬 | 中程度 |
| メトホルミン | 低い |
消化器系副作用:日常生活への影響
多くの経口血糖降下薬は、消化器系の副作用を引き起こす可能性があります。特に、メトホルミンやα-グルコシダーゼ阻害薬で頻度が高くなっています。
主な消化器系副作用には以下のようなものがあります:
- 下痢
- 腹部膨満感
- 吐き気
- 食欲不振
これらの副作用は、患者の生活の質を低下させ、薬の服薬コンプライアンスに影響を与えることがあります。
多くの場合、時間とともに症状は軽減しますが、一部の患者では長期間持続することもあります。
乳酸アシドーシス:稀だが重篤な合併症
メトホルミンの使用に関連して、稀ではありますが重篤な副作用として乳酸アシドーシスがあります。これは、体内の乳酸が過剰に蓄積することで起こる代謝性アシドーシスの一種です。
乳酸アシドーシスのリスク因子には以下のようなものがあります。
- 腎機能障害
- 肝機能障害
- 心不全
- 低酸素血症
| リスク因子 | 予防策 |
| 腎機能障害 | 定期的な腎機能検査 |
| 肝機能障害 | 肝機能モニタリング |
| 心不全 | 心機能評価 |
| 低酸素血症 | 呼吸機能チェック |
乳酸アシドーシスは致死的な状態に至る可能性があるため、リスクの高い患者ではメトホルミンの使用を避けるか、慎重に投与する必要があります。
骨折リスク
一部の糖尿病治療薬、特にチアゾリジン薬やSGLT2阻害薬の使用に関連して、骨折リスクの増加が報告されています。
これは、以下のようなメカニズムによって引き起こされる可能性があります。
- 骨形成の抑制
- 骨密度の低下
- カルシウム代謝への影響
特に、高齢者や閉経後の女性など、もともと骨折リスクの高い患者では注意が必要です。
| 薬剤 | 骨折リスクへの影響 |
| チアゾリジン薬 | 増加 |
| SGLT2阻害薬 | やや増加 |
| メトホルミン | 中立または減少 |
| DPP-4阻害薬 | 中立 |
心血管系リスク:予期せぬ副作用
一部の糖尿病治療薬では、心血管系イベントのリスクが増加する可能性が指摘されています。
例えば、過去にロシグリタゾン(チアゾリジン薬の一種)が心筋梗塞のリスク増加で問題となったことがあります。
現在では、新薬の承認過程で心血管安全性の評価が重要視されていますが、長期使用における影響については継続的な観察が必要です。

再発の可能性と予防の仕方
2型糖尿病(にがたとうにょうびょう)は完全な治癒が難しく、一度改善しても再発のリスクが常に存在します。
しかし、継続的な生活習慣の改善と定期的な健康チェックにより、再発のリスクを大幅に低減することが可能です。
再発の定義:糖尿病寛解からの逆戻り
2型糖尿病の「再発」とは、一度血糖値が正常化し薬物療法が不要になった状態(寛解)から、再び糖尿病の診断基準を満たす状態に戻ることを指します。
寛解の定義は以下のようになっています。
- HbA1c 6.5%未満
- 空腹時血糖 126mg/dL未満
- 薬物療法なしで3ヶ月以上維持
| 状態 | HbA1c | 空腹時血糖 |
| 正常 | 5.6%未満 | 100mg/dL未満 |
| 前糖尿病 | 5.7-6.4% | 100-125mg/dL |
| 糖尿病 | 6.5%以上 | 126mg/dL以上 |
寛解状態に至っても、体内の糖代謝異常が完全に解消されているわけではないため、再発のリスクは常に存在します。
再発のリスク因子
2型糖尿病の再発リスクは、様々な因子によって影響を受けます。
主なリスク因子には以下のようなものがあります。
- 体重の再増加
- 運動量の減少
- 不適切な食生活への回帰
- ストレスの増加
- 加齢
特に、体重の再増加は再発の大きな引き金となります。
寛解後に10%以上の体重増加があった場合、再発のリスクが約3倍に上昇するという報告もあります。
| 体重増加 | 再発リスク |
| 5%未満 | 低い |
| 5-10% | 中程度 |
| 10%以上 | 高い |
病型別の再発リスク
2型糖尿病の病型によって、再発のリスクや予防策が異なる可能性があります。
インスリン分泌低下優位型、インスリン抵抗性優位型、混合型のそれぞれで、以下のような特徴が見られます。
- インスリン分泌低下優位型:
- 加齢とともに再発リスクが上昇
- β細胞機能の維持が重要
- インスリン抵抗性優位型:
- 体重管理が特に重要
- 運動療法の効果が高い
- 混合型:
- 総合的なアプローチが必要
- 定期的な評価と介入が重要
各病型に応じた予防策を講じることで、より効果的に再発を防ぐことができます。
生活習慣の維持:再発予防の要
2型糖尿病の再発予防において、健康的な生活習慣の維持は極めて重要です。具体的には、以下のような取り組みが効果的です。
- 適正体重の維持
- バランスの取れた食事
- 定期的な運動
- 十分な睡眠
- ストレス管理
特に、食事と運動は再発予防の柱となります。
| 予防策 | 目標 |
| 体重維持 | BMI 25未満 |
| 運動 | 週150分以上 |
| 食事 | 糖質制限、バランス |
| 睡眠 | 7-8時間/日 |
これらの生活習慣を継続することで、インスリン感受性を維持し、β細胞の機能低下を遅らせることができます。
定期的なモニタリング:早期発見・早期介入
再発のリスクを最小限に抑えるためには、定期的な健康チェックが不可欠です。寛解状態にあっても、以下のような項目を定期的にチェックすることが推奨されます。
- HbA1c値
- 空腹時血糖値
- 体重
- 血圧
- 脂質プロファイル
これらの値に変動が見られた場合、早期に介入することで再発を防ぐ可能性が高まります。
| 検査項目 | 推奨頻度 |
| HbA1c | 3-6ヶ月毎 |
| 空腹時血糖 | 1-3ヶ月毎 |
| 体重 | 毎月 |
| 血圧 | 3-6ヶ月毎 |
| 脂質 | 年1回 |
心理的サポート
2型糖尿病の再発予防において、心理的なサポートの重要性は見過ごされがちです。しかし、長期にわたる生活習慣の維持には、強い意志と精神的な安定が必要です。
以下のような取り組みが、心理的サポートとして効果的です。
- 自己管理教育プログラムへの参加
- ピアサポートグループへの参加
- ストレス管理テクニックの習得
- 家族や友人のサポート
これらの心理的サポートは、患者の自己効力感を高め、生活習慣の維持をサポートする上で大切な役割を果たします。

治療費
2型糖尿病(にがたとうにょうびょう)の治療費は、病状の進行度や合併症の有無により大きく変動します。初期段階では月額1万円程度から始まり、重症化すると月額10万円を超える場合もあります。
長期的な管理が必要なため、経済的負担は無視できません。
検査費用
定期的な血糖値やHbA1cの検査が必要です。HbA1c検査は490円、血糖検査は110円です。年に1回の精密検査では、9,000円の費用がかかることもあります。
| 検査項目 | 費用 |
| HbA1c | 490円 |
| 血糖 | 110円 |
| 精密検査 | 耐糖能精密検査 9,000円 |
薬剤費
経口血糖降下薬は月額3,000円〜10,000円程度です。インスリン療法を行う場合、月額1万円以上かかることもあります。
合併症治療
網膜症や腎症などの合併症が発症すると、治療費は大幅に増加します。人工透析が必要になると1日につき(19,000円~22,750円+各種加算)の費用がかかるため、年間500万円以上の費用がかかる可能性があります。
なお、上記の価格は2024年9月時点のものであり、最新の価格については随時ご確認ください。
以上



