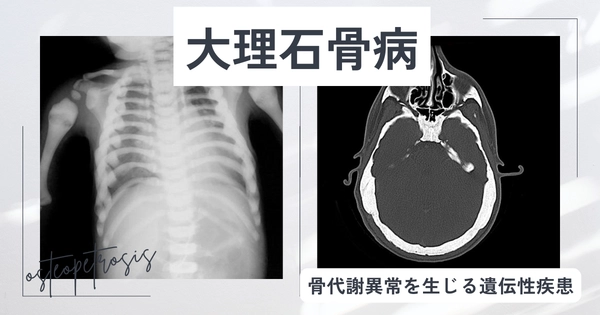
大理石骨病(だいりせきこつびょう)とは、骨の代謝に異常をきたす稀少な遺伝性疾患であり、患者さんの生活に様々な影響を及ぼす可能性がある病気です。
この病気では、骨を形成する細胞と吸収する細胞のバランスが崩れ、骨密度が異常に高くなり、骨の構造や機能に重大な変化が生じることがあります。
その結果、骨が硬くなりすぎて脆くなり、X線写真では大理石のように見えることからこの名前が付けられ、医学的にも興味深い特徴を持つ疾患として知られています。
症状としては、骨折のリスクが高まることや、神経が圧迫されることによる視力・聴力の低下などが挙げられ、患者さんの日常生活に大きな影響を与える可能性があります。
この疾患は生まれつきのものですが、症状の現れ方や程度には個人差があり、早期発見と適切な対応が患者さんのQOL維持に重要な役割を果たします。

大理石骨病の病型分類と特徴
大理石骨病(だいりせきこつびょう)は、その発症時期や症状の程度によって複数の病型に分類され、各患者さんの状態を正確に把握し、適切な対応を検討する上で重要な指標となります。
この疾患の主な病型には、重症型(新生児型・乳児型)、中間型、遅発型があり、それぞれが異なる特徴を持ち、患者さんの生活や健康状態に様々な影響を及ぼす可能性があります。
これらの病型は、遺伝子変異の種類や骨代謝異常の程度によって決定され、各患者さんの長期的な予後や生活の質に大きく関わる要因となっています。
重症型(新生児型・乳児型)の特徴
重症型は、大理石骨病の中で最も早期に発症し、最も深刻な症状を示す病型であり、患者さんとそのご家族に大きな負担をかける可能性があります。
この型は、出生時または生後数か月以内に症状が現れることが多く、骨の異常が急速に進行し、早期からの専門的な医療介入が必要となります。
新生児型と乳児型は、発症時期にわずかな違いはあるものの、ともに重症型に分類され、類似した臨床像を呈し、慎重な管理と包括的なサポートが求められます。
重症型の患者さんでは、骨密度の著しい上昇が見られ、これにより骨髄腔が狭くなり、造血機能に影響を及ぼすことがあるため、定期的な検査と綿密な経過観察が不可欠です。
| 重症型の特徴 | 詳細 |
| 発症時期 | 出生時〜生後数か月 |
| 骨密度 | 著しく上昇 |
| 造血機能 | 影響を受けやすい |
| 予後 | 慎重な管理が必要 |
重症型の場合、早期からの専門的な医療介入が欠かせず、患者さんとそのご家族への包括的なサポートが求められ、長期的な視点での医療計画が重要となります。
中間型の特徴
中間型は、重症型と遅発型の間に位置する病型で、その症状や経過は両者の中間的な特徴を示し、患者さんごとに異なる経過をたどる可能性があります。
この型の患者さんは、通常、幼児期から学童期にかけて症状が顕在化することが多く、骨密度の上昇は重症型ほど急激ではありませんが、定期的な経過観察が重要です。
中間型の特徴として、以下の点が挙げられ、個々の患者さんの状況に応じた柔軟な対応が求められます。
- 骨折のリスクが比較的高い
- 成長期の骨の発達に影響がある場合がある
- 症状の程度に個人差が大きい
中間型の患者さんでは、成長に伴う骨の変化を注意深く観察し、個々の状況に応じた対応を行うことが求められ、専門医との密接な連携が重要となります。
遅発型の特徴
遅発型は、大理石骨病の中で最も軽症とされる病型であり、症状が比較的穏やかで、日常生活への影響が限定的な場合が多いのが特徴です。
この型の患者さんは、青年期以降に症状が現れることが多く、中には成人になって初めて診断される場合もあり、診断時期が遅れやすい傾向があります。
遅発型の特徴は、他の病型と比較して症状が穏やかであり、日常生活への影響が比較的小さいことですが、定期的な経過観察と適切な生活管理は依然として重要です。
| 遅発型の特徴 | 詳細 |
| 発症時期 | 青年期以降 |
| 症状の程度 | 比較的軽度 |
| 日常生活への影響 | 限定的な場合が多い |
| 骨密度上昇 | 緩やかに進行 |
遅発型の患者さんであっても、定期的な経過観察と適切な生活管理が大切であり、症状が軽度であるがゆえに見過ごされやすい面もあるため、専門医による継続的な評価が推奨されます。
病型による対応の違い
大理石骨病の病型によって、患者さんへの対応や生活上の注意点は異なり、個々の患者さんの状況に応じたきめ細かな管理が求められます。
重症型の場合、早期からの集中的な医療介入と綿密なフォローアップが必要となる一方、遅発型では日常生活の質を維持しながら、緩やかな経過観察が中心となることがあり、それぞれの病型に適した対応が重要です。
中間型の患者さんに関しては、個々の症状の程度や進行速度に応じて、重症型と遅発型の中間的なアプローチが取られ、柔軟な医療計画の立案が必要となります。
| 病型 | 医療介入の程度 | 生活管理の重点 |
| 重症型 | 集中的 | 全面的なサポート |
| 中間型 | 中程度 | バランスの取れた管理 |
| 遅発型 | 軽度 | QOLの維持 |
各病型の特徴を理解し、それに基づいた対応を行うことで、患者さんの生活の質を最大限に保つことができ、長期的な健康維持につながる可能性が高まります。

大理石骨病の主要症状と日常生活への影響
大理石骨病(だいりせきこつびょう)は、骨密度の異常な上昇を特徴とする遺伝性疾患であり、その症状は患者さんによって大きく異なり、病型や発症時期によっても様々な表れ方をし、個々の患者さんの生活に多岐にわたる影響を及ぼします。
この疾患の主要な症状は、骨の脆弱性増加、骨髄機能の低下、神経圧迫症状などが挙げられますが、それぞれの症状の程度や組み合わせは個々の患者さんで異なることが知られており、専門医による詳細な評価と継続的なフォローアップが求められます。
症状の多様性は、患者さんの生活の質に大きな影響を与える可能性があり、個別化された対応が重要となるため、医療チームと患者さん、そしてご家族との密接な連携が不可欠です。
骨の脆弱性と骨折リスク
大理石骨病の最も顕著な症状の一つは、骨の脆弱性の増加と、それに伴う骨折リスクの上昇であり、この特徴的な症状は患者さんの日常生活に大きな影響を与える可能性があります。
一見すると、骨密度が高くなるため骨が強くなるように思えますが、実際には骨の質が変化し、むしろ脆くなってしまうという逆説的な現象が起こり、この状態は患者さんにとって予想外の危険をもたらすことがあります。
この状態では、通常であれば問題ないような軽度の衝撃でも骨折を引き起こす可能性があり、患者さんの日常生活に大きな制限をもたらすことがあるため、生活環境の整備や適切な運動指導が重要となります。
| 骨折リスクに関連する要因 | 影響 |
| 骨密度の上昇 | 骨の脆弱性増加 |
| 骨の質の変化 | 衝撃に弱くなる |
| 日常的な活動 | 骨折の危険性上昇 |
骨折のリスクは、病型や年齢によっても異なり、特に重症型の患者さんでは幼少期から注意が必要となるため、早期からの適切な生活指導と環境整備が求められます。
造血機能への影響
大理石骨病では、骨髄腔の狭小化により造血機能が低下することがあり、これは特に重症型の患者さんで顕著に見られる症状であり、全身の健康状態に深刻な影響を及ぼす可能性があります。
造血機能の低下は、以下のような血液学的な問題を引き起こす可能性があり、患者さんの生活の質を大きく左右する要因となることがあります。
- 貧血
- 血小板減少
- 白血球減少
これらの症状は、患者さんの全身状態に影響を与え、疲労感や易感染性、出血傾向などの二次的な問題を引き起こすことがあるため、日常生活における細心の注意と定期的な医療チェックが欠かせません。
造血機能の低下の程度は、病型や個々の患者さんの状態によって異なり、定期的な血液検査によるモニタリングが欠かせないため、専門医との緊密な連携のもと、適切な管理を行うことが重要です。
神経圧迫症状
大理石骨病では、骨の肥厚や変形により、神経が圧迫されることがあり、これによって様々な神経症状が引き起こされる可能性があり、患者さんの生活の質に重大な影響を及ぼすことがあります。
神経圧迫症状は、患者さんの生活の質に大きな影響を与える可能性があり、早期発見と適切な対応が重要となるため、定期的な神経学的評価と症状の変化に対する注意深い観察が求められます。
| 圧迫される神経 | 主な症状 |
| 視神経 | 視力低下、失明 |
| 聴神経 | 聴力低下、難聴 |
| 顔面神経 | 顔面麻痺 |
| 脊髄 | 運動障害、感覚障害 |
特に、頭蓋骨の肥厚による視神経や聴神経の圧迫は、視力や聴力の低下を引き起こす可能性があり、患者さんのQOLに重大な影響を与えることがあるため、早期からの適切な対応と継続的なフォローアップが不可欠です。
成長と発達への影響
大理石骨病は、特に小児期に発症する場合、成長と発達に影響を与える可能性があり、患者さんの身体的な成長のみならず、心理社会的な発達にも大きな影響を及ぼすことがあります。
骨の異常な形成と吸収のバランスの崩れは、骨の成長パターンを変化させ、以下のような問題を引き起こすことがあり、患者さんの将来的な生活設計にも影響を与える可能性があります。
- 身長の伸びの遅延
- 骨格の変形
- 歯の発育異常
これらの症状は、患者さんの外見や機能に影響を与えるだけでなく、心理的な面でも大きな負担となる可能性があるため、医療的なケアだけでなく、心理的サポートも含めた包括的なアプローチが求められます。
成長期の患者さんでは、定期的な成長評価と適切なサポートが重要となり、専門医や心理専門家、教育関係者などの多職種連携による総合的な支援が必要となることがあります。
生活の質への影響
大理石骨病の症状は、患者さんの日常生活に様々な形で影響を与え、身体的な制限だけでなく、社会生活や心理面にも大きな影響を及ぼす可能性があります。
骨折のリスクは、患者さんの活動を制限する可能性があり、特に子供の場合は遊びや運動に制限が必要となることがあるため、安全性と活動性のバランスを取ることが重要な課題となります。
また、視力や聴力の問題は、学習や社会生活に大きな影響を与える可能性があり、早期からの適切なサポートが重要であり、教育環境や職場環境の調整が必要となることもあります。
| 症状 | 日常生活への影響 |
| 骨折リスク | 活動制限、外出の困難 |
| 視力・聴力低下 | 学習・コミュニケーションの困難 |
| 成長障害 | 自己イメージの問題 |
これらの症状と生活への影響は、患者さんごとに異なるため、個別化されたアプローチが不可欠であり、医療チーム、患者さん、ご家族、そして社会全体での理解と支援が求められます。

原因
大理石骨病(だいりせきこつびょう)は、主に遺伝子の変異によって引き起こされる骨代謝疾患であり、その発症には複数の遺伝子が関与していることが明らかになっており、遺伝子レベルでの複雑な相互作用が疾患の発症と進行に深く関わっています。
この疾患の原因となる遺伝子変異は、骨のリモデリング(形成と吸収のバランス)に重要な役割を果たすタンパク質の機能に影響を与え、結果として骨密度の異常な上昇をもたらし、患者さんの骨の構造や機能に重大な変化をもたらす可能性があります。
遺伝子変異の種類によって、病型や症状の重症度が異なることが知られており、患者さんごとに個別の遺伝子検査と遺伝カウンセリングが重要となる場合があるため、専門医との緊密な連携が不可欠です。
| 遺伝子名 | 関連する病型 |
| CLCN7 | 常染色体優性型 |
| TCIRG1 | 常染色体劣性型 |
| OSTM1 | 重症型 |
| RANKL | 中間型 |
骨代謝のバランス崩壊
大理石骨病の発症メカニズムの中核にあるのは、骨代謝のバランスの崩壊であり、このバランスの乱れが患者さんの骨の健康状態に重大な影響を及ぼします。
正常な骨では、骨芽細胞による骨形成と破骨細胞による骨吸収が絶妙なバランスを保っていますが、大理石骨病ではこのバランスが崩れてしまい、結果として骨の構造と機能に異常をきたすことになります。
主な原因は、破骨細胞の機能不全にあり、これにより骨吸収が正常に行われず、結果として骨密度が異常に上昇することになり、逆に骨の脆弱性が増すという特徴的な病態が生じます。
破骨細胞の機能不全をもたらす要因には、以下のようなものがあり、これらが複合的に作用して大理石骨病特有の病態を形成します。
- 破骨細胞の分化障害
- 破骨細胞の活性化不全
- 破骨細胞の骨への接着障害
これらの要因により、骨のリモデリングが正常に行われず、骨の質が変化し、逆に脆弱性が増すという大理石骨病特有の病態が生じ、患者さんの生活の質に大きな影響を与える可能性があります。
遺伝形式と発症リスク
大理石骨病の遺伝形式は、主に常染色体優性遺伝と常染色体劣性遺伝の2つのパターンがあることが知られており、この遺伝形式の違いが家族内での発症パターンや将来世代への影響を決定する重要な要因となります。
常染色体優性遺伝の場合、親の一方が変異遺伝子を持っていれば、子どもがその遺伝子を受け継ぐ確率は50%となり、世代を超えて疾患が受け継がれる可能性が高くなります。
一方、常染色体劣性遺伝の場合、両親ともに変異遺伝子を持っている必要があり、子どもが疾患を発症する確率は25%となりますが、保因者の両親から生まれた兄弟姉妹間での発症リスクが高くなる特徴があります。
| 遺伝形式 | 特徴 |
| 常染色体優性 | 世代を超えて発症 |
| 常染色体劣性 | 同胞間での発症 |
遺伝形式によって、家族歴の特徴や発症リスクが異なるため、遺伝カウンセリングを通じて個々の家系の状況を詳しく評価することが大切であり、将来的な家族計画にも影響を与える可能性があります。
環境要因と発症のきっかけ
大理石骨病は主に遺伝的要因によって引き起こされますが、環境要因がその発症や重症度に影響を与える可能性は様々考えられているものの、現時点では発症や重症度に環境因子の寄与は明確に示されていません。
環境要因として考えられているものには、以下のようなものがあり、これらが単独または複合的に作用して大理石骨病の発症や進行に影響を与える可能性がありますが、エビデンスのある裏付けまではありません。
- ホルモンバランスの変化
- 栄養状態の変化
- 骨に対する物理的ストレス
ただし、これらの要因が、潜在的な遺伝的素因を顕在化させ、大理石骨病の発症や症状の悪化につながる可能性も否定出来ず、患者さんの生活環境や習慣を総合的に評価することが望ましいでしょう。
年齢と発症時期の関連
大理石骨病の発症時期は、病型によって大きく異なり、これは遺伝子変異の種類や程度と密接に関連しており、患者さんの生涯にわたる健康管理に重要な影響を与えます。
重症型(新生児型・乳児型)は、出生時または生後数か月以内に症状が現れることが多く, 早期からの対応が不可欠であり、新生児期からの集中的な医療介入が必要となる場合があります。
中間型は、幼児期から学童期にかけて徐々に症状が顕在化することが多く、成長に伴う変化を注意深く観察する必要があり、教育環境や日常生活の調整が重要となることがあります。
遅発型は、青年期以降に症状が現れることが多く、中には成人になってから初めて診断される例もあり、社会生活や職業選択にも影響を与える可能性があります。
| 病型 | 主な発症時期 |
| 重症型 | 出生時〜乳児期 |
| 中間型 | 幼児期〜学童期 |
| 遅発型 | 青年期以降 |
発症時期の違いは、患者さんの生活や将来的な見通しに大きな影響を与えるため、早期診断と適切なフォローアップが重要となり、長期的な視点での医療計画が必要不可欠です。
遺伝子検査の役割
大理石骨病の診断と管理において、遺伝子検査は重要な役割を果たし、個々の患者さんに最適な医療アプローチを選択する上で不可欠な情報を提供する可能性があります。
遺伝子検査により、疾患の原因となる特定の遺伝子変異を同定することが可能であり、これにより以下のような利点があり、患者さんとそのご家族の生活設計に大きな影響を与える可能性があります。
- 確定診断の補助
- 病型や重症度の予測
- 家族内での遺伝リスクの評価
遺伝子検査の結果は、個々の患者さんに最適な管理方法を選択する上で貴重な情報となる可能性があり、将来的な治療法の開発にも重要な役割を果たす可能性があります。
しかしながら、遺伝子検査には倫理的な配慮も必要であり、検査を受けるかどうかの決定は、十分な説明と理解のもとで行われる必要があるため、専門的な遺伝カウンセリングの重要性が高まっています。
大理石骨病の原因は主に遺伝子変異にありますが、その発症メカニズムは複雑で、まだ完全には解明されていない部分もあり、今後の研究によってさらなる解明が期待されています。
遺伝子変異による骨代謝のバランス崩壊が中心的な役割を果たしていますが、環境要因や年齢なども発症や病態に影響を与える可能性があり、これらの要因を総合的に評価することが疾患の理解と管理に重要です。

大理石骨病の診察と診断プロセス
初期評価と病歴聴取
大理石骨病(だいりせきこつびょう)の診断プロセスは、詳細な病歴聴取から始まり、患者さんの生活背景や症状の経過を綿密に把握することが、正確な診断への第一歩となります。
医師は患者さんやご家族から、症状の発現時期、進行の様子、家族歴などについて丁寧に聞き取りを行い、これらの情報を基に疾患の可能性を検討していきます。
この際、患者さんの年齢や症状の特徴に応じて、重症型(新生児型・乳児型)、中間型、遅発型のいずれの病型の可能性が高いかを考慮しながら情報を収集し、それぞれの病型に特徴的な症状や経過に注目して聞き取りを進めます。
病歴聴取では、以下のような点に特に注意を払い、患者さんの状態を多角的に評価します。
- 骨折の頻度や状況
- 成長や発達の遅れ
- 視力や聴力の変化
- 家族内での類似症状の有無
これらの情報は、診断の方向性を決定する上で重要な役割を果たし、その後の検査計画の立案にも大きく影響するため、医師は慎重かつ丁寧に聞き取りを行います。
身体診察のポイント
病歴聴取に続いて、医師は綿密な身体診察を行い、患者さんの全身状態を細かく観察し、大理石骨病に特徴的な身体所見がないかを確認します。
大理石骨病の身体診察では、骨の状態だけでなく、全身の状態を総合的に評価することが求められ、患者さんの年齢や推定される病型に応じて、重点的に確認すべき項目が変わってくる場合があります。
特に注目すべき点は以下の通りであり、これらの所見を総合的に評価することで、大理石骨病の可能性をより具体的に検討していきます。
| 診察項目 | 確認ポイント |
| 骨格 | 変形や腫脹の有無 |
| 成長 | 身長・体重の推移 |
| 神経系 | 視力・聴力の状態 |
| 顔貌 | 特徴的な顔の形 |
身体診察の結果は、大理石骨病の診断に直接結びつくものではありませんが、疑いを強める重要な手がかりとなり、その後の精密検査の必要性を判断する上で重要な情報源となります。
また、患者さんの全身状態を把握することで、今後の管理方針を検討する上でも貴重な情報となり、長期的な治療計画の立案にも役立つ可能性があります。
画像診断の役割
大理石骨病の診断において、画像診断は極めて重要な役割を果たし、特にX線検査は最も基本的かつ重要な検査として位置づけられています。
X線検査では、骨密度の異常な上昇や特徴的な骨の形態変化を捉えることができ、これらの所見は大理石骨病の診断において決定的な証拠となる場合があります。
X線検査で注目すべき所見には以下のようなものがあり、これらの特徴的な変化を総合的に評価することで、大理石骨病の可能性をより具体的に検討することができます。
- 骨密度の全体的な上昇
- 骨髄腔の狭小化
- 骨端部の特徴的な変化(エンドプレート硬化)
より詳細な評価が必要な際には、CTやMRIなどの高度な画像診断技術も活用され、これらの検査により、骨の内部構造や周囲の軟部組織の状態をより詳細に観察することが可能となり、診断の精度を高めることができます。
| 画像検査 | 主な目的 |
| X線 | 骨密度評価、全体像把握 |
| CT | 骨内部構造の詳細観察 |
| MRI | 骨髄や軟部組織の評価 |
画像診断の結果は、大理石骨病の診断確定や病型の判断、さらには経過観察において不可欠な情報源となり、患者さんの長期的な管理計画を立てる上でも重要な役割を果たします。
血液検査と生化学的評価
大理石骨病の診断プロセスにおいて、血液検査は重要な役割を果たし、骨代謝に関連する様々なマーカーを評価することで、骨形成と骨吸収のバランスを詳細に把握することができます。
血液検査では、骨代謝マーカーの異常値を検出することで、大理石骨病の可能性を示唆する重要な手がかりを得ることができ、さらに病態の重症度や進行度を評価する上でも有用な情報を提供します。
主な検査項目とその意義は以下の通りであり、これらの検査結果を総合的に解釈することで、大理石骨病の診断精度を高めることができます。
- 血清カルシウム・リン値 骨代謝の全体的な状態を反映
- アルカリホスファターゼ(ALP) 骨形成の活性度を示す
- 酒石酸抵抗性酸ホスファターゼ(TRAP) 破骨細胞の活性を反映
これらの検査結果は、大理石骨病の診断を直接確定するものではありませんが、骨代謝の異常を示す重要な手がかりとなり、他の検査結果と併せて総合的に判断することで、診断の確実性を高めることができます。
また、血液検査では骨代謝マーカー以外にも、全身状態を評価するための一般的な項目も併せて確認し、患者さんの全身状態を多角的に評価します。
| 検査項目 | 評価内容 |
| 血算 | 貧血の有無、感染の有無 |
| 肝機能・腎機能 | 全身状態の評価 |
| 電解質 | カルシウム代謝の評価 |
これらの検査結果を総合的に判断することで、大理石骨病の診断精度を高めるとともに、患者さんの全身状態を適切に評価することができ、長期的な管理計画の立案にも役立てることができます。
遺伝子検査の意義
大理石骨病の確定診断において、遺伝子検査は極めて重要な役割を果たし、既知の原因遺伝子の変異を同定することで、診断の確実性を高めるだけでなく、病型の判別や予後の予測にも有用な情報を得ることができます。
遺伝子検査は、大理石骨病の診断において最も直接的かつ確実な証拠を提供し、他の検査では判断が難しいケースでも、決定的な診断根拠となることがあります。
遺伝子検査の対象となる主な遺伝子には以下のようなものがあり、これらの遺伝子の変異を特定することで、大理石骨病の確定診断が可能となります。
- CLCN7
- TCIRG1
- OSTM1
- RANKL
遺伝子検査の結果は、単に診断を確定するだけでなく、以下のような点で患者さんの管理に大きく貢献し、長期的な治療計画の立案や家族計画の検討にも重要な情報を提供します。
- 病型の正確な判別
- 家族内での遺伝リスクの評価
- 将来的な治療法選択への示唆
ただし、遺伝子検査の実施に際しては、十分な説明と同意が必要であり、検査前後の遺伝カウンセリングが重要となるため、専門的な知識を持つ医療者による丁寧な対応が求められます。
| 遺伝子 | 関連する病型 |
| CLCN7 | 常染色体優性型 |
| TCIRG1 | 常染色体劣性型 |
| OSTM1 | 重症型 |
| RANKL | 中間型 |
診断基準と鑑別診断
大理石骨病の診断は、上述の様々な検査結果を総合的に判断して行われ、典型的な臨床症状、特徴的な画像所見、血液検査結果、そして遺伝子検査の結果などを総合的に評価することで、最終的な診断が下されます。
診断基準には、患者さんの年齢や推定される病型に応じて、重視すべき項目が異なる場合があり、個々の患者さんの状況に応じて柔軟に判断することが求められます。
鑑別を要する疾患としては、以下のようなものがあり、これらの疾患との区別を慎重に行うことで、大理石骨病の診断精度を高めることができます。
- 骨硬化性疾患(骨Paget病など)
- 良性腫瘍性疾患(骨硬化性転移など)
これらの疾患との鑑別には、詳細な病歴聴取、綿密な身体診察、そして適切な検査の組み合わせが不可欠であり、場合によっては経過観察を行いながら慎重に診断を進める必要があります。

画像所見
代謝疾患の一種である大理石骨病(だいりせきこつびょう)の診断において、画像検査は極めて重要な役割を果たし、早期発見や適切な治療方針の決定に寄与します。
X線検査による大理石骨病の特徴的所見
X線検査は、大理石骨病の診断において最も基本的かつ有用な画像検査方法であり、広範囲の骨の状態を一度に評価できる利点があります。
この検査では、骨の密度や構造の変化を詳細に観察することができ、疾患の進行度や病型の判断に重要な情報を提供します。
大理石骨病のX線所見として、以下のような特徴が見られ、これらの所見の組み合わせが診断の手がかりとなります。
- 骨全体の濃度増加(骨硬化像)
- 骨端線の拡大と不整
- 長管骨の変形(湾曲や短縮)
- 骨折の存在
| 病型 | X線所見の特徴 |
| 重症型 | 全身の骨硬化像、骨端線の著明な拡大、骨折の多発 |
| 中間型 | 骨硬化像の程度が中等度、骨端線の軽度拡大 |
| 遅発型 | 局所的な骨硬化像、骨端線の変化は軽微 |
これらの所見は、病型によって程度や範囲が異なることがあり、患者さんの年齢や症状と合わせて総合的に評価することが重要です。
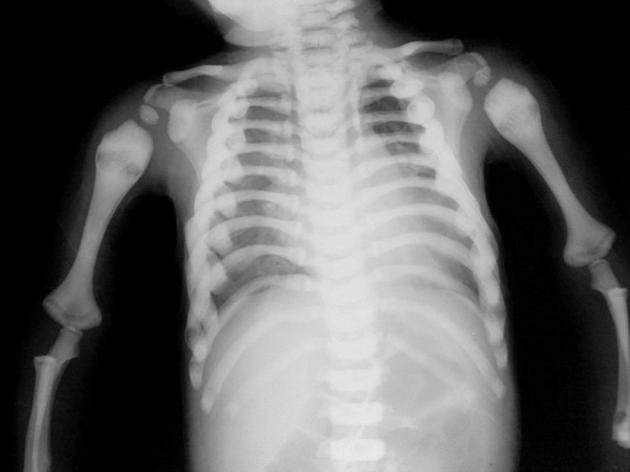
所見:肋軟骨接合部の拡大、典型的な骨幹端の透亮帯および骨皮質と髄質の同定が困難である。
CT検査による大理石骨病の詳細評価
CT検査は、X線検査よりも詳細な骨の構造を三次元的に評価することができる検査方法であり、微細な骨の変化や内部構造の異常を捉えることが可能です。
大理石骨病の場合、CT検査では以下のような所見が観察され、これらの情報は治療方針の決定や手術計画の立案に大きく貢献します。
| 観察部位 | CT所見 |
| 皮質骨 | 肥厚と密度上昇 |
| 海綿骨 | 骨梁の増加と肥厚 |
| 骨髄腔 | 狭小化または消失 |
| 骨折部位 | 詳細な骨折線の描出と周囲の骨硬化像 |
CT検査は、特に骨折の評価や手術計画の立案時に有用であり、複雑な骨の変化を立体的に把握することができ、治療の成功率を高めることにつながります。
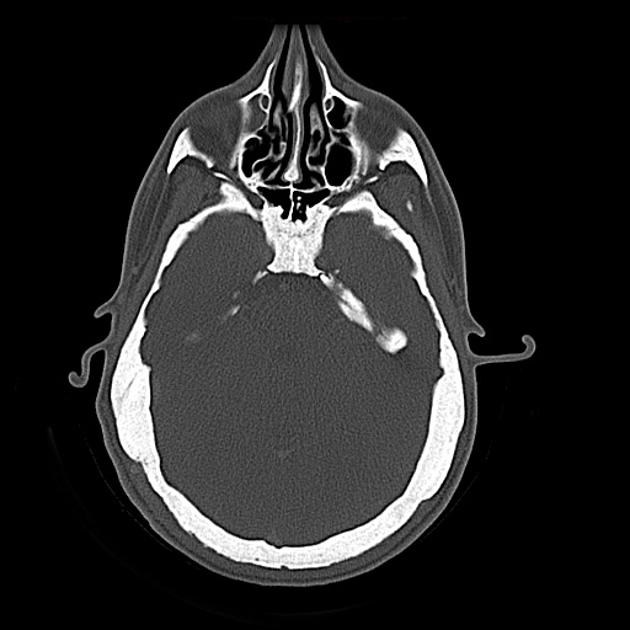
所見:びまん性の骨肥厚・骨密度増加を認める。
MRI検査による骨髄の評価
MRI検査は、骨髄の状態を評価するのに適した検査方法であり、軟部組織の変化や微細な骨髄の異常を高感度で検出することができます。
大理石骨病では、骨髄腔の狭小化や消失が特徴的であり、MRI検査によってこれらの変化を詳細に観察することができ、病態の進行度や合併症の有無を評価する上で重要な情報を提供します。
MRI検査による大理石骨病の主な所見は以下の通りであり、これらの所見を総合的に判断することで、より正確な診断と適切な治療方針の決定が可能となります。
- T1強調画像での低信号域の拡大(骨髄腔の狭小化を反映)
- T2強調画像での不均一な信号変化
- 骨髄浮腫を示す領域の存在(特に骨折部位周囲)
| シーケンス | 主な所見 |
| T1強調画像 | 骨髄の低信号域拡大 |
| T2強調画像 | 不均一な信号変化、骨髄浮腫の描出 |
| STIR画像 | 骨髄浮腫や炎症性変化の高感度な検出 |
MRI検査は、骨折や骨髄炎などの合併症の評価にも有用であり、病態の詳細な把握に役立ち、患者さんの予後改善につながる可能性があります。
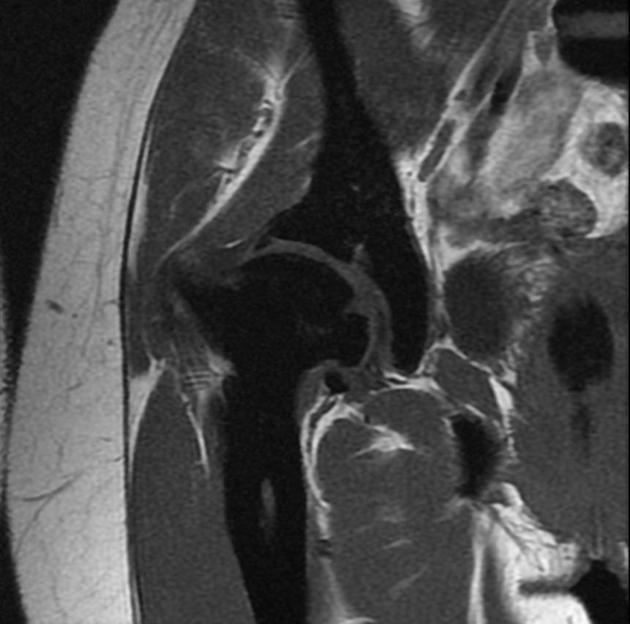
所見:撮影範囲の骨にT1WI低信号化が目立ち、骨肥厚・密度上昇が疑われる。
画像所見の経時的変化と予後評価
大理石骨病の画像所見は、経時的に変化することがあり、病態の進行や治療効果を正確に評価するためには、定期的な画像検査が欠かせません。
そのため、定期的な画像検査によって病態の進行や治療効果を評価することが大切であり、患者さんの長期的な健康管理において重要な役割を果たします。
経過観察における画像検査のポイントには、以下のようなものがあり、これらの変化を注意深く観察することで、治療の効果や病態の進行を適切に評価することができます。
- 骨硬化像の程度や範囲の変化
- 骨折の有無とその治癒過程
- 骨変形の進行状況
- 骨髄腔の変化
| 経過観察項目 | 画像検査の役割 |
| 骨密度変化 | 骨硬化の程度や分布の評価 |
| 骨折リスク | 骨構造の脆弱性や変形の程度の判定 |
| 治療効果 | 骨密度や骨構造の改善度の測定 |
| 合併症 | 二次性の骨折や骨髄炎などの早期発見 |
これらの所見を総合的に評価することで、患者さんの状態や予後をより正確に把握することができ、個々の患者さんに適した治療計画の調整や生活指導につなげることが可能となります。
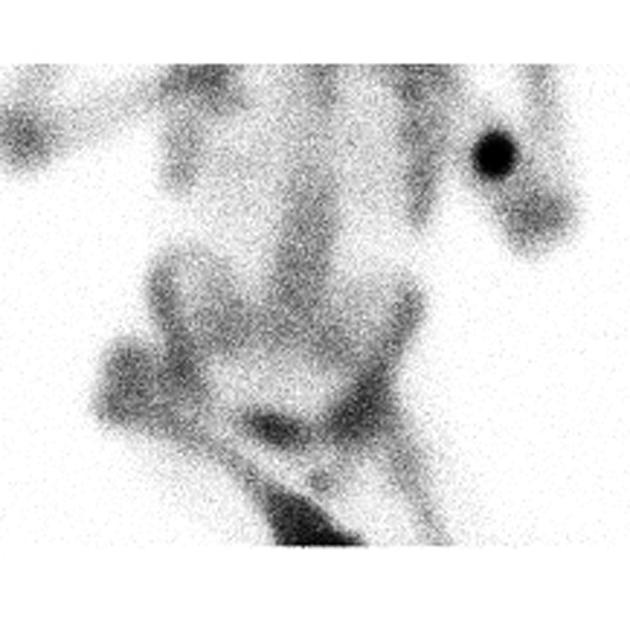
所見:99Tcm-MDP骨シンチグラム。複数の長骨の骨幹端および隣接する骨幹に対称的な集積増加を認め、骨硬化症に特徴的である。右下肢の短縮を認める。

大理石骨病の治療方法と薬、治癒までの期間
代謝疾患の一種である大理石骨病(だいりせきこつびょう)の治療は、患者さんの年齢や症状の重症度、合併症の有無などを考慮して個別に計画され、長期的な視点で総合的なケアが提供されます。
治療の主な目標は、骨の代謝異常を改善し、骨折のリスクを軽減することにあり、患者さんの生活の質を向上させ、日常生活の制限を最小限に抑えることを目指します。
治療方法は大きく分けて、薬物療法、外科的治療、リハビリテーションの3つに分類され、それぞれの方法が患者さんの状態に応じて適切に選択されます。
これらの治療法を適切に組み合わせることで、患者さんの生活の質を向上させ、長期的な健康管理を行うことが可能となり、疾患の進行を抑制し、合併症のリスクを低減することができます。
薬物療法による大理石骨病の管理
薬物療法は、大理石骨病の治療において中心的な役割を果たし、骨代謝のバランスを整え、骨の強度を改善することを目的としています。
主に使用される薬剤には、以下のようなものがあり、それぞれが異なるメカニズムで骨の健康維持に寄与します。
- カルシウム製剤
- ビタミンD製剤
- 骨吸収抑制剤
- 骨形成促進剤
| 薬剤の種類 | 主な作用 | 投与方法 | 期待される効果 |
| カルシウム製剤 | 血中カルシウム濃度の正常化 | 経口 | 骨密度の改善、骨折リスクの低下 |
| ビタミンD製剤 | カルシウム吸収促進 | 経口または注射 | 骨の石灰化促進、筋力の維持 |
| 骨吸収抑制剤 | 過剰な骨吸収の抑制 | 経口または点滴 | 骨密度の維持、骨折予防 |
| 骨形成促進剤 | 骨芽細胞の活性化 | 皮下注射 | 新しい骨の形成促進、骨質の改善 |
なお、諸外国では重症例に対するインターフェロンγ療法(米国FDA承認)の活用が試みられており、インターフェロンγ-1b投与は悪性乳児型の進行抑制に有効である一方、、ステロイドの有用性は確立していません。
これらの薬剤は、患者さんの状態に応じて適切に選択され、組み合わせて使用されることで、より効果的な治療成果が期待できます。
外科的治療とリハビリテーション
重度の骨変形や頻繁な骨折がある場合、外科的治療が検討され、患者さんの生活の質を大幅に改善する可能性があります。 手術の目的は、骨の変形を矯正し、骨折のリスクを軽減することにあり、患者さんの年齢や全身状態を考慮して慎重に計画されます。
主な外科的治療には以下のようなものがあり、それぞれの手術が患者さんの状態に応じて選択されます。
- 骨切り術
- 骨移植術
- 関節置換術
| 手術の種類 | 適応 | 期待される効果 | 術後のリハビリテーション |
| 骨切り術 | 重度の骨変形 | 骨の形状改善 | 関節可動域訓練、筋力強化 |
| 骨移植術 | 骨欠損部位の補填 | 骨強度の向上 | 段階的な荷重訓練、歩行練習 |
| 関節置換術 | 関節の変形や機能障害 | 関節機能の回復 | 関節可動域訓練、日常動作練習 |
手術後のリハビリテーションは、機能回復と再骨折予防のために不可欠であり、患者さんの状態に合わせて個別のプログラムが作成されます。
治療効果と経過観察
大理石骨病の治療効果は、個々の患者さんによって異なり、治癒までの期間を一概に定めることは困難ですが、適切な治療を継続することで症状の改善が期待できます。
しかしながら、適切な治療を継続することで、多くの患者さんで症状の改善や骨折リスクの低下が期待でき、生活の質の向上につながることが報告されています。
治療効果を評価するために、以下のような項目が定期的に確認され、治療の進行状況や患者さんの全身状態が総合的に評価されます。
- 血液検査(カルシウム、リン、ビタミンD等の値)
- 骨密度検査
- X線検査
| 病型 | 治療期間の目安 | 経過観察の頻度 | 主な評価項目 |
| 重症型 | 数年から生涯 | 1〜3ヶ月ごと | 血液検査、骨密度、骨折の有無 |
| 中間型 | 1〜3年程度 | 3〜6ヶ月ごと | 骨密度、血液検査、生活の質評価 |
| 遅発型 | 6ヶ月〜1年程度 | 6ヶ月〜1年ごと | 骨密度、症状の変化、日常機能評価 |
治療の進行に応じて、薬剤の種類や用量が調整されることがあり、患者さんの状態の変化に柔軟に対応することが重要です。
生活指導と長期的な管理
大理石骨病の患者さんにとって、日常生活における注意点や長期的な健康管理は重要であり、医療チームによる包括的なサポートが提供されます。
医療機関では、以下のような生活指導が行われることがあり、患者さんの生活習慣全体を見直し、疾患管理に役立てることが目指されます。
- 適度な運動の推奨
- 転倒予防のための環境整備
- 栄養バランスの取れた食事指導
| 生活指導の項目 | 具体的な内容 | 期待される効果 | 実施上の注意点 |
| 運動 | ウォーキング、水中運動 | 骨密度の維持向上 | 過度な負荷を避ける、安全確保 |
| 転倒予防 | 手すりの設置、段差の解消 | 骨折リスクの軽減 | 定期的な環境チェック、補助具使用 |
| 食事 | カルシウム・ビタミンDの摂取 | 骨代謝の改善 | アレルギーの確認、過剰摂取注意 |
これらの指導を守ることで、治療効果を最大限に引き出し、患者さんの生活の質を向上させることができ、長期的な疾患管理に大きく貢献します。

治療の副作用やデメリット(リスク)
代謝疾患の一種である大理石骨病(だいりせきこつびょう)の治療には、様々な薬物が使用されますが、これらの薬剤にはそれぞれ固有の副作用やリスクが存在し、患者さんの身体状態や生活の質に影響を与える可能性があります。
患者さんの安全と治療効果の最大化を図るためには、これらの副作用やリスクを十分に理解し、適切に対処することが重要であり、医療チームと患者さんの密接な連携が不可欠となります。
カルシウム製剤やビタミンD製剤の使用に伴う主な副作用には、以下のようなものがあり、それぞれ患者さんの日常生活に影響を及ぼす可能性があります。
- 高カルシウム血症
- 消化器症状(便秘、腹痛など)
- 腎結石形成
| 薬剤の種類 | 主な副作用 | リスク管理の方法 | 患者さんへの影響 |
| カルシウム製剤 | 高カルシウム血症、便秘 | 定期的な血液検査、投与量調整 | 日常生活の制限、不快感 |
| ビタミンD製剤 | 高カルシウム血症、腎結石 | 尿中カルシウム濃度のモニタリング | 疼痛、排尿障害 |
| 骨吸収抑制剤 | 顎骨壊死、消化器症状 | 歯科検診、投与方法の工夫 | 口腔機能障害、食事摂取困難 |
| 骨形成促進剤 | 骨肉腫、注射部位反応 | 定期的な画像検査、投与部位の変更 | 腫瘍発生の不安、局所的な痛み |
これらの副作用は、患者さんの生活の質に大きな影響を与える可能性があるため、慎重なモニタリングと迅速な対応が求められ、医療チームと患者さんの協力が治療成功の鍵となります。
外科的治療に伴うリスクと合併症
大理石骨病の治療において、外科的介入が必要となることがありますが、手術にはいくつかのリスクや合併症が伴い、患者さんの年齢や全身状態、手術の種類によってその程度や頻度が異なることがあります。
これらのリスクは、患者さんの年齢、全身状態、手術の種類によって異なりますが、主なものには以下のようなものがあり、術前の十分な説明と同意取得が重要となります。
- 感染症
- 出血
- 麻酔関連の合併症
- 骨折や骨癒合不全
| 手術の種類 | 主なリスク | 予防・対策 | 術後の注意点 |
| 骨切り術 | 骨折、神経損傷 | 慎重な手術計画、術後管理 | 荷重制限、リハビリテーション |
| 骨移植術 | 感染、移植骨の吸収 | 無菌操作 | 定期的な画像検査、感染予防 |
| 関節置換術 | 人工関節の緩み、感染 | 定期的なフォローアップ | 異常音や痛みの早期報告 |
| 脊椎固定術 | 隣接椎間障害、神経障害 | 適切な固定範囲の決定 | 姿勢指導、継続的な運動療法 |
これらのリスクを最小限に抑えるためには、術前の十分な評価と準備、そして術後の適切なケアが不可欠であり、患者さんと医療チームの緊密な連携が求められます。
長期治療に伴う心理的・社会的影響
大理石骨病の治療は長期にわたることが多く、患者さんの心理面や社会生活に大きな影響を与える可能性があり、これらの影響は疾患の経過や治療効果にも影響を及ぼすことがあります。
これらの影響は、直接的な副作用ではありませんが、患者さんの生活の質に重要な影響を及ぼす要因となり、総合的な支援体制の構築が求められます。
長期治療に伴う主な心理的・社会的影響には以下のようなものがあり、個々の患者さんの状況に応じた対応が重要です。
- うつ症状や不安障害
- 社会的孤立
- 就労や学業への支障
- 経済的負担
| 影響の種類 | 具体的な問題 | サポート方法 | 長期的な対策 |
| 心理的影響 | うつ、不安、自尊心の低下 | 心理カウンセリング、支援グループ | 定期的な心理評価、家族支援 |
| 社会的影響 | 人間関係の変化、孤立 | ソーシャルワーカーの介入 | 社会参加の促進、ピアサポート |
| 経済的影響 | 医療費負担、就労困難 | 社会保障制度の活用 | 職業リハビリ、経済的相談 |
| 家族への影響 | 介護負担、家族関係の変化 | 家族カウンセリング | レスパイトケア、家族会の紹介 |
これらの問題に対処するためには、医療チームによる包括的なサポートと、患者さんを取り巻く環境への配慮が大切であり、長期的な視点での支援計画が必要となります。
治療中断や不適切な管理によるリスク
大理石骨病の治療を中断したり、不適切に管理したりすることで、様々なリスクが生じる可能性があり、これらのリスクは疾患の進行や合併症の発生につながる恐れがあるため、患者さんと医療チームの継続的な連携が重要です。
これらのリスクは、疾患の進行や合併症の発生につながる恐れがあるため、十分な注意が必要であり、患者さんの治療に対する理解と積極的な参加が求められます。
治療中断や不適切な管理によって生じる主なリスクには以下のようなものがあり、それぞれのリスクに対する適切な対策が必要となります。
- 骨折リスクの増加
- 骨変形の進行
- 臓器機能障害の悪化
- QOLの低下
| リスクの種類 | 具体的な問題 | 予防策 | 再開時の注意点 |
| 身体的リスク | 骨折、変形の進行 | 定期的な受診、服薬管理 | 段階的な治療再開、密な観察 |
| 機能的リスク | 日常生活動作の制限 | リハビリテーションの継続 | 個別化されたリハビリ計画 |
| 全身的リスク | 臓器機能の悪化 | 総合的な健康管理 | 各種検査の実施、慎重な評価 |
| 心理的リスク | 治療への不信感、抑うつ | 継続的な心理サポート | 信頼関係の再構築、動機付け |
これらのリスクを回避するためには、患者さんの治療に対する理解と積極的な参加が重要となり、医療チームとの良好な関係性の構築が不可欠です。

大理石骨病の再発の可能性と予防法
代謝疾患の一種である大理石骨病(だいりせきこつびょう)は、完治が困難な慢性疾患であり、長期的な管理が求められるため、患者さんとその家族、そして医療チームの継続的な協力が不可欠となります。
再発のリスクは常に存在し、患者さんの生活の質を維持するためには、継続的な予防策と定期的なフォローアップが不可欠であり、個々の患者さんの状況に応じたきめ細かな対応が求められます。
再発リスクは病型によって異なり、重症型(新生児型・乳児型)、中間型、遅発型それぞれに応じた予防策が必要となり、患者さんの年齢や生活環境にも配慮した総合的なアプローチが重要です。
以下の表は、各病型における再発リスクと主な予防策をまとめたものです。
| 病型 | 再発リスクの程度 | 主な予防策 | 生活上の注意点 |
| 重症型 | 高 | 厳密な薬物療法、定期的な骨密度検査 | 転倒予防、感染症対策 |
| 中間型 | 中 | 生活習慣の改善、継続的なモニタリング | 適度な運動、ストレス管理 |
| 遅発型 | 低~中 | 定期的な検診、栄養管理 | バランスの取れた食事、睡眠管理 |
再発を防ぐためには、医療チームとの密接な連携と患者さん自身による自己管理が重要であり、家族や周囲のサポートも大きな役割を果たします。
再発予防のための生活習慣改善
大理石骨病の再発予防には、日常生活における様々な取り組みが重要であり、これらの取り組みは患者さんの全身状態の改善にも寄与する可能性があります。
これらの取り組みは、骨の健康を維持し、疾患の進行を遅らせる効果が期待できるだけでなく、患者さんの全体的な健康状態や生活の質の向上にもつながる可能性があります。
再発予防のための主な生活習慣改善策には、以下のようなものがあり、それぞれが相互に関連し合いながら総合的な効果を生み出します。
- バランスの取れた食事
- 適度な運動
- 十分な睡眠
- ストレス管理
| 改善項目 | 具体的な取り組み | 期待される効果 | 実践上の注意点 |
| 食事 | カルシウムとビタミンDの摂取 | 骨密度の維持、骨折リスク低減 | 過剰摂取に注意、個別指導が必要 |
| 運動 | ウォーキング、水中運動 | 骨強度の向上、筋力維持 | 過度な負荷を避ける、安全確保 |
| 睡眠 | 規則正しい睡眠サイクルの確立 | ホルモンバランスの調整 | 個人差に配慮、環境整備が重要 |
| ストレス管理 | リラックス法の実践、趣味の時間確保 | 全身状態の改善 | 継続的な実践、専門家の助言活用 |
これらの生活習慣改善は、患者さんの年齢や病状に応じて個別化する必要があり、医療チームの指導のもとで段階的に取り組むことが望ましいでしょう。
定期的なモニタリングと早期発見の重要性
大理石骨病の再発を早期に発見し、適切な対応を行うためには、定期的なモニタリングが重要であり、患者さんと医療チームの協力体制が鍵となります。
モニタリングの頻度や内容は、患者さんの病型や状態によって異なりますが、一般的には以下のような項目が含まれ、これらの結果を総合的に評価することで、より正確な病状の把握が可能となります。
- 血液検査(カルシウム、リン、ビタミンDなどの値)
- 骨密度検査
- X線検査
- 尿検査
| 検査項目 | 頻度の目安 | 主な確認ポイント | 結果の解釈と対応 |
| 血液検査 | 1~3ヶ月ごと | 電解質バランス、ビタミンD濃度 | 異常値の早期発見と調整 |
| 骨密度検査 | 6ヶ月~1年ごと | 骨密度の変化、骨折リスク | 治療効果の評価、方針の見直し |
| X線検査 | 1年ごと | 骨変形の進行、骨折の有無 | 骨の状態変化の把握と対策 |
| 尿検査 | 3~6ヶ月ごと | カルシウム排泄量、腎機能 | 代謝異常の評価、合併症の予防 |
これらの検査結果を総合的に評価することで、再発の兆候を早期に捉えることができ、迅速な対応が可能となります。
再発時の対応と長期的な予後管理
大理石骨病の再発が確認された際には、迅速かつ適切な対応が求められ、患者さんの状態や生活環境を考慮した包括的なアプローチが重要となります。
再発時の対応は、患者さんの状態や再発の程度によって異なりますが、一般的には以下のような手順が取られ、それぞれの段階で綿密な評価と調整が行われます。
- 再発の程度と原因の評価
- 薬物療法の見直しと調整
- 生活習慣の再評価と改善
- 必要に応じた専門的介入(例えば、理学療法や栄養指導)
| 再発の程度 | 対応の方針 | フォローアップの頻度 | 患者さんへの支援内容 |
| 軽度 | 生活習慣の改善、薬物療法の微調整 | 1~3ヶ月ごと | 自己管理の指導、励まし |
| 中等度 | 薬物療法の変更、専門的介入の検討 | 2週間~1ヶ月ごと | 心理的サポート、家族指導 |
| 重度 | 入院管理、集中的な治療介入 | 週1回~2週間ごと | 24時間体制のケア、退院支援 |
長期的な予後管理においては、再発のリスク因子を特定し、それらに対する予防策を講じることが大切であり、患者さんの生活全般にわたる包括的なアプローチが求められます。

治療費
大理石骨病の治療費は、病状の重症度や必要な治療内容によって大きく変動します。一般的に、長期的な管理が必要となるため、継続的な医療費の負担が生じる可能性があります。
公的医療保険の適用により、患者さんの自己負担は軽減されますが、それでも相当な金額になる場合があります。
検査費用
| 検査項目 | 概算費用 |
| 血液検査 | 4,200円(血液一般+生化学5-7項目の場合) |
| 骨密度検査 | 800円~4,500円 |
処置費用
治療としてはステロイド薬(プレドニゾロン)40円/日(プレドニン40mg/日)や造血幹細胞移植 258,500~664,500円などが挙げられます。
入院費用
| 入院期間 | 概算費用 |
| 1週間 | 12万円~25万円 |
| 1ヶ月 | 40万円~80万円 |
なお、上記の価格は2024年11月時点のものであり、最新の価格については随時ご確認ください。
以上