糖尿病は、慢性的な生体内で生じる全ての化学変化とエネルギー変換(代謝)に関する病気のため、時間が経つといろいろな合併症を引き起こすことがあります。
糖尿病の合併症に関しては少しずつ知られては来ていますが、まだまだ十分ではない状況です。
たとえば、近年の報道では、2022年に渡辺徹さんがなくなられたニュースを見て衝撃を受けられた方は多かったでしょう。
渡辺徹さんは30歳で糖尿病を患い、その後色々検査や治療を行われたものの、合併症は進行し、2012年には虚血性心疾患で6時間の大手術を受けたとのことです。
最後の死因は敗血症であり、こちらも糖尿病の感染に対する抵抗力・治癒力の低下による影響が強く疑われるニュースでした。
こうしたように、糖尿病が進行して起きる合併症は、体のさまざまな部分に影響を与え、急性および慢性の症状・傷害を引き起こし、生活の質(QOL)を低下させ、命に関わる状況にもなってしまいます。
ここでは、糖尿病の合併症が生じる原因を解説し、一般的な合併症をいくつか紹介していきます。

1.糖尿病の合併症が起こる原因とは?
糖尿病の合併症が起きてしまう原因は一つではなく、複数の要素が絡み合って生じてしまいます。
遺伝的な要因、環境の要因、そして生活習慣による影響がそれぞれ関与し、病気の発症や進行に複雑に影響し、合併症が生じて、それがどんどんひどくなっていきます。
具体的には下記が原因と言われています。
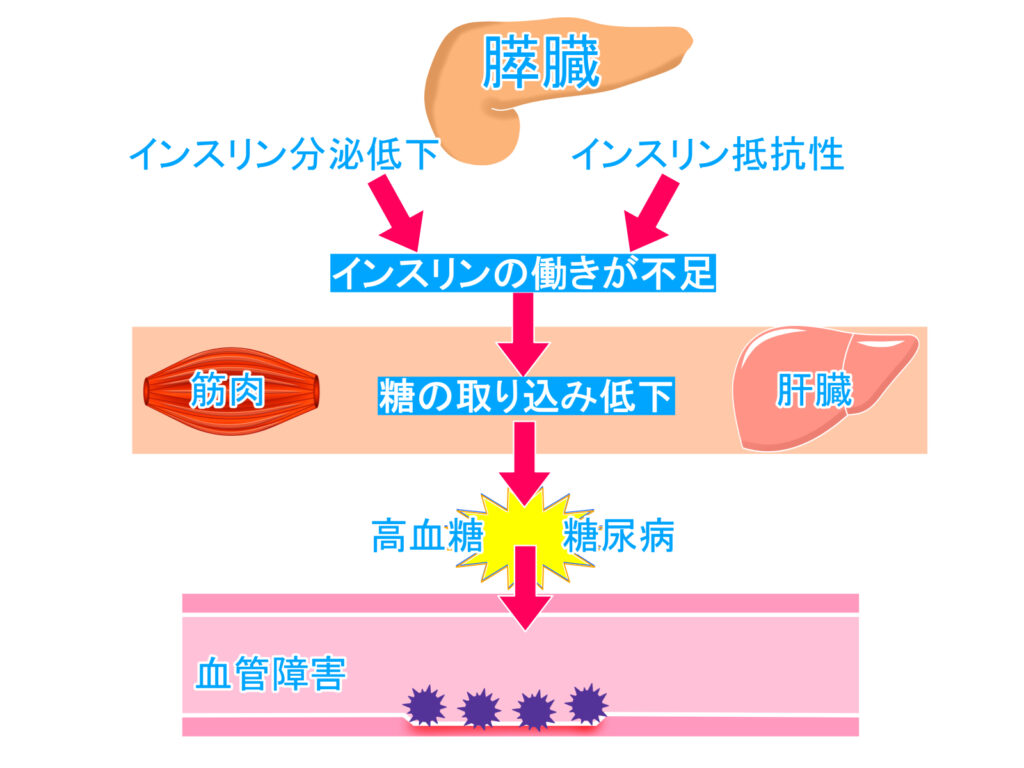
①高血糖
血糖(血液中のブドウ糖)をからだの細胞がたえず取り込み、エネルギーに換えて活動しています。
その取り込みを行う際にはインスリンが重要であり、インスリンの作用が不足すると、血糖値が高い状態=「高血糖」を招いてしまう。
ということは前回の記事で説明しました。
この高血糖は糖尿病の特徴ですが、時間がたつと血管や神経にダメージが生じてしまいます。
このダメージは、後述する網膜症や腎症、神経障害などの微小血管合併症を引き起こすことがあります。
②インスリン抵抗性
「インスリン抵抗性」とは、体内の細胞がインスリンに反応しづらくなり、血糖値が高くなる状態です。
インスリンが効きにくくなったのをカバーするため、膵臓からはインスリンが多量に分泌され、「高インスリン血症」の状態となります。
高インスリン血症では、交感神経が緊張状態になってしまったり、塩分(ナトリウム)が腎臓から排泄されにくくなったり、血管壁を構成している細胞の成長が促進され易くなったりします。
その結果、血管が広がりにくくなり、血液量も増え、血圧が高くなります。
そして、心血管疾患や脳卒中、末梢動脈疾患などの大血管合併症の一因となることがあります。
③炎症
インスリンというホルモンは血管の中の、内皮細胞といわれる細胞に作用して、一酸化窒素(NO)という物質を作り出して血管を広げ、動脈硬化を起こさないように作用します。
しかし同時に血管の壁にある平滑筋細胞にも働いて、「炎症性のサイトカイン」が作られるように誘導し、結果的には動脈硬化を促進する方向に働くとも言われています。
そして、糖尿病は感染などの炎症も治りにくくなってしまうことが知られています。
こうした「慢性炎症」は糖尿病の一般的な特徴ですが、さまざまな臓器の組織損傷や機能障害の原因となります。
また、炎症はインスリンの働きを悪くし、インスリン抵抗性を更に引き起こすことがあります。
④酸化ストレス
糖尿病では、体内の活性酸素と抗酸化物質のバランスが崩れ、いわゆる「酸化ストレス」が増加します。
増加した酸化ストレスが、細胞内での炎症を引き起こし、その結果膵臓の中の細胞に傷害をもたらし、糖尿病を更に悪化させてしまうといわれています。
そして酸化ストレスはその他の細胞のダメージを引き起こし、糖尿病性合併症の発症の一因となることがあります。

⑤生活習慣の乱れ
食生活の乱れや運動不足、喫煙、過度の飲酒などの生活習慣は、今まで述べた原因に悪影響を更に及ぼして、糖尿病合併症の発症や進行に影響してしまいます。
(a.)生活の乱れ
病気にかからない・治していくためには、バランスのとれた食事が重要であり、特に糖尿病の患者にとっては血糖値コントロールを考えた食品の選択が重要です。
高糖質、高カロリーの食事は血糖値を急激に上昇させ、インスリン抵抗性を悪化させる可能性があります。
(b.)運動不足
定期的な運動は血糖値をうまくコントロールし、体重を維持し、肉体的・精神的に安定した生活を送るのに役立ちます。
逆に、運動不足は肥満のリスクを高め、血糖値のコントロールを困難にしてします。
(c.)精神的ストレス
長期的な精神的ストレスは血糖値を上昇させ、糖尿病のコントロールが難しくなってしまいます。
また、ストレスは不健康な食事や運動不足といった他の生活習慣の問題を引き起こす可能性があります。

(d.)喫煙
喫煙は様々な場所の血流を減少させ、体の組織に酸素と栄養素を供給する能力を損なってします。
また、インスリン抵抗性の上昇してしまったり、免疫機能が低下してしまい、風邪などの感染や足の傷が治りにくいなどの悪影響を及ぼしてしまいます。
(e.)アルコールの過剰摂取
アルコールは血糖値を上昇させる可能性があり、糖尿病のコントロールが難しくなってしまいやすいです。
また、アルコール摂取中は精神的な抑制が効きにくくなってしまうため、なんとか精神的にコントロールしてきた食欲や、その他の制限も継続できなくなってしまう可能性もあります。

これらの生活習慣の乱れが続くと、糖尿病の合併症を引き起こし、進行を早めたり治療が困難になってしまう可能性があります。
そのため、健康的な食事、適度な運動、ストレスの管理、禁煙、適度なアルコール摂取などの健康的な生活習慣を維持していくことが、糖尿病の合併症の予防・進行抑制に役立ちます。
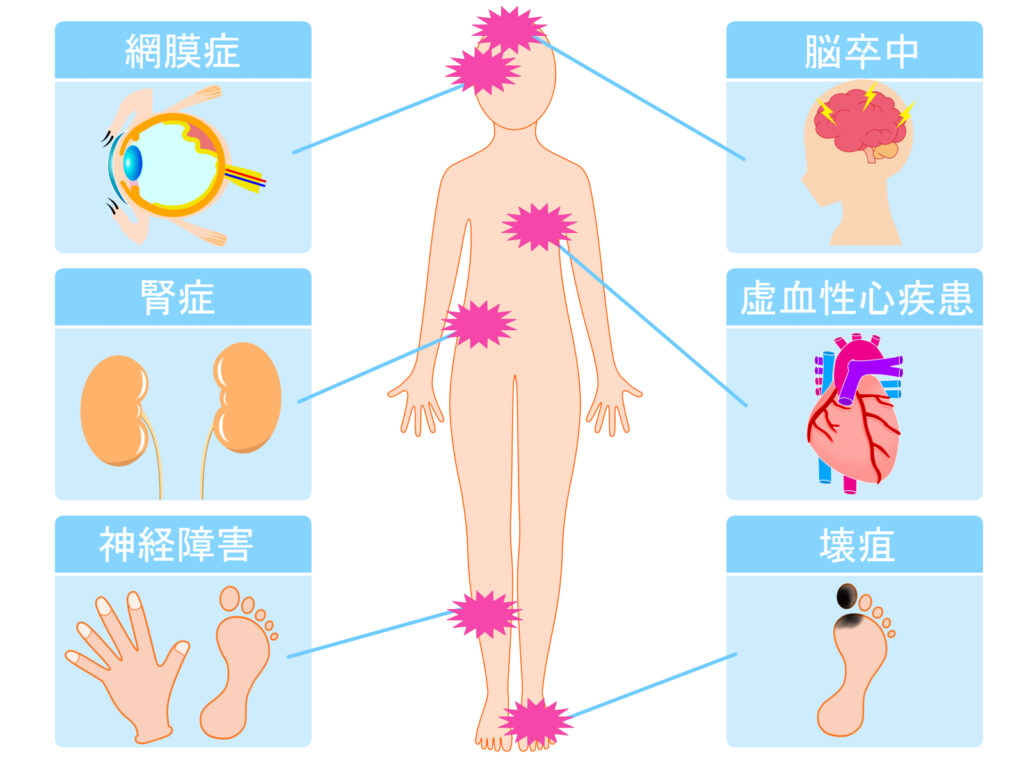
2.非常に大事な3大糖尿病合併症とは、「神経障害」・「腎症」・「網膜症」
糖尿病の管理が不十分なまま長期間経過してしまうと、全身の様々な臓器に影響を及ぼし、さまざまな合併症を引き起こします。
その中でも、特に重要なのが3つの大きな合併症である糖尿病性神経障害、糖尿病性網膜症、そして糖尿病性腎症です。
これらの合併症は、糖尿病の進行とともに生じ、一度進行すると完全に治すのは困難であり、患者の生活の質を大きく低下させてしまいます。
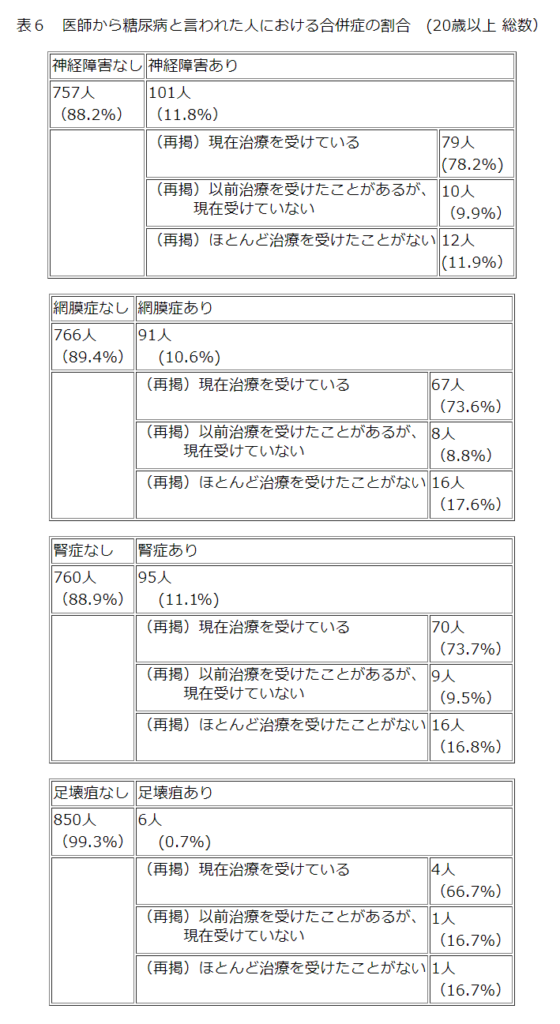
厚生労働省の「平成19年国民健康・栄養調査」では、様々な長鎖が行われました。
まず、医師から糖尿病と言われた人での合併症の割合は、神経障害がもっとも多く11.8%、次いで腎症 11.1%、網膜症 10.6%と報告されています。
これらの3大合併症がいかに重要であるかということがわかるデータです。
しかし、同時に糖尿病合併症の知識について調査が行なわれましたが、「糖尿病は腎臓障害の原因となる」の正答率は中程度でした。
「糖尿病の人には、血圧の高い人が多い」・「軽い糖尿病の人でも、心臓病、脳卒中になりやすい」の正答率は半数未満と低く、またまだ糖尿病の合併症について知られていないことが多いことがわかりました。
また、糖尿病患者の死因第一位は悪性新生物(がん)ですが、血糖コントロールが不十分なグループでは、良好な血糖コントロールを維持するグループに比べて平均寿命が約1.6歳短くなっています。

これらの事実から、糖尿病の3大合併症に対して、詳しく知ることがまず大事ということがわかってもらえるかと思います。
そして、その予防と早期発見、適切な管理が、糖尿病にかかってしまったとしても、患者本人の健康と生活の質を保ち、命を守る上で極めて重要であることが伺えます。
①神経障害
高血糖は全身の神経にダメージを与えるため、神経障害と呼ばれる状態になります。
糖尿病性神経障害は、手袋や靴下で覆われる部分に、左右対称に現れる特徴があります。
これは、末梢神経が高血糖によってダメージを受けるため、感覚が低下し、しびれや痛みが生じるからです。
この現象は、しばしば手足の先から始まり、症状が進行するにつれて手足の上部に向かって広がっていきます。
痛みが慢性化する場合や、進行して知覚が低下した結果、足潰瘍や足壊疽となる患者もいます。
感覚の低下によって、患者は自分の足に異常があることに気づかなくなり、小さな傷や皮膚の問題が悪化し、感染や潰瘍を引き起こす可能性があります。
詳しくはこちらの記事で記載していますので、是非ご覧下さい。

②腎症
糖尿病は腎臓にもダメージを与え、腎症と呼ばれる状態になります。
糖尿病性腎症は、糖尿病による慢性的な高血糖が腎臓の機能に悪影響を与えることで発症します。
腎臓は、体内の老廃物や過剰な水分を排出する働きを持ち、血液中の栄養素やミネラルのバランスを維持する重要な器官です。
腎臓の内部には数百万の小さな構造体である糸球体というフィルターがありますが、糖尿病性腎症では、糸球体の働きが低下し、腎機能が損なわれます。
その結果、糖尿病性腎症は次のような症状や合併症を引き起こすことがあります。
・タンパク尿
糸球体のフィルター機能が低下することで、本来尿中に排出されないはずのタンパク質が尿中に漏れ出します。
これは、タンパク尿と呼ばれる状態です。
・むくみ(浮腫)
腎機能の低下により、体内の水分や塩分が適切に排出されず、足や顔などに浮腫が現れることがあります。
・高血圧
腎機能の低下は、血圧を上昇させることがあります。
高血圧は、さらなる腎機能の悪化や心血管疾患のリスクを高めます。
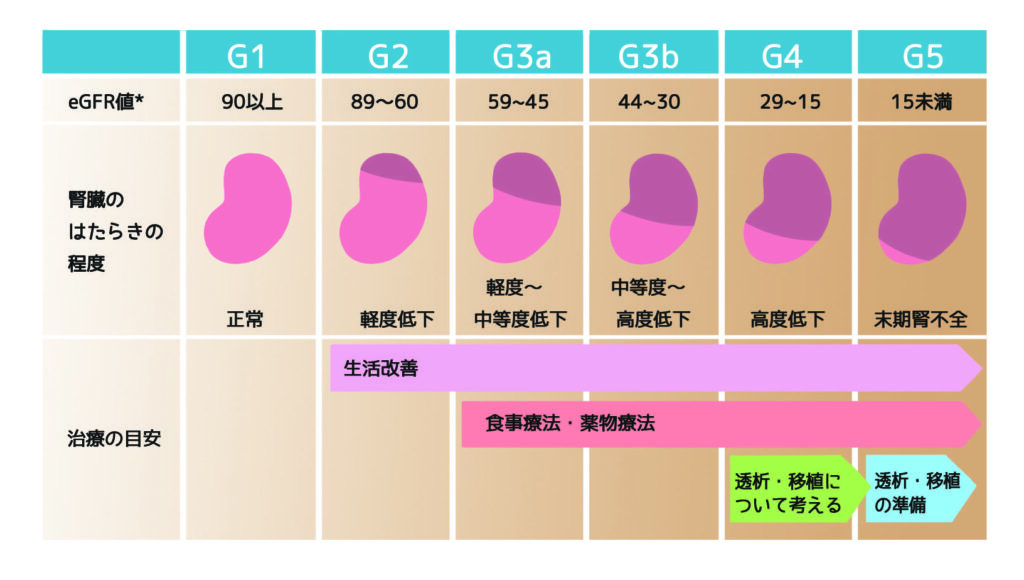
糖尿病性腎症が進行し、腎臓の機能が大幅に低下すると、最終的に腎不全となり、透析や腎移植が必要となることがあります。
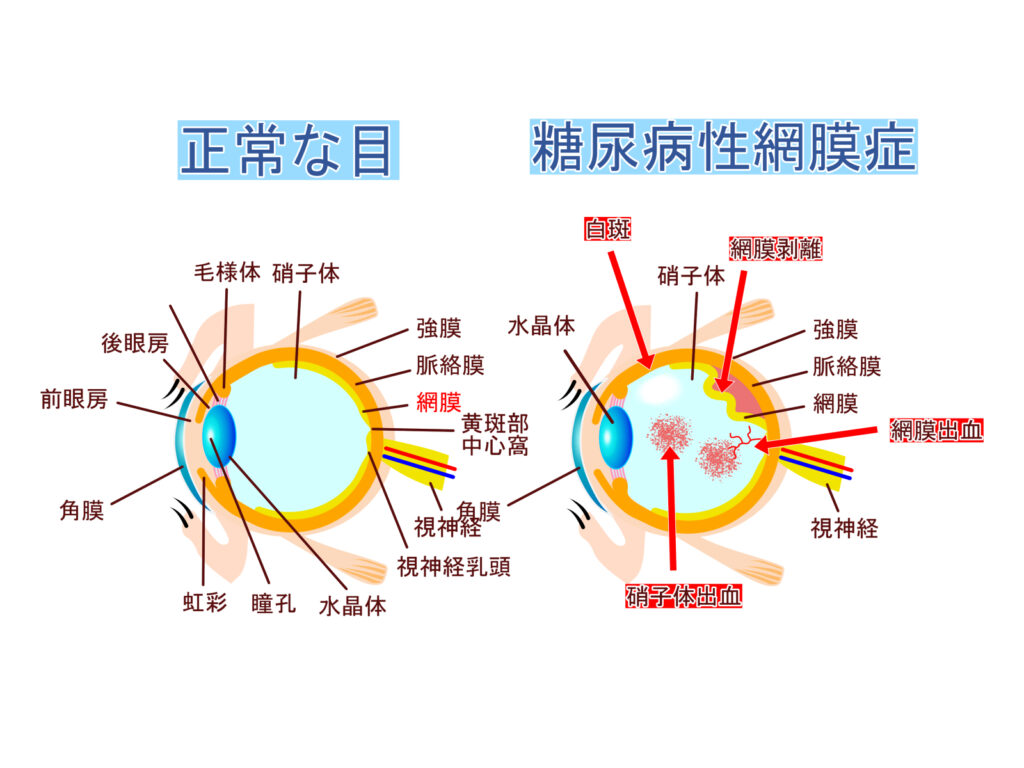
③網膜症
高血糖は網膜の血管を損傷し、網膜症と呼ばれる状態になります。
これは、放置すると視力低下や失明を引き起こす可能性があります。
網膜症は次のような段階に分けられます。
・非増殖性糖尿病性網膜症(NPDR)
病気の初期段階で、網膜の血管が弱くなり、微小出血や脂肪沈着が起こります。この段階では、視力に影響は少ないことが多いです。
・増殖性糖尿病性網膜症(PDR)
病気が進行し、新しい血管が網膜や視神経に異常に成長します。
これらの新しい血管は弱く、簡単に破れて出血し、網膜剥離や瞳孔内出血を引き起こすことがあります。
これにより、視力が著しく低下し、最終的に失明に至ることがあります。
3.その他にも糖尿病は様々な合併症を引き起こす
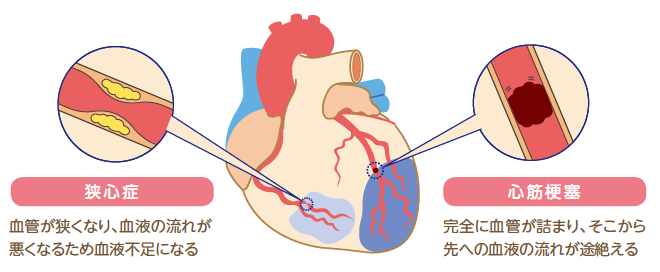
①心血管系疾患
糖尿病は、冠動脈疾患、脳卒中、末梢動脈疾患などの心血管疾患を発症するリスクが高くなります。
そのる主な理由は、高血糖状態によって血管や神経に傷害・損傷が生じてしまうからです。
高血糖は、血管壁に炎症を起こし、動脈硬化の進行を促進します。
そして、動脈硬化は動脈の内壁に脂質が堆積し、動脈が硬くなり狭くなる病態です。
これらにより、心臓、脳、下肢などの血流が悪くなり、冠動脈疾患、脳卒中、末梢動脈疾患などの心血管疾患が発症しやすくなります。
また、糖尿病は、血中脂質(コレステロールやトリグリセリド)の異常や高血圧といった心血管疾患のリスク因子とも関連しています。
これらのリスク因子が重なることで、糖尿病患者の心血管疾患のリスクはさらに高まります。
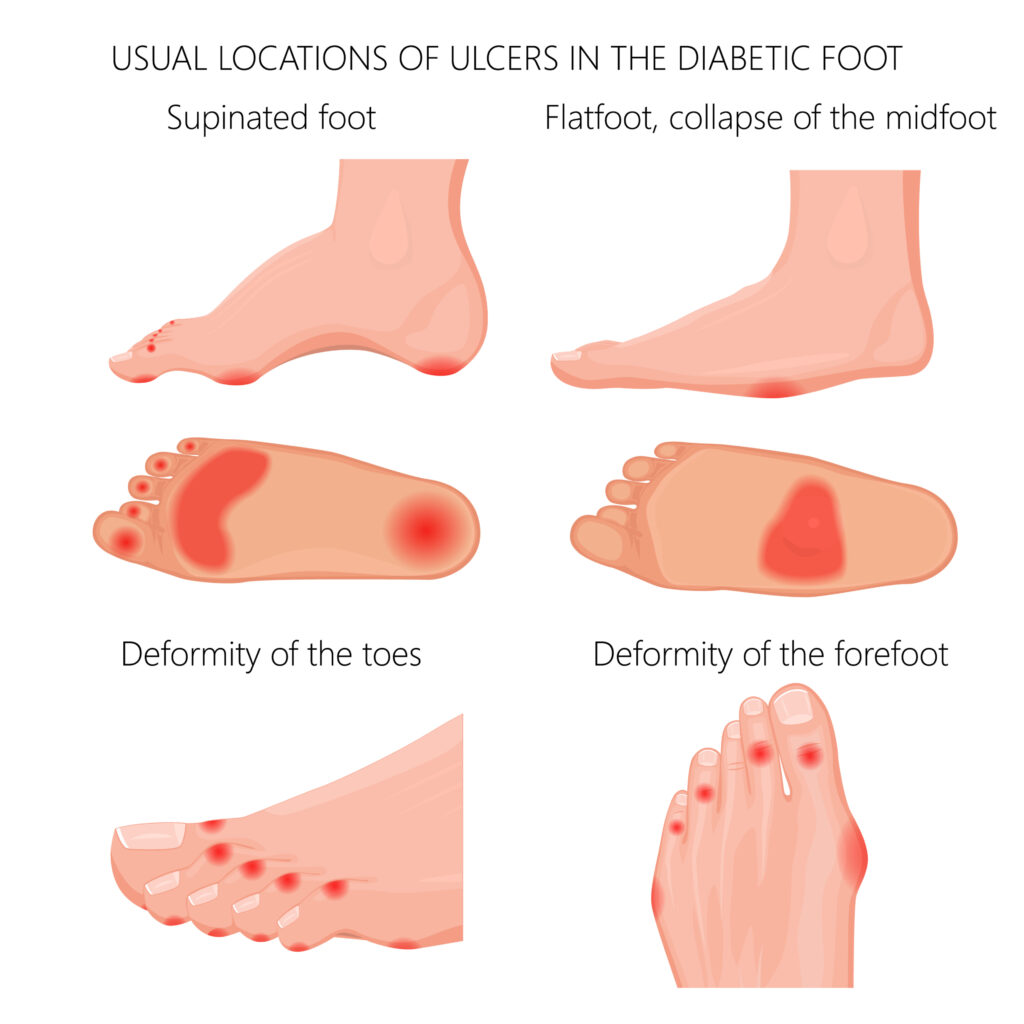
②足の潰瘍
糖尿病は足の神経を傷つけ、血行を悪くするため、足の潰瘍ができやすくなり、感染して切断に至る可能性があります。
これは一般的に「糖尿病足」または「糖尿病性足壊疽」と呼ばれます。
足の血行不良と神経損傷が組み合わさると、通常の切り傷や擦り傷が重篤な問題に発展する可能性があります。
治療が遅れると、壊疽(組織の死)が起こり、最終的には足部の切断が必要となることもあります。
この対策としては、糖尿病を適切に管理し、足のケアを注意深く行うことが重要です。
定期的な足の検査、清潔に保つこと、適切な靴を履くこと、そして小さな傷や変化にすぐに対処することが、足の壊疽を防ぐための主な方法です。

③皮膚感染症
糖尿病患者さんが皮膚感染症にかかりやすい理由は、主に以下の3つです。
・高血糖
血糖値が高いと、血液中の糖分の影響により細菌や真菌の増殖に適した環境となってしまい、感染が広がりやすくなります。
・免疫機能の低下
糖尿病患者は、免疫システムが正常に機能しないことがあります。
そして白血球が感染と闘う能力が低下するため、細菌や真菌が体内で繁殖しやすくなります。
・微小血管障害
糖尿病患者は、微小血管障害を起こしやすく、皮膚の血流が悪化します。
血流が悪いと、栄養素や酸素が適切に運ばれず、感染に対抗する能力が低下します。
こうした結果、糖尿病患者が皮膚感染症にかかると、その結果はさまざまな形で現れます。
- 長期化する感染症:感染が長引くと、患部が慢性的に炎症を起こし、痛みや不快感を引き起こします。これが結果的に日常生活に影響を及ぼす可能性もあります。
- 感染の広がり:皮膚感染症が適切に治療されない場合、感染は広がり、セルライト(皮膚とその下の脂肪組織の感染症)や蜂窩織炎(皮膚の下層部に広がる感染症)などのより深刻な状態を引き起こす可能性があります。
- 壊疽:重度の感染や血行不良が組み合わさると、組織が死んで壊疽が起こる可能性があります。これは最終的には切断を必要とする可能性があります。
- 全身性の感染:最悪の場合、皮膚感染症は全身に広がる可能性があり、血液感染症(敗血症)を引き起こす可能性があります。これは非常に深刻な状態で、緊急の医療対応を必要とします。
これらの理由から、糖尿病患者さんは皮膚の健康状態を常にチェックし、初期の段階で皮膚感染症を対処することが重要です。
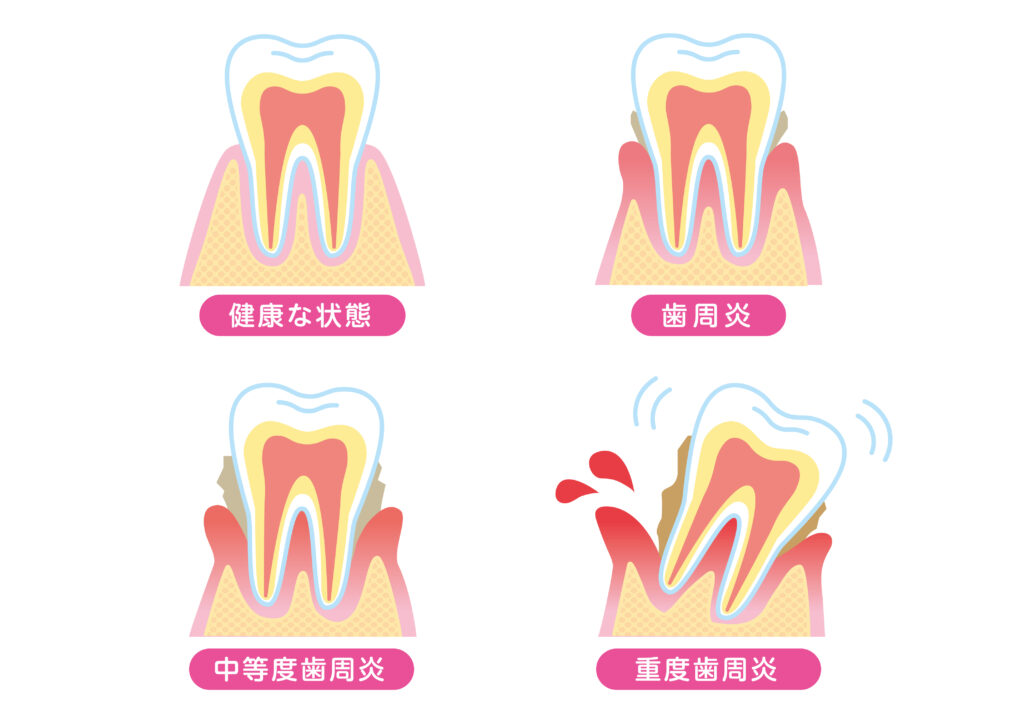
④歯の問題
血糖値が高いと、歯周病や虫歯などの歯科疾患を発症するリスクが高くなりますが、その理由は下記が挙げられます。
・唾液中の糖分濃度が高くなる
血糖値が高いと、唾液中の糖分濃度も高くなります。
そのため、口腔内の細菌が糖分をエネルギー源として利用し、繁殖しやすくなります。結果として、歯周病や虫歯のリスクが高まります。
・唾液の分泌量の低下
糖尿病患者は唾液の分泌量が減少することがあります。
唾液は、口腔内を清潔に保ち、細菌の繁殖を抑制する働きがあります。
唾液の分泌が低下すると、細菌の繁殖が促進され、歯周病や虫歯が発生しやすくなります。
・歯肉の血流障害
糖尿病は血管にダメージを与えるため、歯肉への血流が悪化し、歯肉が感染に対して弱くなります。
また、歯肉の血流障害は、歯周病の発症リスクを高めます。
これらの歯科疾患が発生または進行すると、以下のような結果を引き起こす可能性があります
- 重度の歯周病や虫歯が進行すると、歯が破壊され、最終的には抜歯が必要になることがあります。
- 歯周病や虫歯はしばしば痛みを引き起こし、食べるのがおっくうになったり、栄養状態を悪化させてしまう可能性があります。
- 歯周病は全身的な炎症の原因となり、心臓病や脳卒中のリスクを増加させる可能性があります。また、糖尿病自体の管理も難しくなることがあります。
これらの理由から、糖尿病患者さんは口腔ケアを重視し、定期的に歯科検診を受けることが重要です。
適切な口腔ケアと血糖値の管理は、これらの問題を予防または早期に対処するための重要な手段となります。
⑤胃機能不全症・萎縮症(いしゅくしょう)
糖尿病になると自律神経障害の影響で、胃の筋肉が正常に動かなくなることがあります。
その結果、食物の消化が遅れたりすることで、様々な消化器系の症状を引き起こすことがあります。
糖尿病性胃不全症の症状には以下のようなものがあります。
・吐き気、嘔吐
・膨満感
・早い満腹感
・食後の腹痛
・(食物が胃から十二指腸へ移動しないことによる)栄養不良や低血糖
こうした症状を頻繁に感じるようになった場合はかかりつけの医師に相談してみることや、食事量・回数の変更や食後の姿勢などを考え直してみることも大事になってきます。

⑥うつ病
糖尿病患者さんがうつ病になってしまうことも結構多いですが、そのリスクが高くなる理由はいくつかあります。
・継続的なストレス
糖尿病は慢性的な病気のため、日々の血糖値の管理や食事療法、運動療法など、継続的な自己管理が求められます。
こうした面倒なことをきっちりやっていくことに対して、患者さんがストレスや疲労感を感じることが良くあります。
・糖尿病の合併症
糖尿病患者は、合併症が発生することにより、生活の質が低下したり、精神的な負担が増したりすることがあります。
・ホルモンの影響
糖尿病はホルモンの不均衡を引き起こすことがあり、これが脳内の神経伝達物質のバランスを崩し、うつ病の原因となることがあります。
・社会的な支援の欠如
糖尿病という病気にかかってしまったことで、様々な気をつけなければならないこと、色々ストレスになってしまうことがありますが、それらに対して周囲の理解や支援が不十分な場合、孤立感や無力感を感じることがあります。
これらの感情は、うつ病のリスクを高める要因となります。

⑦がん
糖尿病の方は、膵臓がん、肝臓がん、大腸がんなど、特定の種類のがんのリスクが高い可能性があることが、いくつかの研究で示唆されています。
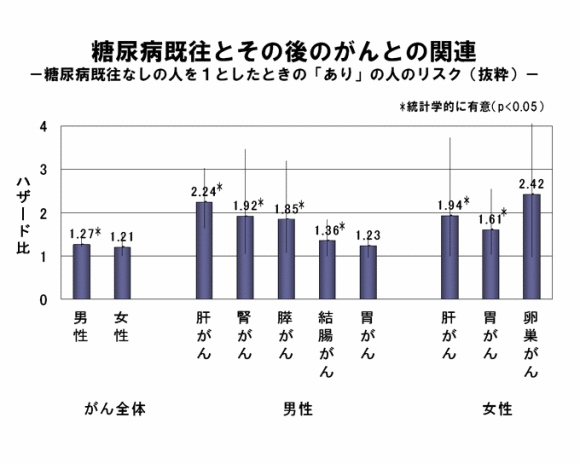
例えば、JPHC研究からの報告では、糖尿病にかかったことのない人々と比較して、糖尿病にかかったことがある人々は、男性では1.27倍、女性では1.21倍の高いリスクで、何らかのがんを発症する可能性があることが判明しています。
具体的には、糖尿病を診断されたことのある人々は、診断されていない人々に比べて、20-30%ほどの確率で将来がんを発症する傾向にあります。
さらに詳しく見ていくと、特定のがん種については、糖尿病の既往歴がある人々が特に罹患しやすい傾向にありました。
男性では肝がん、腎がん、膵がん、結腸がん、胃がんが多く、女性では胃がん、肝がん、卵巣がんが多いということが報告されています。
⑧感染症
糖尿病の方は、血糖値が高いために免疫力が低下し、感染症にかかりやすくなります。これには、尿路感染症、肺炎、皮膚感染症などの感染症が含まれます。
これらの合併症の発生を予防または遅らせるためには、糖尿病を効果的に管理することが重要です。
そのためには、食事や運動などの生活習慣の改善、血糖値をコントロールするための薬物療法、血糖値の定期的なモニタリングなどが必要です。
さらに、早期発見やスクリーニング、各種ワクチン接種を行うことも、糖尿病合併症を予防または管理する上で重要となってきます。
そして、定期的な検診を受けることで、潜在的な合併症の兆候を早期に発見し、治療を開始することができます。
また、かかりつけ医や医療チームと密接に連携し、包括的な治療計画にしっかり従うことで、合併症のリスクを減らし、質の高い生活を送ることができるようになります。
4. 糖尿病と新型コロナ感染に関する情報
次に、糖尿病と新型コロナウイルスの関連性についてお話しします。
これまでの報告では、糖尿病は新型コロナウイルスの感染リスクにはっきりとした影響はないと言われています。
しかし、糖尿病患者さんは、新型コロナウイルス感染症に感染すると重症化しやすいということが分かっていますが、重症化しやすいリスクが高まる理由はいくつかあります。
・免疫機能の低下:高血糖状態は免疫機能に悪影響を与え、感染症に対する抵抗力が低下します。これにより、ウイルスに対抗する能力が弱まり、感染が重症化しやすくなります。
・炎症反応の亢進:糖尿病患者では、炎症反応がひどくなりやすい(亢進しやすい)傾向があります。COVID-19の重症化は、過剰な炎症反応が原因であることが多いため、糖尿病患者は重症化リスクが高まります。
・合併症の影響:糖尿病にかかっていると心血管疾患や腎臓病などの合併症にかかってしまうことが多いです。これらの合併症は、COVID-19の重症化リスクをさらに高める要因となります。
・ウイルスの増殖:高血糖状態は、ウイルスの増殖を促進することが報告されています。これにより、感染が悪化しやすくなります。

しかし、どんなに感染対策を行っていても、新型コロナウイルスに感染してしまうことはあると思います。
そんなときに必ず気をつけて頂きたいのが、「シックデイ」の対策についてです。
「シックデイ」とは、糖尿病の患者さんが、発熱や下痢、嘔吐などで体調を崩してしまい、十分な食事や水分摂取ができなくなってしまうことです。
これは新型コロナウイルス感染症だけではなく、他の感染症でも当てはまることです。
シックデイ時には普段血糖コントロールが良好な方でも、血糖が著しく上昇することがあります。
食欲がないときでも、スープやおかゆなど食べやすいものを摂取し、十分に水分を取るように心がけてください。
また、シックデイ時には、休薬しなければならない糖尿病薬もありますので、普段からシックデイ時の対応についてかかりつけの医師と相談しておくようにしましょう。
また、インスリン注射をされている方は、必ず自己判断で注射を止めないように、必ずかかりつけの医師の指示を仰ぐようにしてください。
そして、シックデイが3日間以上続く場合には、かかりつけ医などの医療機関を受診してください。


5.まとめ
糖尿病の合併症は、なぜ起こるか?
遺伝的な要因、環境の要因、そして生活習慣による影響がそれぞれ関与し、病気の発症や進行に複雑に影響し、合併症が生じて、それがどんどんひどくなっていきます。
特に、「高血糖」により血管や神経にダメージを受け、「インスリン抵抗性」により血管が広がりにくくなり、血圧が高くなり、心血管疾患や脳卒中、末梢動脈疾患などの大血管合併症の一因となることがあります。
そして、糖尿病では、感染などの「炎症」が治りにくくなり、さまざまな臓器の損傷や機能障害の原因となります。
体内の活性酸素と抗酸化物質のバランスが崩れ、「酸化ストレス」が増加し、糖尿病を更に悪化させてしまうといわれています。
また、「生活習慣の乱れ」により食事のバランス、運動、喫煙、飲酒などの生活習慣が合併症の発症や進行に影響します。
その結果生じる糖尿病の合併症として、「神経障害」、「腎症」、「網膜症」が重要です。
これら3つは糖尿病の重要な合併症です。これらは糖尿病の進行とともに発生し、一度進行すると治すのは困難で、生活の質を大きく低下させてしまいます。
「糖尿病性神経障害」は、全身の神経にダメージを与え、手足の感覚低下や痛みを引き起こします。
「糖尿病性腎症」は、腎臓に悪影響を及ぼし、排尿機能の低下や高血圧を引き起こし、最悪の場合、腎不全となり透析や腎移植が必要となることもあります。
「糖尿病性網膜症」は、視力低下や失明を引き起こす可能性があります。
初期段階では、視力に影響は少ないですが、進行すると視力が著しく低下し、失明の危険もあります。
その他にも、糖尿病が進行すると多数の合併症が生じてしまいます。
代表例としては、「心血管系疾患」、「足の潰瘍」、「歯科疾患」、「胃機能不全症・萎縮症」、「うつ病」、「がん」、「感染症」が起きやすくなると報告されています。
「新型コロナと糖尿病の関連性」についても解説しましたが、糖尿病自体は新型コロナウイルス感染リスクを上げるものではありません。
ただし、感染した場合、重症化しやすいと言われています。
糖尿病にかかっていると、高血糖のため「免疫機能の低下」が起き、「ウイルスが増殖しやすい」、「炎症反応がひどくなりやすい」ことに注意が必要です。
また、心血管疾患や腎臓病などの合併症がコロナの重症化リスクを高めてしまいます。
そして、糖尿病患者が特に注意すべきなのが「シックデイ」、つまり体調を崩した時の対策です。
これはコロナ感染だけでなく、他の感染症にも重要です。
糖尿病の合併症の正確な診断には、各種の診察や採血などの検査が必要な為、最終的にはちゃんとした糖尿病内科の医療機関で診て貰うべきですが、まずかかりつけ医など近くの医療機関に受診して相談してみることが大事です。
そして、体調不良時でも血糖管理を心掛け、かかりつけ医とシックデイ対策を事前に相談し、必要であれば医療機関を受診しましょう。
糖尿病を知ろう
6.参考文献
- Ahmad, Ehtasham et al. “Type 2 diabetes.” Lancet (London, England) vol. 400,10365 (2022): 1803-1820.
- Kharroubi, Akram T, and Hisham M Darwish. “Diabetes mellitus: The epidemic of the century.” World journal of diabetes vol. 6,6 (2015): 850-67.
- Joshi, Nirmal, et al. “Infections in patients with diabetes mellitus.” New England Journal of Medicine 341.25 (1999): 1906-1912.
- 「わが国の慢性透析療法の現況」 一般社団法人 日本透析医学会 統計調査委員会
- Nassar, Mahmoud et al. “Diabetes Mellitus and COVID-19: Review Article.” Diabetes & metabolic syndrome vol. 15,6 (2021): 102268.

