糖尿病とは、体内で糖分の代謝がうまくいかなくなることで起こる病気です。
血液中の糖分、つまり「血糖」が一定以上に上がると糖尿病と診断されます。
しかし、自覚症状がないことが多く、悪化すると視力低下や腎臓病、神経障害、心疾患などを引き起こす可能性があります。
だからこそ、早期発見、早期治療が重要となります。
こちらに関しては、
【病気解説】のどの渇き、多飲・頻尿の症状は「糖尿病」なのかも?!知っておくべき5つの真実
【病気解説】本当に怖い「糖尿病の合併症」-その原因や重要事実を正しく知ろう-
にて説明しました。
この糖尿病の診断・検査に関して今回説明していきますが、まずは主に血糖値を調べることで行われます。
最も重要なのは採血であり、まずは空腹時血糖やHbA1c(エイチビーエーワンシー)などをチェックします。
これらは、糖尿病の診断や管理に不可欠です。
また、75g経口ブドウ糖負荷試験(75gOGTT)とよばれる検査や随時血糖値を測定する場合もあります。
そして、糖尿病と診断された後、膵島関連自己抗体,インスリン分泌能/インスリン抵抗性の程度も採血にてチェックし、その糖尿病がどのタイプに当てはまるのかを正確に調べ、診断した後に治療を開始する事が重要となってきます。
以上の事をわかりやすく解説していきますが、この記事を通じて、それぞれの検査がどのように糖尿病の診断に役立つのか、また、あなた自身の健康管理にどう生かすことができるのかを理解していただきたいと思います。
この機会に糖尿病検査について学び、健康的な生活を送る一助としていただければ幸いです。

1.糖尿病の診断にはまず「血糖値」と「HbA1c」が重要!
糖尿病は、こちらで説明したとおり、自覚症状がほとんどないか、または非常に遅れて現れることが多い病気です。
しかし、以下のような症状があらわれた場合、糖尿病の可能性が疑われます。
・尿量の増加
→血糖値が高いと、余分な糖が尿として排出されます。これにより尿量が増えます。
・喉の渇き
→尿量が増えると、体から水分が失われます。その結果、喉が渇く感じがします。
・疲れやすさ
→糖がエネルギーとして使われずに尿として排出されるため、体がエネルギー不足となり、疲れやすくなります。
これらの症状を感じた場合や健診に異常を指摘されて、医療機関を受診する流れとなることが多いです。
その後、そうした症状や指摘を医師に相談し、適切な検査を受けることが重要となってきます。
糖尿病の診断には、まず初めに空腹時血糖とHbA1c(エイチビーエーワンシ-)の検査が行われます。
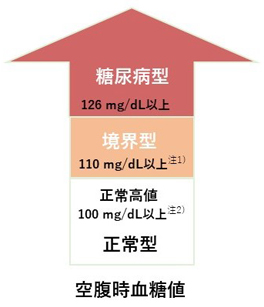
一つ目の空腹時血糖値の検査は、食事を摂ってから8時間以上経過した状態で採血を行い、血糖値を測定するものです。
基準値は100mg/dL以下とされています。
126mg/dL以上の場合、糖尿病の可能性が高まりますが、また後ほど詳しく解説します。
二つ目はHbA1cの検査です。
HbA1cは血液中のヘモグロビンに結合した糖分の割合を表し、過去1~2ヶ月間の血糖コントロールの状態を示します。
基準値は6.5%以下とされています。
6.5%以上の場合は、糖尿病と診断されることが多いですが、こちらも後ほど詳しく解説します。
上記の検査の値より次のフローチャートに沿って統合的に糖尿病の診断を行っていきます。
1回の検査では診断がつかない場合もありますので、別の日に再検査を行うこともあります。

実際には、以下のような追加検査も組み合わせて診断していきます。
・早朝空腹時血糖値
「早朝空腹時血糖値」の検査は、朝食前および最後の食事から8時間以上経過した状態で行う血液検査です。
・75g経口ブドウ糖負荷試験(75gOGTT)
→75g経口ブドウ糖負荷試験(75gOGTT)とは、ブドウ糖75gを含む飲料を飲み、摂取前、30分、60分、120分後に血糖値を採血していく検査です。
・随時血糖値
→食事の時間と関係なく採血したときの血糖値のことをいいます。
次にそれぞれをもっと詳しく説明していきます。
2.その空腹時血糖値・HbA1cの本当の意味はコレ!
通常では食事摂取により血糖値の上昇を認め、正常な血糖値を維持するために自身の膵臓より、血糖値を下げるインスリンホルモンが分泌されます。
しかし、糖尿病になっている・なりかかっていると、やはり血糖値は高くなり、その結果HbA1c という値が上昇してきます。
これらの項目に関して詳しく説明します。
①空腹時血糖値
この検査は、主に糖尿病の早期発見に役立ちます。
血糖値が高いと身体の中の糖の代謝がうまくいっていないことがわかりますが、空腹時に採血するだけなので簡単であり、健診でも通常チェックされる項目です。
健康な人の血糖値は、食前と食後を含め70〜140mg/dLで維持されます。

以下に、どのような空腹時血糖であれば、その時医師がどう考えているかを説明します。
- 空腹時の血糖値が70 ~ 99 mg/d
正常値です。
- 空腹時の血糖値が100~109mg/dL
「正常高値」となり、今後、糖尿病になる可能性が考えられます。
- 空腹時の血糖値が110~125mg/dL
「境界型」いわゆる「糖尿病予備軍」となり75gOGTT等の、精査を行うことが推奨されます。
あわせてHbA1c(正常値4.6~6.2%)が測定されている場合は、糖尿病と診断できる場合もあります。
- 空腹時の血糖値が126mg/dL以上、もしくは食後の血糖値が200mg/dL以上
この場合は糖尿病が非常に疑わしいという状態になります。
そして、同時に測定したHbA1c(1〜2カ月の血糖を反映する指標)が6.5%以上なら「糖尿病」と診断できます。
また、糖尿病の典型的な症状や確実な糖尿病網膜症の所見があれば「糖尿病」と診断できます。
②HbA1c
HbA1c(ヘモグロビンA1c)は、赤血球の中に含まれるヘモグロビンとブドウ糖が結びついたものを測定する検査です。
この値は、過去1~2ヶ月の平均血糖値を反映します。
HbA1cの検査は、特に糖尿病の診断や管理に使用されます。
空腹時や随時の血糖値測定では見逃されることがある糖尿病の状態も、HbA1cの検査によって長期的な視点から評価することができます。
以下に、どのようなHbA1c であれば、その時医師がどう考えているかを説明します。
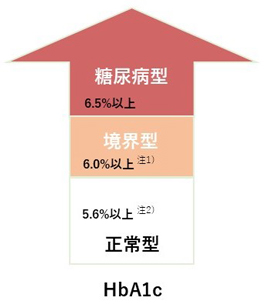
・HbA1cが6.0%以下
正常値です。
・HbA1cが6.1% ~ 6.4%
「境界型」いわゆる「糖尿病予備軍」となり75gOGTT等の、精査を行うことが推奨されます。
・HbA1cが6.5%以上
この場合は糖尿病が非常に疑わしいという状態になります。
そして、同時に測定した空腹時の血糖値が126mg/dL以上、もしくは食後の血糖値が200mg/dL以上であれば、「糖尿病」と診断できます。
HbA1cの検査は、一時的な血糖値の変動に左右されず、長期間の血糖コントロールを評価できるため、糖尿病の患者さんの治療や管理に非常に有用です。
3.75gOGTTは「境界型」の方への重要な検査であり、同時に「インスリン分泌能」・「インスリン抵抗性」の程度もチェック出来る
75g経口ブドウ糖負荷試験(75gOGTT)は主に糖尿病の診断に用いる検査です。
上記の普段の血糖値やHbA1cだけでは糖尿病の診断がつかなくても、この検査では糖尿病発症初期の方を見つけることが出来ます。
また、糖尿病の診断だけでなく、境界型糖尿病や糖尿病ハイリスクの方を早期に発見できる重要な検査になりますが、どのような場合に使うかというと下記の通りとなります。
①強く推奨される場合
・空腹時血糖110-125mg/dLの場合
・随時血糖が140-199mg/dLの場合
・HbA1cが6.0-6.4%の場合
→つまり「境界型」の人!
②行うことが望ましい場合
・空腹時血糖が100-109mg/dLの場合
・HbA1cが5.6-5.9%の場合
・上記を満たさなくても、濃厚な糖尿病の家族歴や肥満が存在する場合
ちなみに、明らかに血糖値が高い場合や、高血糖症状がある場合には、さらに血糖を上昇させる恐れがあるので、この試験を行うことは推奨されていません。
続いて検査方法を説明していきます。
まず、検査の10時間前より絶食とし、空腹のまま検査を行います。
初めに空腹の状態での血糖値、血中のインスリンの値(IRI)を測定します。
次に、トレーランGという検査薬(水にブドウ糖75gを溶かしたもの)を飲んでいただきます。
トレーランGは甘いサイダーのような味がしますので、安心して飲んで頂けます。

トレーランGを内服した後の、30分後・60分後・120分後の血糖値、血中のインスリンの値(IRI)を測定します。
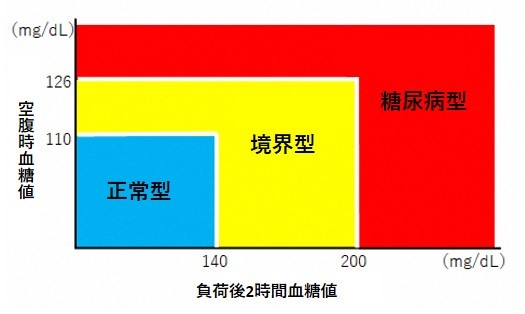
①空腹時血糖と75gOGTTによる判定区分と基準
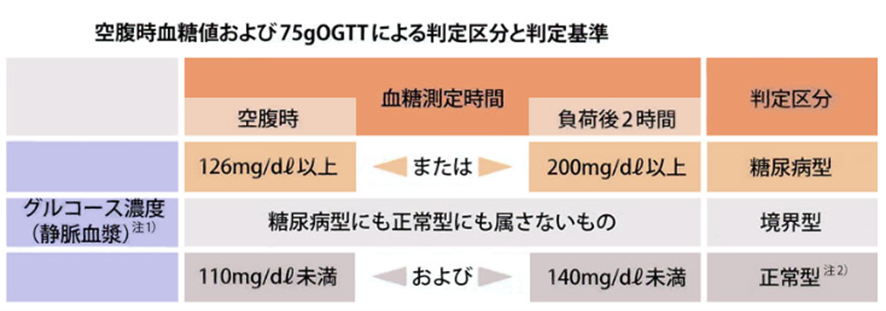
そして、上記の表のように、空腹時と2時間後の血糖値で、糖尿病型・境界型・正常型を判断していきます。
30分値、60分値は、糖尿病の診断には必須ではありませんが、糖尿病のハイリスク群の発見につながったり、血糖を下げるためのインスリン分泌のパターンを確認したりすることができます。
その時にチェックするのは、I/I(インスリン分泌指数)とHOMA-IR(インスリン抵抗性)となります。
②I/I( インスリン分泌指数)
I/Iはインスリン分泌指数(Insulinogenic Index)の意味であり、食後のインスリン追加分泌の初期分泌能の指標となります。
I/I = ⊿IRI(30’) / ⊿PG(30’)
で計算します。
⊿IRI(30’)は、「負荷後30 分の血中インスリン値-負荷前の血中インスリン値)」であり、単位は”μU/ml”です。
⊿PG(30’)は、「負荷後30 分の血漿血糖値-負荷前の血漿血糖値」であり、単位は”mg/dl ”です。
健康な人では、0.4以上となります。
しかし、 インスリン分泌障害のある糖尿病患者さん(特に2型糖尿病)では、0.4 未満となります。
境界型でもこの値が 0.4 未満の方は、糖尿病型へ移行する危険が高いといわれています。
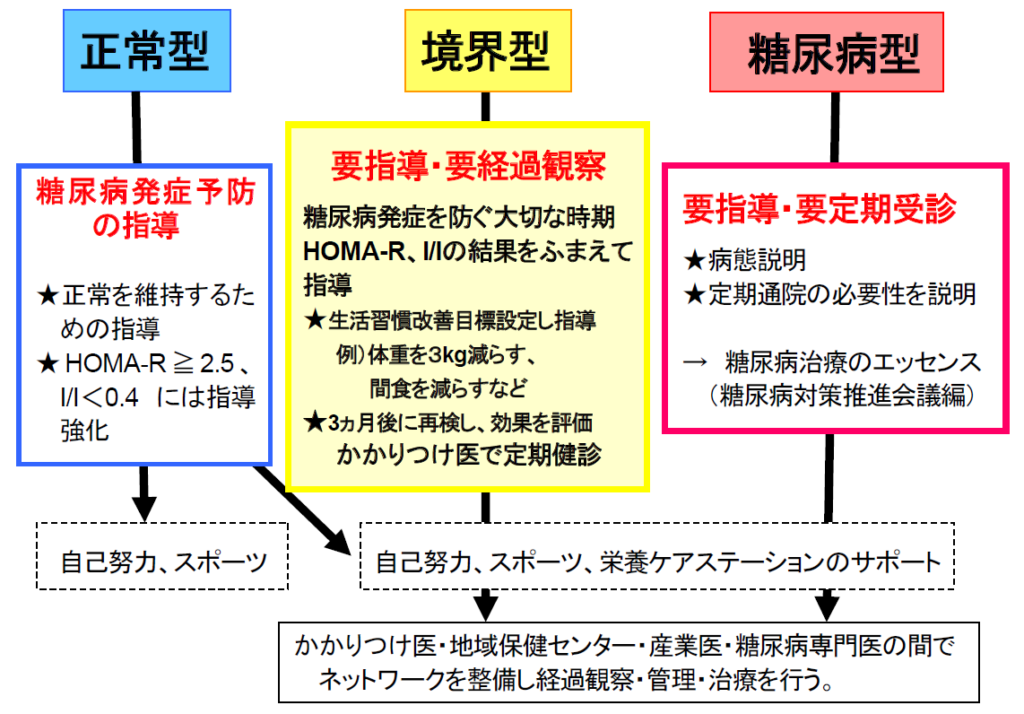
そして上記に述べた、空腹時血糖及び75gOGTT2時間血糖値によって、「正常型」・「境界型」・「糖尿病型」に分類・診断した後、このI/Iと後述するHOMA-IRの結果によって指導を変えていきます。
HOMA-Rは”The homeostasis model insulin resistance index”の略称であり、インスリン抵抗性の程度を示す指数です。
例えば、「正常型」の方であれば、糖尿病を発症しないようにする予防のための方法を指導します。
特にI/I<0.4 、HOMA-IR≧2.5の方には運動や食事に関する指導をしっかり行っていきます。
「境界型」の方には、糖尿病が発症してしまわないように(症状が無くとも微小血管は損傷されてしまうため)、しっかりとした指導を行っています。
特にI/IとHOMA-IRの結果に基づいて、生活習慣の改善や運動の推奨、専門家や栄養士によるサポートなどを行っていきます。
また、3ヶ月を目安に採血にてチェックし、効果を評価したり、かかりつけ医で定期健診を行っていきます。
「糖尿病型」の方には、
・現状進行具合などをしっかりと説明
・定期通院・治療の必要性を説明
・(後で述べる)更なる検査を施行
・その結果に基づき治療を開始
していきます。
4. 膵島関連自己抗体,内因性インスリン分泌能のチェックも大事
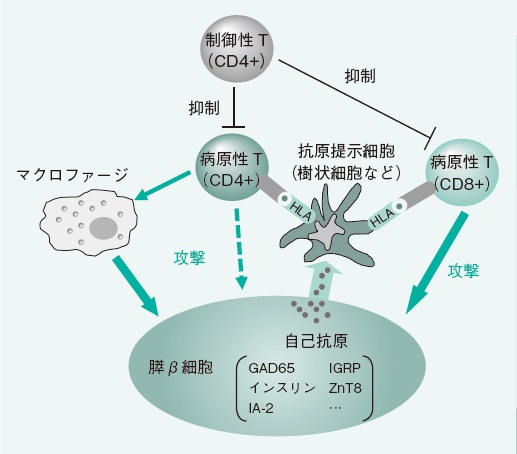
糖尿病の発症には様々な自己抗体や遺伝が関与しているとも言われています。
以下に、糖尿病と診断された際になぜ自己抗体をチェックするのかを説明します。
自己抗体とは、自分の体を守るための免疫機能が、誤って自分の正常な細胞を攻撃してしまう物質のことです。
抗GAD抗体、抗IA-2抗体、抗インスリン抗体、抗ZnT8抗体などが見つかっています。
自己抗体が体内に存在しているかどうかは、糖尿病の治療行っていく上で重要な、糖尿病のタイプが「1型」なのか「2型」なのかを判断するのに重要な指標となります。
なぜなら、1型糖尿病は膵臓のインスリンを出す細胞(β細胞)が壊されてしまう病気であり、免疫反応が正しく働かないことで、自分の細胞を攻撃してしまって生じる可能性が示唆されます。
つまり「自己免疫」=「自己抗体」が関わっていると考えられています。
採血にて自己抗体が高い数値で見つかるということは、免疫系が誤って体の細胞を攻撃している証拠を意味します。
特に、成人で発症した場合、1型と2型の区別が難しいことがあるため、自己抗体の検査は重要です。
また、自己抗体の数や種類によって、糖尿病の発症リスクが異なります。
例えば、2つ以上の自己抗体が陽性であれば、5年以内の発症リスクが68%に上昇し、3つの抗体がすべて陽性であれば、リスクは100%になると報告されています。
このような理由で、自己抗体のチェックが糖尿病の正確な診断、リスク評価、治療に非常に重要です。
次に、糖尿病の治療方針を決める上で重要になるのが、内因性インスリン分泌能とインスリン抵抗性を評価する検査です。
①内因性インスリン分泌能
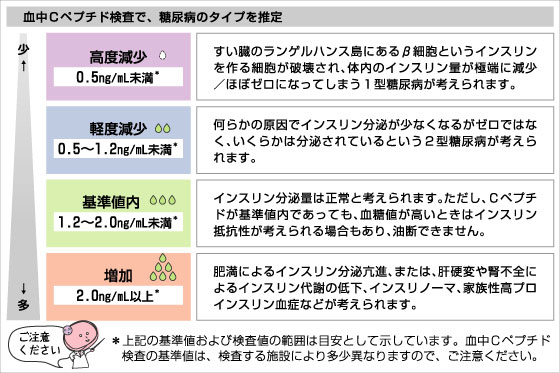
内因性インスリン分泌能とは、空腹時の「Cペプチド」(CPR)の値や食事後のCペプチドの値などで評価します。
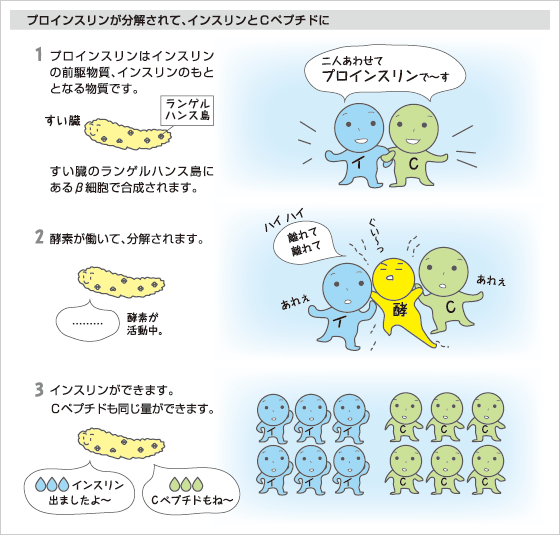
Cペプチドはインスリンが産生される過程で発生する物質で、インスリンがどれだけ出ているかを評価する指標になります。
インスリンは膵臓のβ細胞で作られますが、同時に「Cペプチド」という物質も一緒に作られています。
β細胞内で合成されたプロインスリン(インスリンのもととなる物質)が、酵素によって分解されて、インスリンとCペプチドが同じ量ずつ作られて分泌さます。
そのためCペプチドを検査すれば、自分の体でつくられたインスリン(内因性)のみを推定することができるというわけです。
そのため、採血にて空腹時の血中Cペプチド値を調べたり、24時間尿中Cペプチド排出量をチェックしたりします。
空腹時の血中Cペプチド値:0.5 ng/ml以下 または24時間尿中Cペプチド排出量:20 μg/日以下だと、 インスリン依存状態と考えられます。
また、「グルカゴン負荷試験」という検査もあります。
グルカゴンは膵臓のα(アルファ)細胞から分泌されているホルモンであり、肝臓のグリコーゲンを分解して血糖値を上昇させたり、インスリン分泌を刺激する作用をもってます。
そのグルカゴンを注射して、その後の血糖値や血中インスリン濃度(またはC-ペプチド)から、膵臓のインスリン分泌能力を調べます。
実際には早朝空腹時に 1mg のグルカゴンを静注し,血中 Cペプチドを測定しますが、1 型糖尿病で低値となります。
なお、Cペプチドはインスリン注射の影響を受けないので、インスリン注射を打っている患者さんでもインスリン分泌能を評価することが出来ます。
②インスリン抵抗性
インスリン抵抗性は、空腹時血糖と空腹時のインスリン値を用いて算出する「HOMA-IR」という指標で評価します。
HOMA-Rは”The homeostasis model insulin resistance index”の略称であり、インスリン抵抗性の程度を示す指数です。
軽症の糖尿病患者さん(特にインスリン分泌が比較的保たれている)のインスリン抵抗性を把握する方法として一般的に使われています。
HOMA-R = 空腹時血糖(mg/dl)×空腹時IRI(μU/ml)
/ 405
で計算します。
インスリン抵抗性が正常範囲内の方は、1.6以下となりますが、この数値が高い(2.5以上)とインスリン抵抗性があると考えられます。
ただし、空腹時血糖が 140 以上では、インスリン分泌不全が生じるので、その解釈に注意を要します。
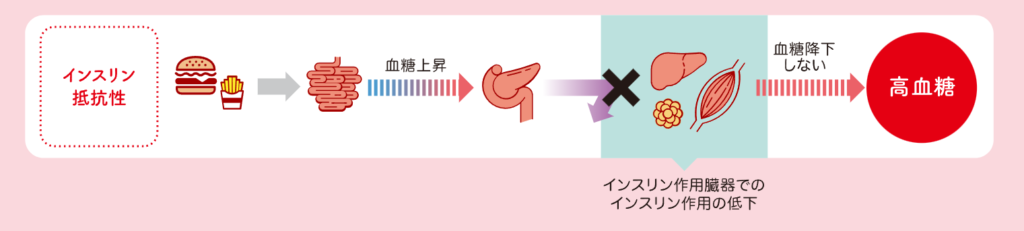
ちなみにインスリン抵抗性とは、加齢や肥満、運動不足などの様々な原因で、インスリンにより血糖値が下がりにくくなることです。
5. 1型糖尿病の診断ポイントは「膵頭関連自己抗体」と「内因性インスリン欠乏」である
「1型糖尿病」は膵臓のインスリンを出す細胞であるβ細胞が、自己免疫疾患やウイルス感染など何らかの原因で壊されてしまう病気です。
β細胞が破壊されることで、血糖値を下げる働きのあるインスリンがほとんど出ない状態となることが多いため、1型糖尿病と診断された場合は、治療にインスリン製剤が必要となります。
1型糖尿病の診断には前の項目で説明した「膵島関連自己抗体」が陽性であることの証明が必要であり、証明できなくても内因性インスリン分泌が欠乏しているかを確認する必要があります。
1型糖尿病は、病態の進行度合いによって次の3つに分けられます。
① 劇症1型糖尿病
1型糖尿病の中でもかなり急激な経過を辿るのが、劇症1型糖尿病になります。
約70%の患者さんに咽頭痛や発熱などの感冒症状や、上腹部通痛や悪心・嘔吐といった消化器などの感染症状があります。
その後口渇や多飲・多尿、倦怠感などの自覚症状が出現して、わずかⅠ週間から10日ほどでケトーシスやケトアシドーシスという重篤な状態になり、放置してしまうと生命に関わってしまいます。
ちなみに人は普段糖質が主なエネルギー源ですが、糖尿病や絶食、極端なダイエットにより、糖質が使用できなくなると体は脂肪をエネルギーとして使い始めます。
この過程で生成されるのが「ケトン体」であり、これが血液中に多く存在する状態を「ケトーシス」と言います。
そして、「ケトアシドーシス」とは、このケトン体が過剰に作られてしまったため血液が酸性に傾いてしまった状態です。
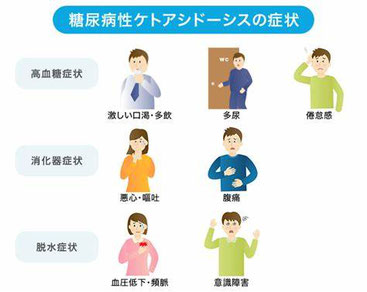
強いのどの乾きや多尿、全身倦怠感などの症状がまず生じて、その後に呼吸困難や吐き気、嘔吐、腹痛、意識障害などが起こり、命に関わる状態となってしまいます。
こうした急激な経過の中で、インスリンの分泌はほとんど枯渇しており、生きるためにインスリン治療が必須となります。
この病気の診断するときは、HbA1はほぼ正常値に近く、膵島関連自己抗体は多くの場合陰性になるので注意が必要です。
その劇症1型糖尿病のスクリーニング基準や診断基準は下記の通りです。
・劇症1型糖尿病のスクリーニング基準
下記の基準を満たす症例は入院の上、精査が必要。
1)糖尿病症状発現後 1 週間前後以内でケトーシスあるいはケトアシドーシスに陥る。
2)初診時の(随時)血糖値が 288 mg/dl(16.0 mmol/l) 以上である。
・劇症1型糖尿病の診断基準
下記1~3のすべての項目を満たすものを劇症1型糖尿病と診断する。
1. 糖尿病症状発現後1週間前後以内でケトーシスあるいはケトアシドーシスに陥る(初診時尿ケトン体陽性、血中ケトン体上昇のいずれかを認める。)
2. 初診時の(随時)血糖値が288 mg/dl (16.0 mmol/l) 以上であり、かつHbA1c値 (NGSP)<8.7 %*である。
3. 発症時の尿中Cペプチド<10 µg/day、または、空腹時血清Cペプチド<0.3 ng/ml かつ グルカゴン負荷後(または食後2時間)血清Cペプチド<0.5 ng/ml である。
*:劇症1型糖尿病発症前に耐糖能異常が存在した場合は、必ずしもこの数字は該当しない。

② 急性発症1型糖尿病
急性1型糖尿病は、劇症1型糖尿病よりは緩やかに発症しますが、それでも口渇や多飲・多尿、倦怠感といった自覚症状が出現してから、3ヶ月程度でケトアシドーシスに陥ります。
こちらもインスリン分泌が低下しており、インスリン治療が必要になります。
治療経過の中で一時的にインスリンが必要なくなる場合もありますが、基本的には生きるためのインスリン治療が必ず必要となります。
診断時、膵島関連自己免疫抗体は基本的に陽性となります。
その急性発症1型糖尿病の診断基準は下記の通りです。
・急性発症1型糖尿病診断基準
下記1~3を満たす場合,「急性発症1型糖尿病(自己免疫性)」と診断します。
1,2,4を満たす場合,「急性発症1型糖尿病」と診断してよく、内因性インスリン分泌の欠乏が証明されない場合,あるいは膵島関連自己抗体が不明の場合には,診断保留とし,期間をおいて再評価します。
1.口渇,多飲,多尿,体重減少などの糖尿病(高血糖)症状の出現後,おおむね3か月以内にケトーシスあるいはケトアシドーシスに陥る。
2.糖尿病の診断早期より継続してインスリン治療を必要とする。
3.膵島関連自己抗体が陽性である。
4.膵島関連自己抗体が証明できないが,内因性インスリン分泌が欠乏している。
③ 緩徐進行1型糖尿病(SPIDDM)
最後に、緩徐進行1型糖尿病について説明します。
こちらはこれまでの2つとは違い、自覚症状がない方も多く、糖尿病と診断された時点で、最初はインスリン治療を必要としないことが多いです。
しばらくはインスリンを用いずに治療が可能ですが、インスリンを分泌する膵臓のβ細胞を守るためには、発症初期からのインスリン治療が重要になります。
膵島関連自己抗体は見つかってから治療していく経過のどこかで陽性となることが多いです。
その緩徐進行1型糖尿病(SPIDDM)の診断基準は下記の通りです。
・緩徐進行1型糖尿病(SPIDDM)の診断基準
【必須項目】
1. 経過のどこかの時点で膵島関連自己抗体が陽性である。
2. 原則として、糖尿病の診断時、ケトーシスもしくはケトアシドーシスはなく、ただちには高血糖是正のためインスリン療法が必要とならない。
3. 経過とともにインスリン分泌能が緩徐に低下し、糖尿病の診断後3ヶ月 b)を過ぎてからインスリン療法が必要になり、最終観察時点で内因性インスリン欠乏状態(空腹時血清Cペプチド<0.6ng/ml)である。
【判定】
・ 上記1、2、3を満たす場合、「緩徐進行1型糖尿病(definite)」と診断する。
・上記1、2のみを満たす場合は、インスリン非依存状態の糖尿病であり、「緩徐進行1型糖尿病(probable)」とする。
6. 2型糖尿病は「自己抗体が陰性」で、「年齢」や「家族歴」などから総合的に診断する
「2型糖尿病」は、遺伝的要因と環境的要因(加齢や肥満、不規則な食生活、運動不足など)により、インスリンが相対的に不足し血糖値が高い状態が持続している病気です。
多くの方が無症状で、健診やかかりつけのクリニックの血液検査で糖尿病と診断されることが多いです。
倦怠感や口渇、多飲・多尿、体重減少などの症状がある場合には、糖尿病が疑われますので、近くのクリニックや病院を受診するようにしてください。
前に説明したフローチャートに沿って、血糖値やHbA1c、75gOGTTの結果で糖尿病の診断となります。

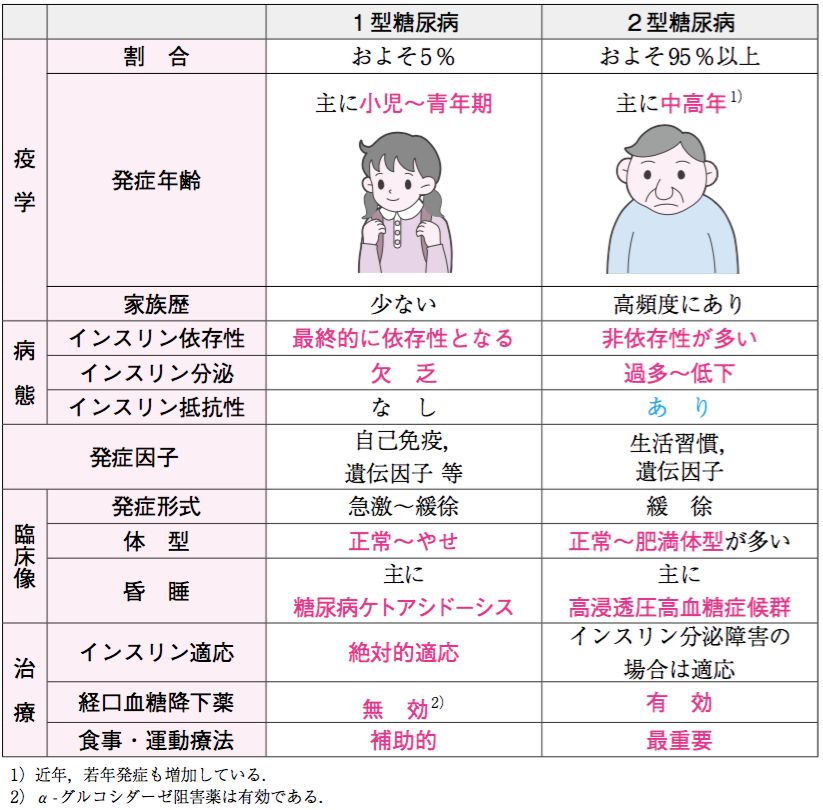
また、そこから抗GAD抗体などの膵島関連自己抗体が陰性(=1型糖尿病ではない可能性が高い)であることに加え、加齢や肥満、家族歴など様々な要素を考慮して、2型糖尿病と診断します。
7. その他に、「二次性糖尿病」や「MODY」、「ミトコンドリア糖尿病」など特殊な糖尿病もある
1型糖尿病、2型糖尿病の他にも、糖尿病の原因となる疾患が色々とあります。
①膵臓(すいぞう)癌などによる「二次性糖尿病」
膵臓はインスリンを分泌する働きをする臓器のため、例えば膵臓癌によって膵臓の機能そのものが低下してしまうと、インスリン分泌も同じように低下してしまいます。
また、膵臓癌が進行すると体内で炎症反応が高くなって、インスリン抵抗性が高くなってしまったり、肝臓への転移の結果肝臓の機能が低下することで血糖調整が上手くいかなくなってしまう事があります。
その結果、糖尿病と発症してしまう場合があり、こうした糖尿病を「二次性糖尿病」といいます。

その代表的な病気は下図の様なものがあります。
②MODY(家族性若年糖尿病)
「MODY(家族性若年糖尿病)」はメンデル遺伝の若年糖尿病や色々な臨床像を呈する稀な病気であり、現在までに6 種類の原因遺伝子が同定されています(MODY1-6)。
この病気はインスリン分泌が不十分である事が特徴であり、一般的な2型糖尿病のような肥満やインスリン抵抗性は見られません。
この病気の重症度と臨床症状は病型と関連する遺伝子の発現場所(例:肝臓、腎臓)によって異なります。
日本におけるMODYの頻度は確認されていないものの、糖尿病全体の1-3%がMODYであると推測されています。
また、確認されている6種類の病型はMODY全体の約20%を占め、残りはまだわかっていません。
診断基準は現在研究中ですが、便宜的に「非肥満で若年発症かつ同家系で3世代以上にわたり症例がある」とされています。
③ミトコンドリア糖尿病
「ミトコンドリア糖尿病」とは、ミトコンドリアDNAの変異によって発症する特殊な糖尿病のことです。
ミトコンドリアは真核細胞内のエネルギー産生を担当する細胞内小器官(オルガネラ)で、独自のDNA(ミトコンドリアDNA)を持っています。
このミトコンドリアDNAの変異によって「ミトコンドリア糖尿病」が発症します。
日本では糖尿病患者の約1%がミトコンドリア糖尿病で、単一遺伝子による糖尿病の中では最も多いとされています。
ミトコンドリアDNAは老化に伴い変異が蓄積しやすい特性があり、母方の家系で糖尿病が多い場合、発症の可能性が高まります。
このDNAには16,569塩基対があり、その変異によって膵β細胞の機能が低下し、インスリン分泌能が低下して糖尿病が発症します。
特に3243A→Gの変異が有名です。
8.まとめ
おしっこが増えたり、喉の渇き、疲れやすさなどが現れたら、糖尿病の可能性があるため、医療機関での検査が必要です。
診断には主に「空腹時血糖値」と「HbA1c」の2つの検査が行われます。
空腹時血糖値は、食事から8時間以上経過した状態で測定します。
正常値は100mg/dL以下ですが、110~125mg/dLでは「糖尿病予備軍」となり、精査が推奨されます。
一方、HbA1cは過去1~2ヶ月間の平均血糖値を反映します。正常値は6.5%以下とされています。
空腹時血糖値が126mg/dL以上、または食後の血糖値が200mg/dL以上で、HbA1cが6.5%以上の場合は、糖尿病の可能性が非常に高いとされます。
その他に「早朝空腹時血糖値」、「75g経口ブドウ糖負荷試験(75gOGTT)」、そして「随時血糖値」などの追加検査も行われることがあります。
特に75gOGTTは、ブドウ糖75gを摂取後、定期的に血糖値を測定するテストです。
この検査は「境界型」や糖尿病リスクの高い方を早期に見つけることもできます。
検査の流れは、まず10時間以上絶食した状態で、血糖値と血中のインスリン(IRI)を測定します。
次に、ブドウ糖75gが含まれる「トレーランG」という薬を飲み、その後30分、60分、120分で再び血糖値とインスリンをチェックします。
この検査で得られるデータから、インスリン分泌能やインスリン抵抗性(HOMA-IR)も評価します。
特に、インスリン分泌指数(I/I)が0.4未満の場合、糖尿病への移行リスクが高いとされています。
これらの検査は糖尿病の早期発見や管理に役立ち、特にHbA1cは長期的な血糖コントロールを評価できるため、治療や管理に非常に有用です。
その他、糖尿病の診断と治療には、いくつかの特別な検査が必要です。
まず、「自己抗体」をチェックすることが大切です。
これは糖尿病が「1型」か「2型」かを見極める大事な指標となります。
特に成人で糖尿病が発症すると、1型と2型の区別がつきにくくなるため、自己抗体のチェックが不可欠です。
次に、「内因性インスリン分泌能」を評価するために「Cペプチド」という指標を用います。
これは、体内でインスリンがどれだけ生成されているかを知るためのものです。
空腹時の血中Cペプチド値や、24時間の尿中Cペプチド排出量などで測定します。
さらに、「インスリン抵抗性」も評価します。
これは、血糖値がインスリンによって下がりにくくなる状態を指し、空腹時血糖と空腹時のインスリン値で前述の「HOMA-R」という指数を用いて計算します。
1型糖尿病は、膵臓のインスリン産生細胞(β細胞)が壊れる病気で、治療にはインスリン製剤が必要です。
診断には「膵島関連自己抗体」の存在と「内因性インスリン分泌の欠乏」を確認します。
この病気は進行度によって3つに分かれます。
①劇症1型糖尿病:症状が急激に進行し、1週間~10日で命に危険な「ケトアシドーシス」状態になります。
②急性発症1型型糖尿病:症状は劇症より緩やかだが、3ヶ月以内にケトアシドーシスに陥ることが多いです。
③緩徐進行1型型糖尿病(SPIDDM):症状はほとんどなく、初めはインスリン治療が必要ないことが多いです。
各タイプには専用の診断基準があり、劇症や急性発症は特に早期のインスリン治療が必要です。
特に劇症1型では、初診時の血糖値が非常に高く、短期間でケトアシドーシスに陥る危険があります。
2型糖尿病は遺伝と環境、特に加齢や肥満、運動不足などが影響し、インスリンの不足により血糖値が高くなる病気です。
その診断は血糖値、HbA1c、75gOGTTのテスト結果に基づきます。
さらに、抗GAD抗体などの自己抗体が陰性であれば、1型糖尿病の可能性は低く、年齢や肥満、家族歴も考慮して2型糖尿病と診断されます。
このように、2型糖尿病の診断は様々な要素を総合的に評価して行われます。
1型や2型糖尿病以外にも、特殊な糖尿病が存在します。
①「二次性糖尿病」:膵臓癌などで膵臓の機能が低下し、インスリン分泌も減少するケースです。
炎症反応や肝臓の機能低下も影響し、血糖調整がうまくいかなくなることがあります。
②「MODY(家族性若年糖尿病)」:特定の遺伝子変異が原因で、インスリン分泌が不十分な状態です。
肥満やインスリン抵抗性は見られません。
日本では糖尿病全体の1-3%がMODYとされています。
③「ミトコンドリア糖尿病」:ミトコンドリアDNAの変異が原因です。
ミトコンドリアは細胞内でエネルギーを産生する役割を持っています。
このDNA変異によって、膵β細胞の機能が低下し、糖尿病が発症します。特に、3243A→Gの変異が有名です。
糖尿病の正確な診断には、各種の診察や採血などの検査が必要なため、最終的にはちゃんとした糖尿病内科の医療機関で診て貰うべきですが、まずかかりつけ医など近くの医療機関に受診して相談してみることが大事です。
糖尿病を知ろう
9. 参考文献
1. 日本糖尿病学会「糖尿病の分類と診断基準に関する委員会報告(国際標準化対応版)」,糖尿病55(7)
4. C Pihoker, et al. ; Autoantibodies in Diabetes. Diabetes 1 December 2005; 54 (suppl_2): S52–S61.

