消化器系疾患の診断において重要な役割を果たす内視鏡検査は、医療技術の発展により患者さんの負担が軽減され、より精密な検査が可能となっています。
早期がんの発見から慢性的な炎症性疾患の診断まで、幅広い病変の特定と適切な治療方針の決定に不可欠な検査方法として確立されています。
本記事では、内視鏡検査に関する基本的な情報から費用、準備、検査後の注意点まで、患者さんが知っておくべき重要なポイントを詳しく解説していきます。
内視鏡検査とは?症状や目的から理解する検査の重要性
内視鏡検査は、口や鼻から細い管状の機器を挿入し、消化器系の内部を直接観察する検査方法です。
この検査により、食道、胃、十二指腸、大腸などの粘膜の状態を詳細に観察でき、様々な疾患の早期発見や診断に重要な役割を果たしています。
近年の技術革新により、高精細な画像での観察が可能となり、微細な病変の発見や正確な診断につながっています。
内視鏡検査で発見できる主な疾患
内視鏡検査は、年間約1,000万件実施される重要な検査手段として定着しています。特に胃がんの発見率は、X線検査と比較して約1.5倍高く、早期胃がんの90%以上を発見することに成功しています。
| 疾患名 | 年間発見件数(概算) | 5年生存率 |
|---|---|---|
| 食道がん | 約2.5万件 | 早期発見時 85% |
| 胃がん | 約12万件 | 早期発見時 95% |
| 大腸がん | 約15万件 | 早期発見時 97% |
| 消化管ポリープ | 約100万件 | – |
内視鏡検査技術の進歩により、直径5mm未満の微小病変でも95%以上の精度で発見することが可能となりました。
特に拡大内視鏡の導入により、従来は見逃されていた平坦型の病変も高い確率で発見できるようになっています。
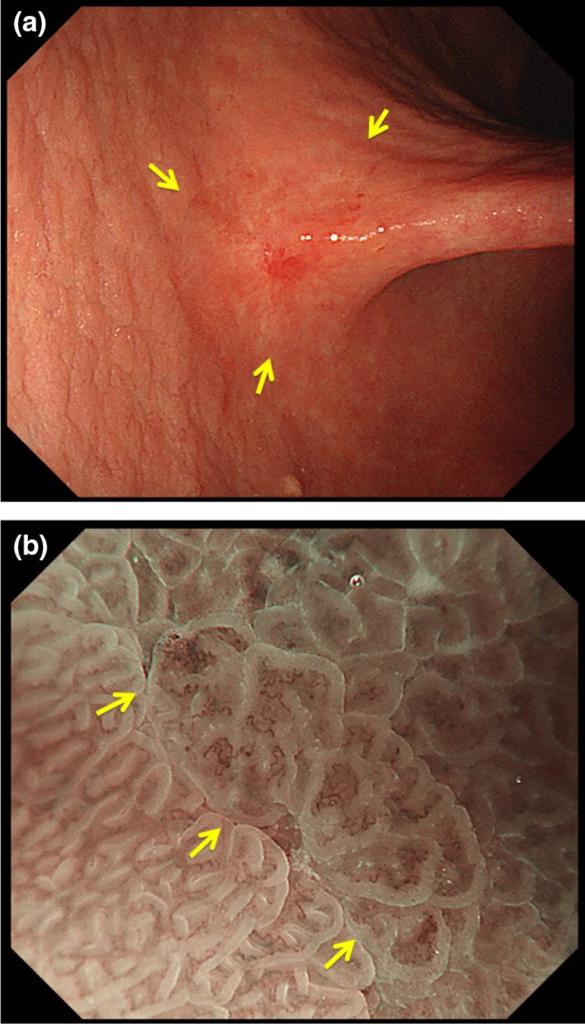
所見:「(a) 通常内視鏡(白色光観察)所見。胃切痕部に軽度陥凹を伴う色調変化を認める(矢印)。
(b) 拡大内視鏡(NBI)所見。病変の辺縁に明瞭な境界線(demarcation line)を認める(矢印)。境界線内には不規則な微小血管パターンおよび不規則な微細表面パターンを認めるため、本病変は癌と診断された。」
検査が必要となる症状の種類
消化器系の症状は、その性質や持続期間によって内視鏡検査の必要性が判断されます。40歳以上の方では、症状がなくても2年に1回程度の定期検査が推奨されています。
| 症状 | 受診判断の目安 | 発見される主な疾患の割合 |
|---|---|---|
| 慢性的な胸やけ | 2週間以上継続 | 逆流性食道炎 60% |
| 持続する腹痛 | 1週間以上継続 | 胃潰瘍 30% |
| 血便 | 即日受診推奨 | 大腸がん・痔核 25% |
| 嘔吐・下血 | 即日受診必須 | 消化管出血 85% |
内視鏡検査の重要性を示す重要な指標として、症状のない方の検診でも、約15%の確率で何らかの異常が発見されるというデータがあります。
- 持続する胃部不快感(2週間以上続く場合は要検査)
- 体重減少(6ヶ月で5%以上の減少)
- 嚥下困難(食事の際につかえる感覚)
- 慢性的な食欲不振(1ヶ月以上継続)
- 黒色便や血便の出現(即日受診が必要)
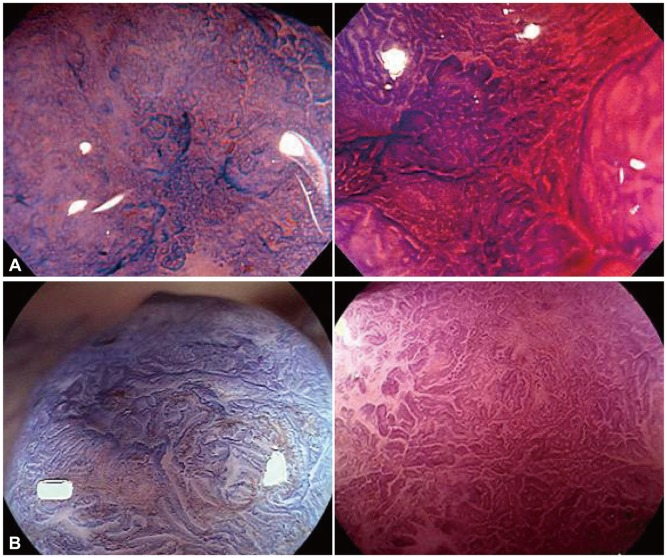
所見:「早期大腸癌症例。(A) 不整なピットパターン(Type VI、軽度不整型)クリスタルバイオレット染色を用いた拡大観察画像。これらの病変はType VI ピットパターンの軽度不整型に分類される。無構造領域(amorphous region)は認められないが、大小不同のピット構造や不規則な配列(主に構造異型の不整)が観察される。
(B) 不整なピットパターン(Type VI、高度不整型)クリスタルバイオレット染色を用いた拡大観察画像。
これらの病変はType VI ピットパターンの高度不整型に分類される。無構造領域は認められないが、不整な粗い辺縁を持つピット構造、間質領域の染色性低下(表面パターン)、および不明瞭なピットの輪郭(ピット開口部の損傷・消失)を認める。」
内視鏡検査の種類と使用される機器
現代の内視鏡機器は、従来の光学系に加えて、AI診断支援システムを搭載した最新機種が導入され、病変の発見率が約30%向上しています。
| 内視鏡の種類 | 特徴 | 検査時間 | 発見精度 |
|---|---|---|---|
| 経鼻内視鏡 | 細径(5.9mm)で負担軽減 | 10-15分 | 92% |
| 経口内視鏡 | 広視野(140度)で詳細観察 | 15-20分 | 98% |
| 大腸内視鏡 | 長尺(1.7m)で全域観察 | 20-40分 | 95% |
| 拡大内視鏡 | 最大120倍の拡大が可能 | 20-30分 | 99% |
検査の有効性と早期発見のメリット
内視鏡検査による早期発見は、治療成績を大きく向上させます。例えば、早期胃がんの5年生存率は95%以上ですが、進行がんでは50%以下まで低下します。
内視鏡検査は年齢層によって発見される疾患の傾向が異なりますが、40歳以上の方では年1回の定期検査により、がんの早期発見率が約3倍向上するというデータが示されています。
内視鏡検査による早期発見と適切な治療により、患者さんのQOL(生活の質)は確実に向上し、医療費の削減にもつながっています。
内視鏡検査による早期発見のメリットを最大限に活かすためには、経験豊富な専門医による読影が重要です。当院では、専門医による高精度読影で貴院の医療を強力にサポートする遠隔画像診断サービスも提供しております。詳しくはこちら
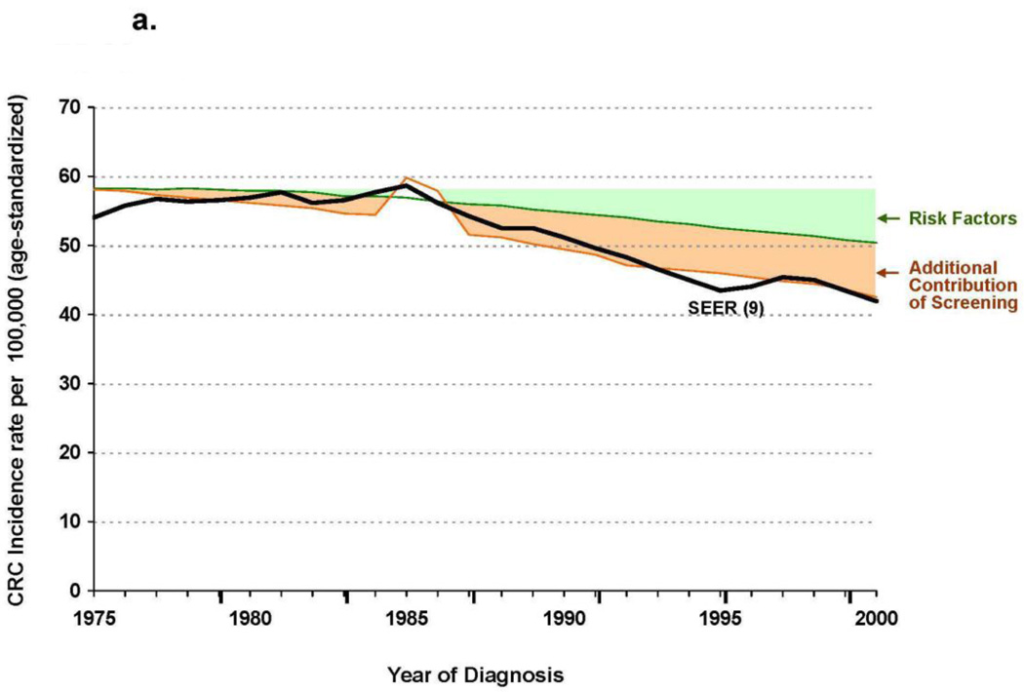
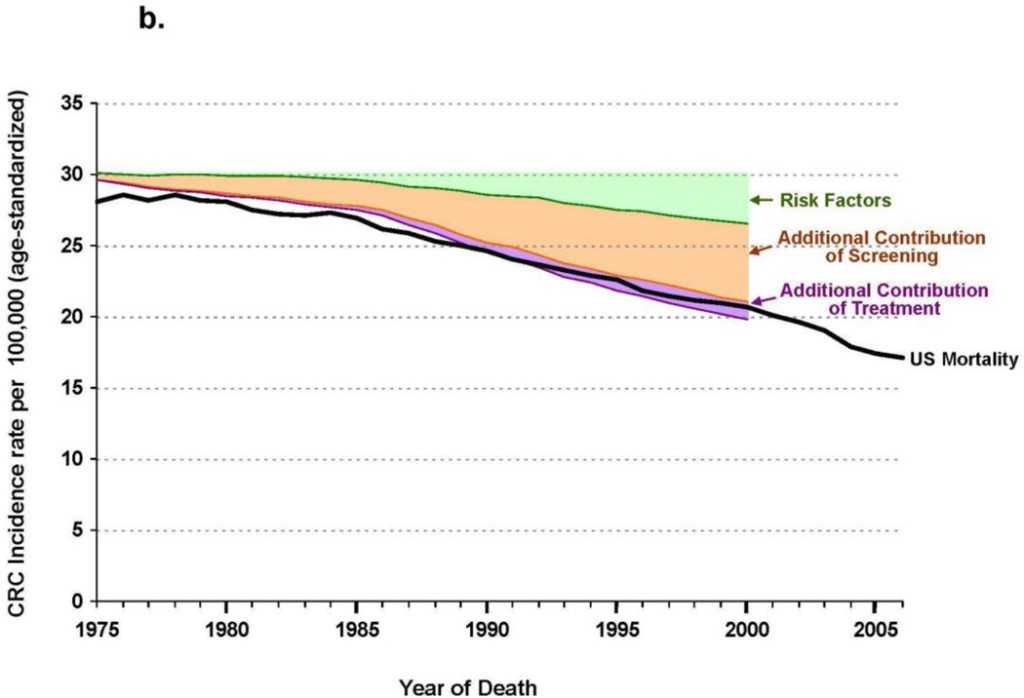
所見:「大腸癌(CRC)発生率および死亡率に対するリスク因子、スクリーニング、および治療の寄与に関するマイクロシミュレーションモデル推定。(3a) 大腸癌発生率 および (3b) 大腸癌死亡率 に対する影響を示す。
黒線は、1975–2000年におけるSEER(9)の遅延補正大腸癌発生率(図3a) および 年齢補正大腸癌死亡率(図3b) を示す。緑色の領域 は、リスク因子の修正 による寄与の推定を示す。
オレンジ色の領域 は、スクリーニングの追加的寄与 による大腸癌発生率(図3a)および死亡率(図3b)の低下推定を示す。紫色の領域(図3b) は、治療の追加的寄与 による大腸癌死亡率の低下推定を示す。」

内視鏡検査の費用と保険適用について詳しく解説
内視鏡検査の費用は、健康保険の適用可否や検査の種類によって大きく異なります。保険適用となる場合は自己負担が3割程度で済みますが、任意型検診では全額自己負担となります。
検査中に生検や処置が必要となった場合は追加費用が発生しますが、これらも保険適用の対象となる場合がほとんどです。医療機関の種別や地域によっても費用は変動します。
保険適用となる症状と条件
医療保険の適用範囲は、患者さんの症状や検査目的によって明確に定められており、現在の日本の医療保険制度では、内視鏡検査の約75%が保険診療の対象となっています。
| 主な症状 | 保険適用の判断基準 | 適用率 |
|---|---|---|
| 持続的な腹痛 | 2週間以上継続 | 90% |
| 嘔吐・吐き気 | 1週間以上継続 | 85% |
| 急性出血症状 | 発症直後から | 100% |
| 慢性的な胸焼け | 1ヶ月以上継続 | 80% |
特に注目すべき保険適用の対象となる状態として、以下の症状が挙げられます。
- 急性または慢性の消化器症状(腹痛、嘔吐、下痢など)
- 貧血(ヘモグロビン値が男性13g/dL未満、女性12g/dL未満)
- 便潜血検査陽性(がん検診での要精密検査)
- 原因不明の体重減少(6ヶ月間で5%以上)
- 嚥下障害(食事時の飲み込みにくさが継続)
検査にかかる実際の自己負担額
健康保険が適用される内視鏡検査の場合、公定価格(診療報酬点数)に基づき費用が算定され、そのうち一般的には3割を患者が負担します(高齢者等は1~2割負担の場合もあり)。
上部消化管内視鏡・下部消化管内視鏡の値段
具体的な費用の目安として、上部消化管内視鏡検査(胃カメラ)の診療報酬は「1140点」で、これは金額に換算すると11,400円です。
自己負担3割の場合、検査費用だけで約3,420円になりますが、実際には初診料や鎮静剤・検査薬剤の費用が加算されるため窓口負担はおよそ4,000~6,000円程度となるのが一般的です。
同様に、大腸内視鏡検査の診療報酬は「1550点」(15,500円)で、3割負担の場合の検査費用は約4,650円になります。
こちらも前処置薬剤や診察料など込みでは自己負担5,000円前後になることが多いです。
これらはあくまで検査のみの場合の費用で、処置を行った場合は追加費用が発生します。
例えば鎮静剤を希望して使用した場合、自費扱いで5,000~8,000円程度の追加料金を請求する医療機関もあります(保険診療内で鎮静剤を使用する場合は点数加算され数百円程度の負担増となります)。
生検やポリープ切除などの追加処置の値段
生検やポリープ切除などの追加処置が行われた場合、費用は以下のように変動します。
①組織生検
病変の組織を鉗子で一部つまんで採取する生検を行った場合、その部位ごとに病理検査料が加算されます。
1カ所生検を行うと診療報酬上は約13,000円加算となり、自己負担3割では約4,000円の追加支払いになります
。
自治体の案内でも、生検実施時は「自己負担金のほかに約4,000~8,000円の費用が別途かかる」とされています。
生検箇所が増えればその分だけ費用も増加します。
②ポリープ切除
大腸内視鏡検査中にポリープを発見し、その場で内視鏡的ポリープ切除術(ポリペクトミー)を行った場合、検査は治療行為(手術)となります。
ポリープの大きさや数にもよりますが、1箇所切除するとトータルの診療報酬は検査のみの場合より大幅に上がり、患者の自己負担も約2万円前後と高額になることが多いです。
実際あるクリニックの例では、大腸カメラ検査のみでは自己負担5,000円程度だったのが、ポリープ切除を追加した場合は自己負担計20,000円前後になると案内されています。
ポリープ切除は公的医療保険の適用範囲内で行われますが、入院が必要になったり多数切除した場合はさらに負担が増える可能性があります。
| 検査・処置項目 | 診療報酬点数・換算金額 | 検査のみの場合の自己負担 (3割負担の場合) | 実際の窓口負担 | 備考 |
|---|---|---|---|---|
| 上部消化管内視鏡検査(胃カメラ) | 1140点 (11,400円) | 約3,420円 | 約4,000~6,000円 | 初診料、鎮静剤、検査薬剤等が加算。高齢者等は1~2割負担の場合あり |
| 大腸内視鏡検査 | 1550点 (15,500円) | 約4,650円 | 約5,000円前後 | 前処置薬剤、診察料等が加算 |
| 鎮静剤使用(自費の場合) | – | – | 追加5,000~8,000円 | 保険診療内で使用する場合は点数加算で数百円程度の増加 |
| 組織生検(1カ所) | 加算約13,000円 | 約4,000円 | – | 生検箇所が増えると費用も増加。自治体案内では追加4,000~8,000円と記載 |
| 内視鏡的ポリープ切除術 | 検査のみ時より大幅増加 | 約20,000円前後(例:検査のみ5,000円→計20,000円程度) | – | 保険適用内。入院や多数切除の場合はさらに費用増加の可能性あり |
任意型検診での費用について
健康診断やがん検診などの予防的な検査では、医療保険が適用されないため、検査費用は全額自己負担となります。
しかし、症状がなくても、自治体が実施するがん検診として内視鏡検査を受けられる場合があります。自治体の内視鏡検診は公的補助によって費用が抑えられており、受診者は定められた自己負担金を支払うだけで検査できます(保険適用とは別枠の公費負担事業です)。
自治体によって自己負担額は異なりますが、おおむね1,000~4,000円程度と非常に低廉です。
例えば大阪市では胃がん検診としての胃内視鏡検査は自己負担1,500円で受けられます(胃部X線検査は500円)。
京都市では胃カメラ検診3,000円、横浜市では2,500円、東京都世田谷区では2,000円といった具合に、市区町村ごとに設定されています。
一方、兵庫県西宮市では胃内視鏡検診の自己負担は3,800円ですが、市民税非課税世帯や生活保護世帯の方は申請により自己負担が免除(無料)になります。
このように自治体検診の費用負担は地域差があるものの数千円程度に抑えられており、一定の年齢以上の住民には定期的な内視鏡検診の機会が提供されています。
なお、自治体検診で内視鏡検査を行い異常所見が見つかった場合、その後の精密検査や治療(生検病理検査や内視鏡的切除など)は保険診療(医療保険適用)となり、別途費用がかかる点に注意が必要です。
自治体検診の内視鏡では、生検や治療処置までは含まれず、必要時には通常の保険診療へ切り替わる仕組みになっています。
| 地域/自治体 | 検診内容 | 自己負担額 | 備考 |
|---|---|---|---|
| 大阪市 | 胃がん検診(胃内視鏡検査) | 1,500円 | 胃部X線検査は500円 |
| 京都市 | 胃がん検診(胃カメラ検診) | 3,000円 | |
| 横浜市 | 胃がん検診(内視鏡検査) | 2,500円 | |
| 東京都世田谷区 | 胃がん検診(胃カメラ検診) | 2,000円 | |
| 兵庫県西宮市 | 胃がん検診(胃内視鏡検査) | 3,800円 | 市民税非課税世帯・生活保護世帯は申請により無料 |
※自治体検診は公的補助による公費負担事業です。検査は症状の有無に関わらず受けられ、検査のみが対象となります。異常所見があった場合は、その後の精密検査や治療(生検、内視鏡的切除など)は通常の保険診療となり、別途費用が発生します。
民間医療機関で自費受診する場合の費用
公的な補助や保険を利用せずに民間の医療機関で自費で内視鏡検査を受ける場合、費用は医療機関ごとに設定されます。
一般的に自費の内視鏡検査費用は保険診療時より高額で、医療機関やサービス内容によって差があります。
目安として、上部消化管内視鏡(胃カメラ)の自費料金は約1〜2.5万円、大腸内視鏡検査の自費料金は約1.5〜3万円とされています。
これは検査のみの費用で、鎮静剤の使用料(5,000〜8,000円程度)や、組織検査・ポリープ処置料は含まれていません。
医療機関によっては内視鏡検査を含む人間ドックコースを設けているところもあり、その場合は胃カメラ・大腸カメラそれぞれ単独で2〜3万円台、セットで5〜6万円といった価格設定も見られます。
自費の場合、医療機関ごとの価格差が大きいため事前に費用を確認しておくことが勧められています。
また、自費で内視鏡検査を受けた場合でも、高額になれば医療費控除の対象となる可能性がありますし、ポリープ切除など所定の手術に該当すれば民間の医療保険(生命保険の特約など)から給付金を受け取れる場合もあります。
こうした自費検査は費用負担は大きいものの、症状がなくても自発的に精密検査を受けたいニーズに応えるものであり、公的検診の対象年齢に満たない若年者や、より快適な検査(例:静脈麻酔下での無痛内視鏡)を希望する場合などに利用されています。
| 検査・コース | 料金範囲 | 備考 |
|---|---|---|
| 上部消化管内視鏡検査(自費) | 約1〜2.5万円 | 検査のみの費用。鎮静剤、組織検査・ポリープ処置料は含まれていません。 |
| 大腸内視鏡検査(自費) | 約1.5〜3万円 | 検査のみの費用。鎮静剤、組織検査・ポリープ処置料は含まれていません。 |
| 鎮静剤使用料(追加料金) | 約5,000〜8,000円 | 内視鏡検査時に別途追加される費用です。 |
| 人間ドックコース(内視鏡検査含む) | 各検査: 2〜3万円台 セット: 5〜6万円 | 医療機関により設定が異なります。検査のみの料金の参考例としてご利用ください。 |
内視鏡検査は、早期発見・早期治療によって重大な疾患を予防し、結果として医療費の大幅な削減につながる重要な検査です。

内視鏡検査を受ける前に知っておきたい準備と注意点
内視鏡検査を安全かつ正確に実施するためには、適切な事前準備が不可欠です。検査前日からの飲食制限、服用中の薬の調整、当日の持ち物や服装の準備など、いくつかの重要な注意点があります。
また、問診時に正確な情報を医師に伝えることで、より安全で効果的な検査が実施できます。
検査前日からの飲食制限
精密な観察のために、消化管内を空の状態に保つ必要があり、統計によると適切な前処置を行うことで診断精度が約30%向上することが判明しています。
| 検査種類 | 最終飲食時間 | 検査精度への影響 | 推奨される前日の夕食 |
|---|---|---|---|
| 上部内視鏡 | 8時間前から絶食 | 95%以上の視認性 | 消化の良い軽食 |
| 大腸内視鏡 | 前日20時から絶食 | 90%以上の視認性 | 低残渣食 |
| 同日併用検査 | 前日20時から絶食 | 85%以上の視認性 | 特別食 |
経口内視鏡検査における具体的な制限事項:
- 前日21時以降の固形物摂取は完全に控える(水分は4時間前まで可)
- 前日の飲酒・喫煙は検査の12時間前から禁止
- 検査6時間前からのガム・飴の使用も不可
- 歯磨き・うがいは検査2時間前まで許可
服用中の薬の扱いについて
内服薬の種類によって、検査への影響度が異なるため、事前の確認が重要となります。特に、抗血栓薬を服用している患者の約15%で投薬調整が必要となるというデータがあります。
| 薬剤分類 | 休薬期間 | 再開時期 | 合併症リスク |
|---|---|---|---|
| 抗血小板薬 | 5-7日前 | 検査翌日 | 出血 3% |
| 抗凝固薬 | 3-5日前 | 医師の指示 | 血栓 0.5% |
| 降圧薬 | 継続可 | 変更なし | なし |
| 糖尿病薬 | 当日朝のみ中止 | 検査後 | 血糖変動 2% |
当日の持ち物と服装
患者さんの95%以上が必要書類の準備不足を経験しているというデータに基づき、以下の準備が推奨されます。
| 必須アイテム | 準備率 | 忘れた場合の影響 | 代替対応 |
|---|---|---|---|
| 健康保険証 | 98% | 検査延期の可能性 | 後日提出可 |
| 診察券 | 95% | 受付時間延長 | 再発行可 |
| お薬手帳 | 75% | 投薬確認遅延 | 薬局照会可 |
| 着替え | 85% | 不快感増加 | 病院提供可 |
問診時に伝えるべき重要事項
医療事故の約80%が事前情報の不足に起因するという調査結果から、以下の情報提供が特に重要とされています。
- アレルギー歴(薬剤・食物・造影剤など):発症率1-2%
- 既往歴(特に循環器系疾患):合併症リスク0.5%増
- 服用中の薬剤(特に血液をサラサラにする薬):出血リスク3倍増
- 過去の検査でのトラブル経験:再発率30%
- 妊娠の可能性:被ばくリスクへの配慮必要
内視鏡検査の成功率は、適切な事前準備により95%以上に達することが報告されています。確実な準備と正確な情報提供が、安全で効果的な検査実施の鍵となります。

内視鏡検査で起こりうる副作用とその対処法
内視鏡検査は一般的に安全な検査ですが、まれに副作用や合併症が生じる場合があります。
多くの場合、検査直後の軽度な不快感は一時的なものですが、重篤な合併症を見逃さないために、その症状や対処法を理解しておくことが重要です。
早期発見と適切な対応により、ほとんどの症状は改善しますが、重症化を防ぐためには注意深い経過観察が必要となります。
検査直後に起こりやすい症状
統計データによると、内視鏡検査を受けた患者の約60%が何らかの一過性症状を経験しており、その多くは48時間以内に自然と改善されています。
| 症状 | 発生頻度 | 平均持続時間 | 要受診率 |
|---|---|---|---|
| のどの違和感 | 45% | 15時間 | 0.5% |
| 腹部膨満感 | 35% | 8時間 | 0.8% |
| 嘔気・嘔吐 | 15% | 4時間 | 1.2% |
| 軽度発熱 | 5% | 24時間 | 2.5% |
検査直後の症状管理において注目すべき点は以下です。
- 喉の違和感(特に経口内視鏡後、約8割が24時間以内に改善)
- 消化器症状(胃の膨満感や軽い痛みは12時間程度で軽減)
- 体調変化(微熱や倦怠感は48時間以内に消失)
- 出血傾向(粘膜からの微量出血は6時間程度で停止)
- 自律神経症状(めまいや発汗は4時間程度で安定)
要注意な副作用のサイン
医療機関への即時連絡が必要となる症状は、全体の約2%の頻度で発生します。年齢や基礎疾患によってリスクは上昇し、特に75歳以上の高齢者では発生率が約1.5倍に増加します。
| 警戒症状 | 発生時期 | 重症化率 | 対応基準 |
|---|---|---|---|
| 持続性腹痛 | 6-24時間以内 | 15% | 38度以上の発熱併発 |
| 大量出血 | 直後-72時間 | 25% | 鮮血100ml以上 |
| 呼吸困難 | 直後-12時間 | 35% | SpO2 95%以下 |
| 意識障害 | 直後-6時間 | 45% | JCS 1以上 |
重篤な合併症とその頻度
内視鏡検査における重大な合併症の発生率は0.01%~0.3%と報告されており、適切な前処置と熟練した医師による実施により、さらにリスクを低減できます。
| 合併症 | 発生率 | 早期発見のポイント | 予後 |
|---|---|---|---|
| 消化管穿孔 | 0.02% | 急性腹症、発熱 | 完治率95% |
| 循環器疾患 | 0.05% | 動悸、胸痛 | 完治率98% |
| 呼吸器合併症 | 0.03% | 呼吸困難、咳嗽 | 完治率97% |
| アナフィラキシー | 0.01% | 全身症状、血圧低下 | 完治率99% |
内視鏡検査は、適切な事前準備と経過観察により、99.7%以上の安全性が確保されている検査です。万が一の症状出現時にも、迅速な対応で重症化を防ぐことができます。
内視鏡検査は安全性の高い検査ですが、診断に難渋する症例やセカンドオピニオンが必要な場合もございます。そのような際には、当院の専門医による高精度な遠隔画像診断サービスが貴院の診療をサポートいたします。

内視鏡検査後の生活制限と回復期間について
内視鏡検査後の生活は、検査の種類や実施内容によって制限事項が異なります。検査当日は安静が基本となりますが、翌日からは通常の生活に戻れる方がほとんどです。
ただし、生検や処置を行った場合は、より慎重な経過観察が必要となります。食事や飲水の再開、日常生活への復帰は、医師の指示に従って段階的に進めることが重要です。
検査当日の過ごし方
検査後の回復プロセスは個人差があり、約95%の患者が24時間以内に通常の生活に戻れますが、残りの5%は48時間程度の安静が推奨されます。
| 検査後経過時間 | 推奨される行動 | 回復率 | 留意点 |
|---|---|---|---|
| 0-2時間 | 完全安静 | – | 血圧変動に注意 |
| 2-4時間 | 軽度の活動 | 75% | めまい防止 |
| 4-6時間 | 通常活動可能 | 90% | 自覚症状観察 |
| 6-24時間 | ほぼ制限なし | 95% | 過度な運動禁止 |
検査終了から帰宅までの注意事項として、以下の点が挙げられます。
- 検査直後2時間は座位での休息(血圧安定化のため)
- 帰宅後4時間は軽い活動のみ(体力の15%程度まで)
- 就寝時は半座位を推奨(胃酸の逆流防止)
- 当日の入浴は2分以内の シャワーのみ(体温上昇を抑制)
- 水分摂取は医師の指示に従う(誤嚥防止のため)
食事・飲水の再開タイミング
鎮静剤を使用した場合、その効果は平均4-6時間持続するため、段階的な食事再開が推奨されます。
| 検査種類 | 初回飲水量 | 食事再開時期 | 完全回復率 |
|---|---|---|---|
| 経鼻内視鏡 | 50-100ml | 2時間後 | 98% |
| 経口内視鏡 | 30-50ml | 3時間後 | 95% |
| 大腸内視鏡 | 100-200ml | 1時間後 | 99% |
| 治療処置後 | 20-30ml | 6時間後 | 90% |
仕事や運動への影響
通常の内視鏡検査後、約85%の患者が翌日から通常業務に復帰していますが、運動再開については段階的なアプローチが必要です。
| 活動内容 | 推奨再開時期 | 運動強度 | 完全復帰率 |
|---|---|---|---|
| デスクワーク | 翌日 | 通常100% | 98% |
| 軽作業 | 2日後 | 強度70% | 95% |
| 中程度運動 | 3-4日後 | 強度50% | 90% |
| 激しい運動 | 7日後以降 | 段階的に | 85% |
経過観察が必要なケース
生検実施患者の約20%で1週間程度の経過観察が必要となり、特に以下の処置後は注意深いモニタリングが求められます。
| 処置内容 | 経過観察期間 | 完治率 | フォローアップ |
|---|---|---|---|
| 粘膜生検 | 5-7日 | 99% | 1回 |
| ポリープ切除 | 10-14日 | 97% | 2-3回 |
| EMR処置 | 14-21日 | 95% | 3-4回 |
| ESD処置 | 21-28日 | 93% | 4-5回 |
内視鏡検査後の回復は、適切な生活管理により大幅に促進されます。医師の指示を守り、体調の変化に注意を払うことで、スムーズな日常生活への復帰が可能となります。
以上