ここ数年で注目を集めている抗原検査は、ウイルスや細菌など特定の病原体に対する抗原をその場で調べる方法として、多くの方が検討する機会を増やしています。
結果が比較的早くわかるため、体調の変化に不安を抱く方にとって安心材料のひとつといえるかもしれません。
ただし、どのような疾患に対応できるのか、精度はどうなのかといった疑問を解消してから受けることが大切です。
ここでは、抗原検査の特徴や仕組み、メリットと留意点などを、できるだけわかりやすくご紹介します。症状や状況に応じて、お近くの医療機関を受診する際の参考としてお役立てください。
神戸きしだクリニック公式Youtubeチャンネルでの音声解説はこちら。
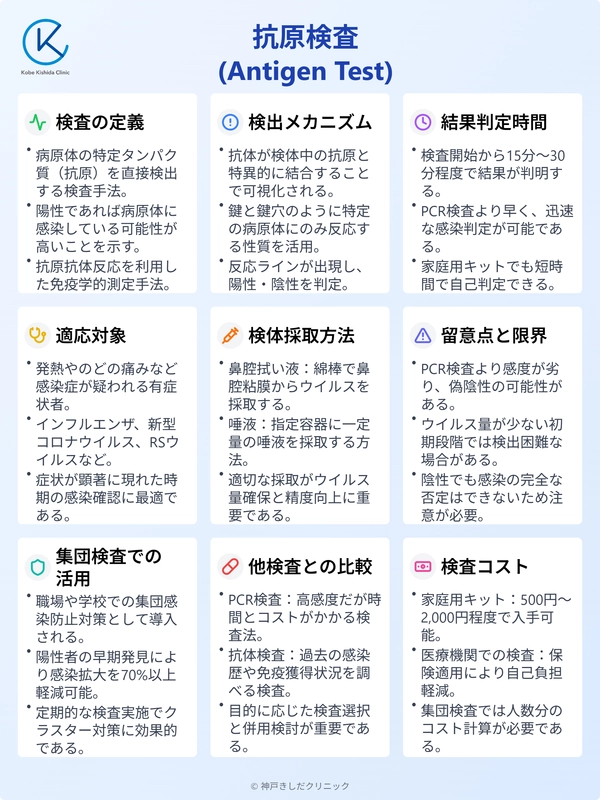
抗原検査とは何か
発熱やのどの痛みなど、何らかの感染症が疑われる場合に一度は耳にすることがある抗原検査は、体内に存在する病原体の一部である「抗原」を直接検出する検査方法です。
ここでは、抗原検査の基本的な概念や特徴について整理し、理解を深めていただくための情報をお伝えします。
抗原検査の定義
抗原検査は、ウイルスや細菌などが持つ特定のタンパク質や糖タンパク質を含む物質(抗原)を検出する検査手法です。採取した検体から、専用の試薬を用いて病原体由来の抗原を測定します。
陽性となった場合は、その病原体に感染している可能性が高いと考えられます。
感染症にはさまざまな種類があり、それぞれ原因となる病原体が異なります。
抗原検査は迅速に感染の有無を調べる手段として利用される一方、発症直後でウイルス量が少ないと検出できないなどの特徴を持ちます。正しい知識を身につけることが重要といえます。
歴史的背景と使用領域
過去、感染症の診断では培養検査や血液検査が中心でした。近年では、短時間で結果を判定できる方法として抗原検査が広く普及し始めました。
インフルエンザやRSウイルスをはじめ、新型コロナウイルス感染症(COVID-19)の拡大で多くの方が抗原検査の存在を知るようになった経緯があります。
医療機関だけでなく、検査キットを利用して個人で検査を行うケースも増えています。
ただし、自己流の検査で誤った結果が出るリスクもあるため、少しでも判断に迷うときはお近くの医療機関に相談してください。
抗原検査の位置づけ
抗原検査は病原体の「存在」を直接確認するための検査であり、PCR検査や抗体検査とは異なる役割を担っています。
PCR検査は遺伝子情報を増幅することで非常に微量な病原体も検出できるため、感度が高いという特徴があります。抗体検査は病原体に対する免疫反応がどの程度形成されているかを調べる方法です。
抗原検査の場合、検査時点で十分な抗原が存在しないと結果が陰性になりやすいという特性があります。その反面、適切なタイミングで実施すれば、迅速に感染を把握できるメリットがあります。
社会的役割と需要
感染症の流行時に抗原検査が果たす役割は大きいです。自宅や会社などで簡単に実施できるタイプも登場し、検査ハードルが下がったことで早期に感染を疑う機会が増えました。
例えば、職場や学校で集団感染を防ぐ取り組みの一環として導入するケースもあります。
しかし、誰でも気軽に検査を受けられるようになったことで、検査結果の取り扱いに戸惑う場面も出てきました。誤った判断を避けるには、感染状況や症状の有無と合わせて考えることが大切です。
抗原検査のイメージが広がった背景
抗原検査が多くの方に知られるようになった一因として、新興感染症やパンデミックなどが挙げられます。
世界的に拡大した新型コロナウイルス感染症では、PCR検査の検査数を補う形で抗原検査が注目されました。
検査が時間的にも経済的にも負担になりにくいという点が評価され、日々の健康管理の手段として認識されるようになっています。
ここで、抗原検査の大まかな特徴を整理した表を用意しました。大まかなイメージを持つうえでの参考にしてください。
| 検査名 | 検出対象 | 主な特徴 | 判定までの時間 |
|---|---|---|---|
| 抗原検査 | 病原体の抗原 | 陽性であれば病原体が存在している可能性が高い | 15分~30分程度 |
| PCR検査 | 病原体の遺伝子 | 感度が高く、微量でも検出しやすい | 数時間~1日以上 |
| 抗体検査 | 体内で作られる抗体 | 過去の感染歴や免疫獲得の程度の目安になる | 数十分~数日(検査法による) |
(この表はあくまで目安の例です。検査キットや実施場所によって変化が生じる場合があります)

抗原検査のメカニズム
抗原検査は、採取した検体の中に病原体特有のタンパク質などが含まれているかどうかを探る手法です。その仕組みや原理を正しく把握するためのポイントについて見ていきましょう。
仕組みを理解しておくと、検査時にどのような過程を経て結果が出るのかイメージしやすくなります。
抗原抗体反応の基礎
抗原検査は「抗原」と「抗体」の反応を利用しています。抗体は免疫システムが外来の異物を認識するために作るタンパク質です。
特定の抗原に対してだけ強く結合する性質があるため、検査キットに含まれる抗体が検体中の抗原と結合すると可視化されるように設計されています。
この仕組みは、鍵と鍵穴のように特異的に結合する性質を活用したものです。正しい抗体を用いれば、短時間で対象となる病原体の存在がわかるようになります。
免疫学的測定と反応
抗原検査では、試薬上に固定された抗体と、検体に含まれる抗原の反応によって反応ラインが出現します。
このラインが陽性となれば、対象とする病原体が含まれている可能性が高いと判断します。一方で、抗原が十分に含まれていないと陰性になります。
ここで1つ、抗原検査の原理をイメージしやすくするために簡単な表を示します。
| 用語 | 説明 |
|---|---|
| 抗原 | 病原体が持つ特徴的なタンパク質 |
| 抗体 | 抗原と特異的に結合して排除を図るタンパク質 |
| 免疫複合体 | 抗原と抗体が結合して形成される複合体 |
| 検出システム | 抗原抗体が結合した結果を可視化する試薬や発色剤などの技術 |
この反応は比較的シンプルに見えますが、正確に測定するためには適切な採取と手順が大切です。
偽陽性と偽陰性が起こる理由
どれほど精密な検査方法でも、検査キットや使用環境、検体採取のタイミングなどさまざまな要素が影響し、結果が誤って表示されることがあります。
偽陽性とは本当は感染していないのに陽性と出ること、偽陰性は感染しているのに陰性と出ることを指します。
偽陽性の場合:
- 他の類似した抗原が反応してしまう
- 試薬の取り違えや汚染などの外部要因が関与する
偽陰性の場合:
- 感染初期で抗原が十分に増えていない
- 検体の量や品質が不十分
結果を盲信せず、必要に応じて追加の検査を検討することが重要です。
ウイルス量と検出率の関係
体内に入り込んだ病原体は一定の増殖スピードがあり、検体を採取するタイミングによってはウイルス量が少なく、抗原が確認しにくい場合があります。
症状が出始めた直後などはウイルスの増加期にあたるため、検出感度が低い状態かもしれません。
この点を理解しないまま「陰性だから大丈夫」と判断すると、感染症拡大を招くリスクが高まります。再度検査を受けたり、PCR検査との併用を検討したりすることで精度を高めることができます。
適切な使用タイミング
抗原検査は、発症から数日経過したタイミングや、ウイルス量がピークに近づいている時期に行うと判定率が上がりやすいといわれます。
一方、症状が軽微でもウイルス量が十分あれば陽性結果が出る場合があります。検査後の行動を決める際には、症状の推移や周囲の感染状況も合わせて考慮してください。
ここで、適切な使用タイミングをまとめた bullet list をご紹介します。
- 発熱やのどの痛みなど、症状が顕著にあらわれたとき
- まわりで感染が流行し、自分も可能性があると感じたとき
- 検査の目的(症状があるかないか)と照らし合わせながら行うとき
- 陽性結果が出た人と密接な接触があった後
- 陽性者と接触した場合は、すぐに検査をしても感染初期で検出されない可能性が高いため、少なくとも24時間以上あけ、症状がなければ5日後を目安に検査を行うことが推奨されています。
上記のタイミングで検査を検討することで、結果の解釈を誤りにくくなります。

抗原検査のメリットと留意点
抗原検査の利点としては、「簡便さ」と「スピード」の両方を兼ね備えていることが挙げられます。一方で、注意すべき点や誤解されやすい側面もあります。
適切に活用するためにメリットと留意点をしっかり把握しておきましょう。
簡易性とスピード
抗原検査の大きな特徴として、比較的簡単に検査が行える上に結果が迅速に判明することがあります。
家庭用キットなどでは、キット一式と説明書をもとに各自で検査できる場合が増え、スピーディーに自己管理がしやすくなりました。
医療機関などで行う場合も、結果を数十分で判定できることが多いです。体調の変化を早期に把握したい方にとって、短い待ち時間は大きなメリットといえます。
精度に関する特性
抗原検査は簡易的である一方、PCR検査と比べて「感度が劣る」と指摘されることがあります。陽性結果が出やすい症状のある人にとっては有用ですが、ウイルス量が少ない段階では見逃す可能性があります。
検査の結果を鵜呑みにせず、状況によっては追加検査が重要です。
ここで、検査の精度に関する一般的なイメージをまとめた表を示します。
| 検査種類 | 感度 | 特異度 | 主な利用場面 |
|---|---|---|---|
| 抗原検査 | 中程度 | 比較的高い | 症状がある人を短時間で確認するとき |
| PCR検査 | 高い | 高い | 微量のウイルスでも確認が必要なとき |
| 抗体検査 | 病状経過により変化 | 病状経過により変化 | 過去の感染履歴や免疫獲得の有無を知るとき |
(あくまでイメージです。実際の数値は検査キットや検体の状態で変わります)
結果の活用方法
抗原検査は「今まさに感染しているかどうか」を簡単に知るうえで有用です。陽性になった場合は、外出を控えるなどの対策が早期に実践できる点が魅力です。一方で、陰性結果でも「その時点では」陰性である可能性が高いだけで、潜伏期間の可能性がゼロになるわけではありません。
自分の状況や周囲の状況を冷静に見極めて、必要に応じて複数回検査したり、PCR検査を受けたりするなど、複合的なアプローチを取ることが望ましいです。
健康管理との連動
抗原検査の結果は、その日の体調管理や行動判断のひとつとして役立ちます。体温や症状の有無を記録しながら検査結果を確認すると、より客観的に体の状態を把握しやすくなります。
ここで、検査結果とあわせて意識したい項目を bullet list で紹介します。
- 体温や症状の変化の記録
- 周囲の感染状況と行動履歴の確認
- 睡眠や栄養などの日常習慣の見直し
- ストレスや疲労度の把握
以上の項目をこまめにチェックすることで、抗原検査の結果とあわせた健康管理につながります。
利用するにあたってのリスク
抗原検査キットを個人で利用する場合、正しい方法で検体を採取しないと、精度が落ちるリスクがあります。また、結果を自己判断のみで処理し、公的機関や医療機関へ報告が必要な事例を見逃してしまうリスクもあります。感染症に対する法律や自治体の指針を確認しながら、慎重に対応することが大切です。

抗原検査の手順
抗原検査を実際に受ける際には、事前の準備や正しい採取方法がポイントです。自宅で行うキット利用の場合でも、医療機関で行う場合でも、準備不足や不適切な手順が誤差の原因となります。
検査前の準備
唾液検体では採取前のうがい・歯みがき・飲食はウイルス量を減らす可能性があるため避ける方が良いです。
しかし、鼻腔ぬぐい液の場合は採取前に軽く鼻をかんで余分な粘液を除去することが推奨されています。
検体採取の方法に応じて、適切なタイミングと手順をチェックしてください。
さらに、検査を開始する前にキットの使用期限を確認し、説明書を熟読することが大切です。間違った使い方をすると正確な結果につながりにくくなります。
検体採取の方法
抗原検査では、主に鼻腔拭い液や唾液などを検体として採取します。鼻腔拭い液の場合は、綿棒を鼻腔に挿入して粘膜表面からサンプルを採取します。
唾液の場合は、指定の容器に唾液を一定量入れるなどの方法が用いられます。採取方法は検査キットによって異なるため、説明書の指示に従ってください。
誤った採取方法をすると、十分な量の抗原が含まれず陰性となる場合があります。特に、鼻腔拭い液を採るときは、綿棒が十分に粘膜に触れる位置まで挿入する必要があります。
鼻腔拭い液と唾液の採取方法を比較した表を示します。
| 採取方法 | メリット | デメリット |
|---|---|---|
| 鼻腔拭い液 | 粘膜に直接触れるため、ウイルス量を取りやすい | 不快感や鼻出血などが発生する可能性がある |
| 唾液 | 負担が少なく、比較的簡単 | 事前準備(30分前の飲食や歯磨きを避ける)が必要 |
キットの操作
検体を採取したら、次に行うのは検体と試薬の混合です。説明書に書かれた手順に従い、検体の液を必要量だけ試薬容器に落とし、一定時間放置して結果が表示されるのを待ちます。
検査キットには、反応ラインが1本出れば陰性、2本出れば陽性といったルールが定められています。
操作時には、以下の点を意識するとスムーズです。
- 必要な物品を一つにまとめて整理しておく
- 室温や周囲の環境を確認(極端に寒い・暑い場所は避ける)
- タイマーを使って規定時間を正確に計測する
結果の読み取りと二次確認
表示された結果を目視で確認し、陽性か陰性かを判定します。はっきりとした線が出ていない場合や、検査キットの説明とは異なる色合いが出た場合は、判定困難な場合があります。
そのような場合は、再度検査を行うか、医療機関で相談することがおすすめです。
自宅検査で陽性が出た場合は、自治体の指示に従って行動し、必要に応じて公的な窓口に連絡して指示を仰ぐことが大切です。重篤な症状がある場合はすぐに医療機関で適切な処置を受けてください。
消耗品や検体の取り扱い
使用した検査キットや綿棒などの消耗品は、適切に廃棄する必要があります。自治体が定める方法に沿って、二次感染を防ぎながら廃棄してください。
また、検査後はしっかりと手を洗うか、アルコール消毒を行いましょう。安全管理や衛生管理も重要なポイントです。
ここで、手順をわかりやすくまとめた bullet list を挟みます。
- 準備:使用期限や必要物品をチェック
- 採取:鼻腔拭い液・唾液など、指示どおりに確実に実施
- 操作:検体と試薬を混合後、規定時間を厳守
- 判定:ラインの有無や色合いを確認し、あいまいな場合は再検査や相談
- 廃棄:使用済みキットや綿棒を適切に処分
上記を守ることで、精度の高い結果の確認につながります。

抗原検査の結果判定
抗原検査を受けた後は、結果をどのように捉えるかが非常に重要です。陽性・陰性の結果ごとに対応や注意事項が異なります。
ここでは、検査結果を正しく解釈して次の行動につなげるために知っておきたいポイントをご紹介します。
陽性結果の場合
抗原検査で陽性が出たときは、対象となる病原体の抗原が検出されている可能性が高いと考えられます。
症状がある場合はもちろんのこと、無症状の場合でも感染力を持っている可能性を視野に入れる必要があります。外出の自粛などを含めて、周囲への影響を考えた行動を取ることが大切です。
陽性結果が出た際に検討したい行動をまとめた表を用意しました。
| 行動項目 | ポイント |
|---|---|
| 外出を控える | 職場や学校での集団感染を避けるためにも不要不急の外出を控える |
| 医療機関への相談 | 症状が悪化している場合やリスクの高い方は早めの相談が大切 |
| 自己隔離やマスク着用の徹底 | 家族への感染防止対策を強化し、互いの接触を最小限にする |
| 自己記録の継続 | 体調の変化や検査結果を時系列で記録し、必要時に活用する |
陰性結果の場合
陰性結果になった場合は、とりあえず「感染していない可能性が高い」と考えられますが、絶対とはいえません。
偽陰性の可能性を考慮しながら、しばらく体調の変化をチェックする必要があります。症状が続く場合や、周囲に感染者が多い場合は、改めて検査を行うか、医療機関で相談してください。
- 体調が回復していない:ウイルス量が十分でない段階の可能性がある
- 検査キットの使い方に不備があった:再確認の上で再度検査を実施する
偽陽性・偽陰性の見極め
抗原検査は、簡易性とスピードを重視していることもあり、他の検査に比べて精度が低いとされることがあります。症状や接触履歴と照合して結果の妥当性を検討してください。
どうしても判断が難しい場合や、大切な判断を下さなければならない場合は、PCR検査などの他の検査手段を併用する方法があります。
偽陽性や偽陰性が疑われる場合にチェックリストをまとめます。
- 同居家族や周囲に陽性者が多いのに自分だけ陰性の場合
- 検査時の操作手順が途中であいまいだったと感じる場合
- 症状が進行しているのに陰性結果が続く場合
- 陽性結果が出たものの、無症状かつ接触履歴が見当たらない場合
状況に応じて他の検査との組み合わせを検討すると、より正確な判断が可能になります。
結果判定後の行動指針
抗原検査の結果をもとに、自己の行動を調整することが大切です。陽性なら自宅待機や医療機関への相談、陰性であっても必要に応じて注意深く観察するなど、状況ごとに異なる対応を意識します。
周囲の感染リスクや個人の体調状況を総合的に判断し、柔軟に考える必要があります。
追加検査の検討
抗原検査の結果に納得がいかない、または確実な判定が求められる状況では、PCR検査や専門医の診察を受けることをおすすめします。
自宅検査だけでは得られない専門的な見解を得ることで、適切な処置につなげることができます。

抗原検査と他の検査の違い
抗原検査はPCR検査や抗体検査と比較される場面が多いです。それぞれに特徴や目的が異なるため、必要に応じて選択や併用が求められます。
最後に、抗原検査と他の検査の特徴を整理して、状況に合わせた使い分けに役立つ情報をまとめます。
PCR検査との比較
PCR検査は病原体の遺伝子を増幅して検出するため、非常に微量なウイルスでも検出しやすい点が最大の特徴です。
一方で、結果が出るまでに時間がかかる場合があり、費用面でも負担が大きいケースがあります。
抗原検査は「短時間で手軽に実施し、迅速な結果を得たい場合」に役立ちますが、PCR検査ほどの感度は期待できない場合があります。
ここで、抗原検査とPCR検査の使い分けをリストにしました。
- 急いで結果を知りたい ⇒ 抗原検査
- 高い感度が必要な場面 ⇒ PCR検査
- 自宅などで簡単に検査したい ⇒ 抗原検査
- 徹底的にウイルスの有無を調べたい ⇒ PCR検査
抗体検査との比較
抗体検査は、過去に感染した経験があるかどうか、あるいは免疫が形成されているかどうかを調べる目的で使われます。感染初期には抗体がまだ十分に作られていないため、検出できない場合があります。
抗原検査は現在の感染状況を把握するための手段なので、両検査の役割や意味が異なると認識しましょう。
集団検査としての活用
集団感染の有無を素早く判別したい場合、抗原検査を多数に実施することで陽性者の候補を短時間で抽出できます。
ただし、陰性者の中に偽陰性が含まれる場合があるため、陰性だからといって完全に安心せず、症状が出た場合は再検査を検討してください。
クラスター対策としては、抗原検査とPCR検査を組み合わせる方法を導入する例もあります。
ここで、集団検査を行ううえでの注意点を整理した表をご紹介します。
| 項目 | ポイント |
|---|---|
| 検査コスト | 抗原検査キットの価格と人数分のコストを考慮する |
| 検査頻度 | 集団の環境や流行状況に応じて定期的に検査を実施する |
| 結果の管理体制 | 陽性者・陰性者を正確に把握し、情報共有の仕組みを整備する |
| フォローアップ | 偽陰性を考慮し、追加検査や症状確認などを行う仕組みを設ける |
併用や再検査の必要性
抗原検査は単独でも有効ですが、ほかの検査と組み合わせることで総合的な感染の有無が判断しやすくなります。
特に、症状の有無や周囲の感染状況が複雑な場合は、複数の検査方法を活用すると安心です。早期発見と適切な対応のためには、柔軟に検査を選んだり再検査を行ったりすることが大切です。
今後の展望と正しい知識の大切さ
これからも新たなウイルスや菌が出現する可能性があります。そのたびに検査技術や方法が進歩し、人々の健康を守る手段が増えると考えられます。
ただし、どの検査を選んでも正しい知識と理解を持って受けることが重要になります。専門家の意見や公的機関が提供する情報を適宜参照して、自分や家族の健康を守るための判断材料としてください。
以上