感染症の一種であるレジオネラ感染症とは、レジオネラ属菌が引き起こす肺炎を主症状とする病気です。
この感染症は、空調設備や循環式浴槽などの人工的な水環境に潜むレジオネラ菌を含む水滴やミストを吸い込むことで発症します。
レジオネラ感染症は、通常の肺炎とは異なり、特殊な抗生物質による治療が必要となります。
高齢者や免疫力の低下した方々が感染しやすい傾向にありますが、健康な方も感染する可能性があります。
レジオネラ感染症の主症状
レジオネラ感染症は、重篤な肺炎を起こす深刻な疾患です。本稿では、主な症状について詳細に解説し、早期発見に役立つ情報をお伝えします。
初期症状
レジオネラ感染症の初期段階では、一般的な風邪やインフルエンザに類似した症状が現れます。多くの患者さんが経験する初期症状には、38度以上の高熱、頭痛、全身の倦怠感、筋肉痛などがあります。
これらの症状は、感染後2〜10日程度で出現します。初期症状のみでレジオネラ感染症を特定することは困難ですが、症状が急激に悪化したり、長引いたりする場合は医療機関の受診を検討します。
呼吸器系の症状
レジオネラ感染症が進行すると、肺炎の症状が顕著になってきます。呼吸器系の主な症状には、乾いた咳から痰を伴う咳への変化、息切れや胸痛を伴う呼吸困難、胸の締め付けや圧迫感といった胸部不快感があります。
これらの症状は徐々に悪化する傾向にあり、特に高齢者や基礎疾患のある方では急速に進行します。
2015年に発表された研究によると、レジオネラ肺炎患者の95%以上が咳症状を、80%以上が呼吸困難を経験していたことが報告されています。
消化器系の症状
レジオネラ感染症の特徴的な点として、呼吸器症状に加えて消化器系の症状が現れます。
具体的には、下痢(約25-50%の患者で発生)、腹痛(約20-40%の患者で発生)、吐き気・嘔吐(約10-30%の患者で発生)などが挙げられます。
これらの消化器症状は他の一般的な肺炎では珍しいため、レジオネラ感染症を疑う重要な手がかりとなります。
消化器症状と呼吸器症状が同時に現れた場合、レジオネラ感染症の可能性を考慮し、速やかに医療機関を受診します。
神経系の症状
レジオネラ感染症では、まれに神経系に影響を及ぼす症状が現れます。具体的には、意識障害、錯乱状態、ふらつき、歩行困難などがあります。
これらの症状は特に高齢者や免疫機能が低下している方に現れやすく、症状の重症度を示す指標となります。
| 神経系の症状 | 説明 |
| 意識障害 | 周囲の状況把握が困難になる |
| 錯乱状態 | 思考や行動が混乱する |
| ふらつき | 体のバランスが取りにくくなる |
| 歩行困難 | スムーズに歩くことができなくなる |
神経系の症状が現れた場合、緊急の医療処置が必要となる可能性が高いため、直ちに医療機関を受診します。
その他の症状
レジオネラ感染症では、上記の主要な症状以外にも様々な症状が報告されています。例えば、特に大関節に現れやすい関節痛、発疹や紅斑といった皮膚症状、結膜炎様の眼症状などがあります。
| 症状 | 発生部位 | 特徴 |
| 関節痛 | 大関節 | 動かすと痛みを感じる |
| 皮膚症状 | 体表 | 発疹や赤みが出現する |
| 眼症状 | 眼球周囲 | 結膜炎に似た症状が見られる |
これらの症状は必ずしも全ての患者さんに現れるわけではありませんが、他の症状と併せて総合的に判断する際の参考になります。
個々の症状だけでなく、複数の症状が組み合わさって現れる場合には、レジオネラ感染症の疑いがより強くなります。
症状の種類や重症度は様々ですが、気になる症状がある場合には早めに医療機関を受診し、専門家の診断を受けることをお勧めします。
早期発見と適切な対応が、レジオネラ感染症の予後を大きく左右します。
| 症状の分類 | 主な症状 | 特徴 |
| 初期症状 | 高熱、頭痛、倦怠感 | 風邪やインフルエンザに似ている |
| 呼吸器症状 | 咳、呼吸困難、胸部不快感 | 徐々に悪化する傾向がある |
| 消化器症状 | 下痢、腹痛、嘔吐 | 他の肺炎では珍しい |
| 神経系症状 | 意識障害、錯乱、歩行困難 | 重症化の指標となる |
自身や周囲の人の健康を守るためにも、これらの症状に注意を払い、必要に応じて迅速に行動することが極めて重要です。レジオネラ感染症は早期発見と適切な治療により、重症化を防ぐことができます。
症状の経過と重症化のリスク
レジオネラ感染症の症状は、一般的に感染後2〜10日で現れ始めますが、その進行速度は個々の患者さんの状態により異なります。
初期症状が軽微であっても、急速に悪化する場合があるため、症状の変化に十分注意を払う必要があります。
| 経過段階 | 主な症状 | 注意点 |
| 初期 | 発熱、倦怠感 | 一般的な感冒との区別が困難 |
| 進行期 | 呼吸器症状の悪化 | 肺炎の兆候に注意 |
| 重症期 | 呼吸不全、多臓器不全 | 集中治療が必要になる場合がある |
特に、高齢者、慢性疾患患者、免疫抑制状態にある方は、症状が急速に悪化するリスクが高いため、より慎重な経過観察が求められます。早期の適切な治療介入が、重症化予防の鍵となります。

原因
レジオネラ感染症は、特殊な環境下で増殖する細菌によって起こる感染症です。本稿では、感染の原因となる菌の特徴や感染経路について、詳細に解説いたします。
レジオネラ菌の特徴
レジオネラ(れじおねら)感染症の原因となるのは、レジオネラ属菌と呼ばれる細菌群です。この細菌は自然界の淡水中に広く生息していますが、通常の環境下では人体に害を及ぼすほどの数には増殖しません。
しかし、特定の条件が揃うと急速に増殖し、感染症を起こす危険性が高まります。
レジオネラ菌の主な特徴として、以下の点が挙げられます。
- グラム陰性桿菌(染色性と形態による細菌の分類)に分類される
- 20〜50℃の水中で生存可能 ・25〜42℃の温度帯で最も活発に増殖する
- アメーバなどの原生動物内で増殖可能
これらの特徴により、レジオネラ菌は人工的な水環境で増殖しやすい性質を持っています。特に、適切な管理がなされていない水系設備では、菌が急速に増殖する環境が整いやすくなります。
感染源となる環境
レジオネラ菌が増殖しやすい環境には、いくつかの共通点があります。以下の表は、レジオネラ菌の増殖を促進する主な環境要因をまとめたものです。
| 環境要因 | レジオネラ菌への影響 |
| 水温 | 25〜42℃で増殖が活発 |
| 滞留水 | バイオフィルム(微生物の集合体)形成を促進 |
| 栄養源 | 藻類やアメーバの存在で増殖 |
| 消毒不足 | 菌の生存率が上昇 |
これらの条件が重なる場所として、冷却塔、循環式浴槽、加湿器、噴水、シャワーヘッドなどの設備や施設が挙げられます。
特に大規模な建築物や施設では、水系設備の管理が不十分な場合、レジオネラ菌の増殖リスクが高まります。
したがって、これらの設備を有する施設では、定期的な点検と適切な管理が極めて重要となります。水質検査や消毒作業を怠ると、知らず知らずのうちにレジオネラ菌の温床を作り出してしまう恐れがあります。
感染経路
レジオネラ感染症の主な感染経路は、菌を含む水滴やエアロゾル(微小な水粒子)を吸入することです。具体的な感染経路として、以下のようなケースが報告されています。
- 冷却塔から発生したミストの吸入
- 循環式浴槽の気泡による飛沫の吸入
- シャワーを浴びる際の水滴吸入
- 加湿器から発生する水蒸気の吸入
これらの感染経路は、日常生活の中で気づかないうちに曝露される可能性があるため、特に注意します。以下の表は、各感染源とそれに関連する高リスクな状況をまとめたものです。
| 感染源 | 感染リスクの高い状況 |
| 冷却塔 | 周辺の屋外や開放された場所での長時間滞在 |
| 循環式浴槽 | 長時間の入浴や頻繁な利用、特に水質管理が不十分な施設 |
| シャワー | 長期間使用していない設備の使用、特に旅行先のホテルなど |
| 加湿器 | 不適切な洗浄・管理状態での長期使用 |
これらの状況に遭遇した場合、必ずしも感染するわけではありませんが、リスクを認識し、適切な予防措置を講じることが大切です。
特に、免疫力が低下している方や高齢者の方は、より慎重な対応が求められます。
感染リスクの高い環境因子
レジオネラ菌の増殖と感染リスクを高める環境因子について、さらに詳しく見ていきましょう。これらの因子を理解することで、より効果的な予防策を講じることができます。
- 水温管理の問題 温水供給システムや冷却塔などで適切な温度管理がなされていない場合、レジオネラ菌の増殖を促進します。特に、25〜42℃の範囲内で長時間水温が維持されると、菌の増殖に最適な環境となります。
- 水の滞留 配管内や貯水タンクでの水の滞留は、バイオフィルムの形成を促し、レジオネラ菌の増殖を助長します。水の流れが少ない場所や使用頻度の低い水栓は、特に注意が必要です。
- 有機物の存在 水中の有機物は、レジオネラ菌の栄養源となり、増殖を促進します。藻類や他の微生物の死骸、さらには配管内の堆積物なども、有機物の供給源となります。
- スケール(水垢)や錆の蓄積 配管内のスケールや錆は、レジオネラ菌の付着や増殖を促進する要因となります。これらの堆積物は、菌の隠れ家となるだけでなく、消毒効果を低下させる原因にもなります。
- 不適切な消毒 消毒が不十分な場合、レジオネラ菌が生存し続け、増殖するリスクが高まります。特に、大規模な水系設備では、適切な消毒方法の選択と実施が重要です。
以下の表は、これらの環境因子とそれぞれがリスクを上昇させる理由をまとめたものです。
| 環境因子 | リスク上昇の理由 |
| 不適切な水温 | 菌の増殖に適した環境を提供し、繁殖速度を加速させる |
| 水の滞留 | バイオフィルム形成を促進し、菌の定着と増殖を助ける |
| 有機物の蓄積 | 菌の栄養源となり、持続的な増殖を可能にする |
| スケールや錆 | 菌の付着・増殖を助長し、消毒効果を低下させる |
| 不十分な消毒 | 菌の生存率を上昇させ、増殖のチャンスを与える |
これらの環境因子が重なることで、レジオネラ菌の増殖リスクは著しく高まります。したがって、水系設備の管理者は、これらの因子を総合的に考慮し、適切な対策を講じることが求められます。
感染リスクの高い施設や設備
レジオネラ菌の増殖リスクが高い施設や設備について、より具体的に見ていきましょう。これらの場所では、特に注意深い管理と予防策が必要となります。
大規模建築物の冷却塔
オフィスビルやホテルなどの大規模建築物で使用される冷却塔は、レジオネラ菌の増殖と拡散の温床となる可能性があります。
冷却塔から発生するミストが風に乗って広範囲に拡散するため、周辺地域への影響も懸念されます。
公衆浴場や温泉施設
循環式浴槽を使用する公衆浴場や温泉施設では、適切な水質管理が行われていないと、レジオネラ菌が増殖するリスクがあります。
特に、気泡浴槽や打たせ湯など、水しぶきが発生しやすい設備には注意が必要です。
医療機関や高齢者施設
病院や高齢者施設では、免疫力の低下した人々が多く集まるため、レジオネラ菌の感染リスクが特に高くなります。
これらの施設では、水系設備の管理に加え、患者や入居者の健康状態のモニタリングも重要です。
スパやプール施設
ジャグジーや温水プールなどを備えたスパ施設では、水温や湿度の条件がレジオネラ菌の増殖に適している場合があります。利用者が長時間滞在することも、感染リスクを高める要因となります。
以下の表は、これらの施設・設備と、それぞれにおける感染リスクの主な要因をまとめたものです。
| 施設・設備 | 感染リスクの要因 |
| 冷却塔 | 広範囲へのミスト拡散、定期的な点検・清掃の困難さ |
| 循環式浴槽 | 温水と気泡による菌の飛散、利用者の長時間滞在 |
| 医療機関 | 感染に弱い患者の存在、複雑な水系設備 |
| スパ施設 | 温水環境と長時間の曝露、多様な水関連設備の存在 |
これらの施設では、適切な設備管理と定期的な検査が感染予防において重要な役割を果たします。
施設管理者は、レジオネラ菌の特性を理解し、リスクの高い箇所を把握した上で、効果的な予防策を講じる必要があります。

レジオネラ感染症の診察と診断
レジオネラ感染症の診断は複雑で時間を要するため、早期の受診と適切な検査が極めて重要となります。
初診時の問診と身体診察
レジオネラ(れじおねら)感染症が疑われる患者さんが来院した際、医師はまず詳細な問診を行います。
問診では、症状の発症時期と経過、職業や最近の旅行歴、入浴施設や冷却塔など感染リスクの高い環境への曝露歴を丁寧に確認します。
身体診察では、肺炎の一般的な所見に加え、レジオネラ感染症に特徴的な所見がないかを慎重に確認します。具体的には、以下のような項目を重点的に診察します。
- 体温測定:高熱の有無を確認
- 聴診:肺野の異常音(ラ音や呼吸音の減弱)を聴取
- 打診:肺の濁音領域を評価
- 視診:チアノーゼ(酸素不足による皮膚や粘膜の青紫色化)の有無を観察
これらの情報を総合的に判断し、レジオネラ感染症の可能性を評価していきます。医師は、患者さんの状態を多角的に捉えるため、細心の注意を払いながら診察を進めます。
画像診断の役割
レジオネラ感染症の診断において、胸部X線検査や胸部CT検査は欠かせない手段です。これらの画像検査では、以下のような特徴的な所見が見られることがあります。
- 両側性の浸潤影(肺野に現れる異常な陰影)
- 急速に進行する肺炎像
- 胸水貯留(胸腔内に液体が溜まる状態)
| 検査方法 | 主な所見 | 特徴 |
| 胸部X線 | 多発性の浸潤影 | 比較的早期から検出可能 |
| 胸部CT | すりガラス影や小葉中心性結節影 | より詳細な肺の状態を把握可能 |
画像所見のみでレジオネラ感染症を確定診断することはできませんが、疾患の重症度や経過を評価する上で重要な情報となります。
医師は、これらの画像所見を注意深く読影し、他の検査結果と併せて総合的に判断を行います。
検体検査の種類と特徴
レジオネラ感染症の確定診断には、複数の検体検査が用いられます。主な検査方法とその特徴は以下の通りです。
- 尿中抗原検査:迅速診断が可能で、発症後早期から陽性となります。
- 喀痰培養検査:確定診断と菌株の同定に有用ですが、結果が出るまでに時間を要します。
- 血清抗体価測定:過去の感染を含めた診断に役立ちますが、急性期の診断には適しません。
- PCR法による遺伝子検出:高感度な検査法ですが、専門的な設備が必要です。
これらの検査はそれぞれ長所と短所があるため、患者さんの状態や検査の目的に応じて適切に選択されます。多くの場合、複数の検査を組み合わせることで、診断の精度を高めています。
| 検査方法 | 所要時間 | 感度 | 特異度 |
| 尿中抗原検査 | 約15分 | 高い | 高い |
| 喀痰培養検査 | 3〜7日 | 中程度 | 極めて高い |
| 血清抗体価測定 | 数週間 | 変動あり | 高い |
| PCR法 | 数時間 | 極めて高い | 高い |
中でも尿中抗原検査は、短時間で結果が得られるため、初期診断に非常に有用です。
しかし、この検査だけでは全てのレジオネラ感染症を検出できないため、他の検査法と組み合わせて総合的に判断することが重要です。
鑑別診断の重要性
レジオネラ感染症は他の肺炎との鑑別が難しいため、慎重な診断アプローチが求められます。鑑別を要する主な疾患には以下のようなものがあります。
- 市中肺炎(一般的な細菌性肺炎)
- 非定型肺炎(マイコプラズマ肺炎、クラミジア肺炎など)
- ウイルス性肺炎(インフルエンザウイルスやSARS-CoV-2による肺炎など)
鑑別診断においては、臨床症状、画像所見、検査結果を総合的に評価することが不可欠です。各疾患の特徴的な所見を以下の表にまとめました。
| 鑑別疾患 | 特徴的な所見 | 鑑別のポイント |
| 市中肺炎 | 喀痰のグラム染色で原因菌が見られる | 抗生物質への反応が比較的良好 |
| マイコプラズマ肺炎 | 寒冷凝集反応が陽性 | 若年者に多く、徐々に進行 |
| ウイルス性肺炎 | 間質性陰影が主体 | 白血球増多が軽度 |
レジオネラ感染症に特異的な所見がない場合も、他の肺炎の診断基準を満たさない時には本疾患を疑う必要があります。
医師は、患者さんの背景情報や臨床経過を十分に考慮しながら、慎重に鑑別診断を進めます。
診断基準と確定診断のプロセス
レジオネラ感染症の確定診断には、厚生労働省が定める診断基準を満たすことが求められます。診断基準は以下の項目から構成されています。
- 臨床症状(高熱、咳嗽、呼吸困難など)
- 画像所見(胸部X線やCTでの異常陰影)
- 微生物学的検査結果(培養検査、尿中抗原検査、血清抗体価測定など)
確定診断には、これらの項目を組み合わせた以下のいずれかを満たす必要があります。
- 分離培養法によるレジオネラ属菌の検出
- 尿中抗原検査陽性
- ペア血清による抗体価の有意な上昇(4倍以上)
| 診断基準 | 判定 | 備考 |
| 分離培養陽性 | 確定例 | 最も確実な診断方法 |
| 尿中抗原陽性 | 確定例 | 迅速診断に有用 |
| 抗体価上昇 | 確定例 | 回復期に確定可能 |
これらの基準を満たさない場合でも、臨床的にレジオネラ感染症が強く疑われる際には、疑い例として慎重に対応することが重要です。
医師は、患者さんの状態や検査結果を総合的に判断し、適切な治療方針を決定します。
診断の難しさと今後の課題
レジオネラ感染症の診断には、いくつかの難しさや課題があります。主な課題として以下のようなものが挙げられます。
- 初期症状が一般的な肺炎と類似している点
- 確定診断に時間がかかることがある点
- 検査の感度や特異度に限界がある点
これらの課題に対応するため、医療現場では以下のような取り組みが行われています。
- 迅速診断法の開発と普及
- 複数の検査方法の併用による診断精度の向上
- 臨床症状と検査結果の総合的評価の徹底
| 課題 | 対応策 | 期待される効果 |
| 非特異的な初期症状 | 詳細な問診と曝露歴の確認 | 早期の疑診例の検出 |
| 診断の遅れ | 迅速検査の活用 | 治療開始の早期化 |
| 検査精度の限界 | 複数検査の組み合わせ | 偽陽性・偽陰性の減少 |
これらの取り組みにより、診断の精度向上と早期発見が期待されています。
今後は、より高感度かつ特異的な検査法の開発や、人工知能(AI)を活用した画像診断支援システムの導入など、さらなる診断技術の革新が求められます。

レジオネラ感染症の画像所見
レジオネラ感染症の画像診断は、臨床現場において極めて重要な役割を担っています。
胸部X線写真で観察される特徴的な所見
レジオネラ感染症(れじおねらかんせんしょう)の胸部X線写真では、他の肺炎とは異なる独特の所見が認められます。
病気の初期段階では、肺の片側に斑状の影や、小葉(肺の構造単位)の中心部に粒状の影が出現することが多いです。
これらの陰影は急速に拡大し、やがて両肺全体にびまん性の陰影として広がっていく傾向があります。進行すると、肺の周囲に水がたまる胸水貯留を伴うこともあるため、注意深い観察が求められます。
| 初期の画像所見 | 進行期の画像所見 |
| 片側性の斑状影 | 両側性のびまん性陰影 |
| 小葉中心性の粒状影 | 胸水貯留 |
| 限局性の浸潤影 | 広範囲の浸潤影 |
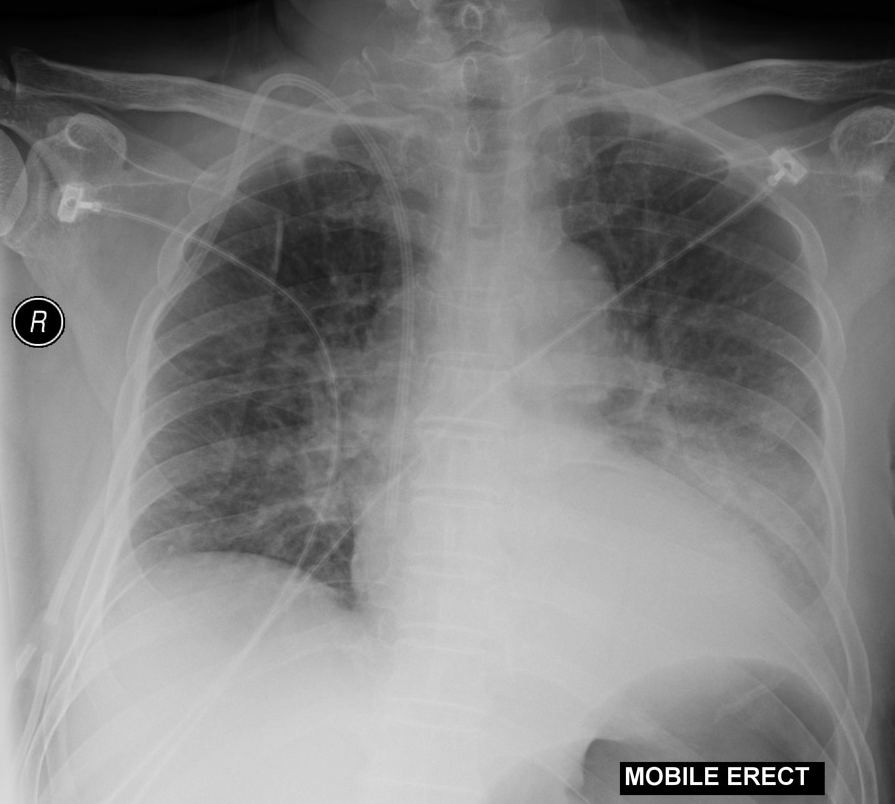
所見:左下肺野に左横隔膜とシルエットサイン陽性のすりガラス影〜浸潤影あり、レジオネラ肺炎として合致する所見である。
高分解能CT(HRCT)による詳細な病変評価
高分解能CT(HRCT)を用いることで、肺の病変をより詳細に評価することができます。HRCTでは、小葉中心性の粒状影や気管支壁の肥厚といった微細な変化を捉えることが可能です。
また、レジオネラ感染症に特徴的な所見として、肺の末梢部分に優位に現れるすりガラス影(肺の濃度が淡く上昇した状態)や浸潤影が挙げられます。これらの所見は診断の重要な手がかりとなります。
病変の分布としては、下葉(肺の下部)に多く見られる傾向がありますが、上葉にも認められることがあるため、全体的な評価が必要です。
- 小葉中心性の粒状影(肺の小さな単位の中心部に現れる点状の影)
- 気管支壁の肥厚(気管支の壁が厚くなる状態)
- 末梢優位のすりガラス影(肺の外側部分に多く見られる淡い陰影)
- 浸潤影(下葉優位に現れる濃い影)
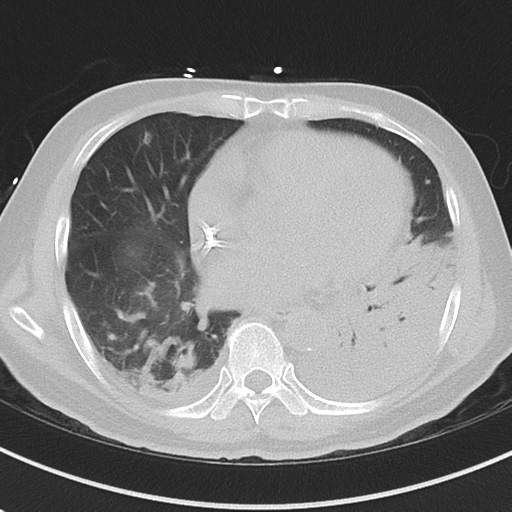
所見:左下葉中心として、すりガラス影〜浸潤影あり、レジオネラ肺炎として合致する所見である。
時間経過に伴う画像所見の変化
レジオネラ感染症の画像所見は、時間の経過とともにダイナミックに変化していきます。発症初期には、限局性の浸潤影やすりガラス影として認められることが多いです。
その後、病状の進行に伴い、これらの陰影は急速に拡大し、両側の肺全体にびまん性の陰影として広がっていく傾向があります。
重症例では、肺胞(肺の末端にある袋状の構造)に現れる浸潤影が融合し、広範囲にわたる濃い陰影を呈することもあります。
| 病期 | 主な画像所見の特徴 |
| 初期段階 | 限局性の浸潤影・すりガラス影 |
| 進行期 | 両側性のびまん性陰影 |
| 重症期 | 広範囲にわたる濃厚な浸潤影 |
| 回復期 | 陰影の徐々な改善と残存する線維化 |
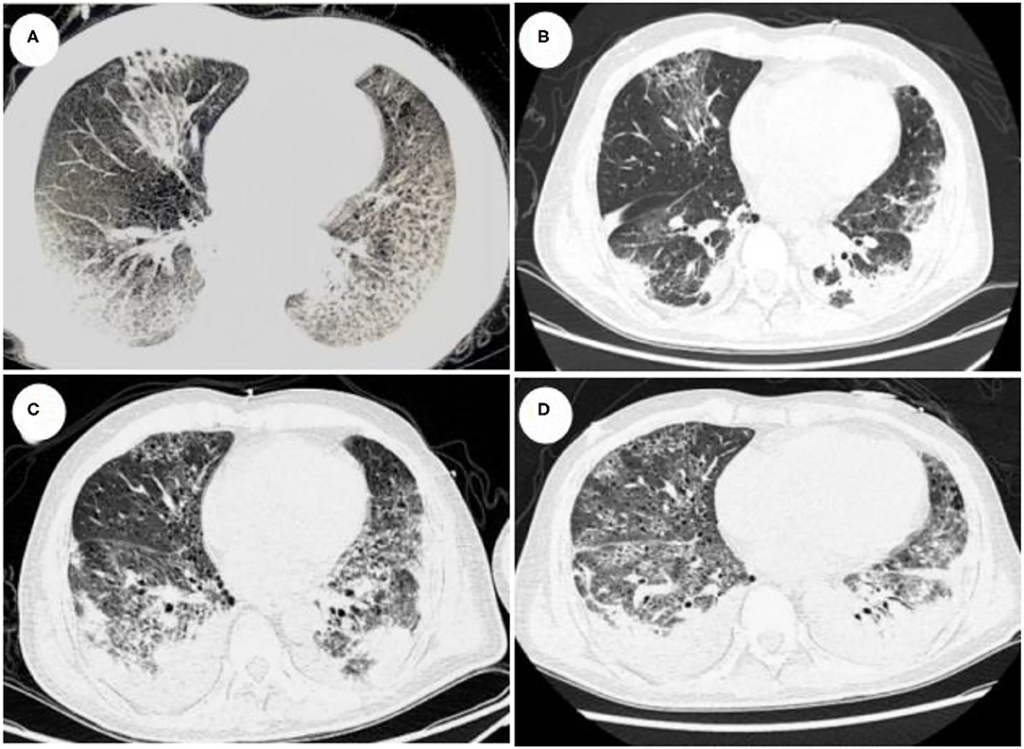
所見:
「(A) 2月5日(第2日目)に撮影されたCTスキャンでは、右肺、左肺上葉の舌区、および左肺下葉の胸膜下に複数のすりガラス影〜浸潤影と間質性病変が認められる。(B) 2月19日(第16日目)、ECMOから離脱して7日後に撮影されたCTスキャンでは、両肺に散在する斑状影と網状影、ならびに一部の浸潤影が認められ、明らかな改善を示している。(C) 2月24日(第21日目)、患者が再び呼吸困難を呈しICUに再入院した後に撮影されたCTスキャンでは、両肺の小葉区域に斑状影、蜂巣状変化、一部の浸潤影、および病変の拡大が認められる。(D) 3月1日(第26日目)に撮影されたCTスキャンでは、斑状の網状影、すりガラス影が認められ、複数の肺葉で気管支拡張が認められる。」
他の肺炎との鑑別における重要ポイント
レジオネラ感染症の画像所見は、他の細菌性肺炎や非定型肺炎との鑑別が必要になることがあります。
例えば、肺炎球菌による肺炎と比較すると、レジオネラ感染症では病変が比較的急速に進行し、両側の肺に陰影が現れることが多いです。
マイコプラズマ肺炎では気管支壁の肥厚が目立つ傾向がありますが、レジオネラ感染症ではそれほど顕著ではありません。
ウイルス性肺炎との違いとしては、レジオネラ感染症では肺の末梢部分に病変が多く分布することや、急速に進行することが特徴的です。
- レジオネラ感染症に特徴的な画像所見
- 病変の急速な進行
- 両側の肺に現れる陰影
- 肺の末梢部分に優位な分布
- 下葉(肺の下部)に多い浸潤影
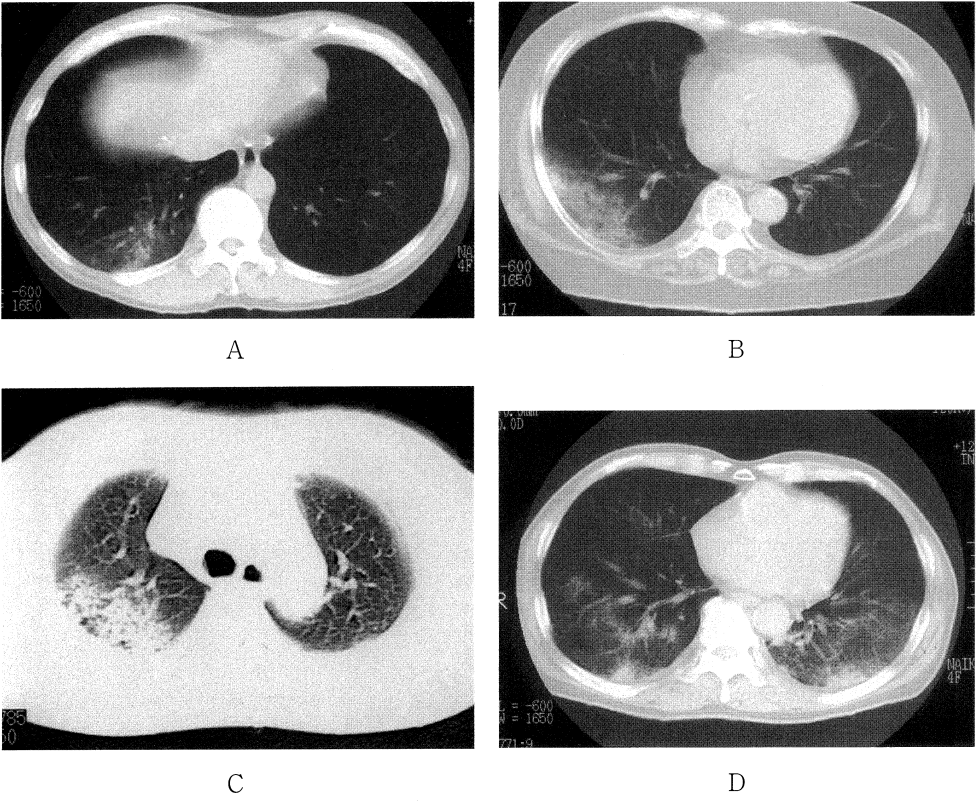
所見:「A: 患者5: 53歳男性。胸部CTですりガラス様陰影(GGO)および浸潤影を呈している。血清抗体でLegionella pneumophila 1-a血清群が上昇していた。B: 患者6: 73歳男性。胸部CTでGGOおよび浸潤影を呈している。血清抗体でLegionella pneumophila 1-a血清群が上昇していた。C: 患者7: 64歳女性。胸部CTで上部下葉に局在した浸潤影およびGGOを呈している。血清抗体でLegionella pneumophila 1-a血清群が上昇していた。D: 患者8: 64歳男性。胸部CTで少量の胸水を伴う浸潤影を呈している。血清抗体でLegionella pneumophila 1-aおよび6血清群が上昇していた。」
画像診断の限界と総合的な判断の必要性
画像所見のみでレジオネラ感染症を確定診断することは困難であり、この点を十分に認識しておく必要があります。
確実な診断のためには、臨床症状や血液検査結果などの他の検査所見と併せて、総合的に判断することが求められます。
また、時間を追って画像評価を行うことで、病状の進行や治療の効果を適切に判定することができます。
画像所見の解釈には豊富な経験と専門的な知識が必要であり、可能な限り専門医による詳細な読影が望ましいと言えるでしょう。
| 画像診断の利点 | 画像診断の限界と注意点 |
| 病変の広がりを詳細に評価可能 | 画像のみでの確定診断は困難 |
| 経時的な変化を客観的に把握 | 他の疾患との鑑別に慎重さが必要 |
| 治療効果の判定に有用 | 臨床情報を含めた総合的判断が不可欠 |
| 合併症の早期発見に貢献 | 専門的な知識と経験が求められる |

レジオネラ感染症の治療法と回復への道のり
レジオネラ感染症の治療の基本方針
レジオネラ感染症の治療においては、早期診断と適切な抗菌薬治療が極めて重要となります。
医療機関では、患者さんの症状や検査結果に基づいて、最適な治療方針を立てます。
治療の主軸となるのは、レジオネラ菌に効果的な抗菌薬の投与です。
| 治療の基本方針 | 詳細 |
| 早期診断 | 迅速な検査と症状評価 |
| 抗菌薬治療 | 適切な薬剤の選択と投与 |
| 全身管理 | 呼吸器サポートと水分管理 |
| 合併症予防 | 二次感染や臓器障害の監視 |
患者さんの状態に応じて、入院治療が必要となる場合があります。
特に高齢者や基礎疾患をお持ちの方は、慎重な経過観察が求められます。
レジオネラ感染症の治療に用いられる主な抗菌薬
レジオネラ菌は通常の抗菌薬では対応が難しい特殊な細菌であるため、特定の抗菌薬が治療に用いられます。
主に使用される抗菌薬には以下のようなものがあります。
- ニューキノロン系抗菌薬(レボフロキサシンなど):細菌のDNA合成を阻害する薬剤
- マクロライド系抗菌薬(アジスロマイシン、クラリスロマイシンなど):細菌のタンパク質合成を阻害する薬剤
- テトラサイクリン系抗菌薬(ミノサイクリンなど):細菌の増殖を抑制する薬剤
これらの抗菌薬は、レジオネラ菌の増殖を抑制し、体内から排除する効果があります。
医師は患者さんの状態や薬剤感受性を考慮して、最適な抗菌薬を選択します。
抗菌薬治療の期間と投与方法
レジオネラ感染症の治療期間は、患者さんの症状の重症度や治療への反応によって異なります。
一般的には、以下のような治療期間が目安となります。
| 治療の種類 | 期間 | 特徴 |
| 軽症例 | 7〜14日 | 外来治療も可能 |
| 中等症例 | 14〜21日 | 入院管理が推奨 |
| 重症例 | 21日以上 | 集中治療が必要 |
治療初期には、多くの場合、点滴による抗菌薬投与が行われます。
患者さんの状態が改善してくると、経口投与に切り替えることもあります。
抗菌薬の投与方法や期間については、担当医の指示に従うことが不可欠です。
レジオネラ感染症からの回復期間
レジオネラ感染症からの回復には一概に期間を特定することは困難ですが、適切な治療を受けた場合、多くの患者さんは以下のような経過をたどります。
| 回復段階 | 期間 | 特徴 |
| 急性期症状の改善 | 3〜5日 | 発熱や呼吸困難の軽減 |
| 全身状態の回復 | 2〜4週間 | 日常生活動作の改善 |
| 完全回復 | 数か月 | 肺機能の正常化 |
スティーブン・ジャッフェらによる2016年の研究では、レジオネラ肺炎患者の約75%が6か月以内に日常生活に完全に復帰できたことが報告されています。
ただし、高齢者や基礎疾患のある方では、回復に時間がかかる傾向があります。

治療の副作用やデメリット(リスク)
抗菌薬投与による副作用
レジオネラ感染症の治療では、主として抗菌薬が使用されますが、これらの薬剤には複数の副作用が報告されています。
抗菌薬の種類によって異なる副作用が生じます。また、患者の体質や健康状態によっても、その影響は変化します。
一般的に報告されている副作用には、以下のようなものがあります。
- 消化器症状(胃腸の不快感、嘔吐、下痢など)
- 皮膚症状(発疹、掻痒感など)
- 肝機能障害(肝臓の働きが低下する状態)
- 腎機能障害(腎臓の働きが低下する状態)
これらの副作用の多くは一時的なものですが、重篤化する場合もあるため、医療機関での慎重な経過観察を行います。
| 抗菌薬の種類 | 主な副作用 | 注意点 |
| マクロライド系 | 消化器症状、肝機能障害 | 食事との関係に注意 |
| キノロン系 | 光線過敏症、腱障害 | 日光暴露を避ける |
| テトラサイクリン系 | 歯の着色、骨への影響 | 小児への使用に注意 |
| β-ラクタム系 | アレルギー反応、下痢 | 過去の薬剤アレルギーを確認 |
長期入院に伴うリスク
レジオネラ感染症(肺炎の一種で、汚染された水や土壌から感染)の重症例では、長期の入院治療が必要となることがあります。
長期入院に伴うリスクとしては、院内感染や筋力低下、認知機能の低下などが挙げられます。特に高齢者や基礎疾患をお持ちの方々においては、これらのリスクが顕著になる傾向があります。
そのため、医療スタッフによるきめ細やかなケアと、患者ご自身による積極的なリハビリテーションへの取り組みが重要になります。
| 長期入院のリスク | 対策 | 期待される効果 |
| 院内感染 | 手指衛生の徹底、環境整備 | 二次感染の予防 |
| 筋力低下 | 早期離床、リハビリテーション | ADL(日常生活動作)の維持 |
| 認知機能低下 | 脳トレーニング、コミュニケーション | 認知症予防、QOL向上 |
| 褥瘡(床ずれ) | 体位変換、適切な栄養管理 | 皮膚トラブルの予防 |
免疫抑制状態下での治療リスク
レジオネラ感染症は、免疫力が低下している方々において重症化しやすい特徴があります。そのため、既に免疫抑制状態にある患者様や、治療の過程で免疫抑制剤を使用する必要がある場合には、特別な配慮が求められます。
免疫抑制状態下での治療には、以下のようなリスクが伴います。
- 二次感染のリスク増大(他の病原体による感染が起こりやすくなる)
- 治療効果の減弱(薬の効き目が弱くなる)
- 薬剤耐性菌の出現(抗菌薬が効きにくい細菌が増える)
医療機関では、これらのリスクを最小限に抑えるため、綿密な検査と経過観察を行いながら治療を進めます。
| 免疫抑制状態のリスク | 対応策 | モニタリング方法 |
| 二次感染 | 予防的抗菌薬投与、環境管理 | 定期的な培養検査、体温測定 |
| 治療効果減弱 | 薬剤投与量の調整、代替療法の検討 | 血中濃度モニタリング、臨床症状の観察 |
| 薬剤耐性菌出現 | 適切な抗菌薬選択、使用期間の最適化 | 薬剤感受性試験、耐性遺伝子検査 |
治療後の合併症リスク
レジオネラ感染症の治療後も、一部の患者において様々な合併症が生じるリスクがあります。
これらの合併症は、感染症自体の影響や長期治療の副作用として現れることがあり、患者の生活の質に大きな影響を与える可能性があります。
代表的な合併症としては、以下のようなものが挙げられます。
- 呼吸機能障害(肺の働きが低下する状態)
- 神経学的後遺症(神経系に残る障害)
- 心臓や腎臓などの臓器障害(各臓器の機能が低下する状態)
これらの合併症に対しては、早期発見と適切な管理が不可欠であり、定期的な経過観察と必要に応じた専門的治療が求められます。
| 合併症 | 主な症状 | フォローアップ | 生活上の注意点 |
| 呼吸機能障害 | 息切れ、慢性咳嗽 | 呼吸機能検査、リハビリ | 禁煙、適度な運動 |
| 神経学的後遺症 | 記憶障害、運動障害 | 神経学的評価、認知リハビリ | 生活環境の調整、家族のサポート |
| 臓器障害 | 倦怠感、浮腫 | 定期的な血液検査、画像診断 | 塩分制限、適切な水分摂取 |

治療費
処方薬の薬価
レジオネラ感染症の治療に用いられる抗菌薬は、その種類によって価格に大きな開きがあります。
一般的に使用されるマクロライド系(細菌の増殖を抑える薬)やキノロン系(細菌のDNA合成を阻害する薬)抗菌薬の薬価は、1日あたり数百円から数千円の範囲で変動します。
重症例では、複数の抗菌薬を組み合わせて使用することがあり、その際は薬剤費が高額になります。
| 抗菌薬の種類 | 1日あたりの薬価(例) | 主な特徴 |
| マクロライド系 | 317.8円(ジスロマック) | 副作用が比較的少ない |
| キノロン系 | 133.3円(クラビット) | 広範囲の細菌に効果がある |
| テトラサイクリン系 | 54.6円(ミノマイシン) | 安価だが、耐性菌が多い |
1か月の治療費
レジオネラ感染症の治療期間は通常2〜3週間ですが、症状の程度や合併症の有無によっては1か月以上に及ぶこともあります。
1か月の治療費には、以下のような項目が含まれます。
- 入院費(病室代、食事代など)
- 処方薬代(抗菌薬、解熱剤など)
- 検査費用(血液検査、胸部X線撮影、CT検査など)
- 処置料(点滴、酸素療法、人工呼吸器管理など)
これらを合計すると、1か月の治療費は数十万円から百万円を超える場合もあり、患者様とそのご家族にとって大きな経済的負担となります。
治療が長期に渡った場合の治療費
重症例や合併症(肺炎や多臓器不全など)が生じた際には、治療期間が2か月以上に及ぶことがあります。
長期治療では、理学療法や作業療法などのリハビリテーション費用や、特殊な治療機器(人工呼吸器やECMOなど)の使用料が追加されます。
また、退院後の外来通院や在宅医療サービス(訪問看護や訪問リハビリなど)の利用も考慮する必要があり、これらの費用も患者様の負担となります。
| 長期治療の追加項目 | 概算費用(月額) | 備考 |
| リハビリテーション | 5万円〜15万円 | 頻度や種類により変動 |
| 在宅医療サービス | 3万円〜10万円 | 利用サービスにより変動 |
これらに当てはまる患者様は、こうした治療費に関する情報を事前にご理解いただき、各種医療費削減制度を適応するため、必要に応じて医療ソーシャルワーカーや医療保険の専門家にご相談いただくことをお勧めいたします。
ただし、基本的には日本の入院費はDPC(診断群分類包括評価)システムを使用して計算されます。このシステムは、患者の病名や治療内容に基づいて入院費を決定する方法です。以前の「出来高」方式とは異なり、DPCシステムでは多くの診療行為が1日あたりの定額に含まれます。
「1日あたりの金額」×「入院日数」×「医療機関別係数」+「出来高計算分」
*医療機関別係数は各医療機関によって異なります。
例えば、患者が14日間入院した場合の計算は以下のようになります。
DPC名: 肺炎等(市中肺炎以外) 手術なし 手術処置等2なし
日数: 14
医療機関別係数: 0.0948 (例:神戸大学医学部附属病院)
入院費: ¥388,090 +出来高計算分
なお、上記の価格は2024年10月時点のものであり、最新の価格については随時ご確認ください。
以上

- 参考にした論文