呼吸器疾患の一種である下垂体腺腫とは、脳の下部にある下垂体に発生する良性の腫瘍のことを指します。
下垂体は体のホルモンバランスを調整する重要な器官であり、腺腫(せんしゅ)ができることでホルモンの分泌に異常が生じる可能性がでてくるのです。
この疾患は頭痛や視野の異常、月経不順などの様々な症状を引き起こすことがありますが、症状が現れないケースもあります。
下垂体腺腫はその大きさや位置、ホルモン産生の有無によって分類され、個々の患者さんの状態に応じた対応が必要です。
病型
下垂体腺腫の基本的分類
下垂体腺腫(かすいたいせんしゅ)は、その機能によって大きく二つの病型に分けられます。
この分類は腫瘍がホルモンを過剰に分泌するか否かに基づいており、患者さんの症状や治療方針を決定する上で極めて重要な要素となるのです。
具体的には機能性下垂体腺腫と非機能性下垂体腺腫という二つの主要なカテゴリーが存在します。
| 病型 | 特徴 |
| 機能性下垂体腺腫 | ホルモン過剰分泌あり |
| 非機能性下垂体腺腫 | ホルモン過剰分泌なし |
機能性下垂体腺腫の特徴
機能性下垂体腺腫は特定のホルモンを通常以上に産生・分泌する腫瘍です。
この種の腫瘍は過剰に分泌されるホルモンの種類によってさらに細かく分類されます。
例えばプロラクチン産生腫瘍、成長ホルモン産生腫瘍、副腎皮質刺激ホルモン産生腫瘍などが挙げられます。
各タイプの腫瘍はそれぞれ異なる臨床症状を引き起こす可能性があり、診断や管理において個別のアプローチが必要となります。
機能性下垂体腺腫の主な種類は以下の通りです。
- プロラクチン産生腫瘍
- 成長ホルモン産生腫瘍
- 副腎皮質刺激ホルモン産生腫瘍
- 甲状腺刺激ホルモン産生腫瘍
非機能性下垂体腺腫の特徴
一方、非機能性下垂体腺腫は過剰なホルモン分泌を伴わない腫瘍を指します。
これらの腫瘍はホルモン産生能を持たないか、産生しても臨床的に意味のある量のホルモンを分泌しない場合があります。
非機能性腫瘍はその存在自体による物理的な影響、たとえば周囲の組織への圧迫などによって問題を引き起こすことがあります。
| 腫瘍サイズ | 特徴 |
| 微小腺腫 | 直径10mm未満 |
| マクロ腺腫 | 直径10mm以上 |
病型による診断と管理の違い
機能性と非機能性の下垂体腺腫はその性質の違いから診断や管理のアプローチが異なります。
機能性腫瘍の場合、血中ホルモン値の測定が診断の鍵となり、ホルモンバランスの正常化が主要な目標となります。
他方、非機能性腫瘍では画像診断がより重要な役割を果たし、腫瘍の大きさや周囲への影響を評価することが不可欠です。
両タイプの腫瘍において、定期的な経過観察と適切な介入のタイミングを見極めることが患者さんのQOL維持向上につながります。
| 診断方法 | 機能性腺腫 | 非機能性腺腫 |
| 血液検査 | 主要 | 補助的 |
| 画像診断 | 補助的 | 主要 |
下垂体腺腫の複雑性と個別化管理の必要性
下垂体腺腫の病型は単純に機能性と非機能性に二分されるものではなく、実際にはより複雑な様相を呈することがあります。
時として同一の腫瘍が複数種類のホルモンを産生したり、一部が機能性で他の部分が非機能性であったりする場合も存在します。
このような複雑性ゆえに、各患者さんの状態を総合的に評価し、個別化された管理アプローチを策定することが大切です。
専門医による詳細な診断と、患者さんの生活背景を考慮した長期的な視点での対応が、最適な結果をもたらす鍵となります。

主症状
下垂体腺腫の症状概観
下垂体腺腫(かすいたいせんしゅ)はその性質によって多様な症状を引き起こす可能性があり、患者さんの生活に様々な影響を及ぼすことがあります。
この腫瘍の症状は大きく分けて二つの要因によって生じます。一つは腫瘍自体の物理的な影響であり、もう一つはホルモンバランスの乱れによるものです。
これらの症状は腫瘍の大きさや位置、さらにはホルモン産生の有無によって大きく異なることがあります。
| 症状の要因 | 特徴 |
| 物理的影響 | 腫瘍の圧迫による症状 |
| ホルモン影響 | ホルモンバランスの乱れによる症状 |
機能性下垂体腺腫の主な症状
機能性下垂体腺腫は特定のホルモンを過剰に分泌することによって、体全体に様々な影響を与えることがあります。
これらの症状は分泌されるホルモンの種類によって大きく異なり、時として患者さんの外見や生活習慣にも顕著な変化をもたらすことがあるでしょう。
例えば成長ホルモン産生腫瘍の場合、手足の肥大や顔貌の変化といった特徴的な症状が現れる可能性が生じるのです。
プロラクチン産生腫瘍では女性の場合は無月経や乳汁分泌、男性の場合は性機能低下などが見られることがあります。
機能性下垂体腺腫の主な症状は次の通りです。
| ホルモン産生腫瘍 | 主な症状 |
| 成長ホルモン | 四肢肥大、顔貌変化、関節痛 |
| プロラクチン | 無月経、乳汁分泌、性機能低下 |
| 副腎皮質刺激ホルモン | 満月様顔貌、中心性肥満、皮膚の菲薄化 |
これらの症状は患者さんの生活の質に大きな影響を与える可能性があるため、早期発見と適切な対応が重要です。
非機能性下垂体腺腫の主な症状
非機能性下垂体腺腫はホルモンの過剰分泌を伴わないため、症状が現れるまでに時間がかかることがあります。
この種の腫瘍の主な症状は腫瘍の増大に伴う周囲組織への圧迫によって引き起こされるのです。
特に視神経や視交叉への圧迫は視野障害や視力低下といった視覚の問題を引き起こす可能性があります。
また、腫瘍が大きくなると頭痛や吐き気といった頭蓋内圧亢進の症状が現れることもあるでしょう。
非機能性下垂体腺腫の代表的な症状は以下の通りです。
- 視野障害(特に両耳側半盲)
- 視力低下
- 頭痛
- 吐き気・嘔吐
これらの症状は腫瘍の大きさや成長速度によって異なり、徐々に進行することが多いため、定期的な検査と経過観察が不可欠です。
| 症状 | 原因 |
| 視野障害 | 視神経圧迫 |
| 頭痛 | 頭蓋内圧亢進 |
ホルモン欠乏症状
下垂体腺腫が大きくなると正常な下垂体組織を圧迫し、ホルモン分泌不全を引き起こすことがあります。
これは機能性・非機能性腫瘍の両方で起こる可能性があり、複数のホルモンが同時に影響を受けるケースもあるでしょう。
ホルモン欠乏による症状は多岐にわたり、疲労感、性欲低下、体毛の減少、骨密度の低下などが含まれます。
これらの症状は日常生活の質を著しく低下させる可能性があるため、早期発見と適切な対応が大切です。
| ホルモン | 欠乏症状 |
| 甲状腺刺激ホルモン | 倦怠感、寒がり |
| 性腺刺激ホルモン | 性欲低下、不妊 |
| 副腎皮質刺激ホルモン | 易疲労感、低血圧 |
症状の個人差と経過観察の重要性
下垂体腺腫の症状は個人によって大きく異なることがあります。
同じタイプの腫瘍であっても、ある患者さんでは顕著な症状が現れる一方で、別の患者さんではほとんど症状が現れないこともあるのです。
このような個人差があるため、定期的な検査と綿密な経過観察が欠かせません。

下垂体腺腫の原因とリスク要因
基本的な発生機序
下垂体腺腫は下垂体前葉の細胞が異常増殖することで発生する良性腫瘍であり、その正確な原因はいまだ完全には解明されていません。
しかしながら医学研究の進歩により、この疾患の発症に関与する様々な要因が少しずつ明らかになってきています。
下垂体腺腫の発生には遺伝的要因、環境要因、そして細胞レベルでの変異など複数の要素が複雑に絡み合っていると考えられているのです。
| 要因 | 影響 |
| 遺伝的要因 | 特定の遺伝子変異 |
| 環境要因 | 外的ストレスなど |
| 細胞変異 | DNA損傷や修復異常 |
遺伝的要因の役割
下垂体腺腫の一部は特定の遺伝子変異と関連していることが分かっています。
これらの遺伝子変異は細胞の成長や分裂を制御する機能に影響を与え、結果として腫瘍の形成につながる可能性があるのです。
例えば多発性内分泌腫瘍症1型(MEN1)や家族性単離性下垂体腺腫(FIPA)などの遺伝性疾患では下垂体腺腫の発生リスクが高まることが知られています。
遺伝的要因が関与する主な下垂体腺腫関連疾患は次の通りです。
- 多発性内分泌腫瘍症1型(MEN1)
- 家族性単離性下垂体腺腫(FIPA)
- カーニー複合
- マコーン・オルブライト症候群
これらの遺伝性疾患を有する患者さんでは定期的な検査と早期発見が極めて重要となります。
環境要因と生活習慣の影響
環境要因や生活習慣も下垂体腺腫の発生に何らかの影響を与える可能性があると考えられています。
慢性的なストレスや不規則な生活リズムなどがホルモンバランスの乱れを引き起こし、長期的には下垂体の機能に影響を与えてしまうことがあるのです。
また、特定の化学物質への曝露や放射線治療の既往などもリスク要因として指摘されています。
| 環境要因 | 潜在的影響 |
| 慢性ストレス | ホルモンバランス乱れ |
| 不規則な生活 | 内分泌系への負荷 |
| 化学物質曝露 | 細胞DNA損傷 |
細胞レベルでの変異と腫瘍形成
下垂体腺腫の発生には細胞レベルでの遺伝子変異や染色体異常が関与していることが明らかになってきています。
これらの変異は細胞の増殖や分化を制御する遺伝子に影響を与え、正常な細胞の成長制御機能を失わせる可能性があるのです。
結果として異常な細胞増殖が起こり、腫瘍形成につながると考えられています。
下垂体腺腫の発生に関与する主な遺伝子変異は以下の通りです。
- GNAS遺伝子(成長ホルモン産生腫瘍に関連)
- AIP遺伝子(家族性単離性下垂体腺腫に関連)
- MEN1遺伝子(多発性内分泌腫瘍症1型に関連)
- PRKAR1A遺伝子(カーニー複合に関連)
これらの遺伝子変異の解明は将来的な治療法の開発や予防策の確立に向けた重要な手がかりとなる可能性があります。
ホルモンバランスの乱れと腫瘍形成
下垂体は、体内のホルモンバランスを調整する重要な器官であり、その機能の乱れが腫瘍形成のきっかけとなる可能性があります。
例えば長期にわたるホルモン分泌の異常やフィードバック機構の破綻などが、下垂体細胞の異常増殖を促進する要因となりうると考えられています。
このような観点からホルモンバランスの維持が下垂体腺腫の予防において不可欠です。
| ホルモン | 関連する腫瘍タイプ |
| プロラクチン | プロラクチノーマ |
| 成長ホルモン | 先端巨大症 |
| ACTH | クッシング病 |
下垂体腺腫の原因は複雑で多岐にわたりますが、遺伝的要因、環境要因、細胞レベルでの変異、そしてホルモンバランスの乱れなど、様々な要素が相互に影響し合っていることが分かってきています。

下垂体腺腫の診察と診断
初診時の問診と身体診察
下垂体腺腫の診断過程は詳細な問診と綿密な身体診察から始まり、症状や経過、家族歴などを丁寧に聴取して疾患の可能性を探ります。
身体診察では視野検査や神経学的検査を含む総合的な評価を行い、腫瘍の存在を示唆する徴候を慎重に探索するのです。
この初期段階での情報収集はその後の検査方針を決定する上で極めて重要な役割を果たします。
| 診察項目 | 確認内容 |
| 問診 | 症状の詳細、発症時期、家族歴 |
| 身体診察 | 視野、神経学的所見、全身状態 |
内分泌学的検査
下垂体腺腫の診断において内分泌学的検査は中心的な役割を担います。
まずは血液検査を通じて各種ホルモンの分泌状態を詳細に評価します。機能性腫瘍の場合、特定のホルモンが過剰に分泌されている状態が確認され。
一方、非機能性腫瘍では正常な下垂体機能が保たれているかどうかを慎重に評価します。
以下は主な内分泌学的検査項目です。
- 成長ホルモン(GH)とIGF-1
- プロラクチン(PRL)
- 副腎皮質刺激ホルモン(ACTH)とコルチゾール
- 甲状腺刺激ホルモン(TSH)とフリーT4
- 性腺刺激ホルモン(FSH、LH)と性ホルモン
これらの検査結果は腫瘍の機能性・非機能性の判断や、治療方針の決定に不可欠な情報を提供します。
画像診断
画像診断は下垂体腺腫の存在確認と詳細な評価において決定的な役割を果たします。
主にMRI(磁気共鳴画像法)が用いられ、腫瘍の大きさ、位置、周囲組織への影響などを精密に観察します。
造影剤を用いたダイナミックMRIでは腫瘍の血流動態も評価でき、より詳細な情報が得られるでしょう。
CT(コンピュータ断層撮影)は骨構造の評価や石灰化の有無の確認に用いられることがあります。
| 画像検査 | 主な評価項目 |
| MRI | 腫瘍サイズ、位置、浸潤範囲 |
| CT | 骨構造、石灰化 |
視野検査と眼科的評価
下垂体腺腫、特に大型の腫瘍では視神経や視交叉への圧迫により視野異常が生じる可能性があります。そのため詳細な視野検査が診断過程の重要な一部となるのです。
ゴールドマン視野計や自動視野計を用いて視野欠損の有無やパターンを評価します。また、視力検査や眼底検査など総合的な眼科的評価も併せて行われることが多いです。
これらの検査結果は腫瘍の進行度や手術の緊急性を判断する上で貴重な情報となります。
負荷試験と特殊検査
一部の下垂体腺腫では、より詳細な機能評価のために負荷試験が実施されることがあります。
例えば成長ホルモン産生腫瘍の診断では経口ブドウ糖負荷試験(OGTT)が行われ、成長ホルモンの抑制能を評価します。
また、非機能性腫瘍や下垂体機能低下症が疑われる場合、複合下垂体前葉機能検査などの特殊検査が実施されることもあります。
これらの検査は、通常の血液検査では捉えきれない微妙なホルモン動態を評価するのに役立ちます。
主な負荷試験と特殊検査は次の通りです。
- 経口ブドウ糖負荷試験(OGTT)
- TRH負荷試験
- CRH負荷試験
- 複合下垂体前葉機能検査
| 検査名 | 評価対象 |
| OGTT | 成長ホルモン抑制能 |
| TRH負荷試験 | TSH分泌予備能 |
総合的な診断アプローチ
下垂体腺腫の診断はこれらの多様な検査結果を総合的に評価することで行われます。
単一の検査結果だけでなく、臨床症状、内分泌検査、画像所見を慎重に照合し、総合的な判断を下すことが大切です。
診断過程では患者さんの年齢、全身状態、生活背景なども考慮に入れ、個々の状況に応じた最適な診断アプローチを選択します。
下垂体腺腫の診断は詳細な問診から始まり、内分泌学的検査、画像診断、視野検査、そして必要に応じて特殊検査まで多角的なアプローチを要する複雑なプロセスです。
これらの診断手順を丁寧に進めることで腫瘍の性質や進行度を正確に評価し、最適な治療方針の決定につなげることが可能となります。

下垂体腺腫の画像所見
MRIによる下垂体腺腫の評価
下垂体腺腫の画像診断において、MRI(磁気共鳴画像法)は軟部組織のコントラストに優れており、下垂体や周囲組織の詳細な観察が可能なため最も重要な役割を果たします。
T1強調画像、T2強調画像、造影T1強調画像など複数の画像を組み合わせることで腫瘍の性状や周囲への影響を多角的に評価できるのです。
下垂体腺腫は通常、T1強調画像で正常下垂体と等信号または低信号、T2強調画像で等信号または高信号を示すことが多いです。
| MRIシーケンス | 腫瘍の一般的な信号強度 |
| T1強調画像 | 等信号または低信号 |
| T2強調画像 | 等信号または高信号 |
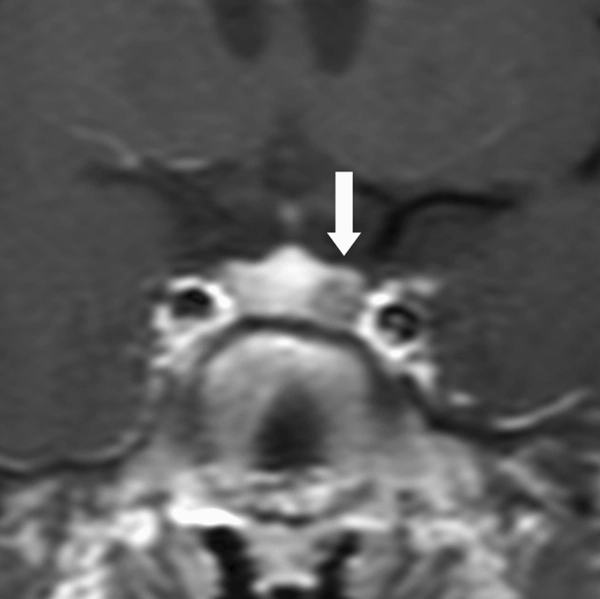
所見:微小腺腫(副腎皮質刺激ホルモン[ACTH]産生下垂体腺腫/PitNET)の14歳の男性患者。ムーンフェイスとACTHレベルが91 pg/mL。冠状動的T1強調画像(撮影90秒後)では、左側の下垂体に5mmの腫瘤が明確に可視化されています(矢印)。経蝶形骨アプローチを使用して腫瘍を摘出し、ACTH産生腺腫であることが確認されました。
腫瘍サイズと分類
MRI画像を用いて下垂体腺腫のサイズを正確に測定することができます。腫瘍のサイズに基づいて以下のように分類されることがあります。
| 腫瘍分類 | サイズ |
| 微小腺腫 | <10mm |
| マクロ腺腫 | ≥10mm |
サイズの評価は、治療方針の決定や予後の予測に重要な情報を提供します。大きな腫瘍ほど周囲組織への圧迫や浸潤の可能性が高くなる傾向です。
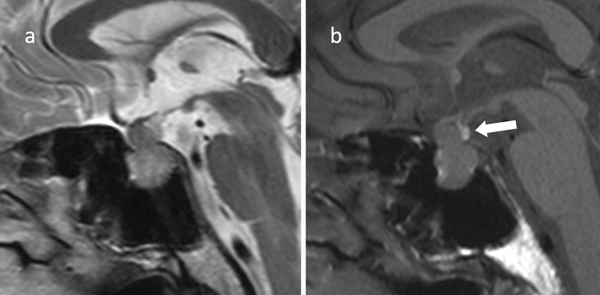
所見:非機能性下垂体腺腫(PitNET)の60代の男性患者。(a) 矢状断面T2強調画像では、トルコ鞍内から鞍上部にかけての腫瘤が認められます。腫瘤は鞍隔膜によって締め付けられており、雪だるまのような形状をしています。(b) 矢状断面T1強調画像では、腫瘤の後上部に高信号域(矢印)が見られ、異所性後葉であると考えられます。
造影MRIの役割
造影MRI検査は下垂体腺腫の詳細な評価において極めて重要です。ガドリニウム造影剤を用いることで腫瘍の血流動態や周囲組織との境界をより明確に描出することができます。
特にダイナミック造影MRIは正常下垂体組織と腫瘍組織の造影パターンの違いを時間経過とともに観察できる点で有用です。
多くの下垂体腺腫は正常下垂体組織に比べて造影効果が弱く、遅れて造影されるという特徴があります。
造影MRIの主な利点は次の通りです。
- 腫瘍と正常組織の境界の明確化
- 腫瘍内部の不均一性の評価
- 海綿静脈洞浸潤の検出精度向上
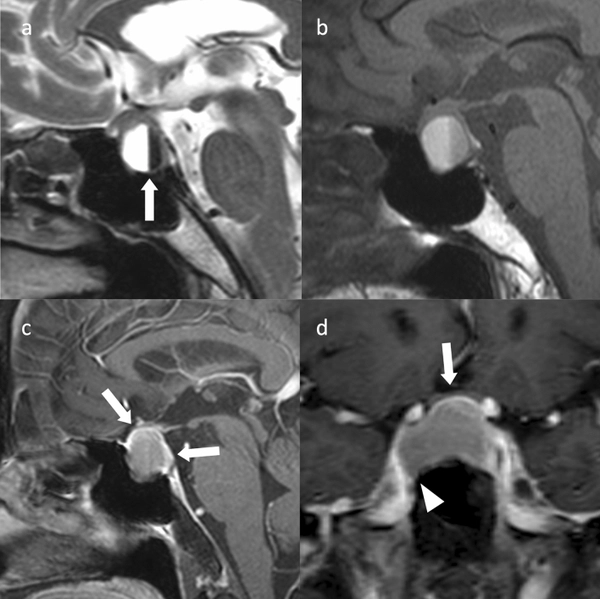
所見:嚢胞性非機能性下垂体腺腫(PitNET)および内部出血を伴う70代の女性患者。両側の耳介半盲が見られます。トルコ鞍内から鞍上部にかけて嚢胞性腫瘤が観察されます。(a) 矢状断面T2強調画像では、液体–液体レベル(矢印)が見られ、前方が著しく高信号、後方が著しく低信号です。(b) 矢状断面T1強調画像では、前方が高信号、後方が軽度低信号です。(c) 矢状断面造影T1強調画像では、輪郭部分に造影された固形領域が見られ(矢印)、これは腫瘍成分または下垂体であると考えられます。(d) 冠状断面造影T1強調画像では、腫瘤により視交叉が軽度に上方へ圧迫されています(矢印)。腫瘤は右海綿静脈洞に突出しており、Knopsグレード2に分類されます(矢頭)。患者は経蝶形骨洞手術を受け、非機能性PitNET/下垂体腺腫と診断されました。海綿静脈洞への浸潤は認められませんでした。
周囲組織への影響の評価
下垂体腺腫の画像診断では腫瘍自体の評価だけでなく、周囲組織への影響も慎重に観察します。
特に注目すべき点は以下の通りです。
- 視交叉の圧排:上方に進展した腫瘍による視交叉の挙上や変形
- 海綿静脈洞浸潤:側方進展による海綿静脈洞内の頸動脈の巻き込み
- 蝶形骨洞進展:下方への腫瘍の進展による骨破壊や粘膜肥厚
これらの所見は、手術アプローチの選択や術後の経過予測に重要な情報となります。
| 進展方向 | 影響を受ける構造物 |
| 上方 | 視交叉、第三脳室 |
| 側方 | 海綿静脈洞、内頸動脈 |
| 下方 | 蝶形骨洞 |
機能性腺腫と非機能性腺腫の画像所見
機能性下垂体腺腫と非機能性下垂体腺腫は画像所見のみで完全に区別するのは困難ですが、いくつかの特徴的な所見が報告されています。
機能性腺腫、特にプロラクチン産生腫瘍は、しばしば小さいサイズで発見されることがあります。
一方、非機能性腺腫は症状が現れにくいため発見時には大きなサイズになっていることが多いです。
T2強調画像での信号強度や造影パターンにもわずかな違いが見られることがありますが、これらの所見だけで確定診断を下すのは困難です。
機能性腺腫と非機能性腺腫の一般的な画像所見の違いを挙げてみます。
- 腫瘍サイズ:機能性腺腫は比較的小さいことが多い
- T2信号強度:機能性腺腫はやや高信号を示すことがある
- 造影パターン:機能性腺腫はより均一な造影効果を示すことがある
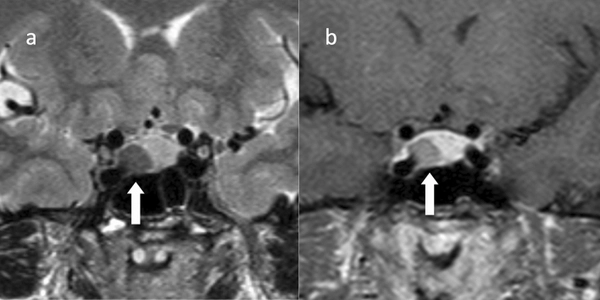
所見:成長ホルモン(GH)産生PitNET/下垂体腺腫(密顆粒型腫瘍が疑われる)51歳の女性。GHレベルは13.9 ng/mL、IGF-1レベルは589 ng/mLです。(a) 冠状断面T2強調画像では低信号の腫瘤が示されています(矢印)。(b) 冠状断面造影T1強調画像でも低信号の腫瘤が示されています(矢印)。患者は経腸骨洞アプローチで手術を受けました。病理学的に、GH産生PitNET/下垂体腺腫と診断されました。治療は行われず、その後、GHおよびIGF-1レベルは正常化しました。
画像診断の限界と補完的検査
MRIを中心とした画像診断は下垂体腺腫の評価において不可欠ですが、いくつかの限界があることも認識しておく必要があります。
例えば非常に小さな腫瘍や正常下垂体組織と類似した信号を示す腫瘍は、検出が困難な場合があります。また、画像所見のみでは腫瘍の機能性を完全に判断するのは難しいです。
そのため画像診断は常に臨床症状や内分泌学的検査結果と合わせて総合的に解釈することが大切です。
| 検査 | 役割 |
| MRI | 形態学的評価 |
| 内分泌検査 | 機能的評価 |
| 臨床症状 | 総合的判断 |

治療アプローチと回復への道のり
治療方針の決定要因
下垂体腺腫の治療方針は腫瘍の種類、大きさ、位置、そして患者さんの全身状態など多くの要因を考慮して個別に決定されます。
機能性腺腫と非機能性腺腫ではアプローチが異なることがあり、専門医による総合的な判断が極めて重要です。
治療の主な目標は腫瘍の制御やホルモン分泌の正常化、そして周囲組織への圧迫解除などです。
患者さんの年齢や希望、生活の質への影響なども考慮に入れ、最適な治療法が選択されます。
| 腫瘍タイプ | 主な治療目標 |
| 機能性腺腫 | ホルモン分泌正常化 |
| 非機能性腺腫 | 腫瘍サイズ縮小 |
外科的治療のアプローチ
外科的治療は多くの下垂体腺腫症例で第一選択となる治療法で、特に大きな腫瘍や視神経を圧迫している腫瘍、そして多くの非機能性腫瘍では手術が推奨されることが多いです。
主な手術アプローチには経蝶形骨洞手術と開頭手術があります。
経蝶形骨洞手術は鼻腔を通じて腫瘍にアプローチする低侵襲な方法で、多くの症例で選択されます。開頭手術は大きな腫瘍や複雑な形状の腫瘍に対して行われることがあります。
以下は手術の主な目的です。
- 腫瘍の完全摘出または可能な限りの減量
- 周囲組織への圧迫解除
- ホルモン過剰分泌の是正(機能性腺腫の場合)
薬物療法の役割
薬物療法は特定の機能性下垂体腺腫の治療において重要な役割を果たします。
プロラクチノーマに対してはドパミンアゴニスト(カベルゴリン、ブロモクリプチンなど)が第一選択薬となることが多いです。
これらの薬剤は腫瘍サイズの縮小とプロラクチン値の正常化を目指します。
成長ホルモン産生腫瘍に対してはソマトスタチンアナログ(オクトレオチド、ランレオチドなど)が使用されることがあります。
| 腫瘍タイプ | 主な薬物療法 |
| プロラクチノーマ | ドパミンアゴニスト |
| 成長ホルモン産生腫瘍 | ソマトスタチンアナログ |
放射線療法の適応
放射線療法は手術や薬物療法で十分な効果が得られない場合や、腫瘍の完全摘出が困難な場合に考慮されます。
従来の分割照射や定位放射線治療(ガンマナイフなど)が用いられ、腫瘍の成長抑制や残存腫瘍の制御を目指します。
ただし効果の発現に時間がかかることや周囲の正常下垂体機能への影響の可能性があるため、慎重な判断が必要です。
放射線療法の主な適応は次の通りです。
- 手術後の残存腫瘍
- 再発腫瘍
- 手術不能例
治癒までの期間と経過観察
下垂体腺腫の治療効果や「治癒」の判定には長期的な経過観察が不可欠です。
治癒までの期間は腫瘍の種類や大きさ、選択された治療法によって大きく異なります。
例えば手術療法の場合、腫瘍の摘出自体は数時間で完了しますが、術後の回復や内分泌機能の安定化には数週間から数ヶ月を要することがあります。
薬物療法では効果の発現に数週間から数ヶ月かかることがあり、長期的な服薬が必要な場合もでてきます。
| 治療法 | 一般的な効果発現期間 |
| 手術 | 即時〜数ヶ月 |
| 薬物療法 | 数週間〜数ヶ月 |
| 放射線療法 | 数ヶ月〜数年 |
長期的なフォローアップの重要性
下垂体腺腫の治療後は長期的なフォローアップが極めて重要です。
定期的な画像検査や内分泌機能検査を通じて腫瘍の再発や残存腫瘍の成長、ホルモン分泌状態を慎重に評価します。
また、治療に伴う合併症や下垂体機能低下症の有無についても継続的な観察が必要で、フォローアップの頻度や内容は個々の患者さんの状況に応じて調整されるでしょう。
長期フォローアップの主な目的な次の通りです。
- 腫瘍の再発や残存腫瘍の成長監視
- ホルモン分泌状態の評価
- 治療関連合併症の早期発見と対応
下垂体腺腫の治療は、外科的治療、薬物療法、放射線療法など、様々なアプローチを組み合わせて行われます。
治療法の選択や治癒までの期間は、腫瘍の性質や患者さんの状態によって個別に異なるため、専門医による慎重な評価と継続的なフォローアップが不可欠です。
長期的な経過観察を通じて、再発の早期発見や合併症の管理を行うことで、患者さんのQOLの維持向上を目指します。
治療の成功は、医療チームと患者さんの緊密な協力関係の上に成り立つものであり、互いの信頼と理解が大切です。

治療の副作用とリスク
手術療法に伴う潜在的リスク
下垂体腺腫(かすいたいせんしゅ)の外科的治療は効果的な選択肢ですが、いくつかの潜在的リスクを伴います。
経蝶形骨洞手術や開頭手術などの侵襲的処置では周囲の重要な神経構造や血管に影響を与える可能性があります。
また、手術後の合併症として髄液漏、感染、出血などが報告されています。
これらのリスクは術者の技術や経験、腫瘍の大きさや位置によって異なりますが、患者さんへの十分な説明と同意が重要です。
| 合併症 | 発生頻度 |
| 髄液漏 | 約1-5% |
| 感染 | 約1-2% |
| 出血 | 約1-2% |
内分泌機能への影響
手術や放射線療法による下垂体組織への影響は時として内分泌機能の低下をもたらす可能性があります。
これは正常な下垂体組織が損傷を受けることで、ホルモン分泌が不足する状態を指します。
下垂体前葉機能低下症は一時的なものから永続的なものまで様々で、補充療法が必要になることがあるのです。
機能性腺腫の場合には過剰なホルモン分泌が急激に低下することで一時的なホルモン不足状態に陥る可能性もあります。
手術後に注意すべき内分泌機能低下の症状は以下の通りです。
- 疲労感の増大
- 体重変化
- 体温調節の乱れ
- 性機能の変化
薬物療法における副作用
機能性下垂体腺腫の治療に用いられる薬物療法にはそれぞれ特有の副作用が存在します。
例えばプロラクチノーマの治療に用いられるドパミンアゴニストでは吐き気、めまい、頭痛などの副作用が報告されています。
成長ホルモン産生腫瘍に対するソマトスタチンアナログでは消化器症状や胆石形成のリスクが指摘されています。
これらの副作用は多くの場合一時的で管理可能ですが、長期的な服薬が必要な場合もあるため定期的なモニタリングが大切です。
| 薬剤 | 主な副作用 |
| ドパミンアゴニスト | 吐き気、めまい |
| ソマトスタチンアナログ | 消化器症状、胆石 |
放射線療法のリスクと長期的影響
放射線療法は腫瘍制御に効果的ですが、いくつかの長期的リスクを伴う可能性があります。
最も懸念されるのは正常な下垂体組織への影響による内分泌機能の低下です。
放射線照射後、数年にわたって徐々に下垂体機能が低下することがあり、定期的な内分泌機能評価が不可欠です。
また、稀ではありますが、二次性脳腫瘍のリスクも報告されており、長期的なフォローアップが重要です。
以下は放射線療法後の主な長期的リスクになります。
- 下垂体機能低下の進行
- 視神経への影響
- 二次性脳腫瘍(極めて稀)
認知機能と生活の質への影響
下垂体腺腫の治療は時として患者さんの認知機能や生活の質に影響を与えることもあるのです。
手術後や放射線療法後に一時的な記憶力の低下や集中力の減退を経験する患者さんもいます。また、ホルモンバランスの変化に伴う気分の変動や疲労感の増大も報告されています。
これらの影響は多くの場合一時的ですが、長期的な支援や心理的ケアが必要になることも考えられるのです。
| 影響領域 | 考えられる症状 |
| 認知機能 | 記憶力低下、集中力減退 |
| 情緒面 | 気分の変動、不安 |
再発のリスクと長期的モニタリングの必要性
下垂体腺腫の治療後も再発のリスクは完全には排除できません。特に大きな腫瘍や浸潤性の強い腫瘍では再発率が高くなる傾向があります。
そのため定期的な画像検査や内分泌機能評価を含む長期的なフォローアップが極めて重要です。
再発時の早期発見と適切な対応が、患者さんの長期的な予後に大きく影響します。

再発リスクと予防策
下垂体腺腫の再発率
下垂体腺腫は初回治療後も再発の可能性があり、患者さんの長期的な経過観察が極めて重要です。
再発率は腫瘍の種類や初回治療の方法によって異なりますが、一般的に5年以内の再発率は10-20%程度とされています。
機能性腺腫と非機能性腺腫では再発のパターンが異なることがあり、それぞれに応じた経過観察が必要です。
長期的には10年以上経過しても再発のリスクが完全になくなるわけではないため、継続的な注意が大切です。
| 腫瘍タイプ | 5年再発率 |
| 非機能性腺腫 | 10-20% |
| 機能性腺腫 | 5-15% |
再発リスクに影響を与える要因
下垂体腺腫の再発リスクはいくつかの要因によって影響を受け、腫瘍の大きさや浸潤度が大きいほど再発のリスクが高くなる傾向です。
また、初回治療時の腫瘍摘出の程度も重要な要因で、完全摘出ができなかった場合は再発率が上昇します。
機能性腺腫の場合、ホルモン値の正常化が達成できなかったときも再発リスクが高まります。
再発リスクを高める主な要因は以下の通りです。
- 大きな腫瘍サイズ
- 周囲組織への浸潤
- 不完全な腫瘍摘出
- ホルモン値の持続的な異常(機能性腺腫の場合)
定期的な経過観察の重要性
再発を早期に発見して適切に対応するためには定期的な経過観察が不可欠です。
経過観察の頻度や内容は初回治療の方法や腫瘍の性質によって個別に決定されますが、一般的にはMRIなどの画像検査と内分泌機能検査が定期的に行われます。
また、視野検査も重要な経過観察項目の一つです。
| 検査項目 | 頻度 |
| MRI | 6-12ヶ月ごと |
| 内分泌検査 | 3-6ヶ月ごと |
| 視野検査 | 6-12ヶ月ごと |
生活習慣による予防策
下垂体腺腫の再発を完全に予防する方法は確立されていませんが、健康的な生活習慣を維持することが大切です。
バランスの取れた食事や適度な運動は全身の健康維置に役立つ可能性があります。
ストレス管理も重要で、過度のストレスは内分泌系に影響を与える可能性があるため、リラックス法の実践が推奨されます。
十分な睡眠もホルモンバランスの維持に役立つ可能性があります。
健康的な生活習慣のポイントは次の通りです。
- バランスの良い食事
- 定期的な運動
- ストレス管理
- 十分な睡眠
患者教育と自己管理の重要性
下垂体腺腫患者さんの長期的な健康管理において患者教育と自己管理は極めて重要です。
自身の状態や再発の兆候について理解を深めることで早期発見につながる可能性が高まります。
定期的な受診や検査の重要性を理解し、確実に実行することが大切です。また、服薬が必要な場合は医師の指示通りに確実に服用することが再発予防につながります。
| 自己管理項目 | 内容 |
| 症状の観察 | 新たな症状の出現に注意 |
| 服薬管理 | 処方された薬の確実な服用 |

下垂体腺腫の治療費用
下垂体腺腫の治療費用は診断から手術、術後のフォローアップまで幅広く、個々の状況により大きく異なります。
初診・再診料
初診料は2,910円、再診料は750円程度です。専門医への紹介状がない場合、別途選定療養費がかかることがあります。
検査費用
MRI検査は1回あたり19,000円~30,200円、内分泌検査は5,000円から1万円程度です。定期的な検査が必要なため累積コストに注意が必要です。
| 検査項目 | 概算費用 |
| MRI | 19,000円~30,200円 |
| 内分泌検査 | HCG: 550円、プロラクチン・甲状腺刺激ホルモン980円、その他下垂体などのホルモン3項目以上5項目以下4,100円、6項目又は7項目6,230円、8項目以上9,000円 |
手術費用
手術費用は90万円前後から130万円以上と幅広く、腫瘍の大きさや手術方法により異なります。入院費用も含めると更に高額になります。
正確には「経鼻的下垂体腫瘍摘出術」872,000円や「頭蓋内腫瘍摘出術 2 その他のもの」1,321,300円が適用されるケースが多いです。
入院費用
入院費用は1日あたり2万円程度で、手術前後の入院期間によっては10万円以上になることもあります。
詳しく説明すると、日本の入院費はDPC(診断群分類包括評価)システムを使用して計算されます。このシステムは、患者の病名や治療内容に基づいて入院費を決定する方法です。以前の「出来高」方式とは異なり、DPCシステムでは多くの診療行為が1日あたりの定額に含まれます。
DPCシステムの主な特徴
- 約1,400の診断群に分類される
- 1日あたりの定額制
- 一部の治療は従来通りの出来高計算が適用される
DPCシステムと出来高計算の比較表
| DPC(1日あたりの定額に含まれる項目) | 出来高計算項目 |
|---|---|
| 投薬 | 手術 |
| 注射 | リハビリ |
| 検査 | 特定の処置 |
| 画像診断 | |
| 入院基本料 |
DPCシステムの計算方法
計算式は以下の通りです:
「1日あたりの金額」×「入院日数」×「医療機関別係数」+「出来高計算分」
*医療機関別係数は各医療機関によって異なります。
例えば、患者が14日間入院した場合の計算は以下のようになります
DPC名: 下垂体機能亢進症 手術あり 手術処置等1なし 手術処置等2なし
日数: 14
医療機関別係数: 0.0948 (例:神戸大学医学部附属病院)
入院費: ¥398,860 +出来高計算分
保険が適用されると、自己負担額は1割から3割になります。また、高額医療制度の対象となる場合、実際の自己負担額はさらに低くなります。
なお、上記の価格は2024年7月時点のものであり、最新の価格については随時ご確認ください。
以上




