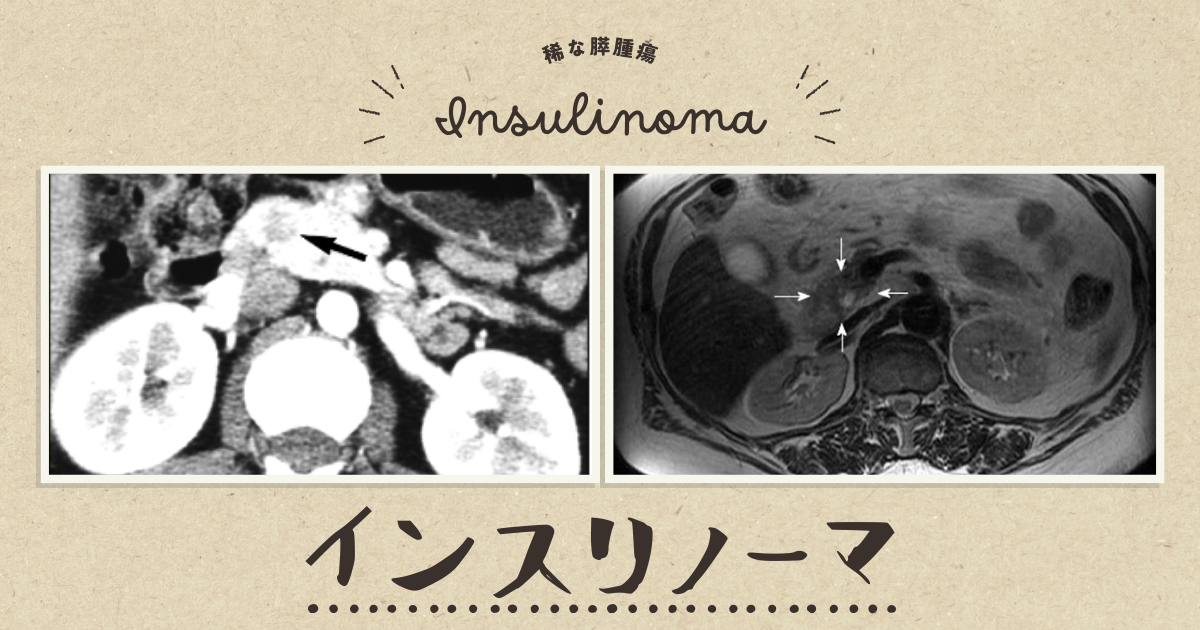
内分泌疾患の一種であるインスリノーマとは膵臓に発生する非常に稀な腫瘍のことを指します。
この腫瘍は過剰なインスリンを分泌することで知られており、血糖値を制御する重要なホルモンであるインスリンの分泌異常を引き起こします。
インスリノーマは良性腫瘍である場合が多いですが、患者さんの生活の質に大きな影響を与える可能性が高まるのです。
症状や診断方法、経過観察の重要性について理解を深めることが、この疾患と向き合う上で不可欠です。
主症状と特徴的な徴候
インスリノーマの主症状は過剰なインスリン分泌による低血糖症状であり、患者さんの日常生活に大きな影響を与える可能性があります。
これらの症状は空腹時や運動後に顕著に現れることが多く、食事摂取によって一時的に改善されるという点はこの疾患の特徴です。
インスリノーマの症状を正しく理解して適切に対応することは、患者さんの生活の質を維持する上で重要です。
低血糖症状の分類と特徴
低血糖症状は自律神経症状と中枢神経症状に大別されます。
これらの症状は血糖値の低下に伴って段階的に現れる傾向にあります。
| 症状の分類 | 具体的な症状 |
| 自律神経症状 | 発汗、動悸、手の震え |
| 中枢神経症状 | めまい、頭痛、意識障害 |
自律神経症状は比較的軽度の低血糖で現れ、中枢神経症状はより重度の低血糖で生じることが多いです。
患者さんによって症状の現れ方や程度は異なるため、個々の状況に応じた対応が大切です。
典型的な低血糖症状
インスリノーマにおける典型的な低血糖症状には以下のようなものがあります。
- 空腹感
- 冷や汗
- 動悸
- 手の震え
- 集中力低下
- めまい
- 頭痛
- 視野狭窄
これらの症状は血糖値が低下するにつれて段階的に現れることが多いです。特に空腹時や運動後に症状が顕著になるという特徴があります。
非典型的な症状と見逃しやすい徴候
インスリノーマの中には典型的な低血糖症状を示さない場合や、他の疾患と混同されやすい症状を呈することがあります。
これらの非典型的な症状や見逃しやすい徴候を理解することは早期発見において重要な要素です。
| 非典型的な症状 | 混同されやすい疾患 |
| てんかん様発作 | てんかん |
| 一過性の記憶障害 | 認知症 |
| めまい、ふらつき | 前庭障害 |
また、次のような見逃しやすい徴候にも注意が必要です。
- 軽度の集中力低下や作業効率の低下
- 気分の変動や抑うつ症状
- 体重増加
これらの症状は日常生活の中で気づきにくい場合があるため、患者さん自身による注意深い観察が不可欠になってきます。
症状の日内変動と生活への影響
インスリノーマの症状は一日の中でも変動することがあり、患者さんの生活リズムに大きな影響を与える可能性があります。
症状の日内変動を理解することは患者さんの生活の質を維持する上で重要です。
| 時間帯 | 症状の特徴 |
| 早朝 | 低血糖症状が現れやすい |
| 日中 | 活動による症状の変動 |
| 夜間 | 重度の低血糖のリスク |
これらの日内変動を考慮して生活習慣を調整することが、症状管理において重要な役割を果たします。
例えば以下のような点に注意を払うことが有用です。
- 規則正しい食事摂取
- 適度な運動と休息のバランス
- 夜間の低血糖対策
患者さんの生活スタイルに合わせた対策を講じることで、症状の影響を最小限に抑えることができます。

発生原因と発症メカニズム
インスリノーマの発生原因は膵臓のランゲルハンス島にあるβ細胞の異常増殖と過剰なインスリン分泌にあります。
この腫瘍性疾患の発症メカニズムは複雑で遺伝的要因や環境因子が関与していると考えられていますが、完全には解明されていません。
インスリノーマの原因を理解することは早期発見や予防法の開発につながる可能性があり、研究が進められています。
遺伝的要因の関与
インスリノーマの発症には遺伝的要因が関与している場合があります。
特に多発性内分泌腫瘍症1型(MEN1)という遺伝性疾患との関連が知られています。
| 遺伝子 | 関連疾患 |
| MEN1遺伝子 | 多発性内分泌腫瘍症1型 |
| CDKN2A/p16 | 散発性インスリノーマ |
MEN1遺伝子の変異はインスリノーマを含む複数の内分泌腫瘍の発症リスクを高めるのです。
一方、散発性(非遺伝性)のインスリノーマではCDKN2A/p16遺伝子などの変異が報告されています。
細胞増殖メカニズムの異常
インスリノーマの発生にはβ細胞の増殖制御機構の破綻が関与しています。
正常なβ細胞は厳密に制御された増殖と分化のバランスを保っていますが、インスリノーマではこのバランスが崩れてしまうのです。
- 細胞周期制御因子の異常
- 増殖シグナル伝達経路の活性化
これらの要因により、β細胞が無秩序に増殖して腫瘍を形成すると考えられています。
細胞増殖のメカニズムを詳細に理解することは新たな治療法の開発につながる可能性があるでしょう。
インスリン分泌調節機構の異常
インスリノーマの特徴である過剰なインスリン分泌にはインスリン分泌調節機構の異常が関与しています。
正常なβ細胞では血糖値に応じてインスリン分泌が厳密に制御されていますが、インスリノーマではこの制御機構が破綻しています。
| 正常β細胞 | インスリノーマ細胞 |
| 血糖依存性分泌 | 自律性分泌 |
| 抑制機構あり | 抑制機構の喪失 |
インスリノーマ細胞では血糖値に関係なくインスリンが分泌され続けることがあります。
この自律性分泌のメカニズムを解明することは、インスリノーマの理解を深める上で重要です。

環境因子の影響
インスリノーマの発症には環境因子も関与している可能性があります。
しかし他の癌と比較して環境因子との明確な関連性は十分に確立されていません。
- 食生活や栄養状態
- ストレスや生活習慣
- 化学物質への曝露
上記のような要因がインスリノーマの発症リスクに与える影響についてはさらなる研究が必要とされています。
環境因子の影響を明らかにすることは予防法の開発につながるでしょう。
発症年齢と性差
インスリノーマの発症には年齢や性別による特徴が見られます。
これらの特徴は発症メカニズムを理解する上で重要な手がかりとなる可能性があるのです。
| 項目 | 特徴 |
| 好発年齢 | 40-60歳 |
| 性差 | やや女性に多い |
好発年齢や性差の背景にある要因を解明することはインスリノーマの発生メカニズムの理解につながります。

診察と診断プロセス
インスリノーマの診断は特徴的な臨床症状の確認から始まり、血液検査、画像診断、そして必要に応じて特殊検査を組み合わせて行われます。
この診断プロセスは低血糖症状の原因がインスリノーマであるかどうかを慎重に見極めるために重要です。
正確な診断を行うことで適切な治療方針の決定につながり、患者さんの生活の質を向上させることができるでしょう。
問診と身体診察
インスリノーマの診断において詳細な問診と身体診察は非常に大切です。
問診では患者さんの症状の特徴や発症パターン、生活習慣などについて丁寧に聞き取りを行います。
| 問診項目 | 確認ポイント |
| 低血糖症状 | 発症頻度、状況 |
| 食事との関連 | 空腹時の症状 |
| 家族歴 | 遺伝性疾患の可能性 |
身体診察では低血糖による身体的な変化や他の内分泌疾患の兆候がないかを確認します。
問診と身体診察の結果はその後の検査方針を決定する上で重要な役割を果たすのです。
血液検査による診断
インスリノーマの診断には複数の血液検査が用いられます。
これらの検査は低血糖の原因がインスリンの過剰分泌によるものかどうかを判断するために行われるのです。
- 空腹時血糖値
- 血中インスリン濃度
- Cペプチド値
- 抗インスリン抗体
特に空腹時の低血糖と同時に血中インスリン濃度が高値を示すことがインスリノーマを強く疑う根拠となります。
これらの検査結果を総合的に評価することで診断の精度を高めることができるのです。
画像診断
インスリノーマの局在診断には様々な画像診断法が用いられます。
腫瘍の大きさや位置を正確に把握することは治療方針の決定に重要です。
| 画像診断法 | 特徴 |
| CT検査 | 高解像度で腫瘍描出 |
| MRI検査 | 軟部組織の描出に優れる |
| 超音波検査 | 非侵襲的で繰り返し可能 |
また、近年では核医学検査も活用されており、より小さな腫瘍の検出や多発腫瘍の評価に役立っています。
画像診断の選択は患者さんの状態や腫瘍の特性に応じて個別に判断されるでしょう。
特殊検査と確定診断
インスリノーマの診断が難しい場合や、より詳細な評価が必要な場合には特殊な検査が行われることがあります。
これらの検査は一般的な血液検査や画像診断では得られない情報を提供して確定診断に寄与するのです。
- 選択的動脈内カルシウム注入試験(SACI)
- 経皮経肝門脈サンプリング(PTPS)
これらの特殊検査は高度な技術と経験を要するため専門施設で実施されることが多いです。
鑑別診断
インスリノーマの診断では類似した症状を呈する他の疾患との鑑別が重要です。
低血糖を引き起こす可能性のある他の疾患や状態を慎重に除外していく過程が正確な診断につながります。
| 鑑別疾患 | 特徴 |
| 反応性低血糖 | 食後に発症 |
| 薬剤性低血糖 | 糖尿病治療薬が原因 |
| 副腎不全 | 他の内分泌症状を伴う |
鑑別診断のプロセスでは患者さんの症状の特徴や発症パターン、既往歴などを総合的に評価します。
慎重な鑑別診断によって不必要な検査や治療を避け、適切な対応につなげることが可能です。

特徴的な画像所見
インスリノーマの画像診断は腫瘍の局在診断と性状評価において重要な役割を果たし、CT、MRI、超音波検査、核医学検査など複数のモダリティを組み合わせて行われます。
これらの画像検査を通じて腫瘍の大きさ、位置、血流の状態、周囲組織との関係性などを詳細に評価することができ、その結果は治療方針の決定に大きく影響します。
各検査法の特性を理解し、適切に組み合わせることでインスリノーマの正確な診断と効果的な治療計画の立案が可能となります。
CT検査による画像所見
CT検査はインスリノーマの局在診断において最も一般的に用いられる画像検査法の一つです。
腫瘍の検出率は70-80%程度とされており、特に造影CTが有用です。
| 造影相 | 特徴的所見 |
| 動脈相 | 強い造影効果 |
| 門脈相 | 周囲実質より高吸収 |
| 平衡相 | 等〜軽度低吸収 |
典型的なインスリノーマは脈相で強い造影効果を示し、門脈相でも周囲膵実質より高吸収を呈します。
しかし腫瘍の大きさや位置によっては検出が困難な場合もあり、他の画像検査との併用が重要です。
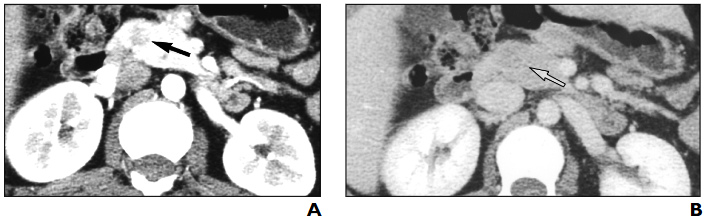
所見:37歳女性の膵インスリノーマ。A、膵相で取得した多相ヘリカルCTスキャンでは、膵頭部に位置する低吸収性インスリノーマ(矢印)が示されている。B、門脈相で取得した多相ヘリカルCTスキャンでは、膵頭部に位置する低吸収性インスリノーマ(矢印)が示されている。
MRI検査による画像所見
MRI検査は軟部組織のコントラスト分解能に優れており、小さなインスリノーマの検出に有用です。
特に拡散強調画像(DWI)と造影ダイナミック撮像の組み合わせが診断精度を高めます。
- T1強調像 低信号
- T2強調像 高信号
- 拡散強調像 高信号
- 造影ダイナミック撮像 早期濃染
MRIは放射線被曝がなく、繰り返し検査が可能である点がメリットです。
ただしCT検査と比較して空間分解能が劣るため、両者を相補的に用いることが望ましいでしょう。
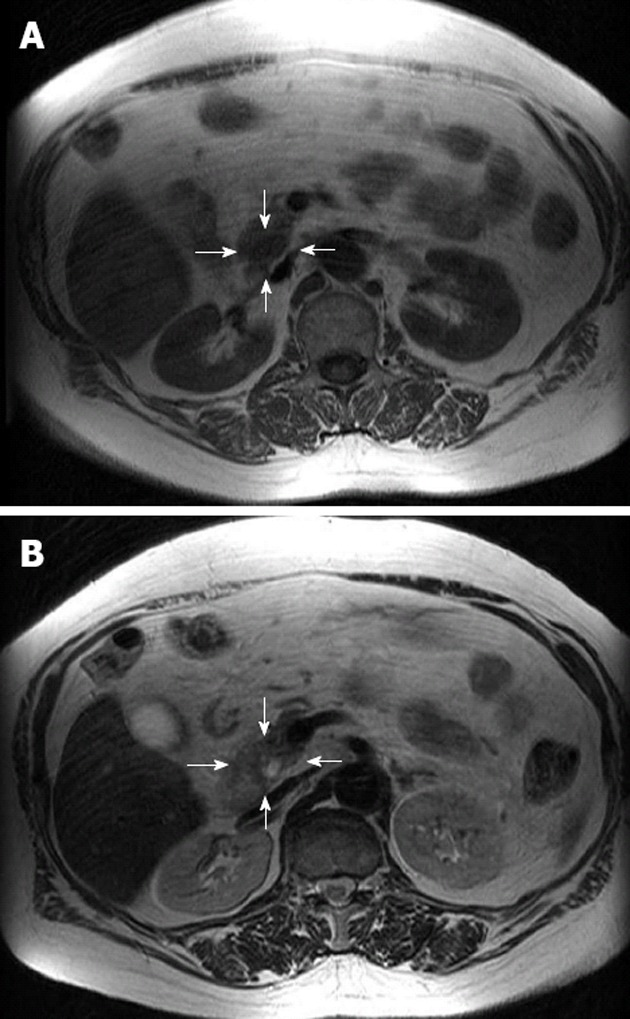
所見:インスリノーマ(矢印)は、一般的にT1強調画像(A)では低信号を示し、T2強調画像(B)では高信号を示している。
超音波検査による画像所見
超音波検査は非侵襲的で繰り返し実施可能な検査法で、インスリノーマは通常で低エコー腫瘤として描出されます。
| 検査法 | 特徴 |
| Bモード | 低エコー腫瘤 |
| カラードプラ | 豊富な血流シグナル |
| 造影超音波 | 早期から強い造影効果 |
特に内視鏡的超音波検査(EUS)は小さなインスリノーマの検出に優れており、検出率は90%以上とされているのです。
しかし術者の技量に依存する面があり、また深部の腫瘍の評価には限界があります。
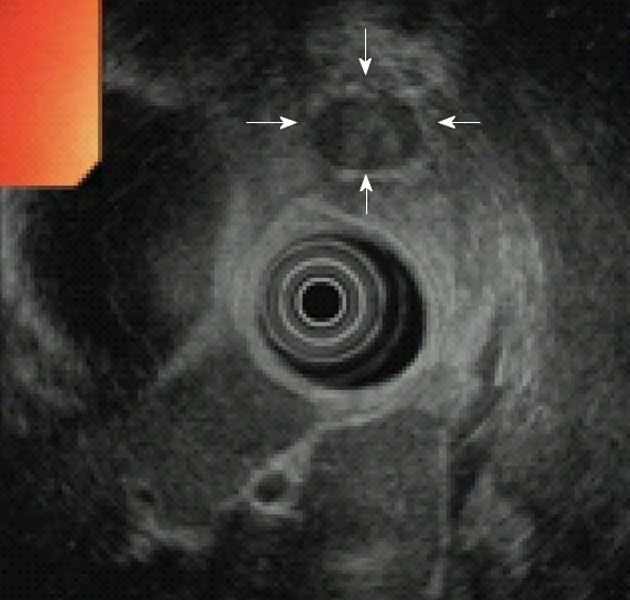
所見:膵インスリノーマの内視鏡超音波所見。インスリノーマ(矢印)は、内視鏡的超音波検査で非常に特徴的な外観を示し、ほとんどの腫瘍は均一に低エコー性で、丸い形状をしており、明瞭な境界を有している。
核医学検査による画像所見
核医学検査は機能的な情報を提供する点で他の画像検査と異なります。
インスリノーマの診断にはソマトスタチン受容体シンチグラフィ(SRS)やFDG-PETなどが用いられます。
| 検査法 | 特徴 |
| SRS | 良性腫瘍で集積 |
| FDG-PET | 悪性腫瘍で集積 |
SRSは良性のインスリノーマで陽性となることが多く、FDG-PETは悪性度の高い腫瘍で集積を示します。これらの検査は全身の転移巣の検索にも有用です。
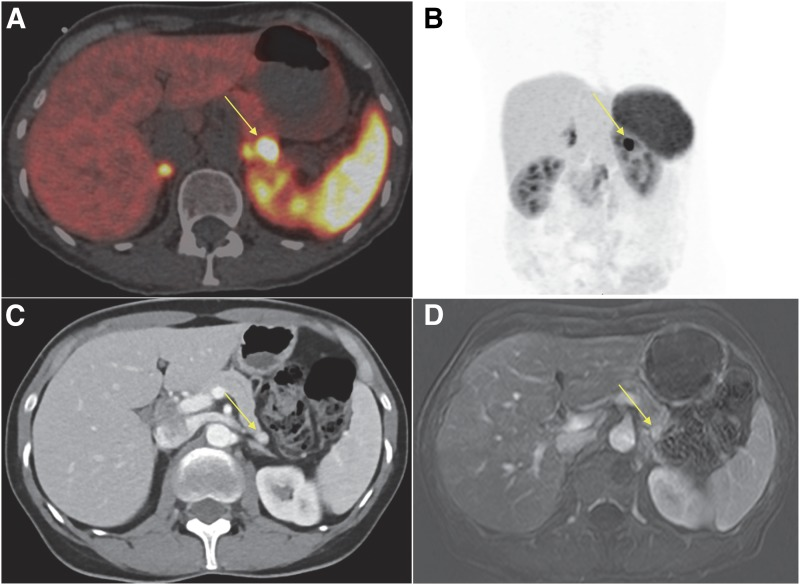
所見:インスリノーマの代表的な画像。(A) 68Ga-DOTATATE PET/CTで膵臓への取り込みを示す矢印。(B) 68Ga-DOTATATE MIP像;矢印が膵臓への取り込みを示している。(C) 動脈相CT;矢印が膵尾部の動脈増強病変を指している。(D) MRI3次元動脈造影;膵尾部に増強病変が認められる(矢印)。
画像所見の総合評価
インスリノーマの画像診断においては各検査法の特性を理解し、総合的に評価することが重要です。
特に次のような点に注意して画像所見を評価します。
- 腫瘍の大きさと局在
- 造影パターンと血流評価
- 周囲組織との関係
- 転移巣の有無
これらの情報を総合的に判断することで、より正確な診断と適切な治療方針の決定が可能となります。

治療法と回復期間
インスリノーマの治療は腫瘍の完全な除去を目指す外科的治療と、薬物療法を中心とした内科的治療の2つのアプローチがあり、患者さんの状態や腫瘍の特性に応じて最適な方法が選択されます。
治療の目標は低血糖症状の改善と腫瘍の制御であり、適切な治療により多くの患者さんで良好な経過が期待できます。
治癒までの期間は個人差が大きいものの、早期発見・早期治療が行われた場合には比較的短期間での回復が見込まれるでしょう。
外科的治療
外科的治療はインスリノーマの根治を目指す第一選択の治療法です。
腫瘍の完全切除により過剰なインスリン分泌を止め、低血糖症状の改善を図ります。
| 手術方法 | 特徴 |
| 腹腔鏡下手術 | 低侵襲、回復が早い |
| 開腹手術 | 大きな腫瘍や複雑な症例に対応 |
手術後の回復期間は一般的に1〜2週間程度ですが、患者さんの状態や手術の内容によって異なります。
多くの場合は手術直後から低血糖症状の改善が見られ、数週間から数か月で日常生活への復帰が可能となっています。
内科的治療(薬物療法)
内科的治療は手術が困難な場合や手術までの待機期間中に行われます。
主に使用される薬剤は以下のものです。
- ジアゾキシド
- オクトレオチド
- エベロリムス
これらの薬剤はインスリン分泌を抑制したり、腫瘍の増殖を抑えたりする効果があります。
| 薬剤名 | 主な作用 |
| ジアゾキシド | インスリン分泌抑制 |
| オクトレオチド | ホルモン分泌抑制 |
| エベロリムス | 腫瘍増殖抑制 |
薬物療法の効果は個人差が大きく、数日から数週間で症状の改善が見られる場合もあれば効果が現れるまでに時間がかかることもあるでしょう。
放射線治療
放射線治療は手術が困難な場合や転移性のインスリノーマに対して行われることがあります。
腫瘍に放射線を照射することで腫瘍細胞の増殖を抑制し、症状の改善を図ります。
- 外部放射線治療
- 内照射療法(放射性同位元素を用いた治療)
放射線治療の効果は徐々に現れ、通常2〜3か月程度で症状の改善が期待できるでしょう。
治療期間は数週間から数か月に及ぶことがあり、その後も定期的な経過観察が必要です。
肝転移に対する治療
インスリノーマが肝臓に転移している場合には以下のような治療法が考慮されます。
| 治療法 | 特徴 |
| 肝動脈塞栓術 | 腫瘍への血流を遮断 |
| ラジオ波焼灼療法 | 高周波で腫瘍を焼灼 |
| 肝切除術 | 外科的に転移巣を切除 |
これらの治療法は症例に応じて単独または組み合わせて行われます。
効果の発現や回復期間は治療法によって異なりますが、一般的に数週間から数か月の経過観察が必要です。
治療後の経過と予後
インスリノーマの治療後の経過は腫瘍の完全切除ができたかどうかによって大きく異なります。
完全切除が達成された場合には多くの患者さんで良好な予後が期待できます。
- 手術後の5年生存率 90%以上
- 再発率 10%未満
一方、転移性や切除不能な症例では長期的な薬物療法や追加治療が必要となる可能性があります。
治癒の判定には低血糖症状の消失と血中インスリン値の正常化が指標となります。
インスリノーマの治療は外科的治療を中心に薬物療法や放射線治療など多様なアプローチが存在します。
個々の患者さんの状態に応じて最適な治療法を選択し、適切なフォローアップを行うことで、多くの場合で良好な経過が期待できるでしょう。

治療の副作用とリスク
インスリノーマの治療には外科的治療や薬物療法など様々なアプローチがありますが、それぞれに固有の副作用やリスクが存在します。
これらの副作用やリスクを理解して適切に管理することは、患者さんの安全と治療の成功に不可欠です。
治療法の選択にあたっては期待される効果と潜在的なリスクのバランスを慎重に検討する必要があります。
外科的治療のリスク
外科的治療は多くのインスリノーマ患者さんにとって第一選択となりますが、手術に伴うリスクが生じます。
| リスク | 詳細 |
| 出血 | 手術中や術後の出血 |
| 感染 | 創部感染や腹腔内感染 |
| 膵液漏 | 膵臓からの液体漏出 |
| 臓器損傷 | 周囲臓器の不慮の損傷 |
これらのリスクは手術の複雑さや患者さんの全身状態によって変動します。
特に膵液漏は重大な合併症につながる可能性があり、術後の慎重な観察が重要です。
薬物療法の副作用
薬物療法では使用する薬剤によって異なる副作用が現れることがあります。
- ジアゾキシドの副作用
- 浮腫
- 高血糖
- 消化器症状
- オクトレオチドの副作用
- 注射部位の痛み
- 胆石形成
- 下痢
これらの副作用の多くは一時的で管理可能ですが、長期使用では注意深いモニタリングが必要です。
薬物療法の副作用は個人差が大きいため、患者さんごとの対応が大切になってきます。
放射線治療のリスク
放射線治療は手術が困難な場合や転移性の腫瘍に対して行われることがありますが、いくつかのリスクも考慮しなければなりません。
| 短期的影響 | 長期的影響 |
| 皮膚炎 | 二次がんのリスク |
| 疲労感 | 周囲臓器の線維化 |
| 悪心 | 内分泌機能低下 |
放射線治療の影響は累積的であり、治療後も長期的なフォローアップが重要です。特に若年患者での使用には慎重な検討が必要とされます。
低血糖のリスク
インスリノーマの治療中および治療後には低血糖のリスクに注意が必要です。
| 状況 | リスク |
| 手術直後 | 反動性低血糖 |
| 薬物療法中 | 過度の血糖低下 |
| 腫瘍の不完全切除 | 持続的な低血糖 |
低血糖は急激に発症する可能性があり、重度の場合は意識障害や生命の危険につながります。
患者さんとご家族への適切な教育と、緊急時の対応準備が重要です。
長期的な影響とQOLへの影響
インスリノーマの治療は長期的な影響やQOL(生活の質)への影響を考慮する必要があります。
- 膵臓機能の変化
- 糖尿病発症のリスク
- 消化酵素不足
- 心理的影響
- 再発への不安
- ボディイメージの変化
これらの長期的な影響は患者さんの日常生活や社会生活に大きな影響を与える可能性があります。
定期的なフォローアップと必要に応じた支援が患者さんのQOL維持に重要です。

再発リスクと予防戦略
インスリノーマは初回治療後も再発のリスクが存在する疾患であり、その可能性は腫瘍の性質や初回治療の方法、患者さんの個別的な要因によって異なります。
再発を予防して早期に発見するためには定期的な経過観察と健康的な生活習慣の維持が重要です。
適切なフォローアップと生活管理によって再発リスクを最小限に抑え、患者さんのQOLを長期的に維持することが可能となります。
再発の可能性と影響要因
インスリノーマの再発率は一般的に5〜10%程度とされていますが、個々の症例によって大きく異なります。
再発のリスクに影響を与える要因は主に以下のようなものです。
| 要因 | 再発リスク |
| 腫瘍サイズ | 大きいほど高い |
| 悪性度 | 高いほど高い |
| 初回治療法 | 不完全切除で高い |
| 多発性腫瘍 | あると高い |
これらの要因を考慮し、個々の患者さんに応じた再発リスクの評価と予防策の立案が大切です
また、再発までの期間も様々であり、数か月から数年後に発生する事例が報告されています
定期的な経過観察の重要性
再発を早期に発見して適切に対応するためには定期的な経過観察が不可欠です。
経過観察の頻度や内容は初回治療の方法や再発リスクによって異なりますが、一般的に以下のような検査が行われます。
- 血液検査(血糖値、インスリン値など)
- 画像検査(CT、MRIなど)
- 身体診察と問診
これらの検査を定期的に受けることで再発の早期発見と迅速な対応が可能となります。
経過観察の期間は多くの場合で5年以上にわたるため、患者さんの理解と協力が不可欠です。
生活習慣の改善による予防
インスリノーマの再発予防には健康的な生活習慣の維持も大切な要素となります。
特に以下のような生活習慣の見直しが再発リスクの低減に寄与するでしょう。
| 生活習慣 | 予防効果 |
| バランスの良い食事 | 血糖値の安定化 |
| 適度な運動 | 免疫機能の向上 |
| ストレス管理 | 内分泌バランスの維持 |
| 十分な睡眠 | 体の回復促進 |
これらの生活習慣の改善は全身の健康状態を向上させるだけでなく、免疫機能の維持にも役立ちます。特にバランスの取れた食事は栄養状態を改善して体力の回復と維持に寄与します。
再発リスクに応じた予防策
再発リスクの高い患者さんに対しては、より慎重なフォローアップと予防策が必要となります。
リスクに応じた予防策は次の通りです。
- 高リスク群への追加検査
- 予防的薬物療法の検討
- より頻繁な経過観察
これらの予防策は個々の患者さんの状況に応じて医療チームが慎重に判断するでしょう。
患者教育と自己管理
インスリノーマの再発予防において、患者さん自身の積極的な取り組みが非常に重要です。
自己管理と医療者との連携が再発リスクの低減と早期発見につながると言えるでしょう。
- 定期的な受診と検査の継続
- 体調の変化や気になる症状の報告
- 推奨される生活習慣の継続的な実践
これらの取り組みを通じて患者さんと医療者が協力して再発予防に努めることが、長期的な予後の改善につながる可能性が広がるのです。

治療費用と経済的負担
インスリノーマの治療費用は診断から治療、経過観察まで様々な要素が含まれ、個々の患者の状況により大きく異なります。
公的医療保険制度の利用により患者負担は軽減されますが、長期的な経済的準備が重要です。
診察・検査費用
初診料は2,910円~5,410円、再診料は750円~2,660円です。血液検査や画像診断の費用は以下の通りです。
| 検査項目 | 費用(円) |
| 血液検査 | 5,000-10,000 |
| CT検査 | 14,500円~21,000円 |
| MRI検査 | 19,000円~30,200円 |
手術費用
手術費用は術式により異なります。
| 手術種類 | 費用(目安) |
| 膵頭部腫瘍切除術 | 1 膵頭十二指腸切除術の場合 914,100円 2 リンパ節・神経叢郭清等を伴う腫瘍切除術の場合又は十二指腸温存膵頭切除術の場合 972,300円 3 周辺臓器(胃、結腸、腎、副腎等)の合併切除を伴う腫瘍切除術の場合 972,300円 4 血行再建を伴う腫瘍切除術の場合 11312,300円 |
| 腹腔鏡下膵頭部腫瘍切除術 | 1 膵頭十二指腸切除術の場合 1,584,500 2 リンパ節・神経叢郭清等を伴う腫瘍切除術の場合 1,736,400円 |
| 膵体尾部腫瘍切除術 | 1 膵尾部切除術の場合 イ 脾同時切除の場合 268,800円 ロ 脾温存の場合 217,500円 2 リンパ節・神経叢郭清等を伴う腫瘍切除術の場合 5741,900円 3 周辺臓器(胃、結腸、腎、副腎等)の合併切除を伴う腫瘍切除術の場合 590,600円 4 血行再建を伴う腫瘍切除術の場合 558,700円 |
| 腹腔鏡下膵体尾部腫瘍切除術 | 1 脾同時切除の場合 534,800円 2 脾温存の場合 562,400円 |
| 膵腫瘍摘出術 | 261,000円 |
| 腹腔鏡下膵腫瘍摘出術 | 399,500円 |
入院費用
入院費用は在院日数により変動します。
| 入院期間 | 費用(万円) |
| 1週間 | 15-25 |
| 2週間 | 30-50 |
詳しく説明すると、日本の入院費計算システムは、「DPC(診断群分類包括評価)」という方式で入院費を算出します。これは患者さんの病気や治療内容に応じて費用を決める仕組みです。
DPCの特徴:
- 約1,400種類の病気グループに分類
- 1日ごとの定額制
- 一部の特殊な治療は別途計算
昔の「出来高」方式と比べると、DPCでは多くの診療行為が1日の定額に含まれます。
DPCと出来高方式の違い:
・出来高で計算されるもの:手術、リハビリ、特定の処置など
・DPCに含まれるもの:薬、注射、検査、画像診断など
計算方法:
(1日の基本料金) × (入院日数) × (病院ごとの係数) + (別途計算される治療費)
例えば、患者が14日間入院した場合の計算は以下のようになります。
DPC名: 膵臓、脾臓の腫瘍 その他の手術あり 手術処置等2なし
日数: 14
医療機関別係数: 0.0948 (例:神戸大学医学部附属病院)
入院費: ¥435,820 +出来高計算分
医療費の支払いについて、もう少し詳しく説明します。
1, 健康保険の適用
・保険が使える場合、患者さんが支払う金額は全体の10%から30%になります。
・年齢や収入によって、この割合が変わります。
2. 高額医療費制度
・医療費が一定額を超えると、この制度が適用されます。
・結果として、実際に支払う金額がさらに少なくなることがあります。
3. 料金の変更について
・ここでお話しした金額は2024年8月時点のものです。
・医療費は状況によって変わることがあるので、最新の情報は病院や健康保険組合に確認するのがよいでしょう。
経過観察費用
定期的な外来受診や検査が必要です。年間の経過観察費用は10-20万円程度と予想されます。
これらの費用は目安であり、実際の費用は医療機関や患者の状態により異なります。経済的負担の軽減には医療費控除や民間保険の活用も検討すべきです。
以上