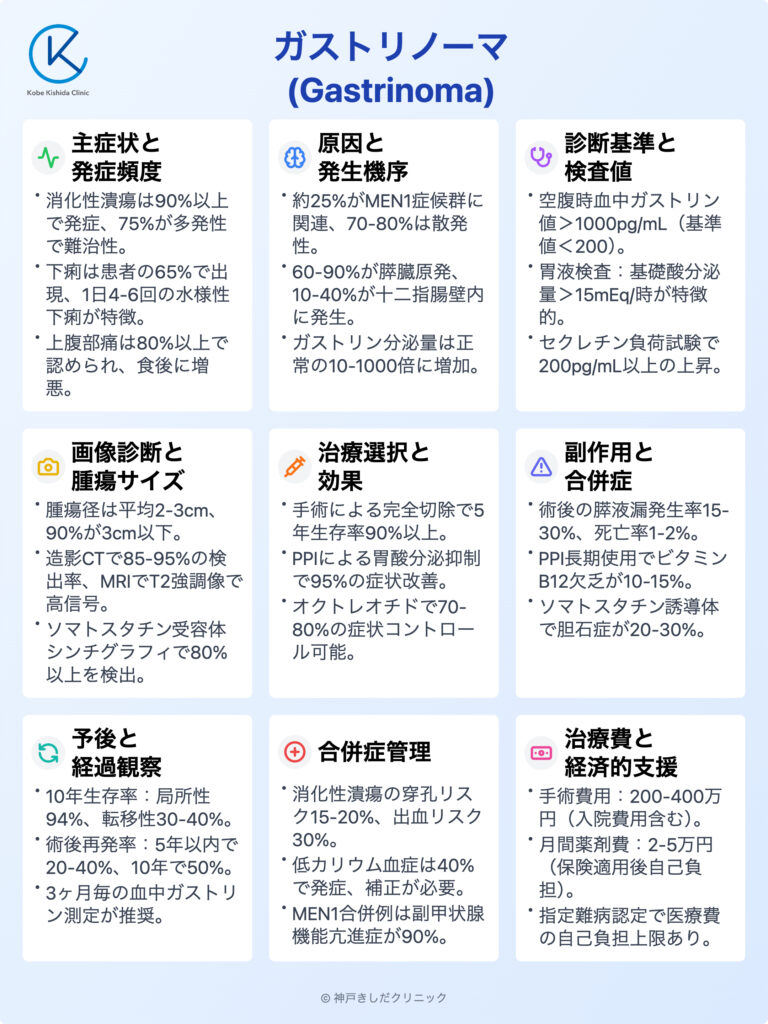
内分泌疾患の一種であるガストリノーマとは、膵臓や十二指腸周辺に発生する希少な腫瘍のことを指します。
この腫瘍はガストリンというホルモンを過剰に分泌することが特徴です。
ガストリンは通常時は胃酸の分泌を促す役割を担っていますが、ガストリノーマではその分泌量が制御できなくなってしまいます。
そのため患者さんは胃酸の過剰分泌による様々な症状に悩まされることがあるでしょう。
主症状
ガストリノーマによる消化器症状
ガストリノーマの主症状は消化器系に深刻な影響を及ぼす可能性があります。
この腫瘍はガストリンを過剰に分泌するため、胃酸の産生が著しく増加して様々な消化器症状を引き起こすのです。
患者さんの多くが経験する最も顕著な症状は持続的または再発性の消化性潰瘍です。
これは通常の治療に抵抗性を示すことがあり、生活の質を著しく低下させる要因となります。
| 主な消化器症状 | 特徴 |
| 腹痛 | 上腹部に頻繁に現れる |
| 吐き気・嘔吐 | 食事の前後に発生しやすい |
| 下痢 | 慢性的で水様性のことが多い |
| 胸やけ | 胃酸の逆流による不快感 |
非典型的な症状と全身への影響
ガストリノーマの症状は消化器系にとどまらず、全身に及ぶこともあります。
非典型的な症状として体重減少や食欲不振が挙げられます。これらは持続的な消化器症状による栄養吸収の障害や食事摂取量の減少が原因です。
さらに一部の患者さんでは貧血や疲労感、全身の倦怠感を経験することがあるでしょう。これは慢性的な消化管出血や栄養不足によるものと考えられています。
- 体重減少
- 食欲不振
- 貧血
- 全身倦怠感
上記のような症状は患者さんの日常生活に大きな支障をきたす可能性があり、早期の気づきと対応が重要です。
消化管出血のリスクと緊急症状
ガストリノーマに関連する消化性潰瘍は時として深刻な合併症を引き起こすことがあります。
特に注意すべきなのは消化管出血のリスクで、これは生命を脅かす緊急事態につながる可能性があるため警戒が必要です。
| 消化管出血の兆候 | 対応 |
| タール便 | 医療機関への迅速な受診 |
| 吐血 | 緊急医療の要請 |
| 急激な貧血症状 | 速やかな医療評価 |
患者さんやご家族はこのような症状に気づいた際には躊躇なく医療機関を受診することが大切です。
長期的な影響と生活の質への配慮
ガストリノーマの症状は長期にわたって持続する傾向があり、患者さんの生活の質に深刻な影響を与えることがあります。
持続的な腹痛や消化器症状は日常生活や仕事、社会活動に支障をきたす場面もでてくるでしょう。
また、慢性的な栄養不足や体重減少は全身の健康状態を徐々に悪化させる要因となることがあるのです。
さらに頻繁な医療機関への受診や症状管理の必要性は精神的なストレスや不安を引き起こす可能性もあります。
| 長期的影響 | 関連する生活の側面 |
| 慢性的な痛み | 日常活動の制限 |
| 栄養不良 | 体力低下と免疫機能の低下 |
| 心理的ストレス | 社会生活や人間関係への影響 |
このような長期的な影響を考慮すると、症状の早期発見と適切な管理が患者さんの生活の質を維持する上で不可欠です。
- 定期的な健康チェック
- 症状日記の記録
- 医療従事者との密接なコミュニケーション

原因とメカニズム
ガストリノーマの発生メカニズム
ガストリノーマの原因やきっかけについては医学界でも未だ完全には解明されていません。
しかしながらこの希少な内分泌腫瘍の発生に関していくつかの重要な要因が特定されています。
ガストリノーマは主に膵臓や十二指腸の内分泌細胞に由来し、これらの細胞が異常増殖することで腫瘍を形成します。
この過程には複数の遺伝子変異や細胞制御機構の破綻が関与していると考えられているのです。
| 発生部位 | 特徴 |
| 膵臓 | 内分泌細胞由来 |
| 十二指腸 | G細胞の異常増殖 |
遺伝的要因とガストリノーマ
遺伝的要因はガストリノーマの発生に大きな役割を果たしています。
特に注目されているのが多発性内分泌腫瘍症1型(MEN1)と呼ばれる遺伝性疾患との関連です。
MEN1遺伝子の変異を持つ個人はガストリノーマを含む複数の内分泌腫瘍を発症するリスクが高くなることが知られています。
この遺伝子は腫瘍抑制遺伝子の一つであり、その機能が失われることで細胞の異常増殖が促進されると考えられているのです。
- MEN1遺伝子の変異
- 家族性ガストリノーマ症候群
- その他の遺伝子変異
これらの遺伝的要因はガストリノーマの発症リスクを大幅に高める可能性が生じます。
環境要因と生活習慣の影響
ガストリノーマの発生には遺伝的要因だけでなく、環境要因や生活習慣も関与している可能性があります。
しかしこれらの要因とガストリノーマの直接的な因果関係を示す決定的な証拠は現時点では乏しいのが実状です。
それでも一般的な癌のリスク因子として知られる要素が、ガストリノーマの発生にも何らかの影響を与えている可能性は否定できません。
| 環境要因 | 潜在的影響 |
| 喫煙 | 発癌リスク増加 |
| 食生活 | 消化器への負荷 |
| ストレス | 内分泌系への影響 |
上記のような要因が直接ガストリノーマを引き起こすわけではありませんが、全体的な健康状態に影響を与えて腫瘍発生のリスクを間接的に高める可能性があります。
細胞レベルでの発生メカニズム
ガストリノーマの発生を細胞レベルで見ると、複雑な分子メカニズムが関与していることがわかります。
正常な細胞では増殖や分化、アポトーシス(細胞死)などのプロセスが厳密に制御されています。
しかしガストリノーマではこれらの制御機構に異常が生じ、結果として細胞の無秩序な増殖が起こってしまうのです。
具体的には細胞周期を制御する遺伝子や、細胞死を誘導する遺伝子の機能不全が関与していると考えられています。
| 異常プロセス | 影響 |
| 細胞周期制御の破綻 | 無制限な細胞分裂 |
| アポトーシス抑制 | 異常細胞の蓄積 |
| シグナル伝達経路の異常 | 成長因子への過剰反応 |
これらの異常が蓄積することで最終的にガストリノーマの形成につながると考えられています。
ホルモンバランスの乱れとガストリノーマ
ガストリノーマの発生には体内のホルモンバランスの乱れも関与している可能性があります。
ガストリンを産生する細胞は通常、複雑なフィードバック機構によって制御されています。
しかし何らかの理由でこの制御機構が破綻すると、ガストリン産生細胞の過剰な増殖や機能亢進が起こる可能性があるのです。
- ガストリン分泌の制御不全
- 他のホルモンとの相互作用の異常
- 消化管ホルモンバランスの乱れ
これらの要因が複合的に作用してガストリノーマの発生リスクを高める傾向にあります。
以上の点からガストリノーマの原因は単一ではなく遺伝的要因、環境要因、細胞レベルでの異常、ホルモンバランスの乱れなど複数の要素が複雑に絡み合っていることがわかります。
これらの要因の相互作用を理解することがガストリノーマの予防や早期発見、そして効果的な治療法の開発につながる可能性があります。
今後の研究によってさらなる原因解明と新たな知見の蓄積が期待されており、それによってガストリノーマに対する理解が深まり、患者さんの生活の質の向上に貢献することが大切です。

診察と診断
初診時の問診と身体診察
ガストリノーマの診断プロセスは詳細な問診と綿密な身体診察から始まり、患者さんの症状の経過、持続期間、頻度などについて丁寧に聞き取りを行います。
家族歴や既往歴、生活習慣なども重要な情報となるため、できるだけ正確に伝えることが大切です。
身体診察では腹部の触診や聴診が行われ、腫瘤の有無や圧痛の位置などが確認されます。
| 問診項目 | 確認内容 |
| 症状の詳細 | 発症時期、経過、頻度 |
| 家族歴 | 類似疾患や内分泌腫瘍の有無 |
| 既往歴 | 消化器系疾患の既往 |
| 生活習慣 | 食事、飲酒、喫煙など |
これらの初期評価はその後の検査方針を決定する上で重要な役割を果たします。
血液検査によるホルモン評価
ガストリノーマの診断において血液検査は不可欠な役割を果たします。特に血中ガストリン値の測定が最も重要な検査の一つとされています。
通常は空腹時の血中ガストリン値が基準値を大幎に超えている場合にガストリノーマが疑われます。
ただし他の原因でも血中ガストリン値が上昇することがあるため、単一の検査結果だけで診断を確定することは避けるべきです。
- 空腹時血中ガストリン値の測定
- セクレチン負荷試験
- 血中クロモグラニンA値の測定
これらの検査を組み合わせることで、より精度の高い評価が可能となります。
画像診断技術の活用
ガストリノーマの局在診断には様々な画像診断技術が駆使されます。
これらの検査は腫瘍の位置や大きさ、周囲組織との関係を明らかにするのに役立ちます。
一般的に用いられる画像診断法にはCT、MRI、超音波検査などがあります。
さらに、より詳細な情報を得るために内視鏡的超音波検査(EUS)や選択的動脈内カルシウム注入試験(SACI)などの特殊な検査が行われることもあります。
| 画像診断法 | 特徴 |
| CT | 全身の腫瘍検索に有用 |
| MRI | 軟部組織の描出に優れる |
| 超音波検査 | 非侵襲的で繰り返し可能 |
| EUS | 小さな腫瘍の検出に優れる |
これらの検査を組み合わせることで腫瘍の詳細な情報を得ることができます。
核医学検査の役割
核医学検査はガストリノーマの診断において特殊な役割を果たします。
ソマトスタチン受容体シンチグラフィー(SRS)はガストリノーマを含む神経内分泌腫瘍の検出に高い感度を持つ検査法です。
この検査では放射性同位元素で標識されたソマトスタチン類似体を使用し、全身の腫瘍病変を検出することができます。
また、最近ではPET/CTを用いたより高感度な検査法も開発されており、従来の方法では検出困難だった小さな腫瘍や転移巣の発見に貢献しています。
| 核医学検査 | 利点 |
| SRS | 全身の腫瘍検索が可能 |
| PET/CT | 高感度で小病変の検出に優れる |
これらの検査は腫瘍の局在診断だけでなく、病期分類や治療方針の決定にも重要な情報を提供します。
病理組織学的診断の重要性
最終的なガストリノーマの確定診断には病理組織学的検査が不可欠です。
この検査では腫瘍組織の一部を採取し、顕微鏡下で詳細に観察します。組織学的特徴やガストリン産生の確認、細胞の分化度などが評価されて腫瘍の性質が明らかにされます。
また、免疫組織化学染色を用いて腫瘍細胞が産生するホルモンや特定のタンパク質を同定することも可能です。
- HE染色による形態学的評価
- ガストリン免疫染色
- Ki-67指数による増殖能評価
これらの詳細な病理学的評価は腫瘍の悪性度判定や治療方針の決定に重要な役割を果たします。

ガストリノーマの画像所見
CT検査におけるガストリノーマの特徴
ガストリノーマの画像診断においてCT検査は非常に重要な役割を果たします。
この検査では腫瘍の位置、大きさ、周囲組織との関係を詳細に評価することができます。
典型的なガストリノーマは造影CTにおいて動脈相で強く造影され、門脈相や平衡相でも比較的高吸収を示す傾向です。
腫瘍のサイズは様々ですが、多くの場合1cm〜3cm程度の大きさで発見されることが多いようです。
| CT所見 | 特徴 |
| 造影パターン | 動脈相で強い造影効果 |
| 形状 | 境界明瞭な類円形腫瘤 |
| 局在 | 膵頭部や十二指腸に多い |
| 多発性 | 約20%で多発病変あり |
これらの特徴的な所見を注意深く観察することでガストリノーマの存在を疑うことができます。
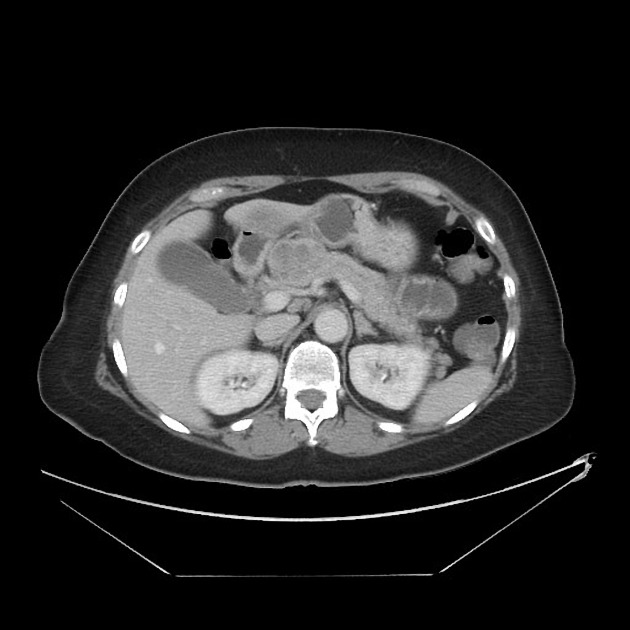
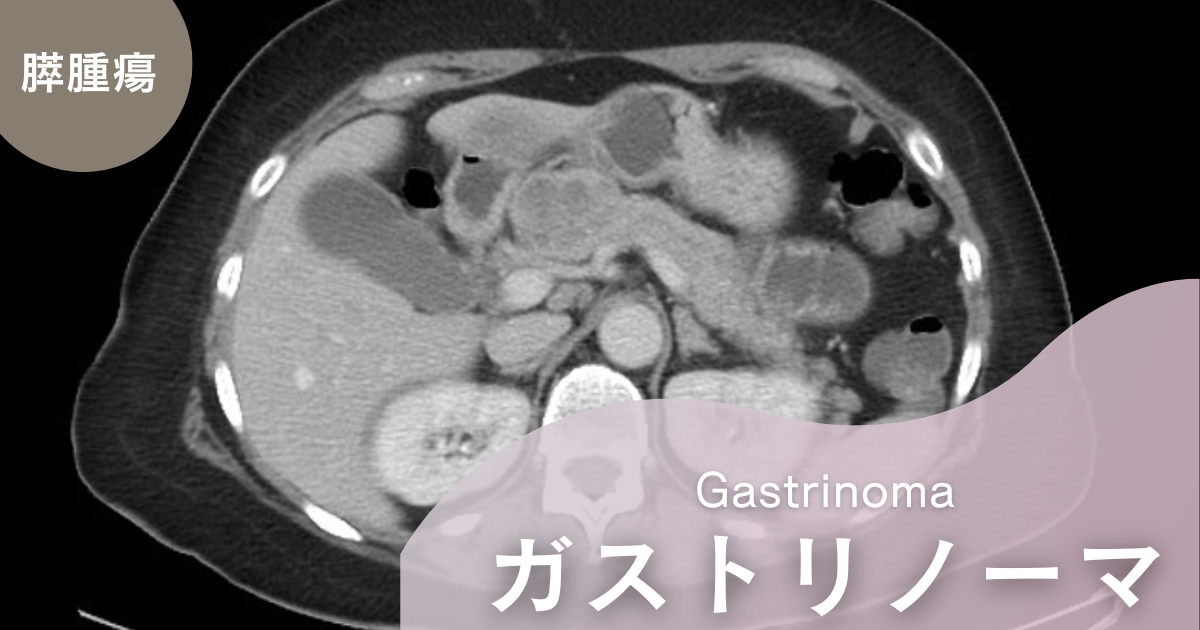
所見:膵頭部に4×5 cmの不均一に増強する腫瘤が認められる。これがガストリノーマである。
MRI検査による詳細な腫瘍評価
MRI検査は軟部組織のコントラスト分解能に優れており、ガストリノーマの評価に有用です。
T1強調画像では腫瘍は低信号を、T2強調画像では軽度高信号を呈することが多いとされています。
造影MRIではCTと同様に動脈相で強い造影効果を示し、門脈相や平衡相でも造影効果が持続する傾向です。
特に拡散強調画像(DWI)は小さな腫瘍の検出に優れており、肝転移巣の評価にも有効です。
- T1強調画像での低信号
- T2強調画像での軽度高信号
- 拡散強調画像での高信号
- ダイナミック造影での特徴的な造影パターン
これらの多彩な撮像法を組み合わせることで腫瘍の性状をより詳細に評価することが可能となります。
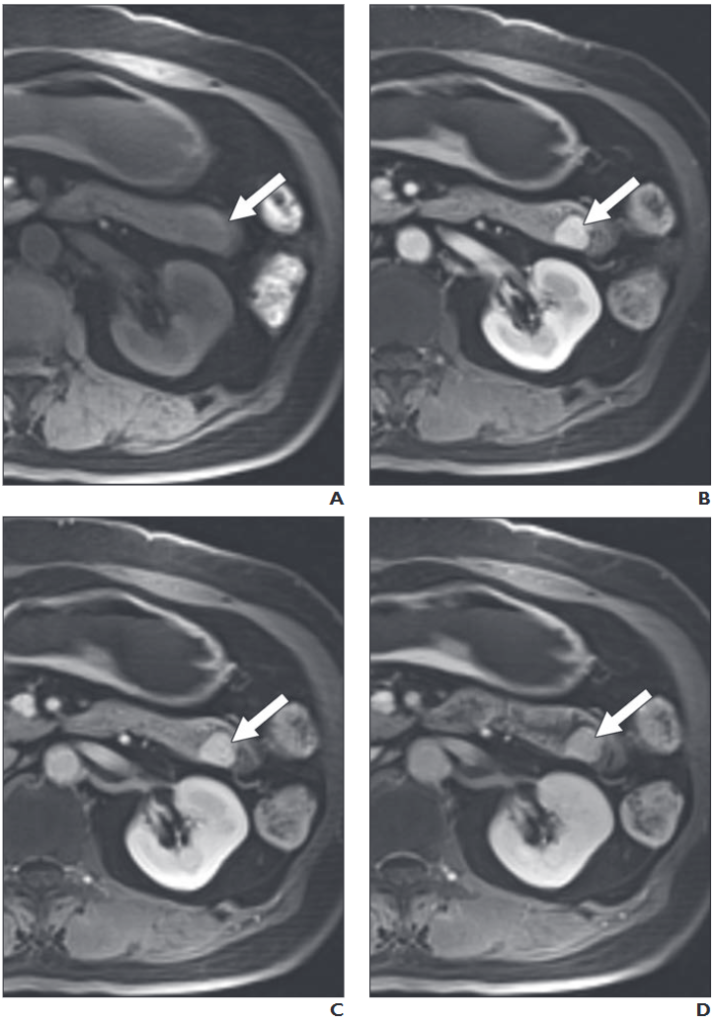
所見:73歳女性の空腸に小さな消化管間質腫瘍(GIST)が認められる。A–D、動的造影T1強調MR画像は、近位空腸における小さな円形の管腔内腫瘤(矢印)を示している。この腫瘤は均一で強い動脈性および持続的な増強を示しており、腫瘍内の嚢胞変化や出血は認められない。
超音波検査によるガストリノーマの描出
超音波検査は、非侵襲的かつリアルタイムに腫瘍を観察できる点で重要です。
通常のBモード超音波ではガストリノーマは低エコーの腫瘤として描出されることが多いです。
カラードプラ法を用いると腫瘍内部や周囲の血流評価が可能となり、診断の一助となります。
特に内視鏡的超音波検査(EUS)は消化管壁や膵臓の詳細な観察に優れており、小さなガストリノーマの検出に有効です。
| 超音波所見 | 特徴 |
| Bモード | 低エコー腫瘤として描出 |
| カラードプラ | 腫瘍内部の豊富な血流 |
| EUS | 膵臓内の小病変の検出に優れる |
これらの超音波検査法を駆使することで腫瘍の局在診断や性状評価の精度が向上します。

所見:超音波検査では、胃壁から管腔内に成長する大きくやや不均一な腫瘤(緑*)が示されている。腫瘤は粘膜下のエコーライン(赤矢印)より深くに位置し、筋肉の低エコー層(黄*)内にあるように見える。
核医学検査による全身評価
核医学検査はガストリノーマを含む神経内分泌腫瘍の全身評価に重要な役割を果たします。
ソマトスタチン受容体シンチグラフィー(SRS)は腫瘍細胞表面に発現するソマトスタチン受容体を標的とした検査法です。
この検査では放射性同位元素で標識されたソマトスタチン類似体を用いて全身の腫瘍病変を検出することができます。
SRSでは原発巣だけでなく転移巣も同時に評価できることが大きな利点なのです。
| 核医学検査 | 特徴 |
| SRS | 高い感度と特異度 |
| FDG-PET | 悪性度の高い腫瘍の評価に有用 |
| DOPA-PET | 機能性腫瘍の検出に優れる |
これらの核医学検査を組み合わせることで腫瘍の全身分布や機能的特性をより詳細に評価することが可能です。
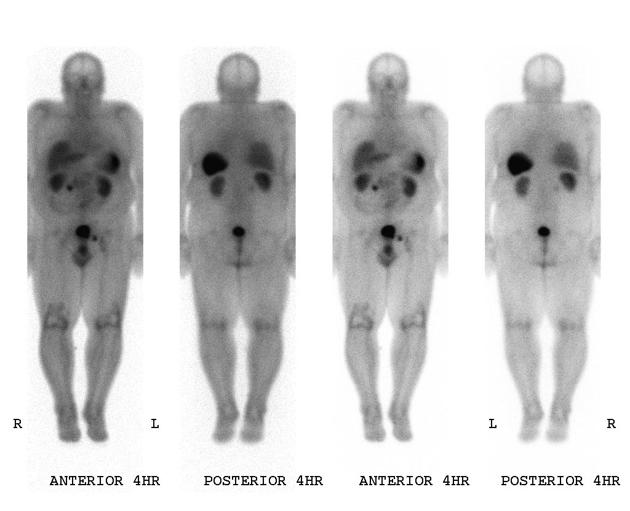
所見:膵頭部に集積亢進呈する病変を認める。
血管造影検査の役割
血管造影検査はガストリノーマの局在診断において特殊な役割を果たします。
特に選択的動脈内カルシウム注入試験(SACI)は機能的に活動性のあるガストリノーマの同定に有効です。
この検査では膵臓や十二指腸を栄養する動脈にカルシウムを注入し、肝静脈からのガストリン濃度を測定します。
腫瘍が存在する領域の動脈にカルシウムを注入するとガストリン濃度が著明に上昇することから、腫瘍の局在を推定することが可能です。
- 選択的動脈造影による腫瘍濃染像の評価
- SACIによる機能的局在診断
- 微小腫瘍の検出における有用性
これらの血管造影検査は他の画像検査で検出困難な小さなガストリノーマの同定に役立つことがあります。
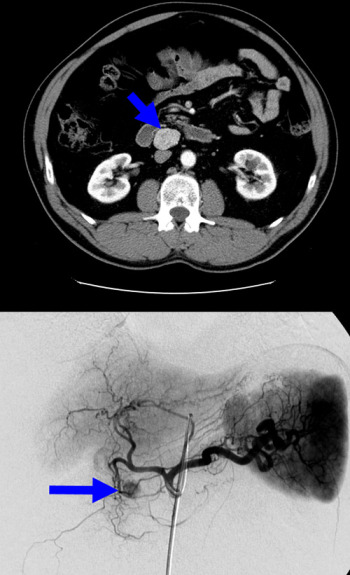
所見:(上部)ガストリノーマのCT画像。(下部)膵頭部のインスリノーマの血管造影画像。いずれの画像でも造影効果が目立つ。
以上のようにガストリノーマの画像診断には多様な検査法が活用されており、それぞれの特徴を理解して適切に組み合わせることが重要です。

治療戦略と回復への道のり
外科的切除
ガストリノーマの治療において外科的切除は根治を目指す第一選択肢となっています。
腫瘍が局所に限局している段階で発見された場合は完全切除により長期的な予後改善が期待できるでしょう。
手術の範囲は腫瘍の局在や進展度によって決定されますが、一般的には膵頭十二指腸切除術や膵体尾部切除術が行われることが多いです。
リンパ節転移が疑われる際には広範囲のリンパ節郭清も併せて実施されます。
| 手術方法 | 適応 |
| 膵頭十二指腸切除術 | 膵頭部・十二指腸病変 |
| 膵体尾部切除術 | 膵体尾部病変 |
| 腫瘍核出術 | 小型で限局性の病変 |
外科的切除後の経過観察期間は個々の症例により異なりますが、一般的に5年以上の長期フォローアップが推奨されています。
薬物療法
外科的切除が困難な場合や転移性病変に対しては薬物療法が重要な役割を果たします。
ガストリノーマの薬物療法は主に過剰なガストリン分泌による症状のコントロールと腫瘍増殖の抑制が目的です。
プロトンポンプ阻害薬(PPI)は胃酸分泌を抑制して消化性潰瘍などの症状改善に効果を示します。
また、ソマトスタチンアナログは腫瘍からのガストリン分泌を抑制し、同時に腫瘍増殖抑制効果も期待できます。
- オクトレオチド
- ランレオチド
- パシレオチド
これらの薬剤は長期的な使用が必要となる場合が多く、副作用のモニタリングも含めた継続的な管理が重要です。
分子標的療法と免疫療法 新たな治療オプション
近年ガストリノーマを含む神経内分泌腫瘍に対する分子標的療法や免疫療法の研究が進んでいます。
これらの新たな治療法は従来の治療に抵抗性を示す症例や進行期の患者さんに新たな選択肢を提供する可能性があるのです。
分子標的薬の中でもmTOR阻害剤や血管新生阻害剤が注目されており、一部の症例で腫瘍増殖抑制効果が報告されています。
| 治療法 | 作用機序 |
| mTOR阻害剤 | 細胞増殖シグナルの抑制 |
| 血管新生阻害剤 | 腫瘍血管の形成阻害 |
| 免疫チェックポイント阻害剤 | 免疫系の活性化 |
これらの新規治療法の有効性や安全性については現在も臨床研究が進行中であり、今後のさらなる知見の蓄積が期待されています。
放射線療法
放射線療法はガストリノーマの治療において補助的な役割を果たすことがあります。
特に外科的切除が困難な局所進行例や転移性病変に対して局所制御や症状緩和を目的として実施されることがあるでしょう。
近年では定位放射線治療(SRT)や強度変調放射線治療(IMRT)などの高精度放射線治療技術の進歩により、周囲の正常組織への影響を最小限に抑えつつ、腫瘍に対して高線量の照射が可能です。
また、ソマトスタチン受容体を標的とした放射性核種治療(PRRT)も一部の症例で有効性が報告されています。
- 外部放射線治療
- 定位放射線治療(SRT)
- 放射性核種治療(PRRT)
上記の放射線療法は他の治療法と組み合わせて総合的な治療戦略の一部として位置づけられることが多いです。
治癒までの期間と長期フォローアップ
ガストリノーマの治癒までの期間は個々の症例により大きく異なります。
早期発見され完全切除が可能であった場合では術後比較的短期間で症状の改善が見られることがあります。
一方で進行例や再発例では長期にわたる治療とフォローアップが必要です。
| 病期 | 予後 |
| 局所限局期 | 5年生存率 90-100% |
| 領域リンパ節転移 | 5年生存率 70-80% |
| 遠隔転移 | 5年生存率 30-50% |
治療後は定期的な画像検査や血液検査によるフォローアップが重要で、多くの場合5年以上の長期観察が推奨されています。

治療に伴う副作用とリスク
外科的治療に関連する合併症
ガストリノーマの外科的治療は根治を目指す上で重要な選択肢ですが、手術に伴う様々な合併症のリスクが存在します。
特に膵頭十二指腸切除術などの大きな手術では術後の回復に時間を要することがあります。
手術直後には縫合不全や出血、感染などの急性期合併症に注意が必要です。
これらの合併症は時に再手術や長期入院を必要とするケースも生じます。
| 急性期合併症 | 発生頻度 |
| 縫合不全 | 5-10% |
| 術後出血 | 3-5% |
| 腹腔内感染 | 5-15% |
長期的には膵液瘻や消化吸収障害、糖尿病などの機能的な問題を引き起こす場合も考えられるのです。
薬物療法による副作用
ガストリノーマの薬物療法では使用する薬剤によって異なる副作用プロファイルが存在します。
プロトンポンプ阻害薬(PPI)の長期使用ではビタミンB12吸収障害や骨密度低下、腸内細菌叢の変化などが報告されています。
ソマトスタチンアナログ製剤では注射部位反応や消化器症状、胆石形成などの副作用が知られています。
- 下痢や便秘
- 腹痛や膨満感
- 脂肪便
- 血糖値の変動
これらの副作用は多くの場合軽度で一過性ですが、長期使用時には定期的なモニタリングが重要です。
分子標的薬と免疫療法のリスク
最近注目されている分子標的薬や免疫療法には従来の治療法とは異なる特有の副作用があります。
mTOR阻害剤では口内炎、肺炎、代謝異常などが報告されています。
血管新生阻害剤では高血圧や蛋白尿、創傷治癒遅延などに注意が必要です。
| 分子標的薬 | 主な副作用 |
| mTOR阻害剤 | 口内炎、肺炎 |
| 血管新生阻害剤 | 高血圧、蛋白尿 |
| チロシンキナーゼ阻害剤 | 皮膚障害、下痢 |
免疫チェックポイント阻害剤では自己免疫関連有害事象(irAE)と呼ばれる特殊な副作用が問題となることがあります。
放射線療法関連の有害事象
放射線療法は照射部位やその周辺組織に様々な影響を及ぼす可能性があります。急性期には皮膚炎や粘膜炎、悪心・嘔吐などが生じやすいです。
長期的には照射野内の線維化や臓器機能障害、二次発癌のリスクなどが懸念されます。
特に腹部への照射では消化管や肝臓、腎臓などの周辺臓器への影響に注意が必要です。
- 放射線性腸炎
- 放射線性肝障害
- 放射線性腎症
これらの有害事象は照射技術の進歩により発生リスクは低下していますが、完全に避けることは難しい場合があります。
治療による長期的な影響と生活の質への配慮
ガストリノーマの治療は長期にわたることが多く、患者さんの生活の質に大きな影響を与える可能性も考えられます。
外科的治療後は消化吸収機能の変化に伴う栄養状態の悪化や体重減少が問題となることがあるでしょう。
また、内分泌機能の変化によって糖尿病や脂質異常症などの代謝異常が生じる可能性もあるのです。
| 長期的影響 | 関連する生活面 |
| 栄養障害 | 食事制限、体重管理 |
| 内分泌機能異常 | 血糖コントロール |
| 慢性疼痛 | 日常活動の制限 |
これらの長期的な影響は患者さんの社会生活や就労にも影響を及ぼす可能性があり、包括的なサポートが重要です。

再発リスクと長期的な管理戦略
再発の可能性とリスク因子
ガストリノーマは初期治療後も再発のリスクが比較的高い疾患として知られています。
再発率は報告により異なりますが、5年以内に20〜40%程度の患者さんで再発が観察されるとされています。
再発リスクは初期の病期や腫瘍の完全切除の有無、腫瘍の悪性度などによって大きく異なるのです。
特に初診時に遠隔転移が認められた症例や多発性内分泌腫瘍症1型(MEN1)に関連したガストリノーマでは再発リスクが高いことが知られています。
| リスク因子 | 再発率への影響 |
| 遠隔転移の有無 | 高リスク |
| MEN1関連 | 高リスク |
| 腫瘍の悪性度 | 中〜高リスク |
| 完全切除の有無 | 中リスク |
これらのリスク因子を考慮して個々の患者さんに応じた再発予防戦略を立てることが重要です。
長期フォローアップの重要性
ガストリノーマの再発は初期治療から数年後に発生することも珍しくありません。
そのため長期にわたる定期的なフォローアップが再発の早期発見と予防に不可欠です。
フォローアップには血液検査によるホルモン値の測定や画像検査による腫瘍の再発・転移の評価が含まれます。
一般的には治療後5年間は3〜6ヶ月ごと、その後も年1〜2回の定期検査が推奨されることが多いです。
- 血中ガストリン値の定期測定
- CT・MRIなどの画像検査
- 必要に応じた内視鏡検査
これらの検査を定期的に実施することで再発の早期発見と迅速な対応が可能となります。
生活習慣の改善と再発予防
ガストリノーマの再発予防において患者さん自身の生活習慣の改善も重要な役割を果たします。
バランスの取れた食事や適度な運動、ストレス管理などが全身の健康維持と免疫機能の向上に寄与する可能性が広がるのです。
特に消化器系への負担を軽減するための食事管理は症状コントロールと再発予防の両面で効果が期待できまるでしょう。
| 生活習慣改善項目 | 期待される効果 |
| バランス食 | 栄養状態の改善 |
| 適度な運動 | 免疫機能の向上 |
| ストレス管理 | 全身状態の安定化 |
これらの生活習慣の改善は再発予防だけでなく、全体的な生活の質の向上にもつながります。
補助療法と再発リスク低減
初期治療後の再発リスクを低減するため、一部の症例では補助療法が検討されることがあります。
特に高リスク群と判断された患者さんではソマトスタチンアナログなどの薬物療法の継続が再発予防に有効である可能性が示唆されているのです。
また、分子標的薬や免疫療法などの新しい治療法も再発リスク低減の観点から研究が進められています。
これらの補助療法の適用は個々の患者さんの状況や腫瘍の特性を慎重に評価した上で決定されるでしょう。
- ソマトスタチンアナログ
- mTOR阻害剤
- 血管新生阻害剤
補助療法の選択と継続期間については専門医との十分な相談が必要です。
精神的サポートと患者教育
ガストリノーマの再発予防には医学的な管理だけでなく、患者さんの精神的なサポートも重要です。
再発の不安や長期フォローアップに伴うストレスは、患者さんの生活の質に大きな影響を与える可能性があります。
そのため医療者による適切な情報提供や患者会などのサポートグループへの参加が有益な場合があります。
| サポート形態 | 内容 |
| 医療者による教育 | 疾患理解と自己管理 |
| 心理カウンセリング | 不安・ストレス軽減 |
| 患者会 | 経験共有と情報交換 |
これらのサポートを通じて患者さんが主体的に自己管理に取り組む姿勢を育むことが大切です。

ガストリノーマの治療費用
ガストリノーマの治療費は診断から長期的な管理まで幅広く、個々の患者の状況により大きく異なります。
初診料は2,910円~5,410円、再診料は750円~2,660円ですが、検査費用や手術費用は数万円から数十万円に及ぶことがあります。
入院費用は1日あたり約5万円程度で、長期入院の場合は総額が高額になる可能性があります。
初診・再診料と基本的な検査費用
| 項目 | 概算費用 |
| 初診料 | 2,910円~5,410円 |
| 再診料 | 750円~2,660円 |
| 血液検査 | 5,000〜10,000円 |
画像診断と特殊検査の費用
| 検査種類 | 概算費用 |
| CT検査 | 14,500円~21,000円 |
| MRI検査 | 19,000円~30,200円 |
| PET検査 | 186,250円 |
手術・入院費用
| 手術種類 | 費用(目安) |
| 膵頭部腫瘍切除術 | 1 膵頭十二指腸切除術の場合 914,100円 2 リンパ節・神経叢郭清等を伴う腫瘍切除術の場合又は十二指腸温存膵頭切除術の場合 972,300円 3 周辺臓器(胃、結腸、腎、副腎等)の合併切除を伴う腫瘍切除術の場合 972,300円 4 血行再建を伴う腫瘍切除術の場合 11312,300円 |
| 腹腔鏡下膵頭部腫瘍切除術 | 1 膵頭十二指腸切除術の場合 1,584,500 2 リンパ節・神経叢郭清等を伴う腫瘍切除術の場合 1,736,400円 |
| 膵体尾部腫瘍切除術 | 1 膵尾部切除術の場合 イ 脾同時切除の場合 268,800円 ロ 脾温存の場合 217,500円 2 リンパ節・神経叢郭清等を伴う腫瘍切除術の場合 5741,900円 3 周辺臓器(胃、結腸、腎、副腎等)の合併切除を伴う腫瘍切除術の場合 590,600円 4 血行再建を伴う腫瘍切除術の場合 558,700円 |
| 腹腔鏡下膵体尾部腫瘍切除術 | 1 脾同時切除の場合 534,800円 2 脾温存の場合 562,400円 |
| 膵腫瘍摘出術 | 261,000円 |
| 腹腔鏡下膵腫瘍摘出術 | 399,500円 |
詳しく説明すると、日本の入院費計算システムは、「DPC(診断群分類包括評価)」という方式で入院費を算出します。これは患者さんの病気や治療内容に応じて費用を決める仕組みです。
DPCの特徴:
- 約1,400種類の病気グループに分類
- 1日ごとの定額制
- 一部の特殊な治療は別途計算
昔の「出来高」方式と比べると、DPCでは多くの診療行為が1日の定額に含まれます。
DPCと出来高方式の違い:
・出来高で計算されるもの:手術、リハビリ、特定の処置など
・DPCに含まれるもの:薬、注射、検査、画像診断など
計算方法:
(1日の基本料金) × (入院日数) × (病院ごとの係数) + (別途計算される治療費)
例えば、患者が14日間入院した場合の計算は以下のようになります。
DPC名: 膵臓、脾臓の腫瘍 その他の手術あり 手術処置等2なし
日数: 14
医療機関別係数: 0.0948 (例:神戸大学医学部附属病院)
入院費: ¥435,820 +出来高計算分
医療費の支払いについて、もう少し詳しく説明します。
1, 健康保険の適用
・保険が使える場合、患者さんが支払う金額は全体の10%から30%になります。
・年齢や収入によって、この割合が変わります。
2. 高額医療費制度
・医療費が一定額を超えると、この制度が適用されます。
・結果として、実際に支払う金額がさらに少なくなることがあります。
3. 料金の変更について
・ここでお話しした金額は2024年8月時点のものです。
・医療費は状況によって変わることがあるので、最新の情報は病院や健康保険組合に確認するのがよいでしょう。
長期的な管理と薬物療法の費用
治療費の総額は、診断から長期管理まで含めると数百万円から1000万円以上になる可能性があります。民間医療保険や各種支援制度の活用が重要です。
以上