内分泌疾患の一種である尿崩症とは、体内の水分バランスを調整する重要なホルモンである抗利尿ホルモン(ADH)の分泌や作用に問題が生じる病気です。
この疾患ではADHの働きが十分でないために体内の水分を保持する能力が低下してしまいます。
その結果患者さんは大量の希薄な尿を排出し、それに伴って激しい口渇を感じるようになるのです。
尿崩症は症状が似ている糖尿病と混同されることがありますが、尿に糖分は含まれていない点が大きく異なります。
この疾患の管理には水分摂取や生活習慣の調整が重要な役割を果たします。
尿崩症の病型とその特徴
尿崩症の基本分類
尿崩症(にょうおうしょう)は主に中枢性尿崩症と腎性尿崩症の二つの主要な病型に分類されます。
これらの病型は抗利尿ホルモン(ADH)の分泌や作用の問題に関連していますが、その障害の部位や機序が異なります。
| 病型 | 主な特徴 |
| 中枢性尿崩症 | ADH分泌の障害 |
| 腎性尿崩症 | ADH作用の障害 |
中枢性尿崩症の特徴
中枢性尿崩症は視床下部-下垂体系におけるADHの産生または分泌の障害によって引き起こされます。
この病型ではADHを産生する視床下部や、それを貯蔵・分泌する下垂体後葉に問題が生じているのです。
結果として体内でのADH量が不足し、腎臓での水分再吸収が十分に行われなくなります。
中枢性尿崩症はさらに以下のように細分類されることがあります。
- 完全型中枢性尿崩症
- 部分型中枢性尿崩症
完全型ではADHの分泌がほぼ完全に欠如しているのに対し、部分型では一定量のADH分泌が残存しています。
| 中枢性尿崩症の分類 | ADH分泌量 |
| 完全型 | ほぼゼロ |
| 部分型 | 減少しているが残存 |
腎性尿崩症の特徴
腎性尿崩症は腎臓におけるADHの作用不全によって特徴づけられます。
この病型ではADHの分泌自体は正常であっても腎臓の集合管でADHに対する反応性が低下しているのです。
そのため十分量のADHが存在しているにもかかわらず、腎臓での水分再吸収が適切に行われません。
腎性尿崩症はその原因によって以下のように分類されることがあります。
- 先天性腎性尿崩症
- 後天性腎性尿崩症
先天性の場合は遺伝子の変異が関与しており、後天性の場合は様々な要因によって腎臓のADH反応性が低下します。
その他の尿崩症の病型
中枢性尿崩症と腎性尿崩症以外にも稀ではありますが以下のような病型が存在します。
- 妊娠性尿崩症
- 飲水性多尿症(心因性多飲症)
妊娠性尿崩症は妊娠中(特に後期)に一時的に発症する特殊な形態の尿崩症です。
一方、飲水性多尿症は精神的な要因による過剰な水分摂取が原因で尿崩症様の症状を呈する状態を指します。
| 特殊な病型 | 主な特徴 |
| 妊娠性尿崩症 | 妊娠中に一時的に発症 |
| 飲水性多尿症 | 過剰な水分摂取が原因 |
病型鑑別の重要性
尿崩症の正確な病型鑑別は個々の患者様に最適な対応を行う上で極めて重要です。
各病型によって基本的なメカニズムがが異なるため、適切な管理方針も変わってきます。例えば中枢性尿崩症と腎性尿崩症では以下のような点で対応が異なる可能性があります。
- ホルモン補充の必要性
- 水分管理の方法
- 長期的なフォローアップの内容
尿崩症の病型を正確に理解することは患者さんの状態を適切に把握し、最適な管理を行う上で不可欠です。
中枢性尿崩症と腎性尿崩症という主要な病型、そしてその他の特殊な形態を含め、それぞれの特徴を理解することが大切です。
各病型の特性に応じた対応を行うことで、患者様の生活の質を向上させ、長期的な健康管理に貢献できる可能性があります。
医療従事者と患者様が協力して、個々の状況に最適な管理方法を見出していくことが望ましいでしょう。

尿崩症の主症状とその特徴
尿崩症の主症状は多尿と口渇であり、これらは患者様の日常生活に大きな影響を与える可能性があります。
この疾患では抗利尿ホルモン(ADH)の作用不全により、体内の水分調節機能が乱れて過剰な水分排出が引き起こされるのです。
その結果、患者さんは頻繁に多量の希薄な尿を排出し、それに伴って激しい喉の渇きを感じるようになります。
これらの症状は中枢性尿崩症と腎性尿崩症の両方で共通して見られますが、その程度や特徴には若干の違いが生じるケースもあるのです。
多尿(尿量の増加)
尿崩症における多尿は患者さんの生活に最も直接的な影響を与える症状の一つです。
通常、健康な成人の1日の尿量は1.5〜2リットル程度ですが、尿崩症の患者さんではこの量が大幅に増加します。重症例では1日の尿量が20リットルを超えることもあります。
この多尿は以下のような特徴を持っています。
- 尿が無色透明で希薄
- 尿比重が低い(1.005以下)
- 夜間の頻尿
| 尿の特徴 | 健常者 | 尿崩症患者 |
| 1日尿量 | 1.5-2L | 3-20L以上 |
| 尿比重 | 1.010-1.025 | 1.005以下 |
口渇(強い喉の渇き)
多尿に伴う水分喪失を補うため尿崩症の患者様は強い口渇を感じます。この口渇感は単なる喉の渇きではなく、しばしば耐え難いほどの強さで現れます。
患者さんは以下のような行動を取ることがあります。
- 常に水分を携帯する
- 夜間も含めて頻繁に水分摂取を行う
- 冷たい飲み物を好む傾向がある
この強い口渇は体内の水分バランスを維持するための重要な生理的反応であり、脱水を防ぐ役割を果たしているのです。
中枢性尿崩症と腎性尿崩症の症状の違い
中枢性尿崩症と腎性尿崩症では主症状である多尿と口渇の基本的な特徴は共通していますが、いくつかの点で違いが見られることがあります。
中枢性尿崩症では症状の発現が比較的急激であることが多く、また症状の程度も重度になりやすい傾向です。
一方、腎性尿崩症では症状の進行がより緩やかであることが多く、中枢性ほど極端な多尿を示さないこともあります。
| 特徴 | 中枢性尿崩症 | 腎性尿崩症 |
| 症状の発現 | 急激 | 緩徐 |
| 多尿の程度 | 重度 | 中等度〜重度 |
その他の関連症状
多尿と口渇以外にも尿崩症に関連して以下のような症状が現れることがあります。
- 体重減少
- 疲労感
- めまい
- 頭痛
これらの症状は主に持続的な脱水状態や電解質バランスの乱れに起因すると考えられています。特に適切な水分補給が行われない場合、これらの症状が顕著になる可能性が高まるのです。
症状の日内変動
尿崩症の症状は一日を通して一定ではなく、変動することがあります。
多くの患者さんで以下のような傾向が見られます。
- 夜間から早朝にかけて症状が強くなる
- 日中は比較的症状が安定する
この変動は体内の水分代謝や活動状況の日内リズムと関連していると考えられているのです。
| 時間帯 | 症状の特徴 |
| 夜間〜早朝 | 症状が強い |
| 日中 | 比較的安定 |
尿崩症の主症状である多尿と口渇は患者さんの生活の質に大きな影響を与える可能性のある重要な症状です。
これらの症状は中枢性尿崩症と腎性尿崩症の両方で見られますが、その発現パターンや程度には若干の違いがあることがあります。
また、関連する二次的な症状や症状の日内変動についても理解することが患者さんの状態を総合的に把握する上で大切です。
これらの症状を適切に認識して対応することで患者さんの生活の質を向上させ、合併症のリスクを軽減できる可能性があります。

原因とメカニズム
尿崩症の発症には抗利尿ホルモン(ADH)の分泌や作用に関わる様々な要因が関与しています。
この疾患は大きく中枢性尿崩症と腎性尿崩症に分類され、それぞれ異なるメカニズムで発症します。
中枢性尿崩症はADHの産生や分泌の障害によって引き起こされ、腎性尿崩症はADHに対する腎臓の反応性の低下が原因となります。
中枢性尿崩症の主な原因
中枢性尿崩症は視床下部や下垂体後葉におけるADHの産生または分泌の障害によって引き起こされるのです。
この障害には様々な要因が関与し得ますが、主な原因として以下のようなものが挙げられます。
- 脳腫瘍(頭蓋咽頭腫など)
- 頭部外傷
- 下垂体手術後の合併症
- 自己免疫性疾患
特に脳腫瘍や頭部外傷は中枢性尿崩症の重要なリスク要因となっています。
| 原因 | 頻度 |
| 特発性 | 30-50% |
| 脳腫瘍 | 25-30% |
| 頭部外傷 | 15-20% |
腎性尿崩症の発症メカニズム
腎性尿崩症は腎臓の集合管におけるADHの作用不全によって特徴づけられます。
この病型ではADHの分泌自体は正常であっても、腎臓がADHに適切に反応できないことが問題となるのです。
腎性尿崩症の原因は主に以下の二つに分類されます。
- 先天性(遺伝性)腎性尿崩症
- 後天性腎性尿崩症
先天性の場合はADH受容体や水チャネルの遺伝子異常が関与していることが多いです。一方、後天性の場合は様々な要因によって腎臓のADH反応性が低下するのです。
後天性腎性尿崩症の原因
後天性腎性尿崩症の発症には多様な要因が関与する可能性があり、主な原因として以下のようなものが知られています。
- 薬剤性(リチウム製剤など)
- 電解質異常(低カリウム血症、高カルシウム血症)
- 腎臓の慢性疾患
特にリチウム製剤の長期使用は後天性腎性尿崩症の重要なリスク要因です。
| 薬剤 | リスク |
| リチウム | 高 |
| デメクロサイクリン | 中 |
| アンフォテリシンB | 低〜中 |
特殊な形態の尿崩症
中枢性尿崩症と腎性尿崩症以外にも妊娠性尿崩症 や飲水性多尿症(心因性多飲症)といった特殊な形態の尿崩症が存在します。
妊娠性尿崩症は胎盤から分泌されるバソプレシナーゼというADH分解酵素の影響によって引き起こされると考えられています。
飲水性多尿症は精神的な要因による過剰な水分摂取が原因で尿崩症様の症状を呈する状態を指します。
遺伝的要因の関与
一部の尿崩症、特に先天性腎性尿崩症では遺伝的要因が重要な役割を果たします。
以下は主な遺伝子異常です。
- AVPR2遺伝子(ADH受容体)
- AQP2遺伝子(水チャネル)
これらの遺伝子異常はX連鎖性や常染色体性の遺伝形式をとることがあります。家族歴の詳細な聴取は、遺伝性尿崩症の診断において重要な手がかりとなる可能性が高いでしょう。

診察と診断プロセス
尿崩症の診断は詳細な問診から始まり、身体診察、各種検査を経て総合的に行われます。
この過程では中枢性尿崩症と腎性尿崩症を区別することや、他の多尿を引き起こす疾患との鑑別が重要です。
診断の確定には水制限試験や抗利尿ホルモン(ADH)負荷試験などの特殊検査が用いられることもあるでしょう。
初診時の問診と身体診察
尿崩症の診断において詳細な問診は極めて重要で、特に以下のような点について丁寧に聴取します。
- 多尿や口渇の程度と経過
- 日中と夜間の尿量の違い
- 水分摂取量
- 家族歴(特に遺伝性尿崩症の可能性がある場合)
身体診察では脱水の徴候や全身状態の評価が行われるのが一般的です。
| 問診項目 | 着目点 |
| 尿量 | 1日の尿量、頻度 |
| 口渇 | 強さ、持続時間 |
| 既往歴 | 頭部外傷、手術歴 |
尿検査と血液検査
尿崩症の診断では尿検査と血液検査が基本となります。
尿検査では尿比重や尿浸透圧が測定されます。尿崩症では通常、尿比重が1.005以下と低値を示します。
血液検査では血清ナトリウム濃度や血漿浸透圧が測定されます。
また、血漿ADH濃度の測定も診断の参考になることがあるでしょう。
| 検査項目 | 尿崩症での特徴 |
| 尿比重 | 1.005以下 |
| 血清Na | 正常〜高値 |
水制限試験
水制限試験は尿崩症の診断において重要な役割を果たします。
この検査では患者さんに一定時間水分摂取を制限してもらい、尿量や尿浸透圧の変化を観察するのです。
正常な人では水分制限により尿量が減少し尿浸透圧が上昇しますが、尿崩症ではこの反応が見られません。
水制限試験の結果は以下のような形で評価され、中枢性尿崩症と腎性尿崩症の鑑別にも役立つことがあります。
- 尿量の変化
- 尿浸透圧の推移
- 血漿ADH濃度の変動
ADH負荷試験
ADH負荷試験は水制限試験の後に行われることが多い検査です。
この試験では合成ADH(デスモプレシン)を投与し、尿量や尿浸透圧の変化を観察します。
中枢性尿崩症ではADH投与により尿量が減少し尿浸透圧が上昇しますが、腎性尿崩症ではこの反応が見られません。
| 病型 | ADH負荷後の反応 |
| 中枢性 | 尿量減少、尿浸透圧上昇 |
| 腎性 | 反応なし |
画像診断
画像診断は特に中枢性尿崩症の診断において重要で、主に以下のような検査が用いられます。
- 頭部MRI
- CT
MRIでは下垂体後葉の高信号(ブライトスポット)の消失が中枢性尿崩症を示唆する所見となります。また、視床下部や下垂体の腫瘍、炎症性病変なども評価することが可能です。
遺伝子検査
一部の尿崩症、特に先天性腎性尿崩症では遺伝子検査が診断の補助となることがあります。
検査対象となるのは主に次のような遺伝子です。
- AVPR2遺伝子(ADH受容体)
- AQP2遺伝子(水チャネル)
これらの遺伝子に変異が見つかれば、遺伝性尿崩症の診断が確定します。

尿崩症の画像所見と解釈
尿崩症(にょうおうしょう)の画像診断において、特に中枢性尿崩症の評価に重要な役割を果たすのが磁気共鳴画像法(MRI)です。
MRIは下垂体後葉や視床下部の構造を詳細に観察することができ、尿崩症の原因となる病変を同定するのに役立ちます。
一方、腎性尿崩症では画像診断の役割は限定的ですが、腎臓の形態異常や他の腎疾患の評価に用いられることがあります。
画像所見の正確な解釈は尿崩症の診断や管理方針の決定において極めて重要です。
| 画像検査 | 主な評価対象 |
| MRI | 下垂体、視床下部 |
| CT | 頭蓋内病変、腎臓 |
正常下垂体のMRI所見
尿崩症の画像所見を理解するためには、まず正常な下垂体のMRI所見を知ることが大切です。
正常な下垂体後葉は、T1強調画像で高信号(明るく)に描出されます。
この高信号は「後葉の輝き」または「ブライトスポット」と呼ばれ、抗利尿ホルモン(ADH)を含む神経分泌顆粒の存在を反映していると考えられています。
正常下垂体のMRI所見には以下のような特徴があります。
- T1強調画像での後葉の高信号
- 前葉と後葉の明瞭な区別
- 視床下部-下垂体茎の連続性
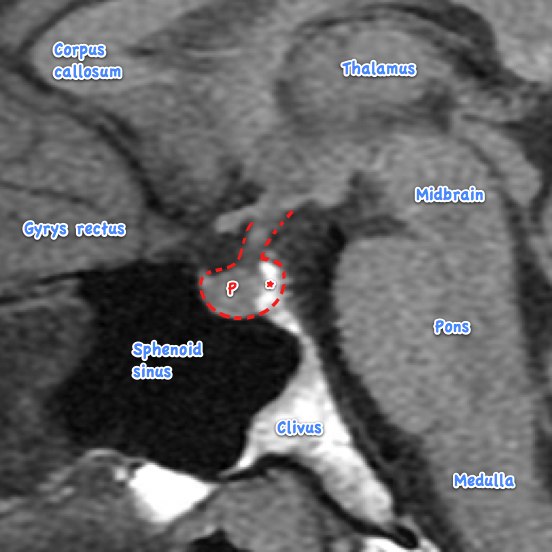
所見:下垂体(赤点線)は、前葉(P)と後葉(*)および下垂体柄(I)から成り、第三脳室の漏斗窩(IR)が認められる。下垂体のすぐ近くに視交叉(緑点線)があり、その上には第三脳室の視索上隙がある。乳頭体(黄点線)は後方に位置し、非常に薄い膜で下垂体柄から隔てられており、第三脳室の床を形成している(第三脳室造設術の部位)。下垂体窩は前方および通常は下方(気腔化の程度による)で蝶形骨洞によって境界付けられ、後方は斜台によって境界付けられている。
中枢性尿崩症のMRI所見
中枢性尿崩症ではMRIで特徴的な所見が観察されることがあります。
最も重要な所見はT1強調画像における下垂体後葉の高信号(ブライトスポット)の消失です。この所見はADHを含む神経分泌顆粒の減少や消失を反映していると考えられています。
中枢性尿崩症のMRI所見として以下のようなものが挙げられます。
- 後葉の高信号消失
- 下垂体茎の肥厚や断裂
- 視床下部の異常信号
| MRI所見 | 正常 | 中枢性尿崩症 |
| 後葉高信号 | 存在 | 消失 |
| 下垂体茎 | 正常 | 肥厚または断裂 |
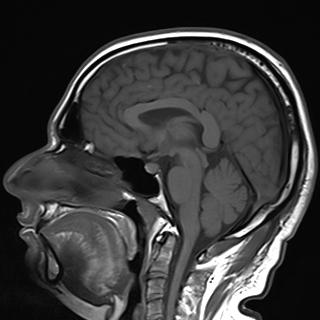
所見:単純T1WIにおいて後葉の高信号域の欠如が認められる。MRIはまた、厚さ3.8 mm(正常は2.4 mm未満)の正常に造影される下垂体柄を認める。他の生化学的所見や重要な臨床歴がない場合、自己免疫疾患が原因であると考えられる。
特発性中枢性尿崩症の画像所見
特発性中枢性尿崩症では明確な原因病変が同定されないことがありますが、以下のような微細な変化が観察される場合があります。
- 下垂体後葉の高信号消失
- 下垂体前葉の萎縮
- 空トルコ鞍
これらの所見は時間経過とともに変化する可能性があるため、経時的な画像評価が重要となることがあるのです。

所見:特発性尿崩症患者(患者23)のMRIフォローアップ期間1.9年。初回評価時(A、矢状断; B、冠状断)では、下垂体柄(PS)の肥大が下垂体柄の末端レベルに制限されていた(矢印)。1.9年後の最終評価時(C、矢状断; D、冠状断)では、前葉の高さが5 mmから2.5 mmに減少し(小領域;矢頭)、下垂体柄の肥大が3 mmから1.5 mmに完全に逆転していることが確認された。
二次性中枢性尿崩症の画像所見
二次性中枢性尿崩症では原因となる病変がMRIで直接観察されることがあります。
以下は主な原因病変とその特徴的な画像所見です。
- 頭蓋咽頭腫 嚢胞性または充実性腫瘤
- 胚細胞腫 視床下部や松果体領域の腫瘤
- ランゲルハンス細胞組織球症 下垂体茎の肥厚
これらの病変は造影MRIや他の撮像法を組み合わせることでより詳細に評価することができます。
| 原因疾患 | 特徴的な画像所見 |
| 頭蓋咽頭腫 | 嚢胞性腫瘤 |
| 胚細胞腫 | 充実性腫瘤 |
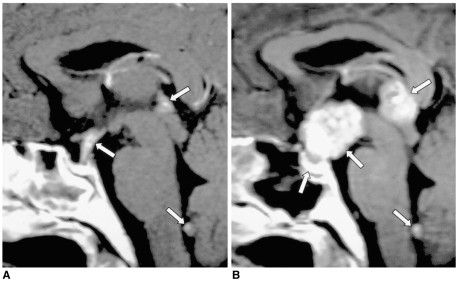
所見:29歳男性の胚細胞腫。A. 初回の造影矢状断T1強調MR画像では、下垂体柄の軽度の肥厚および均一な造影が描出されている。また、第四脳室の松果体出口に小さな結節状の造影病変が見られる(矢印)。B. 1年後の未治療の造影矢状断T1強調MR画像では、これらの病変のサイズの著しい増大および不均一な造影、ならびに下垂体の増大が示されている(矢印)。第四脳室内に見られる焦点性の造影病変は脳脊髄液播種を示している。病理学的にGerminomaと確認された。
腎性尿崩症の画像所見
腎性尿崩症では中枢神経系のMRI所見は通常正常です。しかし、腎臓の評価のために超音波検査やCTが用いられることがあります。
腎性尿崩症に関連する画像所見として以下のようなものが挙げられます。
- 腎臓の軽度腫大
- 髄質の浮腫性変化
- 尿路拡張
これらの所見は非特異的であり、腎性尿崩症の確定診断には他の検査結果と合わせた総合的な判断が必要です。
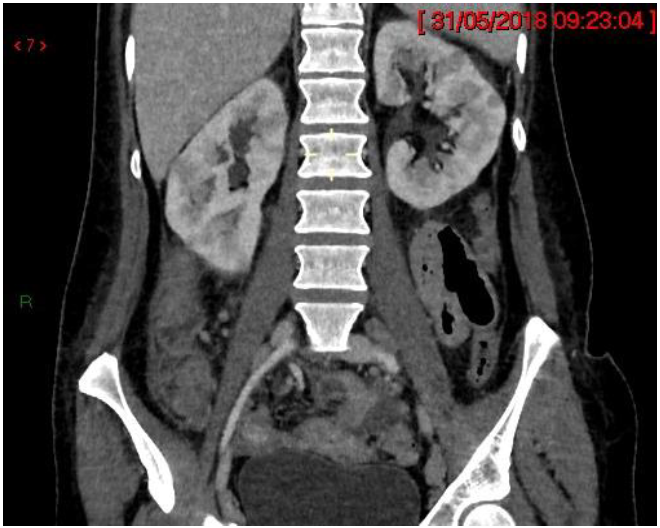
所見:広範な結節性低吸収腎病変が認めら、リンパ腫病変と確認された。冠状断面では、これらの病変が腎髄質をほぼびまん性かつ両側性に巻き込んでいることが認められる。

尿崩症の治療アプローチと経過
尿崩症の治療は病型や原因に応じて個別化されますが、治療の目標は水分バランスの正常化と患者さんのQOL向上です。
中枢性尿崩症では主にホルモン補充療法が、腎性尿崩症では水分管理と原因治療が中心となります。
使用される薬剤にはデスモプレシンなどの抗利尿ホルモン製剤があり、投与方法も様々です。
完全な「治癒」よりも長期的な管理が重要となる疾患であり、治療期間は個々の患者さんの状況により異なります。
中枢性尿崩症の治療
中枢性尿崩症の主な治療法は抗利尿ホルモン(ADH)の補充療法です。一般的に使用される薬剤はデスモプレシンで、これはADHの合成類似体です。
デスモプレシンには以下のような投与形態があります。
- 点鼻薬
- 錠剤
- 舌下錠
投与量や頻度は患者さんの反応に応じて調整されるでしょう。
| 投与形態 | 特徴 |
| 点鼻薬 | 即効性あり |
| 錠剤 | 長時間作用 |
腎性尿崩症の治療
腎性尿崩症の治療は中枢性尿崩症とは異なるアプローチが必要で、主な治療方針には以下のようなものがあります。
- 十分な水分摂取
- 低塩食
- 利尿薬(チアジド系)の使用
また、原因が薬剤性の場合は可能であれば原因薬剤の中止や変更が検討されるでしょう。
| 治療法 | 目的 |
| 水分摂取 | 脱水予防 |
| 低塩食 | 尿量減少 |
薬物療法の詳細
尿崩症の治療に用いられる主な薬剤について、より詳しく見ていきます。
デスモプレシン(DDAVP) は点鼻、経口、舌下から投与することで腎集合管のV2受容体に作用し、水の再吸収を促進 します。
チアジド系利尿薬(腎性尿崩症の場合)は経口投与によって近位尿細管での水・ナトリウム再吸収を促進させることで 尿量を減少させる効果が期待できます。
これらの薬剤は患者様の状態に応じて選択され、用量も個別に調整されます。
治療効果と経過観察
尿崩症の治療効果は以下のような指標で評価されます。
- 尿量の減少
- 口渇感の改善
- 血清ナトリウム値の正常化
治療開始後、数日から数週間で効果が現れることが多いですが、最適な管理状態に達するまでには時間がかかる場合もあります。
定期的な経過観察が重要で、以下のような項目がチェックされるのが一般的です。
| 観察項目 | 頻度 |
| 体重 | 毎日 |
| 血液検査(電解質など) | 1-3ヶ月ごと |
| 尿検査 | 1-3ヶ月ごと |
治癒の概念と長期的な管理
尿崩症、特に中枢性尿崩症では完全な「治癒」という概念よりも、長期的な管理が重要となります。
多くの場合で生涯にわたる治療が必要となりますが、適切な管理により通常の日常生活を送ることが可能です。
一方、二次性の尿崩症では原因疾患の治療により改善する可能性があります。
例えば以下のようなケースが考えられます。
- 頭部外傷後の一過性尿崩症 数週間から数ヶ月で改善することがある
- 妊娠性尿崩症 出産後に自然軽快することが多い
長期的な管理においては患者さんの生活スタイルに合わせた治療調整が重要です。

治療の副作用とリスク
尿崩症の治療は患者さんの生活の質を大きく改善する一方で、いくつかの副作用やリスクを伴う可能性があります。
これらのリスクは中枢性尿崩症と腎性尿崩症で異なる傾向があり、使用される薬剤や治療法によっても変わってきます。
主な副作用には電解質異常、水中毒、頭痛などがあり、長期的な治療に伴うリスクも考慮する必要があります。
デスモプレシン治療の副作用
中枢性尿崩症の主要な治療薬であるデスモプレシンにはいくつかの副作用が報告されています。
主な副作用には以下のようなものがあります。
| 副作用 | 頻度 |
| 頭痛 | 比較的高い |
| 吐き気 | 中程度 |
| 腹痛 | 低い |
| 顔面紅潮 | 低い |
これらの副作用の多くは軽度で一時的なものですが、患者さんによっては不快感を感じるでしょう。
水中毒のリスク
デスモプレシン治療において最も注意すべき副作用の一つが水中毒です。
水中毒は体内の水分量が過剰になることで引き起こされ、重篤な場合は生命を脅かす可能性もあります。
以下は水中毒のリスクが高まる状況です。
- 過剰な水分摂取
- デスモプレシンの過量投与
- 運動後の大量の水分補給
水中毒の初期症状には以下のようなものがあります。
- 頭痛
- 吐き気
- 錯乱
- けいれん
腎性尿崩症治療のリスク
腎性尿崩症の治療に用いられるチアジド系利尿薬には以下のようないくつかの副作用やリスクがあります。
主なものとして以下が挙げられます。
- 低カリウム血症
- 高尿酸血症
- 血糖値上昇
これらの副作用は定期的な血液検査によってモニタリングされ、必要に応じて対策が取られます。
| 副作用 | 対策 |
| 低カリウム血症 | カリウム補充 |
| 高尿酸血症 | 尿酸降下薬 |
長期治療に伴うリスク
尿崩症の治療は多くの場合長期にわたるため、長期的な副作用やリスクについても考慮する必要があります。
デスモプレシンの長期使用に関連する潜在的なリスクとして、以下のようなものが報告されています。
- 骨密度低下
- 血栓症のリスク増加
これらのリスクは現時点では明確なエビデンスが不足している面もありますが、長期治療を受ける患者さんでは注意深い経過観察が重要です。
小児における特有のリスク
小児の尿崩症治療では成人とは異なるリスクや注意点があります。
特に以下のような点に留意が必要です。
- 成長への影響
- 水中毒のリスクが高い
- 薬剤の用量調整が難しい
小児では体重や代謝の変化が大きいため、より頻繁な経過観察と用量調整が必要となることがあります。
| 年齢 | 注意点 |
| 乳幼児 | 水中毒リスク高 |
| 学童期 | 成長への影響 |
妊娠中の治療リスク
妊娠中の尿崩症管理には特別な配慮が必要です。
デスモプレシンは妊娠中も比較的安全に使用できるとされていますが、以下のようなリスクや注意点があります。
- 胎児への影響(現時点では大きなリスクは報告されていない)
- 妊娠に伴う体液量変化への対応
- 分娩時の水分管理
妊娠中は、より慎重な経過観察と用量調整が求められます。

再発リスクと予防策
尿崩症の再発や悪化のリスクはその原因や病型によって大きく異なります。
中枢性尿崩症と腎性尿崩症では再発の機序や予防策が異なるため、個別のアプローチが必要です。
再発や悪化を防ぐためには定期的な経過観察、生活習慣の管理、そして適切な薬剤調整が重要です。
特に中枢性尿崩症では原因疾患の再発に注意が必要であり、腎性尿崩症では腎機能の維持が鍵となります。
中枢性尿崩症の再発リスク
中枢性尿崩症の再発リスクはその原因によって大きく異なります。
特発性の場合は一度安定すれば再発のリスクは比較的低いとされています。しかし腫瘍性病変が原因の場合、以下のようなリスクがあります。
- 腫瘍の再発や増大
- 放射線治療後の遅発性効果
| 原因 | 再発リスク |
| 特発性 | 低い |
| 腫瘍性 | 中〜高 |
これらのリスクに対しては定期的な画像検査によるフォローアップが重要です。
腎性尿崩症の再発と悪化のリスク
腎性尿崩症では「再発」というよりも症状の悪化や変動に注意が必要です。特に以下のような要因が症状の悪化につながる可能性があります。
- 腎機能の低下
- 電解質バランスの乱れ
- 薬剤の影響
これらの要因を定期的にチェックし、必要に応じて対策を講じることが重要です。
| リスク要因 | 予防策 |
| 腎機能低下 | 定期的な腎機能検査 |
| 電解質異常 | 血液検査と食事管理 |
生活習慣による再発予防
尿崩症の安定した管理には日常生活における注意点があります。
以下のような生活習慣の管理が再発や悪化の予防に役立つでしょう。
- 適切な水分摂取
- 塩分制限(特に腎性尿崩症の場合)
- アルコール摂取の制限
- 規則正しい生活リズムの維持
これらの習慣は体内の水分バランスを安定させ、薬剤の効果を最適化するのに役立ちます。
薬剤調整による再発予防
中枢性尿崩症ではデスモプレシンの適切な用量調整が再発予防の鍵となります。
以下のような状況では薬剤の再調整が必要となることがあるでしょう。
- 体重の変化
- 季節の変化(気温や湿度の影響)
- ストレスレベルの変化
定期的な診察と尿量のモニタリングにより、最適な用量を維持することが重要です。
| 状況 | 対応 |
| 体重増加 | 用量増加を検討 |
| 夏季 | 用量減少を検討 |
定期的なフォローアップの重要性
尿崩症の再発や悪化を早期に発見し、予防するためには、定期的なフォローアップが不可欠です。
フォローアップでは以下のような項目がチェックされるでしょう。
- 尿量と飲水量の記録
- 血液検査(電解質、腎機能など)
- 画像検査(中枢性尿崩症の場合)
これらの定期的な評価によって潜在的な問題を早期に発見し、対策を講じることができます。
ストレス管理と心理的サポート
ストレスは尿崩症の症状を悪化させる可能性があるため効果的なストレス管理が再発予防に役立つことがあります。
以下のようなストレス管理法が有効とされているのです。
- リラクゼーション技法の習得
- 規則的な運動
- 十分な睡眠
また、患者会などのサポートグループに参加することで、心理的なサポートを得られるでしょう。
上記のように尿崩症の再発や悪化のリスクはその原因や病型によって異なりますが、適切な予防策を講じることで多くの場合安定した状態を維持できます。

尿崩症の治療費について
尿崩症の治療費は病型や重症度によって大きく異なります。
中枢性尿崩症の場合、デスモプレシン製剤の月額費用は点鼻薬で4,078円~8,155円です。内服薬の場合は2,256円~13,536円ほどかかります。
定期的な血液検査は1回あたり4,000円から13,000円程度、MRI検査は19,000円~30,200円です。
入院が必要な場合、1日あたりの費用は30,000円から50,000円ほどになることがあります。
これらの費用は医療機関や個々の状況によって変動するため、詳細は担当医に確認することが大切です。
薬剤費の内訳
デスモプレシン製剤の種類により費用が異なります。
| 剤形 | 月額費用 |
| 点鼻薬 | デスモプレシン・スプレー10協和(50噴霧分) 3398円 1日1~2回1回1~2噴霧のため、4,078円~8,155円 |
| 錠剤 | 5,ミニリンメルトOD錠60μg 75.7円 (60μg1錠) 1回60〜120μgを1日1〜3回経口投与のため、2,256円~13,536円 |
検査費用
定期的な検査は病状管理に不可欠です。
| 検査項目 | 費用 |
| 血液検査 | 4,200円(血液一般+生化学5-7項目の場合) +その他下垂体などのホルモンなど3項目以上5項目以下4,100円、6項目又は7項目6,230円、8項目以上9,000円 |
| 尿検査 | 260円 |
入院費用
合併症治療などで入院が必要な場合があります。
詳しく説明すると、日本の入院費はDPC(診断群分類包括評価)システムを使用して計算されます。このシステムは、患者の病名や治療内容に基づいて入院費を決定する方法です。以前の「出来高」方式とは異なり、DPCシステムでは多くの診療行為が1日あたりの定額に含まれます。
DPCシステムの主な特徴
- 約1,400の診断群に分類される
- 1日あたりの定額制
- 一部の治療は従来通りの出来高計算が適用される
DPCシステムと出来高計算の比較表
| DPC(1日あたりの定額に含まれる項目) | 出来高計算項目 |
|---|---|
| 投薬 | 手術 |
| 注射 | リハビリ |
| 検査 | 特定の処置 |
| 画像診断 | |
| 入院基本料 |
DPCシステムの計算方法
計算式は以下の通りです:
「1日あたりの金額」×「入院日数」×「医療機関別係数」+「出来高計算分」
*医療機関別係数は各医療機関によって異なります。
例えば、患者が14日間入院した場合の計算は以下のようになります。
DPC名: 尿崩症
日数: 14
医療機関別係数: 0.0948 (例:神戸大学医学部附属病院)
入院費: ¥444,080 +出来高計算分
保険が適用されると、自己負担額は1割から3割になります。また、高額医療制度の対象となる場合、実際の自己負担額はさらに低くなります。
なお、上記の価格は2024年7月時点のものであり、最新の価格については随時ご確認ください。
以上