代謝疾患の一種である骨パジェット病とは、骨の新陳代謝のバランスが乱れることで起こる疾患であり、長期にわたって進行することが特徴です。
通常、私たちの骨は古い骨が壊され、新しい骨に置き換わる過程を繰り返しており、このバランスが保たれることで健康な骨が維持されています。
しかし、この病気では骨を壊す細胞の活動が過剰になり、それに追いつくように骨を作る細胞も活発に働き、結果として骨の代謝サイクルが加速してしまいます。
その結果、骨の構造が乱れ、強度が低下したり変形したりすることがあり、これにより日常生活に支障をきたす可能性があります。
主に中高年の方に見られ、痛みや骨折のリスク増加などの症状が現れることがあり、早期発見と適切な対応が重要となります。
骨パジェット病の主症状
骨パジェット病の主症状は、骨の代謝異常に起因する様々な身体的変化と痛みであり、患者さんの日常生活に多大な影響を与える可能性があります。
この疾患では、骨の新陳代謝が過剰に亢進することで、骨の構造や強度に影響を与え、患者さんの生活の質を著しく低下させる可能性があり、長期的には深刻な合併症を引き起こす恐れもあります。
症状の発現は緩やかで、初期段階では無症状であることが多いものの、進行に伴い顕著な症状が現れるようになり、早期発見が困難な場合もあります。
骨の変形と腫脹
骨パジェット病では、骨の代謝異常により骨の形状が変化することがあり、この変形は患者さんの外見や身体機能に大きな影響を及ぼす可能性があります。
特に頭蓋骨、脊椎、骨盤、長管骨などで顕著な変形が見られる場合があり、外見上の変化として現れることもあるため、患者さんの心理面にも影響を与えることがあります。
| 変形が起こりやすい部位 | 特徴的な変化 |
| 頭蓋骨 | 帽子のサイズが大きくなる |
| 脊椎 | 背中が丸くなる(脊柱後彎) |
| 大腿骨 | 弓状に湾曲する |
| 脛骨 | 前方に湾曲する |
これらの骨の変形に加え、局所的な腫脹が見られることもあり、患部の外見的変化や機能障害の原因となる場合があります。
骨痛と関節痛
骨パジェット病における最も一般的かつ重要な症状の一つが、骨痛であり、この症状は患者さんの生活の質に直接的な影響を与えることが多いです。
この痛みは、持続的で鈍い性質を持ち、特に夜間や安静時に悪化する傾向があり、睡眠障害や日中の活動性低下につながる可能性があります。
痛みの程度は個人差が大きく、軽度のものから日常生活に支障をきたすほどの激しいものまでさまざまであり、適切な対応が求められます。
骨痛の特徴
- 持続的で鈍い痛み
- 夜間や安静時に悪化
- 活動により一時的に軽減する場合もある
また、骨の変形に伴い周囲の関節に負担がかかることで、二次的に関節痛が生じることもあり、患者さんの運動機能に影響を与える可能性があります。
骨折のリスク増加
骨パジェット病では、骨の構造異常により骨折のリスクが著しく高まり、患者さんの身体機能や生活の質に重大な影響を及ぼす可能性があります。
特に、荷重のかかる下肢の長管骨や脊椎での骨折が問題となることが多く、日常生活における転倒や軽微な外力でも容易に骨折が起こる可能性があり、慎重な日常生活の管理が必要となります。
| 骨折リスクが高い部位 | 骨折の特徴 |
| 大腿骨 | 荷重部での疲労骨折 |
| 脛骨 | 湾曲部での横断骨折 |
| 脊椎 | 圧迫骨折 |
骨折は患者さんの身体機能を著しく低下させ、QOLに大きな影響を与えるため、転倒予防などの対策が不可欠であり、日常生活における安全性の確保が重要です。
神経症状
骨パジェット病が頭蓋骨や脊椎に及ぶと様々な神経症状を引き起こすことがあり、これらの症状は患者さんの生活に深刻な影響を与える可能性があります。
頭蓋骨の肥厚により脳神経が圧迫されると、聴力低下や視力障害、頭痛などの症状が現れる場合があり、日常生活や社会生活に支障をきたすことがあります。
脊椎の変形や肥厚は、脊髄や神経根を圧迫し、しびれや麻痺、膀胱直腸障害などの神経学的症状を引き起こす可能性があり、患者さんの自立した生活を脅かす恐れがあります。
| 部位 | 神経症状 |
| 頭蓋骨 | 聴力低下、視力障害、頭痛 |
| 脊椎 | しびれ、麻痺、膀胱直腸障害 |
これらの神経症状は、患者さんの生活の質を著しく低下させる要因となるため、早期発見と適切な対応が求められ、定期的な神経学的評価が重要となります。
全身症状と合併症
骨パジェット病は局所的な骨の異常だけでなく、全身に影響を及ぼす可能性があり、様々な全身症状や合併症を引き起こすことがあります。
| 全身症状 | 関連する合併症 |
| 倦怠感 | 貧血 |
| 発熱 | 高カルシウム血症 |
| 体重減少 | 心不全 |
| 多汗 | 動脈硬化 |
これらの症状や合併症は、骨パジェット病の進行度や罹患部位によって異なり、患者さんの全身状態や生活の質に大きな影響を与える可能性があります。

骨パジェット病の原因とリスク要因
骨パジェット病の正確な原因は未だ完全には解明されていませんが、遺伝的要因と環境要因の複雑な相互作用が関与していると考えられており、これらの要因が複合的に作用することで発症リスクが高まる可能性があります。
この疾患では、骨のリモデリング(古い骨を吸収し、新しい骨を形成する過程)が異常に亢進し、結果として骨の構造や強度に影響を与える変化が生じ、長期的には患者の生活の質に大きな影響を及ぼす可能性があります。
遺伝的要因
骨パジェット病の発症には、遺伝的な素因が重要な役割を果たしていることが知られており、特定の遺伝子変異が家族内での発症傾向や個人の発症リスクに関連していることが明らかになっています。
特定の遺伝子変異が、この疾患の発症リスクを高めることが研究により明らかになっており、これらの遺伝子の機能解析が疾患メカニズムの理解に重要な手がかりを提供しています。
| 遺伝子 | 機能 | 変異の影響 |
| SQSTM1 | 骨代謝調節 | 破骨細胞の活性化 |
| TNFRSF11A | RANK受容体 | 骨吸収の亢進 |
| OPTN | オートファジー | 細胞機能異常 |
| VCP | タンパク質分解 | 細胞ストレス応答異常 |
これらの遺伝子変異は、骨代謝に関わる細胞の機能や制御に影響を与え、結果として骨のリモデリングプロセスの異常を引き起こす可能性があり、個々の患者の遺伝的背景が疾患の進行や重症度に影響を与える可能性があります。
環境要因
遺伝的素因に加えて、環境要因も骨パジェット病の発症や進行に関与していると考えられており、特に長期間にわたる環境因子への曝露が疾患リスクを高める可能性が指摘されています。
特に、ウイルス感染や環境汚染物質への曝露が、この疾患の発症リスクを高める可能性が指摘されており、これらの要因が骨細胞の機能や免疫系の反応に影響を与えることで病態の発生に関与している可能性があります。
環境要因の例
- ウイルス感染(特定のパラミクソウイルスなど)
- 鉛や砒素などの重金属への曝露
- 慢性的な炎症状態
- 栄養不足や特定の食生活パターン
これらの環境要因は、骨細胞の機能異常や免疫系の活性化を通じて、骨代謝のバランスを崩す可能性があり、遺伝的素因と相互作用することで疾患の発症や進行に複雑な影響を与えていると考えられています。
骨代謝異常のメカニズム
骨パジェット病における骨代謝異常の中心的なメカニズムは、破骨細胞の異常な活性化と、それに続く骨芽細胞の過剰な骨形成反応であり、この不均衡な細胞活動が特徴的な病態形成の基盤となっています。
この一連のプロセスにより、骨のリモデリングサイクルが加速し、結果として異常な骨構造が形成され、これが骨の強度低下や変形、さらには神経圧迫などの二次的な問題を引き起こす要因となります。
| 細胞タイプ | 正常な機能 | パジェット病での変化 | 結果 |
| 破骨細胞 | 古い骨の吸収 | 過剰に活性化、巨大化 | 骨吸収の亢進 |
| 骨芽細胞 | 新しい骨の形成 | 過剰な骨形成反応 | 異常な骨構造の形成 |
| 骨細胞 | 骨の維持と修復 | 機能異常 | 骨質の低下 |
| 免疫細胞 | 骨代謝の調節 | 過剰な活性化 | 炎症反応の増強 |
このバランスの崩れが、骨の強度低下や変形などの特徴的な病態を引き起こす要因となり、患者の生活の質に大きな影響を与える可能性があります。
年齢とホルモン要因
骨パジェット病は主に中高年者に発症することが多く、年齢も重要なリスク要因の一つと考えられており、加齢に伴う骨代謝の変化や免疫機能の低下が発症リスクを高める可能性があります。
加齢に伴う骨代謝の変化や、ホルモンバランスの変動が、この疾患の発症や進行に関与している可能性があり、特に閉経後の女性や男性ホルモンの低下が見られる高齢男性で発症リスクが高まる傾向があります。
| 年齢層 | 発症リスク | 関連する要因 | 予防的アプローチ |
| 40歳未満 | 低い | ホルモンバランスが比較的安定 | 定期的な骨密度検査 |
| 40-60歳 | 中程度 | ホルモン変動、骨代謝の変化 | カルシウムとビタミンDの適切な摂取 |
| 60歳以上 | 高い | 骨量減少、免疫機能の低下 | 運動習慣の維持、転倒予防 |
特に女性の場合、閉経後のエストロゲン低下が骨代謝に影響を与え、骨パジェット病の発症リスクを高める可能性があり、ホルモン補充療法の適応や骨密度管理の重要性が指摘されています。

診察と診断
骨パジェット病の診断において、詳細な問診と綿密な身体診察が極めて重要な役割を果たし、患者さんの症状や経過を正確に把握するための基礎となります。
特に骨痛や関節痛、変形などの訴えに注意を払い、症状の発現時期や進行の様子を把握し、骨パジェット病特有の症状パターンを見極めるよう努めます。
身体診察では、骨の変形や腫脹、関節の可動域制限などを注意深く観察し、疾患の進行度や影響範囲を評価いたします。
| 問診項目 | 確認内容 | 重要度 |
| 家族歴 | 近親者の骨疾患歴 | 高 |
| 既往歴 | 骨折や骨密度低下の有無 | 中 |
| 現症 | 骨痛や変形の部位と程度 | 高 |
画像診断の重要性
骨パジェット病の診断において、画像診断は中心的な役割を担い、疾患の特徴的な骨変化を可視化し、診断の確実性を高めるために不可欠な手段となります。
X線検査は最初に行われる基本的な検査であり、特徴的な骨の肥厚や変形を捉えることができ、初期スクリーニングとして広く用いられています。
より詳細な評価には、CT検査やMRI検査が用いられ、これらの高度な画像技術により骨の内部構造や周囲組織への影響をより精密に観察することが可能となります。
CT検査では骨の微細構造の変化を捉え、MRI検査では骨髄や周囲軟部組織の状態を評価できます。
また、骨シンチグラフィーは全身の骨の代謝活性を評価するのに有効で、病変の広がりや活動性を把握するのに役立ち、多発性病変の検出や治療効果の判定にも応用されます。
- X線検査 骨の肥厚や変形の評価、初期スクリーニング
- CT検査 骨の内部構造の詳細な観察、微細構造の変化の検出
- MRI検査 周囲軟部組織への影響の評価、骨髄の状態の観察
- 骨シンチグラフィー 全身の骨代謝活性の評価、多発性病変の検出
これらの画像診断を組み合わせることで、骨パジェット病の診断精度が向上し、病変の範囲や活動性を正確に評価することができ、適切な治療方針の決定につながります。
| 画像検査 | 主な用途 | 特徴 |
| X線 | 初期スクリーニング | 簡便、低コスト |
| CT | 骨構造の詳細評価 | 高解像度、被曝あり |
| MRI | 軟部組織評価 | 放射線被曝なし、高コスト |
| 骨シンチ | 全身評価 | 活動性の把握に有効 |
生化学的検査の意義
骨パジェット病の診断において、生化学的検査は骨代謝の状態を客観的に評価する上で重要な役割を果たし、疾患の活動性や進行度を数値化して把握することができます。
血液検査では、骨形成マーカーである血清アルカリホスファターゼ(ALP)値の上昇が特徴的であり、骨パジェット病の診断において重要な指標となります。
ALPの上昇は骨パジェット病の活動性を反映しており、診断や経過観察の指標となるだけでなく、治療効果の判定にも用いられる重要なパラメーターです。
さらに、骨吸収マーカーである尿中デオキシピリジノリン(DPD)や血清I型コラーゲン架橋N-テロペプチド(NTX)なども測定され、骨代謝の全体像を把握するのに役立ちます。
これらのマーカーの変動を総合的に評価することで、骨代謝の状態をより正確に把握し、疾患の進行度や治療の必要性を判断することができます。また、定期的な検査により、治療効果のモニタリングや再燃の早期発見も可能となります。
| 検査項目 | 意義 | 正常値からの変動 |
| 血清ALP | 骨形成活性の評価 | 上昇 |
| 尿中DPD | 骨吸収活性の評価 | 上昇 |
| 血清NTX | 骨吸収活性の評価 | 上昇 |
| 血清Ca | 骨代謝全般の評価 | 正常または軽度上昇 |
骨生検の役割と実施の判断
骨生検は、骨パジェット病の確定診断のための最終的な手段として位置づけられており、他の検査方法では診断が困難な場合や、悪性腫瘍との鑑別が必要な際に重要な役割を果たします。
通常、画像診断や生化学的検査で診断が困難な場合や、非典型的な経過をたどる症例において検討されます。
骨生検では、特徴的な骨組織の変化を直接観察することができ、確実な診断につながるだけでなく、病変の活動性や進行度をより詳細に評価することも可能となります。
ただし、侵襲的な検査であるため、実施の判断には慎重な検討が求められ、患者さんの全身状態や検査に伴うリスクを十分に考慮する必要があります。
骨生検の結果は、病理専門医による詳細な組織学的評価を経て、最終的な診断に反映され、治療方針の決定や予後の予測にも重要な情報をもたらします。また、稀ではありますが、骨パジェット病に合併する悪性腫瘍の早期発見にも寄与する可能性があります。
| 骨生検の適応 | 考慮すべき点 | 期待される情報 |
| 非典型的な画像所見 | 悪性腫瘍との鑑別 | 確定診断 |
| 生化学的検査での診断困難例 | 患者の全身状態 | 病変の活動性評価 |
| 治療効果の評価が必要な場合 | 検査の侵襲性 | 治療方針の決定 |
| 合併症の疑い | 患者の同意 | 合併症の有無確認 |
以上のように、骨パジェット病の診察と診断においては、問診、身体診察、各種画像検査、生化学的検査、さらには骨生検まで、多角的なアプローチが必要となり、それぞれの検査が相補的な役割を果たしています。

骨パジェット病の特徴的画像所見
X線検査における骨パジェット病の所見
骨パジェット病の画像診断において、X線検査は初期スクリーニングとして広く用いられ、疾患特有の骨構造の変化を捉えるのに有効な手段となり、非侵襲的かつ迅速に骨の異常を可視化することができます。
X線画像では、骨の肥厚、皮質骨の不規則な肥厚、海綿骨の粗大化などが特徴的な所見として認められ、これらの変化は骨のリモデリングの異常を反映しており、疾患の進行度や罹患部位に応じて様々な様相を呈します。
病変部位によって、頭蓋骨では綿花状陰影や頭蓋冠の肥厚が、長管骨では皮質骨の肥厚や骨幹の湾曲が、脊椎では椎体の膨隆や硬化像が観察されることがあり、これらの所見は骨パジェット病の診断において重要な手がかりとなります。
これらの所見は、疾患の進行度や罹患部位によって異なる様相を呈し、診断の手がかりとなるだけでなく、病変の広がりや重症度の評価にも役立ち、適切な治療方針の決定や経過観察に不可欠な情報をもたらします。
| 部位 | 特徴的X線所見 | 臨床的意義 |
| 頭蓋骨 | 綿花状陰影、頭蓋冠肥厚 | 頭蓋内圧亢進のリスク評価 |
| 長管骨 | 皮質肥厚、骨幹湾曲 | 変形や骨折リスクの評価 |
| 脊椎 | 椎体膨隆、硬化像 | 脊柱管狭窄のリスク評価 |
| 骨盤 | 臼蓋の肥厚、変形 | 股関節機能への影響評価 |
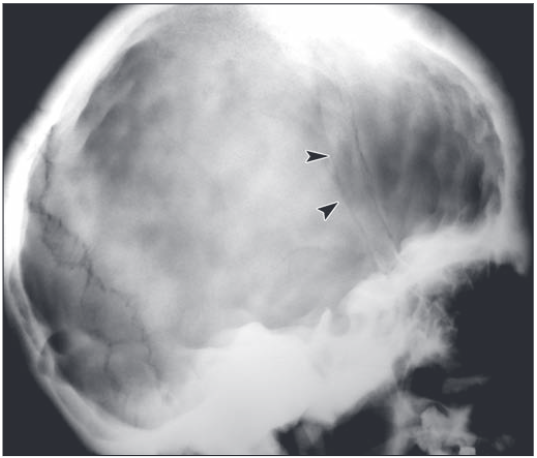
所見:67歳女性のパジェット病における側頭頭蓋X線写真では、前頭部に骨溶解の領域(矢印)が見られ、これはパジェット病の溶解期における「局所性骨粗鬆症」として指定される。
CT検査による骨パジェット病の詳細評価
CT検査は、骨パジェット病の診断において、X線検査では捉えきれない微細な骨構造の変化を高解像度で観察することができ、病変の範囲や進行度をより正確に評価するのに不可欠な手段であり、三次元的な骨構造の変化を詳細に把握することが可能となります。
CT画像では、骨の肥厚や皮質骨の不規則な肥厚、海綿骨の粗大化などがより詳細に描出され、複雑な解剖学的構造を持つ部位での病変評価に特に優れた性能を発揮します。
特に、頭蓋底や脊椎など、複雑な解剖学的構造を持つ部位での病変評価に優れており、神経圧迫や脊柱管狭窄などの合併症の有無を確認するのにも有用であり、手術の必要性や方法を判断する際の重要な情報源となります。
また、CT検査は骨密度の定量的評価にも応用でき、病変部位の骨質変化を数値化して経過観察に役立てることができ、治療効果の客観的な評価や長期的な骨の健康管理に貢献します。
- 高解像度での骨構造変化の観察と三次元的な病変範囲の評価
- 複雑な解剖学的部位での詳細な観察と合併症(神経圧迫、脊柱管狭窄など)の評価
- 骨密度の定量的評価による経過観察と治療効果の判定
- 手術計画の立案や術中ナビゲーションへの応用
これらのCT検査の特性を活かすことで、骨パジェット病の診断精度が向上し、適切な治療方針の決定につながり、患者さんの生活の質の向上に寄与します。
| CT所見 | 解剖学的部位 | 臨床的意義 | 評価項目 |
| 骨肥厚 | 頭蓋骨、長管骨 | 変形リスク | 肥厚の程度、範囲 |
| 海綿骨粗大化 | 脊椎、骨盤 | 骨強度低下 | 骨梁構造の変化 |
| 皮質骨不整 | 全身 | 病変の活動性 | 不整の程度、範囲 |
| 軟部組織変化 | 関節周囲 | 二次性変形性関節症 | 軟骨変性、骨棘形成 |
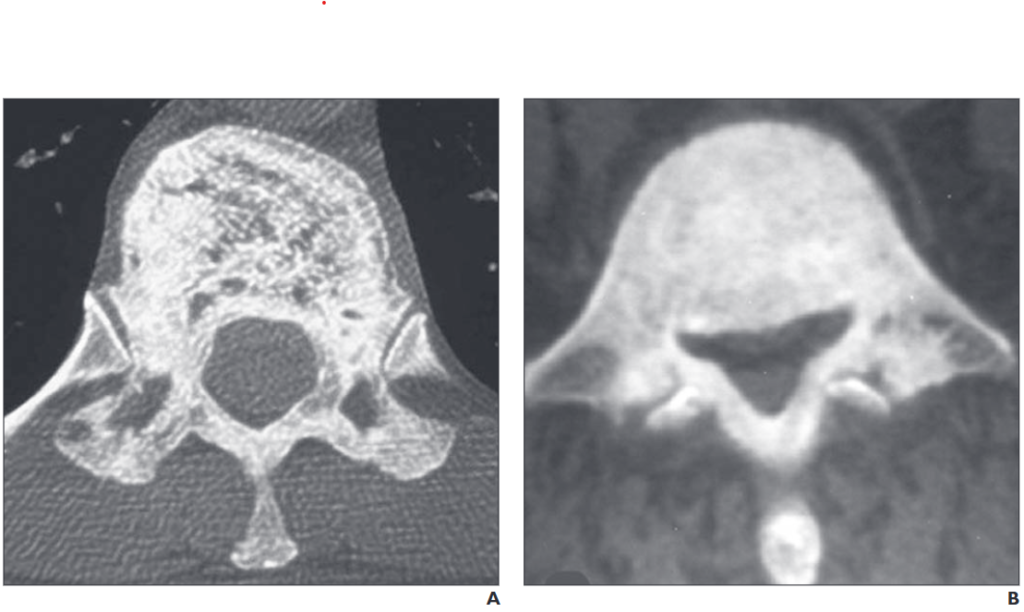
所見:異なる患者における脊椎のパジェット病。A: 57歳男性のTh11椎体の軸位CTスキャンでは、椎体および椎弓に溶骨性・硬化性変化を認める。B: 60歳男性のL5椎体の軸位CTスキャンでは、椎体の骨硬化性変化は顕著であり、象牙椎となっており、後部骨要素にも延びている。
MRI検査による骨パジェット病の軟部組織評価
MRI検査は、骨パジェット病における骨髄や周囲軟部組織の状態を評価するのに極めて有用な画像診断法であり、放射線被曝なしに骨と周囲組織の詳細な情報を得ることができます。
MRI画像では、T1強調像やT2強調像、脂肪抑制像などを組み合わせることで、骨髄内の信号変化や周囲軟部組織への影響を詳細に観察することができ、病変の活動性や合併症の有無を高い精度で評価することが可能です。
骨パジェット病の活動期では、T1強調像で低信号、T2強調像で高信号を呈する領域が認められ、これは骨髄内の線維化や血管増生を反映しており、病変の活動性を示す重要な所見となります。
一方、非活動期では、T1強調像、T2強調像ともに低信号を示す傾向があり、治療効果の判定や経過観察に役立ちます。
MRI検査は特に、脊椎病変における脊髄圧迫の評価や、稀ではありますが骨肉腫などの悪性腫瘍の合併を疑う際の鑑別診断に重要な役割を果たし、早期の適切な介入や治療方針の決定に不可欠な情報を提供します。
| MRI所見 | 活動期 | 非活動期 | 臨床的意義 |
| T1強調像 | 低信号 | 低信号 | 骨髄変化の評価 |
| T2強調像 | 高信号 | 低信号 | 病変の活動性評価 |
| 脂肪抑制像 | 高信号 | 低~中等度信号 | 浮腫や炎症の評価 |
| 造影後 | 不均一な増強効果 | 軽度~無増強 | 血流評価、腫瘍鑑別 |
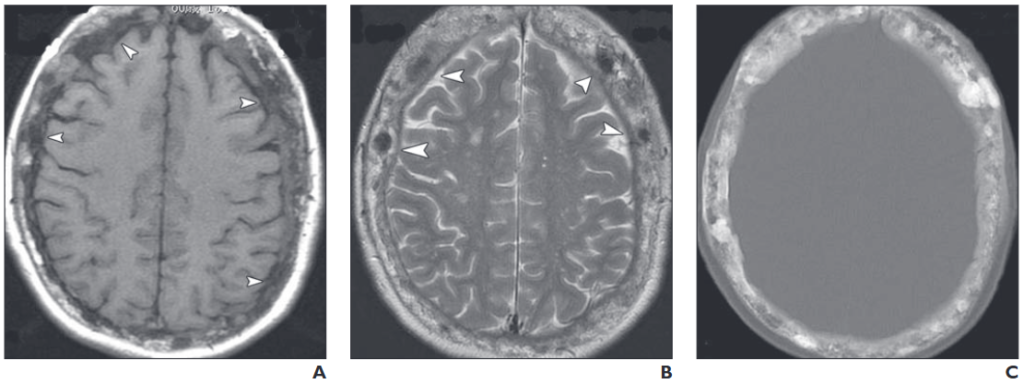
所見:65歳女性の頭蓋のパジェット病における画像所見。AおよびB: 頭部の軸位T1強調(TR/TE, 400/20)画像(A)およびT2強調(4300/100)画像(B)では、拡大した頭蓋骨に異常な不均一で低信号強度を認める。複数の低信号強度領域(矢印)が焦点性骨硬化を示している。C: 軸位CT画像では、著しい頭蓋骨の肥厚および硬化が見られる。
骨シンチグラフィーによる全身評価
骨シンチグラフィーは、骨パジェット病の全身的な病変分布と活動性を評価するのに大切な核医学検査法であり、一度の検査で全身の骨代謝状態を把握することができる非常に効率的な手法です。
放射性同位元素で標識されたリン酸化合物を静脈内投与し、その骨への取り込みを画像化することで、骨代謝が亢進している部位を可視化し、病変の広がりや活動性を客観的に評価することができます。
骨パジェット病では、病変部位に一致して強い集積増加が認められ、これは骨代謝回転の亢進を反映しており、病変の活動性や治療効果の判定に有用な情報を提供します。
特徴的な所見として、長管骨では「馬の顔」サインと呼ばれる集積パターンが観察されることがあり、これは診断の確実性を高める重要な所見となります。
骨シンチグラフィーは、無症状の病変の検出や多発病変の評価に優れており、また、経時的な検査により治療効果の判定にも応用でき、長期的な疾患管理において重要な役割を果たします。
- 全身の骨代謝活性の評価と無症状病変の検出
- 多発病変の分布把握と病変の広がりの定量的評価
- 治療効果のモニタリングと経時的変化の観察
- 他の骨疾患との鑑別診断への応用
このように、骨シンチグラフィーは骨パジェット病の病変分布と活動性を全身的に評価する上で不可欠な検査法となっており、他の画像診断法と組み合わせることで、より包括的な病態評価が可能となります。
| 骨シンチグラフィー所見 | 意義 | 特徴 | 臨床応用 |
| 強い集積増加 | 活動性病変の存在 | 病変部位に一致 | 診断、活動性評価 |
| 「馬の顔」サイン | 長管骨病変の特徴的所見 | 非対称性の集積 | 診断確実性の向上 |
| 多発性集積 | 全身性病変の評価 | 複数部位での集積 | 病変分布の把握 |
| 経時的変化 | 治療効果の判定 | 集積度の変化 | 治療効果モニタリング |
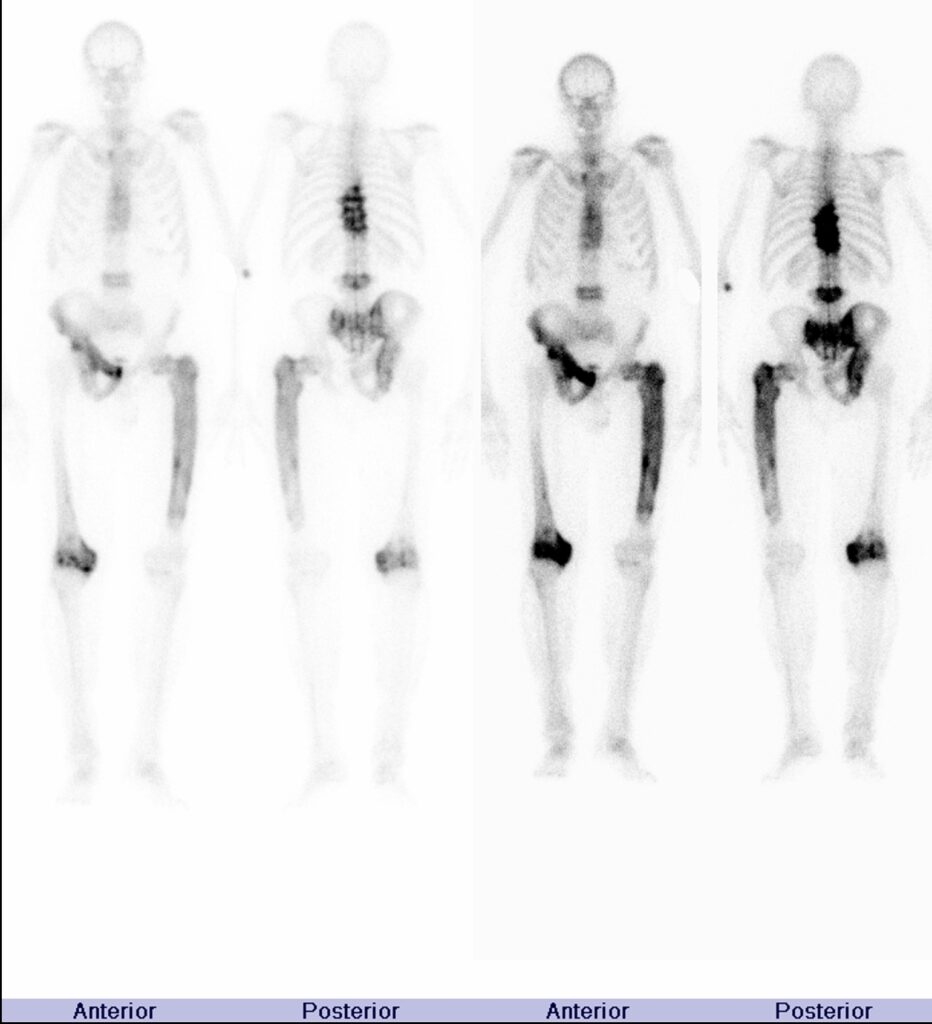
所見:下部胸椎のいくつかの椎体、L3、右半骨盤、仙骨、左近位大腿骨および右膝に強い集積を認める。関与する大腿骨に拡大および湾曲が見られる。

治療方法と薬、治癒までの期間
骨パジェット病の治療においては、骨代謝異常の是正と症状の緩和、合併症の予防が主要な目標となり、患者さんの生活の質を維持・向上させることを最終的な目的としています。
この疾患は完全な治癒が難しいとされていますが、適切な治療により症状の改善と生活の質の向上が期待でき、長期的な骨の健康管理につながります。
治療の基本方針は、患者さんの症状や病変の活動性、合併症の有無などを総合的に評価し、個々の状況に応じて決定され、年齢や併存疾患、生活環境なども考慮に入れた包括的なアプローチが必要となります。
無症状の場合でも、骨代謝マーカーの上昇や画像検査で活動性が認められる際には、治療介入が検討され、将来的な合併症リスクの軽減を目指します。
骨パジェット病の治療は長期にわたることが多く、患者さんとの信頼関係構築と継続的なフォローアップが重要となり、定期的な評価と治療計画の見直しが必要不可欠です。
| 治療目標 | 具体的アプローチ | 期待される効果 |
| 骨代謝異常の是正 | 薬物療法による骨吸収抑制 | 骨代謝マーカーの正常化 |
| 症状緩和 | 疼痛管理、リハビリテーション | 日常生活動作の改善 |
| 合併症予防 | 定期的な画像検査、骨折リスク評価 | 骨変形や骨折の予防 |
| QOL向上 | 日常生活指導、心理的サポート | 全般的な生活の質の改善 |
ビスホスホネート製剤による薬物療法
骨パジェット病の薬物療法の中心となるのは、ビスホスホネート製剤であり、この薬剤は強力な骨吸収抑制作用を持ち、異常な骨代謝を正常化する効果があり、長期的な骨の健康維持に寄与します。
ビスホスホネート製剤の選択と用法は、患者さんの病状や全身状態、生活スタイルなどを考慮して個別に決定されます。
ビスホスホネート製剤には経口薬と注射薬があり、患者さんの状態や治療目的に応じて選択され、それぞれの特性を活かした治療計画が立てられます。
経口薬は日常的な服用が必要ですが、注射薬は間隔を空けて投与できるため、コンプライアンスの面で有利な場合があり、患者さんの生活パターンや嚥下機能などを考慮して最適な投与方法が選ばれます。
治療効果は通常、数週間から数か月で現れ始め、骨代謝マーカーの低下や症状の改善として確認され、定期的な検査と診察によって効果が評価されます。
ただし、完全な骨構造の正常化には長期間を要することがあり、患者さんとの継続的なコミュニケーションと経過観察が不可欠です。
- 経口ビスホスホネート製剤
- リセドロン酸ナトリウム 日常的な服用が必要だが、自宅での管理が容易
- アレンドロン酸ナトリウム 長期的な骨密度改善効果が期待できる
- 注射用ビスホスホネート製剤
- ゾレドロン酸 年1回の投与で長期効果が期待でき、コンプライアンス向上に有効
- パミドロン酸二ナトリウム 入院での投与が一般的で、重症例に適している
これらの薬剤は、個々の患者さんの状態や忍容性を考慮して選択され、適切な用法・用量で使用され、治療効果と副作用のバランスを慎重に評価しながら継続されます。
| 製剤名 | 投与経路 | 投与間隔 | 主な特徴 |
| リセドロン酸Na | 経口 | 毎日または週1回 | 服用が比較的容易 |
| アレンドロン酸Na | 経口 | 毎日または週1回 | 長期的な骨密度改善 |
| ゾレドロン酸 | 静脈内注射 | 年1回 | 高いコンプライアンス |
| パミドロン酸2Na | 静脈内点滴 | 必要に応じて | 重症例に対応 |
副甲状腺ホルモン製剤と他の治療選択肢
ビスホスホネート製剤が第一選択薬として広く使用される一方で、副甲状腺ホルモン製剤も骨パジェット病の治療オプションとして注目されており、この薬剤は骨形成を促進する作用があり、特定の患者さんにおいて有効性が示されています。
副甲状腺ホルモン製剤の使用は、骨代謝のバランスを新たな角度から調整する可能性を秘めています。
副甲状腺ホルモン製剤は、ビスホスホネート製剤で十分な効果が得られない場合や、特定の合併症を有する患者さんに考慮されることがあり、個々の患者さんの病態や治療歴を詳細に評価した上で使用が検討されます。
ただし、使用には慎重な判断が必要で、専門医による綿密な管理のもとで行われ、定期的な効果判定と安全性モニタリングが欠かせません。
その他の治療選択肢としては、カルシトニン製剤や非ステロイド性抗炎症薬(NSAIDs)などがあり、症状緩和や補助的な治療として用いられることがあり、これらの薬剤は主に疼痛管理や急性期の症状コントロールに役立ちます。
| 薬剤分類 | 主な作用 | 使用上の注意点 | 適応となる状況 |
| ビスホスホネート製剤 | 骨吸収抑制 | 消化器症状、顎骨壊死のリスク | 第一選択薬として広く使用 |
| 副甲状腺ホルモン製剤 | 骨形成促進 | 高カルシウム血症に注意 | ビスホスホネート無効例 |
| カルシトニン製剤 | 疼痛緩和 | 長期使用での効果減弱 | 急性疼痛時の補助療法 |
| NSAIDs | 炎症・疼痛抑制 | 胃腸障害、腎機能への影響 | 軽度から中等度の疼痛管理 |
生活指導とリハビリテーション
薬物療法と並行して、生活指導とリハビリテーションも骨パジェット病の治療において大切な役割を果たし、患者さんの日常生活の質を向上させるとともに、疾患の進行を抑制し、合併症のリスクを軽減する効果が期待できます。
日常生活における注意点や運動療法は、症状の軽減と生活の質の向上に寄与し、長期的な骨の健康維持につながります。
生活指導では、適度な運動の推奨や転倒予防のための環境整備、栄養指導などが行われ、患者さんの生活習慣全体を見直し、骨の健康に配慮した生活スタイルの確立を目指します。
カルシウムとビタミンDの適切な摂取は、骨の健康維持に不可欠であり、必要に応じてサプリメントの使用も検討されます。
リハビリテーションでは、関節可動域の維持や筋力強化、バランス訓練などが実施され、これらは骨折予防や日常生活動作の改善に効果があり、患者さんの身体機能の維持・向上に重要な役割を果たします。
リハビリテーションプログラムは、個々の患者さんの状態や生活環境に合わせて調整され、段階的に進められます。
- 生活指導のポイント
- 適度な運動の実施(ウォーキング、水中運動など) 骨への負担が少なく、全身の機能改善に効果的
- 転倒リスクの軽減(住環境の整備、適切な履物の選択) 安全な生活環境の確保が骨折予防に重要
- バランスの取れた食事と十分な水分摂取 骨の健康維持と全身状態の改善に不可欠
- リハビリテーションの主な目的
- 関節可動域の維持・改善 日常生活動作の円滑化と二次的な機能低下の予防
- 筋力とバランス能力の向上 転倒リスクの軽減と身体機能の全般的な改善
- 日常生活動作の自立度向上 患者さんの生活の質と自信の向上につながる
これらの非薬物的アプローチは、薬物療法の効果を補完し、患者さんの全身状態の改善に貢献し、長期的な疾患管理において重要な役割を果たします。
| 介入内容 | 主な目的 | 期待される効果 | 実施頻度 |
| 運動療法 | 筋力・バランス向上 | 転倒予防、ADL改善 | 週3-5回 |
| 栄養指導 | 骨代謝サポート | 骨密度維持、全身状態改善 | 定期的評価 |
| 環境整備 | 転倒リスク軽減 | 安全な生活環境確保 | 必要に応じて |
| 心理サポート | QOL向上 | 治療意欲維持、不安軽減 | 継続的実施 |
治療経過と予後
骨パジェット病の治療は長期的な取り組みが必要であり、完全な治癒を目指すというよりも、症状のコントロールと合併症の予防に重点が置かれ、患者さんの生活の質を維持・向上させることが最終的な目標となります。
治療開始後、多くの患者さんで数か月以内に症状の改善が見られますが、骨構造の正常化には年単位の時間を要することがあり、継続的な治療と経過観察が不可欠です。
治療効果の評価は、定期的な骨代謝マーカーの測定や画像検査によって行われ、これらの客観的指標と患者さんの自覚症状を総合的に判断しながら、治療の効果や必要な調整が検討されます。
血清アルカリホスファターゼ(ALP)値の低下は、治療反応性の良好な指標とされており、治療開始後早期からの変化が観察されることがあります。
長期的な予後は個人差が大きく、病変の範囲や合併症の有無、治療への反応性などによって異なりますが、適切な治療と定期的なフォローアップにより、多くの患者さんで症状の安定化と生活の質の維持が可能です。
治療への反応性や生活習慣の改善度合いによっては、症状の大幅な改善や合併症リスクの低減が期待できる場合もあります。
| 評価項目 | 評価頻度 | 期待される変化 | 臨床的意義 |
| 骨代謝マーカー(ALP等) | 3-6か月ごと | 治療開始後の低下 | 治療効果の客観的指標 |
| 画像検査(X線、CT等) | 6-12か月ごと | 骨構造の改善 | 長期的な骨変化の評価 |
| 症状評価 | 受診時毎 | 疼痛や機能障害の軽減 | QOL改善の直接的指標 |
| 生活の質(QOL)評価 | 6-12か月ごと | 全般的な改善 | 治療の総合的効果判定 |

骨パジェット病治療の副作用とリスク
ビスホスホネート製剤に関連する副作用
骨パジェット病(こつぱじぇっとびょう)の治療で主に使用されるビスホスホネート製剤は、効果的な治療法である一方で、いくつかの副作用やリスクを伴う可能性があり、これらを適切に理解し対処することが、長期的な治療の成功と患者さんの生活の質維持に重要な役割を果たします。
これらの副作用を理解し、適切に対処することが、安全で効果的な治療を継続する上で重要となり、医師と患者さんの緊密な連携が求められます。
ビスホスホネート製剤の代表的な副作用には、消化器症状、急性期反応、顎骨壊死などがあり、それぞれ異なる頻度と重症度を示します。
消化器症状は経口薬で比較的頻繁に見られ、胃部不快感や食道炎などが報告されており、適切な服用方法の指導と定期的な経過観察が必要です。
急性期反応は主に注射薬で見られ、発熱やインフルエンザ様症状を引き起こすことがあり、初回投与時に特に注意が必要です。
これらの症状は一過性であることが多いですが、患者さんに不快感を与える可能性があるため、事前の説明と対処法の指導が重要となります。
顎骨壊死は稀ですが、重篤な合併症として知られており、長期使用や高用量投与で発生リスクが高まる傾向があります。特に、歯科処置を受ける際には注意が必要であり、治療開始前の歯科検診と定期的な口腔ケアが推奨されます。
| 副作用 | 主な症状 | 発現頻度 | 対処法 |
| 消化器症状 | 胃部不快感、食道炎 | 比較的高い | 服用方法の指導、制酸剤の併用 |
| 急性期反応 | 発熱、筋肉痛 | 注射薬で多い | 解熱鎮痛剤の予防投与 |
| 顎骨壊死 | 顎の痛み、腫れ | 稀だが重篤 | 定期的な歯科検診、口腔ケア |
| 低カルシウム血症 | 手足のしびれ、けいれん | まれ | カルシウム・ビタミンD補充 |
長期使用に伴うリスク
ビスホスホネート製剤の長期使用に関しては、非定型大腿骨骨折のリスク増加が報告されており、このリスクは使用期間が長くなるほど高まる傾向があるため、治療の継続期間や休薬の必要性について、個々の患者さんの状態に応じた慎重な判断が求められます。
5年以上の使用で特に注意が必要であり、定期的なリスク評価と患者教育が重要となります。
非定型大腿骨骨折は、通常の骨折とは異なる特徴を持ち、軽微な外力で発生することがあるため、日常生活における注意点や早期発見のための自己観察の指導が必要です。
前兆として、大腿部に鈍痛が現れることがあるため、このような症状がある際は医師に相談することが大切であり、早期発見が予後改善につながる可能性があります。
また、長期使用による骨代謝の過度の抑制が、骨の質的変化をもたらす可能性も指摘されており、骨強度の低下や骨折リスクの増加につながる懸念があります。
このため、定期的な骨密度検査や骨代謝マーカーの評価が不可欠であり、これらの検査結果に基づいた治療方針の見直しが適宜行われます。
- 非定型大腿骨骨折のリスク因子
- 5年以上のビスホスホネート製剤使用 長期使用による骨代謝抑制が影響
- ステロイド薬の併用 骨質の劣化を促進する可能性
- 低体重 力学的ストレスの分布に影響を与える可能性
- 長期使用に関する注意点
- 定期的な骨密度検査の実施 骨密度の変化を継続的に評価
- 骨代謝マーカーの評価 骨代謝の状態を把握し、治療効果を判定
- 大腿部痛などの症状に注意 早期発見・早期対応が重要
| リスク | 評価方法 | 対策 | モニタリング頻度 |
| 非定型骨折 | X線検査、MRI | 休薬検討、運動指導 | 年1回以上 |
| 骨質低下 | 骨密度検査、骨代謝マーカー | 薬剤変更、栄養指導 | 6-12ヶ月ごと |
| 顎骨壊死 | 歯科検診、口腔内検査 | 口腔ケア、歯科処置の調整 | 6ヶ月ごと |
| 腎機能障害 | 血液検査、尿検査 | 用量調整、水分摂取指導 | 3-6ヶ月ごと |
他の薬剤との相互作用
骨パジェット病の治療に用いられる薬剤は、他の薬剤と相互作用を起こす可能性があり、これらの相互作用を理解し、適切に管理することが、治療の有効性と安全性を確保する上で極めて重要です。
特に、ビスホスホネート製剤は、カルシウム、マグネシウム、鉄などのミネラルを含む製剤と同時に服用すると吸収が阻害されるリスクがあり、服用のタイミングや間隔に注意が必要です。
また、腎機能に影響を与える薬剤との併用には注意が必要であり、特に高齢者や腎機能低下のある患者さんでは慎重な対応が求められます。
ビスホスホネート製剤は主に腎臓から排泄されるため、腎機能障害のある患者さんや腎毒性のある薬剤を使用中の方では、用量調整や慎重な経過観察が必要となり、定期的な腎機能検査と薬剤の効果・副作用モニタリングが重要です。
非ステロイド性抗炎症薬(NSAIDs)との併用も、胃腸障害のリスクを高める可能性があるため、注意が必要です。特に、高齢者や胃腸障害の既往がある患者さんでは、胃粘膜保護剤の併用や定期的な胃腸症状のチェックが推奨されます。
| 相互作用のある薬剤 | 影響 | 対処法 | 注意点 |
| カルシウム製剤 | 吸収阻害 | 服用時間をずらす | 少なくとも2時間の間隔を空ける |
| 腎毒性薬剤 | 腎機能低下 | 用量調整、経過観察 | 定期的な腎機能検査が必要 |
| NSAIDs | 胃腸障害リスク上昇 | 併用を避けるか慎重に使用 | 胃粘膜保護剤の併用を検討 |
| 抗凝固薬 | 出血リスク増加 | 凝固能のモニタリング | 出血症状に注意 |
副甲状腺ホルモン製剤の副作用
副甲状腺ホルモン製剤は、骨パジェット病の治療オプションの一つですが、いくつかの副作用に注意が必要であり、適切な管理と定期的なモニタリングが治療成功の鍵となります。
最も重要な副作用は高カルシウム血症で、これは定期的な血中カルシウム濃度のモニタリングで管理され、症状の早期発見と迅速な対応が求められます。
その他の副作用として、注射部位反応、めまい、頭痛などが報告されており、これらの症状が患者さんの日常生活に影響を与える可能性があるため、適切な患者教育と症状管理が重要です。
また、理論的には骨肉腫のリスク増加の可能性が指摘されていますが、骨パジェット病患者での明確なエビデンスは確立されていないため、長期使用の際には慎重な経過観察が必要です。
- 副甲状腺ホルモン製剤の主な副作用
- 高カルシウム血症 定期的な血液検査でモニタリングし、必要に応じて用量調整
- 注射部位反応(発赤、腫れ) 注射部位のローテーションと適切な注射技術で軽減
- めまい、頭痛 症状の程度に応じて投与量や時間の調整を検討
- 副作用管理のポイント
- 定期的な血中カルシウム濃度の測定 高カルシウム血症の早期発見と管理
- 注射技術の改善と部位のローテーション 局所反応の軽減と患者さんの負担軽減
- 症状出現時の速やかな報告 副作用の早期対応と治療継続性の確保
治療中断や変更に伴うリスク
骨パジェット病の治療を中断したり、薬剤を変更したりする際にも、いくつかのリスクが存在し、これらのリスクを最小限に抑えるためには、医師と患者さんの緊密なコミュニケーションと計画的な治療管理が不可欠です。
特に、ビスホスホネート製剤の治療を突然中止すると、リバウンド現象として骨代謝が急激に亢進し、症状が悪化する可能性があり、慎重な減量計画と経過観察が必要となります。
治療の変更や中断が必要な際は、医師の指示のもと、慎重に行う必要があり、患者さんの状態や治療目標に応じた個別化されたアプローチが求められます。
場合によっては、徐々に減量したり、他の薬剤に切り替えたりするなどの対策が取られ、この過程での綿密なモニタリングと適切な患者教育が重要です。
また、治療中断後の再燃リスクも考慮する必要があり、長期的な骨の健康維持と生活の質の向上のためには、継続的な経過観察が欠かせません。
長期的な経過観察と、必要に応じた再治療の検討が重要であり、患者さんの生活スタイルや全身状態の変化に応じて、柔軟な治療戦略の見直しが必要となります。
| 状況 | リスク | 対策 | フォローアップ計画 |
| 治療中断 | リバウンド現象 | 慎重な減量、経過観察 | 3-6ヶ月ごとの検査 |
| 薬剤変更 | 効果不十分、新たな副作用 | 段階的な切り替え | 1-3ヶ月ごとの評価 |
| 再燃 | 症状悪化、合併症 | 定期的な検査、早期介入 | 6-12ヶ月ごとの再評価 |
| 長期休薬 | 骨代謝異常の再燃 | 骨代謝マーカーのモニタリング | 年1回の総合評価 |

再発の可能性と予防の仕方
骨パジェット病は、完全な治癒が難しい疾患であり、治療後も再発のリスクが存在するため、患者さんと医療チームの継続的な協力が長期的な健康維持には不可欠です。
再発の可能性は、初期治療の効果や患者さんの個別の状況によって異なりますが、長期的な経過観察が必要不可欠であり、定期的な検査と生活習慣の改善を組み合わせた包括的なアプローチが求められます。
再発のリスク要因には、以下のようなものがあり、これらを把握し、適切に対処することが再発予防の基本となります。
- 生活習慣関連要因
- 不適切な栄養摂取(特にカルシウムとビタミンDの不足)が骨代謝に悪影響を与える可能性
- 運動不足による骨代謝の低下と全身の筋力低下のリスク
- 過度の飲酒や喫煙が骨の健康に与える負の影響
- 医学的要因
- 初期治療の不十分な効果による骨代謝異常の持続
- 治療の早期中断が骨代謝の再活性化を引き起こす可能性
- 他の骨代謝疾患の合併による複合的な骨の健康リスク
これらの要因を理解し、適切に対処することが、再発予防の第一歩となり、患者さん自身の積極的な参加が治療成功の鍵となります。
| 再発リスク | 評価方法 | モニタリング頻度 | 予防策 |
| 低リスク | 骨代謝マーカー、画像検査 | 6-12ヶ月ごと | 定期検査の継続、生活習慣の維持 |
| 中リスク | 上記+骨密度検査 | 3-6ヶ月ごと | 栄養・運動指導の強化 |
| 高リスク | 上記+症状評価 | 1-3ヶ月ごと | 集中的な医学的管理、生活指導 |
定期的なモニタリングの重要性
骨パジェット病の再発を早期に発見し、適切に対応するためには、定期的なモニタリングが重要であり、これには血液検査による骨代謝マーカーの評価、画像検査、そして症状の変化の観察が含まれ、これらの総合的な評価が疾患管理の基盤となります。
患者さんと医療チームが協力して、長期的な健康管理計画を立てることが求められます。
血液検査では、アルカリホスファターゼ(ALP)などの骨代謝マーカーを定期的に測定し、その変動を注意深く観察します。
ALPの上昇は、骨代謝の亢進を示唆し、再発の早期サインとなる可能性があるため、定期的な検査結果の評価と解釈が重要です。
画像検査は、骨の構造変化や病変の進行を評価するのに不可欠であり、X線検査やCT、MRIなどが用いられ、定期的に実施されます。
これらの画像検査により、骨の形態学的変化を経時的に追跡し、再発の兆候を早期に捉えることができます。
| 検査項目 | 目的 | 頻度 | 評価ポイント |
| 血液検査(ALP) | 骨代謝活性の評価 | 3-6ヶ月ごと | 基準値からの変動 |
| X線検査 | 骨構造の変化観察 | 6-12ヶ月ごと | 骨肥厚、変形の進行 |
| 骨密度検査 | 骨量の評価 | 年1回 | 骨密度の経時的変化 |
| MRI検査 | 軟部組織評価 | 必要に応じて | 周囲組織への影響 |
生活習慣の改善による再発予防
骨パジェット病の再発予防には、日常生活における様々な取り組みが大切であり、適切な栄養摂取、運動習慣の確立、そして骨の健康に悪影響を与える習慣の改善が求められ、これらの生活習慣の改善は、骨代謝の正常化と全身の健康維持に貢献します。
患者さん一人ひとりの生活スタイルに合わせた、持続可能な改善策を見出すことが重要です。
栄養面では、カルシウムとビタミンDの十分な摂取が鍵となります。これらは骨の健康維持に不可欠な栄養素であり、食事やサプリメントを通じて適切に摂取することが推奨されますが、過剰摂取にも注意が必要です。
バランスの取れた食事を心がけ、必要に応じて栄養士のアドバイスを受けることも有効です。
運動は、骨密度の維持や向上に効果があり、全身の筋力強化にも寄与します。
ウォーキングや軽い筋力トレーニングなど、個々の体力に合わせた運動プログラムを継続的に行うことが重要であり、定期的な運動習慣は骨の健康だけでなく、心血管系の健康維持にも役立ちます。
- 骨の健康を維持するための栄養摂取
- カルシウムリッチな食品(乳製品、小魚、緑黄色野菜など)の積極的摂取と適切な摂取量の管理
- ビタミンD含有食品(魚類、キノコ類)の摂取や適度な日光浴、必要に応じたサプリメント利用
- 骨に良い運動習慣
- 適度な負荷のかかる有酸素運動(ウォーキング、ジョギングなど)の定期的な実施と強度の段階的増加
- 筋力トレーニング(自重やマシンを使用した軽度~中等度の運動)と柔軟性を高めるストレッチの組み合わせ
| 生活習慣改善項目 | 具体的方法 | 期待される効果 | 実施頻度 |
| 栄養摂取 | バランスの良い食事 | 骨代謝の正常化 | 毎日 |
| 運動習慣 | ウォーキング、筋トレ | 骨密度維持、筋力向上 | 週3-5回 |
| 日光浴 | 午前中の短時間外出 | ビタミンD合成促進 | 週2-3回 |
| 禁煙・節酒 | カウンセリング利用 | 骨代謝への悪影響軽減 | 継続的 |
ストレス管理と全身の健康維持
骨パジェット病の再発予防において、ストレス管理と全身の健康維持も重要な要素であり、慢性的なストレスは、骨代謝に悪影響を与える可能性があるため、適切なストレス管理が求められ、心身両面からのアプローチが疾患管理には不可欠です。
ストレス軽減法を日常生活に取り入れ、精神的な健康維持にも注意を払うことが大切です。
また、他の慢性疾患(糖尿病、高血圧など)の管理も、骨の健康維持に関連します。
これらの疾患は、骨代謝に間接的に影響を与える可能性があるため、総合的な健康管理が必要であり、定期的な健康診断と適切な疾患管理が、骨パジェット病の再発予防にも寄与します。
| ストレス管理法 | 効果 | 実践頻度 | 注意点 |
| 瞑想 | 精神的安定 | 毎日10-15分 | 無理のない範囲で継続 |
| 深呼吸法 | リラックス効果 | 必要時随時 | ストレス時の即時実践 |
| 趣味活動 | 気分転換 | 週1-2回 | 楽しみながら継続 |
| 社会的交流 | 精神的サポート | 定期的に | 孤立を防ぐ |
環境因子への対応
骨パジェット病の再発予防には、環境因子への適切な対応も重要であり、特に、骨折リスクを低減するための環境整備が求められ、日常生活における安全性の確保が再発予防と合併症予防の両面で重要な役割を果たします。
家庭内外での転倒予防対策を講じることで、骨折のリスクを大幅に軽減することができます。
家庭内では、転倒予防のための対策が必要です。滑りにくい床材の使用、手すりの設置、十分な照明の確保などが効果的であり、これらの環境整備は、患者さんの日常生活における自立性と安全性を高めることにつながります。
定期的な住環境の見直しと改善が推奨されます。
外出時も、天候や路面状況に注意を払い、適切な履物を選択することが大切です。
特に、冬季の凍結路面や雨天時の滑りやすい路面では、十分な注意が必要であり、必要に応じて杖や歩行補助具の使用も検討します。外出時の安全対策は、活動性の維持と社会参加の促進にもつながります。
| 環境整備項目 | 目的 | 実施場所 | 具体的な対策 |
| 手すりの設置 | 転倒予防 | 階段、浴室 | 適切な高さと強度の確保 |
| 滑り止めマット | 転倒予防 | 浴室、玄関 | 定期的な点検と交換 |
| 段差の解消 | つまずき防止 | 家屋内全般 | スロープの設置、段差テープの使用 |
| 照明の改善 | 視認性向上 | 全居住空間 | 明るさの確保、センサーライトの設置 |

治療費
骨パジェット病の治療費は、症状の程度や必要な治療内容によって大きく異なります。検査費用や薬剤費が加わるため、1回の外来診療で15,000円から35,000円ほどかかることがあります。
長期的な治療が必要なため、経済的な負担が大きくなる可能性があります。
検査費用
骨密度検査は800~4,500円、MRI検査は19,000円~30,200円程度です。定期的な検査が必要なため、年間の検査費用は高額になる可能性があります。
| 検査種類 | 費用範囲 |
| 骨密度 | 800~4,500円 |
| MRI | 19,000円~30,200円 |
薬剤費
ビスホスホネート製剤の月額費用は、経口薬であればフォサマック錠35mgの場合237.5円×4週=950円から、ボンビバ錠100mg 1714.6円、注射薬であればリクラスト点滴静注液5mgで33,986円(1年)です。長期的な治療が必要なため、薬剤費は治療費の大きな部分を占めます。
入院費用
手術や集中的な治療が必要な場合、入院が必要になることがあります。入院費用は1日あたり12,000円から35,000円程度で、入院期間によっては高額になる可能性があります。
| 入院種別 | 1日あたりの費用 |
| 一般病棟 | 12,000円~20,000円 |
| 特定機能病院 | 20,000円~35,000円 |
詳しく説明すると、日本の入院費はDPC(診断群分類包括評価)システムを使用して計算されます。このシステムは、患者の病名や治療内容に基づいて入院費を決定する方法です。以前の「出来高」方式とは異なり、DPCシステムでは多くの診療行為が1日あたりの定額に含まれます。
DPCシステムの主な特徴
- 約1,400の診断群に分類される
- 1日あたりの定額制
- 一部の治療は従来通りの出来高計算が適用される
DPCシステムと出来高計算の比較表
| DPC(1日あたりの定額に含まれる項目) | 出来高計算項目 |
|---|---|
| 投薬 | 手術 |
| 注射 | リハビリ |
| 検査 | 特定の処置 |
| 画像診断 | |
| 入院基本料 |
DPCシステムの計算方法
計算式は以下の通りです:
「1日あたりの金額」×「入院日数」×「医療機関別係数」+「出来高計算分」
*医療機関別係数は各医療機関によって異なります。
例えば、患者が14日間入院した場合の計算は以下のようになります。
DPC名: 骨端症、骨軟骨障害・骨壊死、発育期の膝関節障害 その他の手術あり
日数: 14
医療機関別係数: 0.0948 (例:神戸大学医学部附属病院)
入院費: ¥284,480 +出来高計算分
保険が適用されると、自己負担額は1割から3割になります。また、高額医療制度の対象となる場合、実際の自己負担額はさらに低くなります。
なお、上記の価格は2024年7月時点のものであり、最新の価格については随時ご確認ください。
その他の関連費用
リハビリテーション費用は1回あたり2,000円から5,000円程度です。また、補助具や家庭での環境整備費用も考慮する必要があります。
骨パジェット病の治療費は長期にわたるため、経済的な負担が大きくなることがあります。医療費控除や各種助成制度の活用を検討することが重要です。
以上



