日常で何気なく行う階段の昇り降りが、ここ最近つらく感じるようになったり息切れが起こるペースが早くなったと感じたことはありませんか。
年齢による体力低下が原因と思いがちですが、実はほかにもさまざまな要因や病気が関わる可能性があります。
この記事では息切れが起こる仕組みや、考えられる病気、受診の目安、日常生活での注意点などを幅広く解説します。
息切れが気になる方や呼吸器系のトラブルを未然に防ぎたい方はぜひ参考にしてみてください。

階段で息切れしやすい背景
階段を昇るときに息切れが強まるのは年齢や体力的な問題だけではありません。心肺機能や筋力の状態、日頃の生活習慣などの要因が複雑に関わります。
ここではなぜ日常生活の中でも特に階段の昇り降りで息切れが顕著になりやすいのかを考えてみます。
日常生活で起こる息切れとは
ふだんの生活で「ちょっと動いただけで苦しい」「息を整えるのに時間がかかる」といった状態が増えると不安を感じるものです。
階段を上る際の息切れは下記のような特徴を伴う場合があります。
- 息苦しさを感じるタイミングが早く持久力が落ちたように思う
- 胸の圧迫感や動悸などが起こりやすくなる
- 昔は平気だった距離や段数を上りきれない
ただの加齢による体力低下かもしれませんが、ほかの病気が潜んでいる可能性がゼロとは言えません。
階段の昇り降りで息切れが強く出る理由
階段の上り下りはウォーキングに比べて消費エネルギーが高く、全身の筋肉と心肺機能へ大きな負荷がかかります。
特に上りは重力に逆らう動きなので足腰や呼吸器系への要求が大きくなるのです。
また、同じ負荷でも人によっては「気管支が弱い」「心臓に負担がある」「貧血気味である」など個々の体調によって感じ方や息切れの度合いが異なります。
年齢による体力の低下だけではない要因
年齢を重ねれば誰しも筋肉量が減り、心肺機能も低下しますが、下記のような要因も息切れを引き起こすきっかけになります。
- 運動不足や不規則な生活リズム
- 喫煙習慣
- 慢性的な呼吸器疾患や生活習慣病
- 過度のストレスや睡眠不足
単なる加齢と決めつけずに自分の生活習慣や病気のリスクをあらためて振り返る必要があるでしょう。
呼吸器内科の視点が大切
息切れの原因が呼吸器系の病気である可能性は決して低くありません。
たとえば慢性閉塞性肺疾患(COPD)や気管支喘息、肺炎などの病気があると階段を上るだけで強い息切れを覚えやすくなります。
放置すると病状が進行する恐れがあるため、呼吸器内科によるチェックで正しい診断を受けることが重要です。
呼吸器に負荷がかかるシーンの比較表
| シーン | かかる負荷の大きさ | 主に関わる器官 | 息切れを感じやすい人の傾向 |
|---|---|---|---|
| 平地のウォーキング | 中程度 | 心臓、肺 | 呼吸機能にやや不安がある人 |
| 階段の昇り | 高い | 心臓、肺、下半身筋 | 慢性疾患や筋力低下がある人 |
| 坂道のウォーキング | 中~高 | 心臓、肺、下半身筋 | 持久力に自信がない人 |
| 急な上り坂での運動 | 非常に高い | 心臓、肺、下半身筋 | 心肺機能が弱い人や高齢者 |

息切れが生じるメカニズム
息切れは体が「酸素をもっと取り込みたい」「二酸化炭素を早く排出したい」というサインを出している状態です。
ここでは呼吸の仕組みや心臓、血液との関わりなど息切れが生じる背景を解説します。
呼吸の仕組みと負荷との関係
呼吸は肺を含む呼吸器系と血液循環を行う心臓・血管系が連携しながら酸素と二酸化炭素を交換する営みです。
運動や階段の昇り降りなど身体的な負荷が増すほど肺や心臓にかかる仕事量も増えます。
肺でのガス交換が追いつかなくなると息が苦しくなるのです。
酸素の取り込みと呼吸筋の疲労
肺自体だけでなく、呼吸筋(横隔膜や肋間筋など)の働きも重要です。
これらの筋肉が弱っていると呼吸が深くできず、少しの負荷でも呼吸回数が急に上がりやすくなります。
特に高齢の方や運動不足の人では呼吸筋が衰えやすいので意識してトレーニングを行う必要があります。
心臓の働きとの関わり
息切れが頻発する背景には、心臓の機能低下も大いに関係します。心不全などで心拍出量が十分に確保できないと、体の隅々まで酸素が行き渡りにくくなり、呼吸が乱れます。心臓と肺は密接に連携しており、一方が不調に陥るともう一方にも影響が及びます。
血液や血管の問題
貧血や動脈硬化などの血液や血管の異常も階段での息切れを感じやすくさせる要因のひとつです。
血液中のヘモグロビン量が低下すると効率的な酸素運搬が難しくなり、軽い動きでも息苦しさを覚えます。
動脈硬化が進んでいる場合は血管が狭くなり血流がスムーズに流れないため、運動時に強い負担を感じることがあります。
息切れの主な内的要因を簡単にまとめた表
| 要因 | 具体例 | 呼吸への影響 |
|---|---|---|
| 呼吸筋の衰え | 横隔膜や肋間筋の筋力低下 | 深い呼吸が難しくなる |
| 心臓の機能低下 | 心不全、心筋梗塞の既往など | 酸素供給量が不足しやすい |
| 血液の問題 | 貧血、赤血球やヘモグロビンの不足 | 酸素運搬効率が下がる |
| 血管の問題 | 動脈硬化、高血圧 | 血流が滞りやすくなる |

年齢による体力低下と息切れの関連
年齢を重ねると筋肉量の減少や心肺機能の低下が進みやすくなり、それが息切れに結びつきやすくなります。
ここでは加齢と息切れの関係について深く考えてみます。
加齢による運動能力の低下
加齢に伴い、筋力や柔軟性が減少していきます。特に下半身の筋肉が減少すると階段の上り下りで脚の筋力を十分に発揮できず、呼吸負担が増加しやすいです。
運動能力が落ちると心肺機能も低下しやすくなるため、同じ動作でも息が上がりやすくなります。
過去の運動習慣と息切れの関係
若い頃から運動に親しんでいた人は加齢による体力低下の進行が緩やかな傾向があります。
一方、運動習慣が少ない人や長期的にデスクワーク中心の生活を送ってきた人は中年期以降に急激な息切れを自覚することも珍しくありません。
過去の積み重ねが現在の心肺機能に大きく影響するのです。
サルコペニアやフレイルとの関係
中高年以降に問題となるサルコペニア(筋肉量の減少・筋力低下)やフレイル(加齢により心身の活力が低下した状態)は、階段での息切れとも結び付きが強いです。
身体機能が低下していると酸素を取り込む力や筋肉の動きが衰え、階段を上がるだけでも大きな負担になります。
サルコペニアやフレイルの指標を整理した表
| 指標 | 内容 | 息切れとの関係 |
|---|---|---|
| 筋肉量の減少 | 骨格筋の質や量の低下 | 下肢筋の力不足で運動負荷が高まる |
| 歩行速度の低下 | 歩幅が狭くなったり歩く速さが低下する | 階段昇降時のバランスも崩れやすい |
| 握力の低下 | 上肢の筋力が弱る | 全身的な筋力低下の一端を示す |
| 日常生活動作の低下(ADL) | 歩行や立ち上がりなどが困難になる | 息切れを感じる動作の頻度が増える |
適切な運動やケアが重要
年齢による体力低下を完全に防ぐことは難しいですが、適切な運動やケアを継続することで息切れの程度を緩和することは期待できます。
ウォーキングや軽い筋トレなど毎日の習慣に無理のない範囲で運動を取り入れたり、栄養バランスの取れた食事を心がけたりすると良いでしょう。
- 軽いストレッチや体操を毎日続ける
- 脚力を維持するためにスクワットや階段の上り下りを適度に取り入れる
- タンパク質を意識した食事をとる
- 必要に応じてサプリメントで栄養を補う
日常のなかで少しずつ取り組む積み重ねが将来的な息切れ予防につながります。

要注意な症状とは
ただの疲れだと思っていた息切れが、実は重い病気の初期症状である場合もあります。
ここでは「こんな症状があるなら要注意」というポイントを挙げながら早期発見の必要性について考えます。
普段と異なる強い呼吸困難感
軽い運動でも我慢できないほど呼吸が苦しくなったり、胸の圧迫感を伴うような場合は早めの受診をおすすめします。
慢性閉塞性肺疾患(COPD)や心不全など深刻な疾患の可能性があります。
「ただの運動不足だ」と決めつけず、体調の変化を見極めることが大切です。
体のむくみやめまいを伴う息切れ
息切れだけでなく、足や顔のむくみ、急なめまいを伴う場合は血液循環の問題や心機能の低下を疑う必要があります。
特に心臓や肝臓、腎臓に関連する病気は複数の症状が同時に出ることが多いので注意が必要です。
息切れと同時に現れやすい症状の一例
| 症状 | 疑われる主な病気例 |
|---|---|
| むくみ | 心不全、腎疾患、肝疾患 |
| めまい | 貧血、低血圧、心血管系の疾患 |
| 強い動悸 | 不整脈、心筋症、心不全 |
| 胸の痛み | 狭心症、心筋梗塞、肺炎 |
寝ているときにも息苦しい
夜間に突然目が覚めるほどの息苦しさを感じたり、横になると息が苦しいので枕を高くしないと眠れないという人は、心不全や呼吸器系の慢性疾患の可能性があります。
寝ているときに呼吸が整わないのは日常生活での息切れよりもリスクが高いサインと言えます。
長引くせきやたんがある場合
長期間にわたってせきやたんが続き、それに伴って息切れを感じる場合は気管支炎やCOPD、肺がんなどの呼吸器疾患を疑う必要があります。
特に喫煙者や受動喫煙の機会が多い方は早期に検査を受けるのが望ましいでしょう。長引くせきは何らかの病気のサインであることが多いからです。
- たんの色や量がいつもと違う
- 長期間にわたってから咳が続く
- 血痰が出る
こうした症状を放置していると病状の進行が早まることもあります。
呼吸器内科で正確な診断と治療を受けるのが安心です。

考えられる呼吸器系の病気
階段で息切れしやすい人が疑うべき呼吸器系の病気には様々な種類があります。
ここでは代表的な病気を取り上げ、その特徴を見ていきます。
慢性閉塞性肺疾患(COPD)
長年の喫煙習慣や有害物質への曝露をきっかけに肺が損傷を受けることで発症する病気です。

肺の空気の通り道が狭くなり呼吸がしづらくなります。せきやたんが長引くほか、階段の上り下りのような軽い負荷でも息切れが顕著になります。
所見:「動的胸部X線撮影において、安静呼吸時の最大ピクセル値変化率(MPCR)の頭尾方向勾配を評価した。正常被験者および軽度・重度慢性閉塞性肺疾患(COPD)患者におけるMPCRを可視化した結果、軽度および重度COPD患者では、正常被験者と比較してMPCRの頭尾方向勾配が低下していた。」
気管支喘息
気道が過敏になっている状態で、特定のアレルゲンや運動負荷などをきっかけに気道が収縮して発作的な呼吸困難やゼーゼー音(喘鳴)が生じます。
発作が起きると階段はもちろん、平地を歩くだけでも息苦しい場合があります。
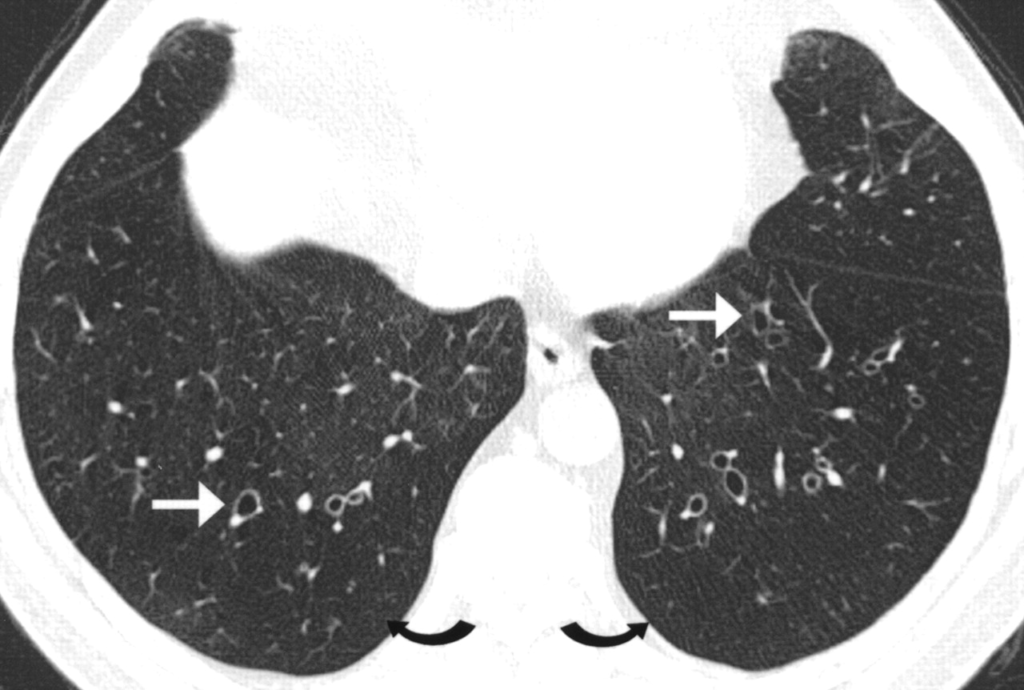
所見:「52歳男性、喘息および気管支拡張症の既往あり。高分解能MDCTにて、両側の気管支拡張(直線矢印)および減衰低下・血管陰影減少領域(曲線矢印)を認める。拡張した気管支は壁肥厚を伴わない。」
肺がんの可能性
肺がんの初期症状は見逃されがちですが、進行すると息切れや胸の痛み、慢性的なせきなどが現れます。
喫煙歴が長い方は特にリスクが高く、階段を上がるときに以前より明らかに息切れが強くなってきたと感じたら、一度検査を検討することが望ましいです。
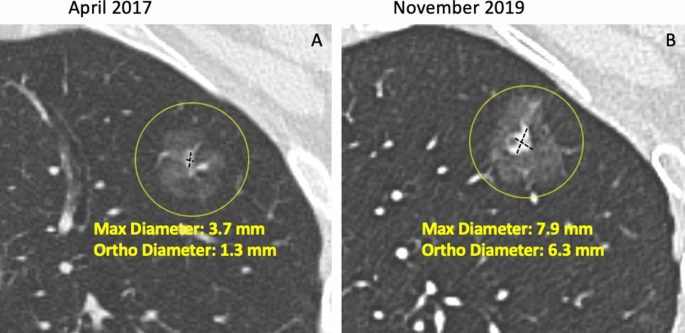
所見:「左上葉に部分実質性結節を認め、経時的な増大を確認。初回CT(A)にて、実質成分の最大径3.7mm、直交径1.3mm、平均径2.5mmと測定。フォローアップCT(B)では7.9×6.3mm、平均径7.1mmへ増大を認める。実質成分と非実質成分の密度差が変動するため、半自動体積測定における変動要因となる。また、実質成分表面に隣接する小血管を認め、これが部分実質性結節の実質成分に対する体積セグメンテーションの妨げとなる一般的な要因の一つである。」
呼吸器系の主要な病気と特徴を比較した表
| 病気名 | 主な症状 | リスク要因 |
|---|---|---|
| COPD | 長引くせき、たん、運動時の息切れ | 喫煙、有害化学物質 |
| 気管支喘息 | 発作的な呼吸困難、喘鳴、咳 | アレルギー体質、遺伝等 |
| 肺炎 | 発熱、せき、痰、息苦しさ | 高齢、免疫力低下 |
| 肺がん | 血痰、長引くせき、胸痛、息切れ | 喫煙、家族歴 |
肺炎や気管支炎
肺炎や気管支炎も息切れを引き起こすことがあります。
特に高齢者では肺炎の重症化リスクが高く、入院を余儀なくされることもしばしばです。
階段での息切れが急に強くなり、発熱や寒気、せきなどが伴う場合は一刻も早い受診が望まれます。
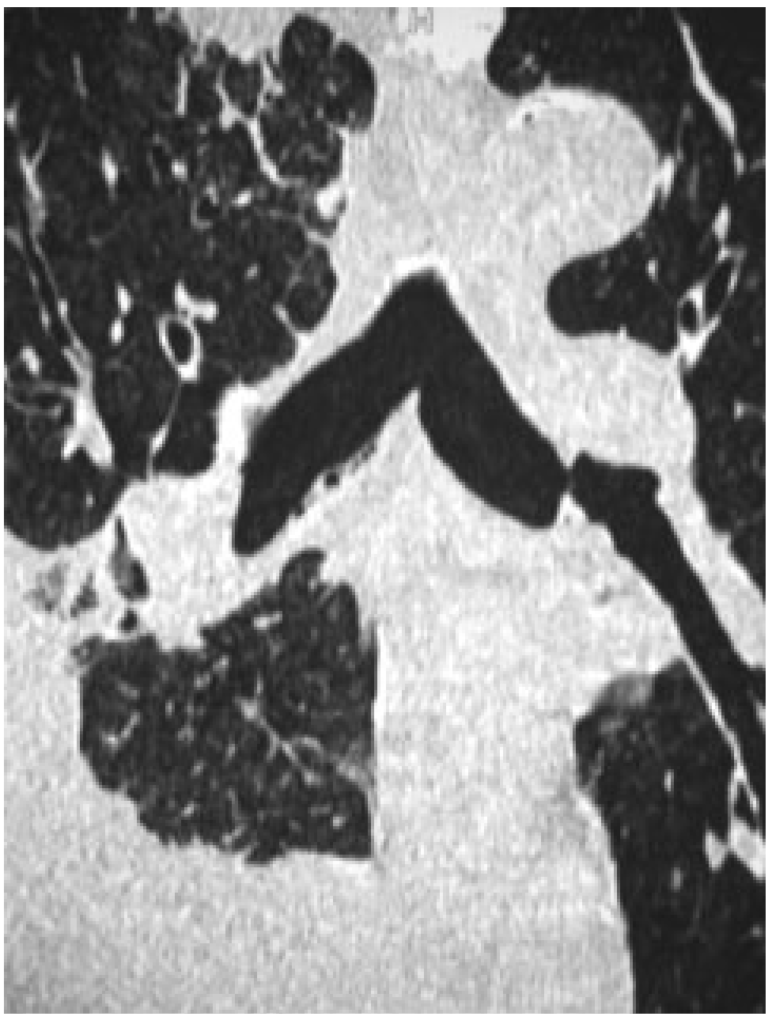
所見:「薄層冠状断再構成画像にて、右主気管支沿いに多数の小窩状の憩室様構造を認める慢性気管支炎の症例である。」

呼吸以外の病気や要因も疑う
階段での息切れは呼吸器だけではなく、心臓や血液などさまざまな要因が絡むことがあります。
ここでは呼吸以外の代表的な要因について触れます。
心不全による息切れ
心臓のポンプ機能が低下する心不全では血液が全身に十分に行き渡らなくなり、運動時や安静時でも息苦しさや疲労感を覚えます。
階段は心臓への負荷が大きいため、心不全が隠れていると軽い昇り下りでも強い息切れを感じることがあります。
貧血や甲状腺機能亢進症との関連
貧血の場合、血液中の赤血球やヘモグロビンが不足して十分な酸素供給ができません。
結果的に息切れや倦怠感が生じやすくなります。
また、甲状腺機能亢進症では代謝が過剰に上がり、心拍数が増えたり汗をかきやすくなったりして息苦しさが生じることがあります。
肥満と呼吸の関係
体重が増えると、それを支えるだけで身体の負担が大きくなり、心肺機能にも過度の負担がかかります。
特に内臓脂肪が多い人は呼吸をする際に横隔膜の動きを妨げ、軽い階段の昇降でも息切れしやすいです。
ダイエットをする際には食事制限だけでなく運動も組み合わせることが重要です。
- カロリー過多の食事が続いている
- 運動不足で筋力が低下している
- 体重増加に伴って血圧も高くなっている
体を動かす機会を増やすことで心肺機能が鍛えられ、息切れの軽減につながる可能性があります。
肥満と心肺機能の関係をまとめた表
| 状態 | 特徴 | 息切れへの影響 |
|---|---|---|
| 内臓脂肪型肥満 | 内臓周りに脂肪が蓄積 | 横隔膜の可動域が狭くなる |
| 皮下脂肪型肥満 | 皮膚の下に脂肪が蓄積 | 心臓への負担が増えやすい |
| 標準体重 | 適正範囲のBMIを保っている | 階段程度の運動で大きな息切れは少ない |
| 過度な痩せ | 筋肉量が不足 | 持久力が低下し息切れが生じやすい |
過度なストレスや不安障害
精神的な負荷が大きいと、呼吸が浅くなって息苦しさを感じやすくなります。
過度なストレスやパニック障害などでは階段の上り下りだけでなく日常的なちょっとした動作でも過呼吸に陥るケースがあります。
心療内科や精神科的なアプローチが必要になることもあるため、精神的な要因を見過ごさないことが大切です。

息切れへの対策と病院受診の目安
階段での息切れを感じたとき自分でできる対策と、病院を受診すべきタイミングを知っておくと安心です。
ここでは日常的に取り入れやすい方法や専門的なケアが必要になるサインを解説します。
日常生活の過ごし方
日常的に小さな工夫を積み重ねるだけでも息切れのリスクは下がります。
例えばエレベーターを使わずに階段を利用する機会を増やす、歩く速度を意識的に上げるなど無理のない範囲で体を動かす習慣をつくることは心肺機能の維持・向上につながります。
また、部屋の湿度や室温の管理に気を配って呼吸器への負担を減らす工夫も大切です。
息切れ予防のために意識したいポイント表
| 項目 | 具体的な例 | 期待できる効果 |
|---|---|---|
| こまめな換気 | 部屋の空気を入れ替えてホコリや菌を減らす | 呼吸器への刺激を減らす |
| 定期的な水分補給 | のどが渇いていなくてもこまめに水分をとる | 粘膜の乾燥を防ぎ、血行を保つ |
| 適度な室温・湿度 | 夏はエアコンと扇風機で除湿、冬は加湿器を活用 | 呼吸が楽になる環境を整える |
| 軽い有酸素運動 | ウォーキングやスロージョギングなど | 持久力・心肺機能の向上 |
適切な呼吸法や運動
階段を上る前に一度呼吸を整えて深呼吸を取り入れると息切れが緩和しやすくなります。
腹式呼吸を取り入れることで肺にしっかりと空気を送り込み、酸素交換効率を高めることが期待できます。
また、ウォーキングや軽いジョギングなどの有酸素運動を週に数回行うと心肺機能の強化に役立ちます。
食事面や生活習慣の改善
バランスの良い食事や適度な睡眠は呼吸器だけでなく全身の機能を支える基本です。
特にタンパク質やビタミン、ミネラルを豊富に含む食品を摂ると筋肉や免疫機能をサポートできます。
飲酒や喫煙は息切れを悪化させる原因になりやすいので、必要に応じて生活習慣を見直すことが大切です。
- アルコールの量を控える
- 禁煙を検討する
- 脂質や糖質に偏った食事を避ける
- 果物や野菜を積極的に摂取する
生活習慣が整うと心肺機能も含めた全身の調子が良くなり、階段を上る際の息切れが緩和する可能性があります。
専門受診が必要なサイン
以下のような症状や状況に当てはまる場合は専門の医療機関を受診することをおすすめします。
- 以前より明らかに息切れが増えて階段を使うのが困難になった
- 夜間や安静時でも呼吸苦を感じる
- 長引くせきやたん、血痰がある
- 胸の痛みや強い動悸を感じることが増えた
これらは呼吸器や心臓などに重篤な病気が隠れている可能性もあります。
早めに診断を受けることで治療方針が決まり、症状の悪化を防ぐことができるでしょう。

受診時の流れと検査について
階段を上がるだけで強い息切れが起こる、あるいは最近息切れが増えたと感じるなら早めの専門受診を検討する方が安心です。
ここでは受診時にどういった流れで検査が進むのか、そして治療方針の決め方などを紹介します。
問診・視診・触診の重要性
医師はまず、患者さんの訴えや生活習慣、喫煙歴、職業、既往症などを詳しく確認します。
その後、聴診器で肺や心臓の音をチェックし、体のむくみなどがないか触診などを行います。
これらの初期評価が原因を絞り込むうえで重要です。
画像検査や機能検査
呼吸器内科では肺の状態を確認するためにレントゲン写真やCTスキャンを用いて精密検査を行います。
また、スパイロメトリー(肺活量検査)や心電図、血液検査を通じて肺や心臓、血液の状態を総合的に判断します。
必要に応じて運動負荷試験を実施して運動時の呼吸や心臓の反応を観察することもあります。
主な検査と目的を示した表
| 検査名 | 主な目的 | 病気の発見例 |
|---|---|---|
| レントゲン | 肺の大まかな形状や陰影の有無をチェック | 肺炎、肺がん |
| CTスキャン | 肺や気道の細かい構造を断面画像で確認 | 肺腫瘍、気管支拡張症など |
| スパイロメトリー | 肺活量や1秒量など、肺機能を数値化 | COPD、喘息 |
| 心電図 | 心臓のリズムや異常伝導をチェック | 心不整脈、心臓疾患 |
| 血液検査 | 貧血、炎症反応、甲状腺ホルモンなどをチェック | 貧血、甲状腺機能亢進症など |
治療方針の決定とフォローアップ
検査結果によっては薬物治療やリハビリテーション、生活習慣の指導などが提案されます。
例えばCOPDであれば吸入薬、気管支喘息であればステロイド吸入薬や抗アレルギー薬を使うことが多いです。
心臓や貧血の問題があるなら心臓薬の調整や鉄剤の投与などが必要になります。
治療後も定期的に通院し、病状や呼吸機能をチェックしてもらうことが大切です。
日常生活へのサポート
呼吸のリハビリや栄養指導など専門医のフォローアップを受けることで、階段を上るときの息切れが緩和しやすくなります。
定期受診の際に困りごとを相談することで自宅で行いやすい運動方法や注意点など具体的なサポートを得ることができます。
- 医療スタッフから日常生活に合わせた運動メニューを提案してもらう
- 呼吸法の指導を受けて、より深い呼吸ができるよう工夫する
- 進行度や病態に合った食事・栄養管理を実践する
自分1人では難しい問題も、専門家のアドバイスがあれば取り組みやすくなります。
病院受診後に取り組みたいポイントを整理した表
| 項目 | 具体例 | 期待できる結果 |
|---|---|---|
| リハビリテーション | 呼吸筋訓練、歩行トレーニング | 息切れしにくい体づくり |
| 薬剤管理 | 吸入薬の正しい使い方、服薬時間の遵守 | 症状の安定とコントロール |
| 食事指導 | タンパク質とビタミン、ミネラルのバランス確保 | 体力と免疫力の向上 |
| 禁煙・飲酒制限 | たばこを控え飲酒量を管理する | 肺や肝臓への負担減少 |
以上



