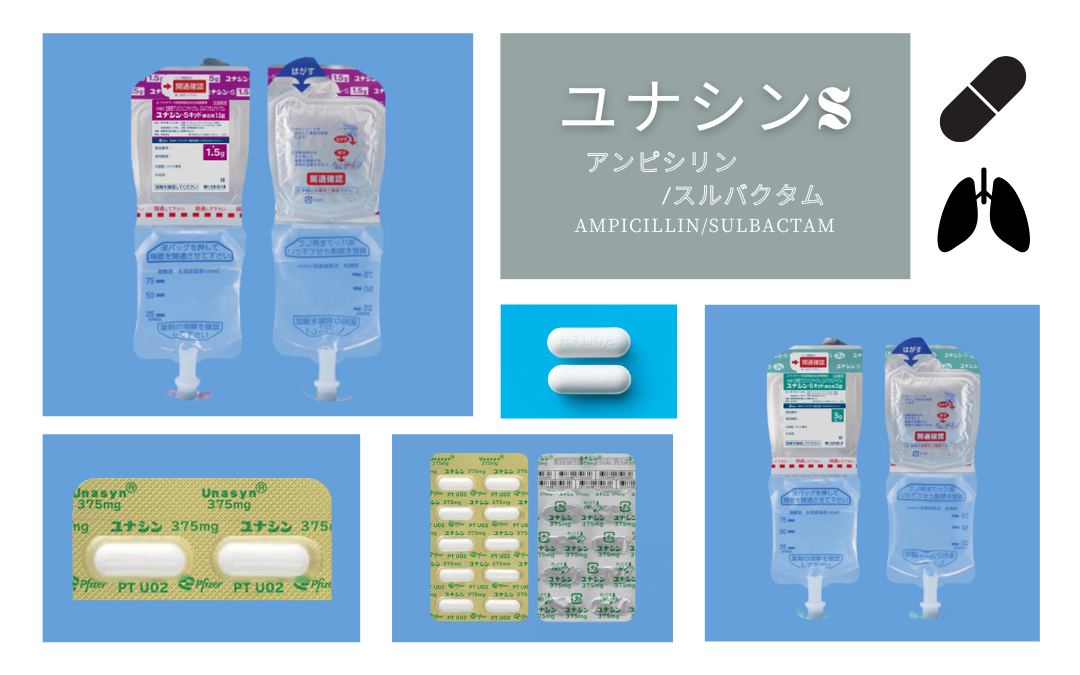
ユナシンS(アンピシリンナトリウム/スルバクタムナトリウム; Ampicillin/sulbactam)とは、感染症治療に用いられる抗生物質の一種で、細菌による様々な感染症に効果を発揮する薬剤です。
この薬は、多くの種類の細菌に対して効果を示し、呼吸器系の感染症を含む幅広い病気の治療に使用されています。
ユナシンは、二つの有効成分が協力して働くことで、幅広い細菌に対して強力な抗菌作用を示し、多くの患者さんの回復を助けています。
アンピシリンナトリウムが細菌の細胞壁を破壊し、スルバクタムナトリウムが細菌の抵抗力を弱めるという仕組みで、これにより呼吸器感染症をはじめとする多くの感染症に対して効果的に作用します。

ユナシンの有効成分と作用機序、効果について
有効成分の特徴
ユナシン(アンピシリンナトリウム/スルバクタムナトリウム)は、二つの重要な有効成分から構成されており、これらが協力して強力な抗菌作用を発揮する特徴的な抗生物質です。
アンピシリンナトリウムは、ペニシリン系抗生物質の一種で、細菌の細胞壁合成を阻害することで殺菌効果を示し、幅広い細菌に対して効果的に作用します。
スルバクタムナトリウムは、β-ラクタマーゼ阻害薬として機能し、細菌が産生する酵素(β-ラクタマーゼ)の働きを抑制することでアンピシリンの効果を増強させる役割を担い、抗生物質の効果を高めています。
| 有効成分 | 分類 | 主な作用 |
| アンピシリンナトリウム | ペニシリン系抗生物質 | 細菌の細胞壁合成阻害 |
| スルバクタムナトリウム | β-ラクタマーゼ阻害薬 | β-ラクタマーゼの働きを抑制 |
作用機序の詳細
アンピシリンナトリウムは、細菌の細胞壁を構成するペプチドグリカンの合成を阻害することで、細菌の増殖を抑制し最終的に死滅させる効果的な抗菌作用を持っています。
一方、スルバクタムナトリウムは、単独では抗菌作用を持ちませんが、β-ラクタマーゼという酵素を不可逆的に阻害する働きがあり、アンピシリンの効果を保護する重要な役割を果たしています。
この二つの成分が協調して作用することで、ユナシンは、幅広い細菌に対して効果的な抗菌活性を示すことができ、さまざまな感染症の治療に応用されています。
| 作用段階 | アンピシリンナトリウムの役割 | スルバクタムナトリウムの役割 |
| 第一段階 | 細菌の細胞壁に作用 | β-ラクタマーゼを阻害 |
| 第二段階 | ペプチドグリカン合成を阻害 | アンピシリンの効果を保護 |
| 最終段階 | 細菌を死滅させる | 抗菌効果を増強 |
抗菌スペクトラム
ユナシンの抗菌スペクトラムは非常に広く、グラム陽性菌やグラム陰性菌など、さまざまな種類の細菌に対して効果を発揮することが臨床試験で確認されています。
以下のような細菌に対して特に高い効果を示すことが知られています。
- グラム陽性菌(ブドウ球菌、連鎖球菌など)
- グラム陰性菌(大腸菌、クレブシエラ属、プロテウス属など)
特に、β-ラクタマーゼ産生菌に対しても高い効果を示すことが大きな特徴となっており、これにより従来の抗生物質では治療が困難だった感染症にも対応できる可能性が広がっています。
臨床効果
ユナシンは、様々な感染症の治療に用いられますが、特に呼吸器感染症において高い有効性が認められており、多くの医療機関で重要な治療選択肢の一つとなっています。
具体的には、肺炎、気管支炎、扁桃炎などの上下気道感染症に対して優れた治療効果を示し、患者の症状改善や早期回復に貢献しています。
さらに、尿路感染症や皮膚軟部組織感染症においても効果的であることが臨床試験により確認されており、感染症治療の幅広い場面で活用されています。
| 感染症の種類 | 治療効果 | 主な対象疾患 |
| 呼吸器感染症 | 高い | 肺炎、気管支炎、扁桃炎 |
| 尿路感染症 | 良好 | 膀胱炎、腎盂腎炎 |
| 皮膚軟部組織感染症 | 効果的 | 蜂窩織炎、創傷感染 |
| その他の感染症 | 症例により異なる | 腹腔内感染、骨髄炎など |
ユナシンの効果は、感染部位や原因菌の種類によって異なる可能性がありますが、多くの場合において速やかな症状改善が期待でき、患者のQOL向上に寄与しています。
また、重症感染症や複雑性感染症においても、その強力な抗菌作用により有効性を発揮することがあり、難治性感染症の治療においても重要な役割を果たしています。

使用方法と注意点
投与方法と用量
ユナシン(アンピシリンナトリウム/スルバクタムナトリウム)(Ampicillin sodium sulbactam sodium)は通常、医師の指示に基づいて点滴静注または筋肉内注射で投与され、感染症の種類や重症度に応じて適切な投与量が決定されます。
成人の標準的な投与量は、1日3〜4回に分けて投与され、1回の投与量は1.5〜3グラムとなることが多いですが、患者の年齢や体重、感染症の状態によって慎重に調整される必要があります。
小児の場合は体重に応じて投与量が設定され、一般的に1日150〜300mg/kgを3〜4回に分けて投与されますが、個々の患者の状態や感染症の進行度に応じて、医師が適切な投与量を判断します。
| 対象 | 1日投与回数 | 1回投与量 | 投与経路 |
| 成人 | 3〜4回 | 1.5〜3グラム | 点滴静注または筋肉内注射 |
| 小児 | 3〜4回 | 体重に応じて調整 | 点滴静注または筋肉内注射 |
投与期間
ユナシンの投与期間は、感染症の種類や重症度、患者の症状改善の状況などに応じて医師が総合的に判断し、個々の患者に最適な治療期間を設定します。
一般的に、軽度から中等度の感染症では5〜7日間程度の投与が行われることが多いですが、重症例や難治性の感染症では2週間以上の長期投与が必要となる場合もあり、患者の経過を慎重に観察しながら投与期間を決定します。
治療効果が確認された後も、再発予防のために数日間の継続投与が推奨されることがあり、これにより完全な治癒を目指すとともに、耐性菌の出現リスクを低減させる効果が期待されます。
| 感染症の程度 | 一般的な投与期間 | 継続投与の目的 |
| 軽度〜中等度 | 5〜7日間 | 再発予防 |
| 重症 | 2週間以上 | 完全治癒と耐性菌予防 |
投与時の注意点
ユナシンを投与する際には、以下の点に特に注意が必要であり、医療従事者は患者の安全性を最優先に考慮しながら慎重に投与を行う必要があります。
- アレルギー歴の確認:特にペニシリン系抗生物質に対するアレルギーの有無を慎重に確認し、過去にアレルギー反応が出た患者への投与は避けるべきです
- 腎機能障害がある患者では投与量の調整が必要となる可能性があり、クレアチニンクリアランスなどの検査結果を参考に、適切な投与量を決定することが重要です
点滴静注の場合、投与速度にも十分な注意が必要で、通常30分以上かけてゆっくりと投与し、患者の状態を継続的に観察しながら慎重に投与を進めます。
急速投与は副作用のリスクを高める可能性があるため避けるべきであり、特に高齢者や腎機能低下患者では、さらにゆっくりとした投与が推奨されます。
| 投与方法 | 注意点 | リスク回避の方法 |
| 点滴静注 | 30分以上かけてゆっくり投与 | 患者の状態を継続的に観察 |
| 筋肉内注射 | 深部に注射し、同一部位への反復注射を避ける | 注射部位を適切にローテーション |
相互作用
ユナシンは他の薬剤との相互作用に注意が必要であり、患者が服用している全ての薬剤について、事前に詳細な確認を行うことが不可欠です。
特に以下の薬剤との併用には慎重を期す必要があり、これらの薬剤を服用中の患者にユナシンを投与する際は、医師による綿密な観察と、必要に応じた投与量の調整が重要となります。
- アロプリノール(痛風治療薬)との併用で発疹のリスクが上昇する可能性があり、皮膚症状の出現に特に注意を払う必要があります
- メトトレキサート(抗リウマチ薬、抗がん剤)との併用で副作用が増強される可能性があり、血液検査などを通じて患者の状態を慎重にモニタリングすることが求められます
| 併用注意薬 | 起こりうる相互作用 | 必要な対応 |
| アロプリノール | 発疹リスクの上昇 | 皮膚症状の観察強化 |
| メトトレキサート | 副作用の増強 | 定期的な血液検査 |

ユナシンの適応対象となる患者様
呼吸器感染症患者
ユナシン(アンピシリンナトリウム/スルバクタムナトリウム)は、呼吸器感染症の患者に対して広く使用される抗生物質であり、その効果的な抗菌作用により多くの患者の症状改善に貢献しています。
特に市中肺炎や院内肺炎、急性気管支炎、慢性呼吸器疾患の急性増悪などの症状を呈する患者が主な対象となり、これらの疾患に罹患した患者の治療において重要な選択肢の一つとなっています。
これらの疾患では、グラム陽性菌やグラム陰性菌が原因となることが多く、ユナシンの広域スペクトラムが効果を発揮し、多くの患者の症状改善や早期回復につながる可能性があります。
| 呼吸器感染症 | 主な原因菌 | ユナシンの効果 |
| 市中肺炎 | 肺炎球菌、インフルエンザ菌 | 高い |
| 院内肺炎 | 緑膿菌、MRSA | 症例により異なる |
| 急性気管支炎 | マイコプラズマ、クラミジア | 効果的 |
| COPD急性増悪 | インフルエンザ菌、肺炎球菌 | 有効 |
尿路感染症患者
ユナシンは尿路感染症の治療にも有効であり、膀胱炎や腎盂腎炎などの症状を呈する患者に使用され、特に複雑性尿路感染症や再発性の尿路感染症を抱える患者において、その効果が期待されます。
尿路感染症の原因菌は多岐にわたりますが、ユナシンは大腸菌をはじめとする多くの病原体に対して効果を示し、患者の症状改善や再発予防に寄与する可能性があります。
特に、抗生物質の使用歴がある患者や、尿路の解剖学的異常を有する患者など、通常の抗生物質では治療が難しい場合にも、ユナシンが選択されることがあります。
皮膚軟部組織感染症患者
ユナシンは皮膚や軟部組織の感染症にも効果を発揮し、蜂窩織炎や創傷感染、褥瘡感染などの患者に使用され、これらの感染症の迅速な治療と症状の改善に貢献します。
これらの感染症では黄色ブドウ球菌や連鎖球菌などのグラム陽性菌が主な原因となることが多く、ユナシンの抗菌スペクトラムがこれらの菌に対して効果的に作用し、患者の回復を促進する可能性があります。
特に糖尿病患者や免疫不全患者など、皮膚軟部組織感染症のリスクが高い患者群において、ユナシンの使用が検討され、これらのハイリスク患者の感染症管理に重要な役割を果たします。
| 皮膚軟部組織感染症 | 主な症状 | 好発部位 | リスク因子 |
| 蜂窩織炎 | 発赤、腫脹、熱感 | 下肢、顔面 | 糖尿病、静脈不全 |
| 創傷感染 | 膿瘍形成、発熱 | 手術創部、外傷部位 | 免疫不全、栄養不良 |
| 褥瘡感染 | 発赤、浸出液、悪臭 | 仙骨部、踵部 | 長期臥床、低栄養 |
β-ラクタマーゼ産生菌感染症患者
ユナシンの特徴的な適応対象として、β-ラクタマーゼ産生菌による感染症を抱える患者が挙げられ、これらの患者では通常のペニシリン系抗生物質が効きにくい可能性があるため、ユナシンのβ-ラクタマーゼ阻害作用が重要な役割を果たします。
特に耐性菌感染症のリスクが高い入院患者や、抗生物質の使用歴がある患者において、ユナシンの使用が検討されることがあり、これらの患者の治療選択肢を広げる重要な薬剤となっています。
β-ラクタマーゼ産生菌による感染症は、治療が困難で長期化するリスクがあるため、ユナシンのような強力な抗菌薬の使用が患者の予後改善に寄与する可能性があります。
| β-ラクタマーゼ産生菌 | 特徴 | 感染リスク因子 | ユナシンの有効性 |
| ESBL産生菌 | 第三世代セフェムに耐性 | 長期入院、抗生剤多用 | 高い |
| AmpC型β-ラクタマーゼ産生菌 | セファマイシンにも耐性 | 免疫不全、慢性疾患 | 効果的 |
高齢者や基礎疾患を有する患者
ユナシンは高齢者や様々な基礎疾患を有する患者にも使用されることがあり、これらの患者群では感染症のリスクが高く、また重症化しやすい傾向にあるため、広域スペクトラムを持つユナシンが選択されることがあります。
ただし、高齢者や腎機能低下患者では、薬物の代謝や排泄に影響が出る可能性があるため、投与量や投与間隔の調整が必要となることがあり、個々の患者の状態に応じた慎重な投与が求められます。
以下のような患者群でユナシンの使用が検討されますが、それぞれの患者の状態や合併症、他の薬剤との相互作用などを総合的に考慮して、使用の判断がなされます。
- 慢性呼吸器疾患(COPD、気管支喘息など)を有する患者
- 糖尿病患者
- 心疾患患者
- 免疫抑制状態にある患者

服用期間
一般的な治療期間
ユナシン(アンピシリンナトリウム/スルバクタムナトリウム)の治療期間は、感染症の種類や重症度、患者の全身状態、治療反応性などによって異なりますが、一般的に5日から14日程度の投与が行われることが多いです。
軽度から中等度の感染症では、通常5日から7日間の投与で十分な効果が得られることが多く、症状の改善が見られた場合はこの期間で治療を終了することがありますが、個々の患者の状態に応じて調整されます。
重症例や難治性の感染症では、10日から14日間、あるいはそれ以上の長期投与が必要となる場合もあり、患者の症状や検査結果、バイタルサインの推移を慎重に評価しながら、適切な治療期間が決定されます。
| 感染症の程度 | 一般的な治療期間 | 備考 | 考慮すべき因子 |
| 軽度〜中等度 | 5〜7日 | 症状改善で終了可 | 基礎疾患、年齢 |
| 重症 | 10〜14日以上 | 経過観察が必要 | 合併症、耐性菌 |
呼吸器感染症における治療期間
呼吸器感染症に対するユナシンの治療期間は、感染部位や原因菌、患者の基礎疾患、初期治療への反応性などによって異なりますが、一般的には以下のような期間が目安となり、臨床症状の改善や検査値の推移を考慮しながら調整されます。
- 市中肺炎:7〜10日間、重症度や原因菌に応じて延長することがある
- 院内肺炎:10〜14日間、耐性菌の関与や合併症の有無により長期化する可能性がある
- 急性気管支炎:5〜7日間、基礎疾患がない場合は短期間で終了できることもある
- 慢性呼吸器疾患の急性増悪:7〜14日間、基礎疾患の重症度や過去の増悪歴を考慮して決定される
これらの期間は、あくまでも目安であり、個々の患者の状態や治療反応性、合併症の有無によって柔軟に調整されることが重要です。
| 呼吸器感染症 | 治療期間の目安 | 考慮すべき因子 | 延長が必要な場合 |
| 市中肺炎 | 7〜10日 | 重症度、原因菌 | 多剤耐性菌感染 |
| 院内肺炎 | 10〜14日 | 耐性菌リスク | 人工呼吸器関連 |
| 急性気管支炎 | 5〜7日 | 合併症の有無 | 慢性気道疾患合併 |
| COPD急性増悪 | 7〜14日 | 基礎疾患の状態 | 頻回増悪歴あり |
治療効果の評価と期間調整
ユナシンによる治療効果は、通常投与開始後48〜72時間以内に評価され、この期間内に発熱や呼吸困難などの症状が改善し、炎症マーカーの低下が見られるかどうかが治療継続の判断材料となり、早期の効果判定が予後改善に重要な役割を果たします。
効果が不十分と判断された場合は、投与量の増加や他の抗菌薬への変更、さらなる原因検索が検討されることがあり、患者の状態に応じた迅速な対応が求められます。
一方、良好な治療反応が得られた場合でも、再発予防のため、症状消失後さらに数日間の投与継続が推奨されることがあり、個々の患者のリスク因子や感染症の特性を考慮して慎重に判断されます。
| 評価項目 | 良好な反応 | 不十分な反応 | 評価のタイミング |
| 体温 | 解熱傾向 | 高熱持続 | 24〜48時間後 |
| 呼吸状態 | 改善 | 悪化または不変 | 24〜72時間後 |
| 炎症マーカー | 低下 | 上昇または高値持続 | 48〜72時間後 |
| 画像所見 | 改善傾向 | 悪化または不変 | 3〜5日後 |
予後に影響を与える因子
ユナシンによる治療の予後は、感染症の種類や重症度だけでなく、様々な要因によって影響を受け、これらの因子を総合的に評価することで、個々の患者の予後予測や治療方針の決定に役立てることができます。
特に以下のような因子が予後に大きく関わることが知られており、これらの要素を考慮した総合的なアプローチが求められます。
- 患者の年齢と基礎疾患:高齢者や重度の基礎疾患を有する患者では、予後不良となるリスクが高い
- 感染症の重症度と合併症の有無:重症感染症や合併症を伴う場合は、治療期間の延長や予後不良のリスクが増加する
- 治療開始までの時間:早期治療開始が良好な予後につながる可能性が高い
- 薬剤耐性菌の関与:耐性菌感染症では、治療に難渋し予後不良となるリスクが高まる
高齢者や重度の基礎疾患を有する患者では、治療反応が遅れるまたは不十分となる可能性があり、より慎重な経過観察と、必要に応じた治療強化や支持療法の追加が重要となります。
長期予後と再発予防
ユナシンによる治療が成功し、急性期の症状が改善した後も、長期的な予後を考慮することが重要であり、特に慢性呼吸器疾患を有する患者では、感染症の再発リスクが高いため、継続的な管理と予防策の実施が求められます。
再発予防のために以下のような対策が推奨され、これらを患者の生活習慣や環境に合わせて適切に実施することで、長期的な予後改善につながる可能性があります。
- 禁煙指導:喫煙は呼吸器感染症のリスクを高めるため、禁煙支援が重要
- ワクチン接種(インフルエンザ、肺炎球菌):定期的なワクチン接種により感染リスクを低減
- 栄養状態の改善:適切な栄養摂取が免疫機能の維持に重要
- 適度な運動療法:全身状態の改善と呼吸機能の維持に効果的
これらの予防策を実施することで、再発のリスクを低減し、長期的な予後の改善につながる可能性があり、患者の生活の質(QOL)向上にも寄与します。
| 再発予防策 | 効果 | 実施頻度 | 注意点 |
| 禁煙 | 感染リスク低下 | 継続的 | 禁煙補助薬の使用を考慮 |
| ワクチン接種 | 特定病原体への防御 | 年1回〜数年ごと | 接種時期の適切な選択 |
| 栄養管理 | 免疫機能強化 | 毎日 | 個別の栄養指導が有効 |
| 運動療法 | 全身状態改善 | 週3〜5回 | 過度な負荷を避ける |

ユナシンの副作用やデメリット
消化器系の副作用
ユナシン(アンピシリンナトリウム/スルバクタムナトリウム)の使用に伴い、消化器系の副作用が比較的高頻度で報告されており、患者の生活の質に影響を与える可能性があります。
特に下痢、悪心、嘔吐などの症状が現れることがあり、これらの症状は軽度から中等度のものが多いですが、患者のQOLに影響を与える場合があり、時に日常生活や治療継続の障害となることがあります。
稀に偽膜性大腸炎などの重篤な合併症を引き起こす可能性もあるため、持続的な下痢や腹痛が見られる際には注意が必要であり、速やかな医療機関への相談が推奨されます。
| 消化器系副作用 | 発現頻度 | 対処法 | 注意点 |
| 下痢 | 比較的高い | 水分補給、整腸剤 | 脱水に注意 |
| 悪心・嘔吐 | 中程度 | 制吐剤、食事指導 | 経口摂取不良に注意 |
| 腹痛 | 低い | 経過観察、症状緩和 | 重症化の兆候に注意 |
| 偽膜性大腸炎 | 稀 | 投与中止、専門的治療 | 早期発見が重要 |
過敏症状
ユナシンはペニシリン系抗生物質であるため、アレルギー反応のリスクがあり、過去にペニシリン系抗生物質でアレルギー反応を経験した患者には使用を避けるべきであり、慎重な問診と経過観察が必要です。
過敏症状としては、皮疹、蕁麻疹、発熱などが報告されており、これらの症状は投与開始後比較的早期に出現することが多いため、投与開始直後からの注意深い観察が重要となります。
重篤な過敏症反応としてアナフィラキシーショックが起こる可能性があるため、投与前のアレルギー歴の確認と、投与中の厳重な監視が不可欠であり、緊急時の対応体制を整えておく必要があります。
- 軽度の過敏症状
- 皮疹:発赤、かゆみを伴う発疹
- 発熱:38度前後の微熱
- 掻痒感:全身または局所的なかゆみ
- 重篤な過敏症状
- アナフィラキシーショック:急激な血圧低下、呼吸困難
- 血管浮腫:顔面、口唇、舌の急激な腫れ
- スティーブンス・ジョンソン症候群:高熱、粘膜疹、皮膚の広範囲な発赤と剥離
肝機能障害
ユナシンの使用に伴い、肝機能障害が発生する可能性があり、通常は軽度から中等度の一過性の肝酵素上昇として現れ、投与終了後に自然に改善することが多いですが、患者の状態によっては注意深いモニタリングが必要となります。
高齢者や既存の肝疾患を有する患者では、肝機能障害のリスクが高まるため、定期的な肝機能検査によるモニタリングが重要であり、異常値の早期発見と適切な対応が求められます。
稀に重篤な肝障害を引き起こす場合もあるため、黄疸、倦怠感、食欲不振などの症状が現れた際には、直ちに医療機関に相談し、必要に応じて投与の中止や代替治療の検討が必要となります。
| 肝機能検査項目 | 軽度上昇 | 中等度上昇 | 重度上昇 | 対応 |
| AST (GOT) | 正常上限の2倍未満 | 2〜5倍 | 5倍以上 | 経過観察/減量検討 |
| ALT (GPT) | 正常上限の2倍未満 | 2〜5倍 | 5倍以上 | 経過観察/減量検討 |
| ALP | 正常上限の2倍未満 | 2〜3倍 | 3倍以上 | 胆道系障害の評価 |
| γ-GTP | 正常上限の2倍未満 | 2〜5倍 | 5倍以上 | アルコール摂取確認 |
血液系の副作用
ユナシンによる血液系の副作用として、貧血、白血球減少、血小板減少などが報告されており、これらの副作用は比較的稀ですが、長期投与や高用量投与時にリスクが高まる可能性があるため、定期的な血液検査による慎重なモニタリングが必要です。
特に好中球減少は感染リスクを高めるため、定期的な血液検査によるモニタリングが大切であり、好中球数が著しく低下した場合には、投与の中止や用量調整、G-CSF製剤の使用などの対応を検討する必要があります。
これらの血液系副作用は、多くの場合可逆的であり、投与中止後に改善することが多いですが、重篤な場合には長期的な影響を及ぼす可能性もあるため、早期発見と適切な対応が重要となります。
| 血液系副作用 | 発現頻度 | 注意すべき症状 | モニタリング頻度 |
| 貧血 | 低い | 倦怠感、息切れ | 2週間に1回 |
| 白血球減少 | 中程度 | 発熱、感染症状 | 週1回 |
| 血小板減少 | 低い | 出血傾向、紫斑 | 2週間に1回 |
| 好中球減少 | 中程度 | 感染症状の増悪 | 週1回 |
腎機能への影響
ユナシンは主に腎臓から排泄されるため、腎機能障害のある患者では蓄積のリスクがあり、高齢者や既存の腎疾患を有する患者では、腎機能に応じた用量調整が必要となることがあるため、投与前および投与中の腎機能評価が重要です。
稀に急性腎障害を引き起こす可能性もあるため、腎機能の定期的なモニタリングが重要であり、特に高リスク患者では、尿量、血清クレアチニン、電解質バランスなどを注意深く観察する必要があります。
腎機能障害が疑われる場合には、速やかに投与量の調整や代替薬への変更を検討し、必要に応じて腎臓専門医へのコンサルテーションを行うことが推奨されます。
| 腎機能障害の程度 | クレアチニンクリアランス | 推奨用量調整 | モニタリング頻度 |
| 軽度 | 50-80 mL/分 | 通常量 | 週1回 |
| 中等度 | 30-50 mL/分 | 75%に減量 | 3-4日に1回 |
| 重度 | 30 mL/分未満 | 50%に減量 | 毎日 |
| 血液透析患者 | – | 透析後に投与 | 透析ごと |
耐性菌の出現
ユナシンの不適切な使用や長期使用により、耐性菌が出現するリスクがあり、特にメチシリン耐性黄色ブドウ球菌(MRSA)や基質拡張型β-ラクタマーゼ(ESBL)産生菌などの多剤耐性菌の増加が問題となっています。
耐性菌の出現は治療の難渋化や入院期間の延長につながる可能性があるため、適切な使用と感受性モニタリングが重要であり、抗菌薬の適正使用プログラム(Antimicrobial Stewardship Program)の実施が推奨されます。
耐性菌対策として、ユナシンの使用は必要最小限にとどめ、適切な投与期間と用量を遵守することが重要であり、また、定期的な細菌培養検査と感受性試験の実施により、耐性菌の早期発見と適切な対応が可能となります。

代替治療薬
β-ラクタマーゼ阻害剤配合抗菌薬の選択
ユナシン(アンピシリンナトリウム/スルバクタムナトリウム)が効果を示さない状況では、別のβ-ラクタマーゼ阻害剤配合抗菌薬への切り替えを検討することが必要となり、感染症の適切な管理に向けた重要なステップとなります。
タゾバクタム/ピペラシリン(TAZ/PIPC)やクラブラン酸/アモキシシリン(CVA/AMPC)などの薬剤は広範囲の細菌に対して抗菌活性を有しており、ユナシンが効果を発揮しない耐性菌に対しても有効である可能性が高く、治療の選択肢を広げる役割を果たします。
これらの薬剤は異なるβ-ラクタマーゼ阻害のスペクトルを持つため、個々の患者の感染状況や原因菌の推定に基づいて選択することが望ましく、より効果的な治療につながる可能性があります。
| 代替薬 | 特徴 | 主な適応 |
| TAZ/PIPC | 広域スペクトル | 重症感染症 |
| CVA/AMPC | 経口投与可能 | 軽度から中等度の感染症 |
カルバペネム系抗菌薬への移行
ユナシンを含むペニシリン系薬剤が無効な場合、カルバペネム系抗菌薬への切り替えが考慮され、より強力な抗菌作用を期待することができます。
イミペネム/シラスタチンやメロペネムといったカルバペネム系薬は非常に広域なスペクトルを持ち、多くの多剤耐性菌に対しても効果を発揮するため、重症感染症の治療において重要な役割を果たします。
しかしながら、カルバペネム系薬剤の使用は耐性菌の出現リスクを考慮し、慎重に判断する必要があり、適切な使用方法を熟知することが医療従事者に求められます。
感染の重症度や患者の全身状態を総合的に評価し、適応を見極めることが大切であり、個々の症例に応じた最適な治療選択につながります。
ニューキノロン系抗菌薬の活用
β-ラクタム系抗菌薬全般に耐性を示す菌種が疑われる際には、ニューキノロン系抗菌薬への変更が選択肢となることがあり、治療の幅を広げる重要な手段となります。
レボフロキサシンやシプロフロキサシンなどのニューキノロン系薬剤は、細菌のDNAジャイレースやトポイソメラーゼIVを阻害することで殺菌作用を示し、多くの病原菌に対して効果的に働きます。
これらの薬剤は幅広い抗菌スペクトルを持ち、特にグラム陰性菌に対して強い効果を発揮するため、ユナシンが効果を示さない様々な感染症の治療に有用です。
| 薬剤名 | 主な適応 | 投与経路 |
| レボフロキサシン | 呼吸器感染症 | 経口・注射 |
| シプロフロキサシン | 尿路感染症 | 経口・注射 |
グリコペプチド系抗菌薬の考慮
メチシリン耐性黄色ブドウ球菌(MRSA)などの耐性グラム陽性菌による感染が疑われる場合、グリコペプチド系抗菌薬の使用を検討することがあり、治療の選択肢を広げる重要な戦略となります。
バンコマイシンやテイコプラニンといったグリコペプチド系薬剤は、細菌の細胞壁合成を阻害することで殺菌効果を示し、多くの耐性グラム陽性菌に対して高い有効性を持ちます。
これらの薬剤は特にMRSAをはじめとする多剤耐性グラム陽性菌に対して有効性が高いため、ユナシンが効果を示さない重症感染症例での使用が考慮され、治療の成功率を高める可能性があります。
グリコペプチド系抗菌薬の特徴
- 多剤耐性グラム陽性菌に有効
- 血中濃度モニタリングが不可欠
- 腎機能障害のリスクに注意
- 投与方法の調整が必要
抗MRSA薬の新たな選択肢
近年、従来のグリコペプチド系薬剤に加え、リネゾリドやダプトマイシンといった新しいタイプの抗MRSA薬が登場し、治療の選択肢がさらに拡大しています。
これらの薬剤は、バンコマイシン耐性菌を含む多くの耐性グラム陽性菌に対しても効果を発揮するため、ユナシンが無効な重症感染症例での使用が増加しており、治療成績の向上に貢献しています。
特にリネゾリドは経口投与が可能であり、外来治療への移行がスムーズに行えるというメリットがあるため、患者のQOL向上にもつながる可能性があります。
| 抗MRSA薬 | 作用機序 | 特徴 |
| リネゾリド | タンパク合成阻害 | 経口投与可能 |
| ダプトマイシン | 細胞膜傷害 | 殺菌的作用 |
併用療法の検討
単剤での治療が困難な場合、複数の抗菌薬を組み合わせた併用療法を考慮することがあり、より効果的な感染症コントロールを目指すアプローチとなります。
例えば、カルバペネム系薬剤とアミノグリコシド系薬剤の併用は、相乗効果により治療効果を高める可能性があり、難治性感染症に対する有効な戦略となることがあります。
併用療法を選択する際には、薬剤間の相互作用や副作用のリスクを慎重に評価し、患者の状態に応じて適切な組み合わせを選択することが求められ、個々の症例に最適化された治療計画の立案が不可欠です。
併用療法の目的
- 抗菌スペクトルの拡大
- 相乗効果による治療効果の向上
- 耐性菌出現の抑制
- 副作用リスクの分散
抗菌薬以外のアプローチ
ユナシンを含む抗菌薬治療が奏功しない場合、感染巣の外科的ドレナージや異物除去といった非薬物療法の併用が必要となることがあり、総合的な治療戦略の一環として重要な役割を果たします。
特に膿瘍形成や感染性異物の存在が疑われる際には、これらの処置が治療成功の鍵を握ることも少なくなく、適切なタイミングでの介入が予後を左右する可能性があります。
また、免疫機能の低下が治療抵抗性の原因となっている可能性もあるため、基礎疾患の管理や栄養状態の改善など、患者の全身状態の最適化を図ることも重要であり、多角的なアプローチが求められます。
| 非薬物療法 | 適応例 | 期待される効果 |
| 外科的ドレナージ | 膿瘍形成 | 感染源の除去 |
| 異物除去 | カテーテル関連感染 | バイオフィルムの排除 |
治療効果のモニタリングと薬剤感受性試験の活用
代替治療薬への変更後も、臨床症状や炎症マーカーの推移を注意深く観察し、治療効果を継続的に評価することが不可欠であり、適切な治療方針の修正につながります。
薬剤感受性試験の結果を参考にしながら、使用中の抗菌薬が適切であるかを随時確認し、必要に応じて更なる治療方針の修正を行うことが求められ、最適な治療の実現に向けた努力が重要です。
感染症の治療においては、迅速かつ的確な判断と柔軟な対応が治療成功の可能性を高めることにつながり、医療チーム全体での情報共有と連携が患者の予後改善に大きく寄与します。

ユナシンの併用禁忌薬剤と安全な投薬管理
ユナシンと他のβ-ラクタム系抗菌薬の併用
ユナシン(アンピシリンナトリウム/スルバクタムナトリウム)は他のβ-ラクタム系抗菌薬との併用に関して特に注意が必要であり、薬剤の効果や安全性に影響を及ぼす可能性があるため、慎重な投与計画が求められます。
特にセファロスポリン系やカルバペネム系抗菌薬との併用は同じ作用機序を持つため、相乗効果よりも拮抗作用が生じる危険性が高く、治療効果の低下につながることがあり、感染症のコントロールを困難にする可能性があります。
このような併用を避けることで薬剤耐性菌の出現リスクを軽減し、患者の治療効果を最大化することができるため、慎重な薬剤選択が求められ、個々の症例に応じた適切な抗菌薬療法の立案が不可欠です。
| 併用禁忌薬剤 | 理由 | 潜在的リスク |
| セファゾリン | 拮抗作用 | 治療効果低下 |
| メロペネム | 効果減弱 | 耐性菌出現 |
ユナシンとアミノグリコシド系抗菌薬の相互作用
ユナシンとアミノグリコシド系抗菌薬(ゲンタマイシンなど)の併用は化学的に不安定な複合体を形成し、両薬剤の効果を著しく低下させる可能性があるため、投与方法に関する十分な配慮が必要となります。
この相互作用は特に静脈内投与時に顕著であり、同一の輸液ラインを使用することで薬剤の不活化が起こり、治療失敗のリスクが高まることがあるため、投与経路の選択や投与タイミングの調整が重要となります。
したがって、これらの薬剤を併用する際には別々の輸液ラインを使用するなど投与方法に細心の注意を払う必要があり、医療従事者間での情報共有が不可欠であり、チーム医療の重要性が強調されます。
アミノグリコシド系抗菌薬との併用時の注意点
- 別々の輸液ラインを使用し、物理的な相互作用を防止する
- 投与時間をずらし、薬物動態学的な干渉を最小限に抑える
- 血中濃度モニタリングの実施により、適切な薬物濃度を維持する
- 腎機能の定期的な評価を行い、副作用の早期発見に努める
ユナシンと抗凝固薬の相互作用
ユナシンはワルファリンなどの抗凝固薬との併用において注意が必要であり、血液凝固能に影響を与える可能性があるため、定期的な凝固能検査と用量調整が重要となります。
ユナシンの投与によりビタミンK産生腸内細菌が抑制されることでワルファリンの作用が増強され、出血リスクが上昇することがあるため、定期的な凝固能モニタリングが重要となり、特に治療初期の厳密な管理が求められます。
この相互作用は特に高齢者や肝機能障害のある患者で顕著に現れることがあるため、患者の背景因子を考慮した慎重な投薬管理が求められ、個別化された治療アプローチの採用が不可欠です。
| 薬剤 | 相互作用 | モニタリング項目 |
| ワルファリン | 抗凝固作用増強 | PT-INR |
| ヘパリン | 出血リスク上昇 | APTT |
ユナシンとメトトレキサートの併用リスク
ユナシンとメトトレキサート(抗リウマチ薬、抗がん剤)の併用は重篤な副作用を引き起こす可能性があり、特に注意が必要であるため、やむを得ず併用する場合は厳重な管理体制の構築が不可欠です。
ユナシンがメトトレキサートの腎排泄を阻害することで血中濃度が上昇し、骨髄抑制や肝機能障害などの深刻な有害事象のリスクが高まることがあるため、定期的な血液検査と肝機能検査の実施が重要となります。
このため両薬剤の併用が避けられない場合には、メトトレキサートの投与量調整や頻回の血液検査による厳重なモニタリングが不可欠となり、患者の状態に応じて柔軟に治療計画を修正する必要があります。
| 副作用 | モニタリング項目 | 注意点 |
| 骨髄抑制 | 血球数 | 定期的な血液検査 |
| 肝機能障害 | 肝酵素値 | 肝機能検査の頻回実施 |
ユナシンと経口避妊薬の相互作用
ユナシンは経口避妊薬の効果を減弱させる可能性があり、避妊の確実性に影響を与えることがあるため、患者への適切な情報提供と代替避妊法の指導が大切です。
この相互作用はユナシンが腸内細菌叢を変化させることで経口避妊薬のエストロゲン成分の再吸収を阻害するために生じると考えられており、避妊効果の低下だけでなく、不正性器出血などの副作用リスクも高まる可能性があります。
ユナシン投与中およびユナシン投与終了後少なくとも7日間は追加の避妊法(コンドームなど)を併用することが推奨され、患者への適切な情報提供と指導が大切であり、医療者と患者のコミュニケーションの重要性が強調されます。
経口避妊薬との併用時の注意点
- 追加の避妊法の併用を推奨し、確実な避妊効果を確保する
- 投与期間中の妊娠リスクの説明を行い、患者の理解を深める
- ホルモン補充療法への影響の考慮し、必要に応じて治療計画を調整する
- 長期使用時の代替避妊法の検討を行い、最適な避妊方法を選択する
ユナシンとプロベネシドの相互作用
ユナシンとプロベネシド(痛風治療薬)の併用は薬物動態に大きな影響を与える可能性があり、注意深い管理が求められるため、投与量や投与間隔の調整が必要となる場合があります。
プロベネシドはユナシンの尿細管分泌を阻害することで血中濃度を上昇させ、半減期を延長させる効果があり、この作用により抗菌効果の増強が期待できる一方で、副作用リスクも高まる可能性があります。
この相互作用を利用してユナシンの血中濃度を維持する目的で併用されることもありますが、副作用リスクの増大や薬物蓄積の可能性があるため、慎重な投与設計が不可欠であり、患者の腎機能や全身状態を考慮した個別化された投与計画の立案が重要です。
| 相互作用 | 影響 | 臨床的意義 |
| 血中濃度上昇 | 効果増強 | 投与間隔延長の可能性 |
| 半減期延長 | 副作用リスク上昇 | 慎重なモニタリングが必要 |

薬価
ユナシンの基本薬価
ユナシン(アンピシリンナトリウム/スルバクタムナトリウム)の薬価は製剤の種類や含量によって異なり、一般的な静注用キット製剤(1.5g)の場合、1キットあたり943円となっており、医療機関での使用実態や製造コストを考慮して設定されています。
この価格設定は医療機関での使用を考慮して決められており、患者の自己負担額はこれよりも低くなる傾向があり、保険適用や各種医療費助成制度の利用により、実際の支払い額は大きく変動します。
処方期間による薬剤費の変動
1週間処方の場合、通常1日2回(全6g)の投与で計28キット分が必要となり、薬剤費の総額は26,404円となり、短期的な感染症治療における標準的な使用パターンを反映しています。
一方、1ヶ月処方では計60回分となり、総額は113,160円に達し、慢性的な感染症や予防的投与などの長期使用時には、経済的負担が増大する点に注意が必要です。
| 処方期間 | 投与回数 | 薬剤費総額 |
| 1週間 | 14回 | 26,404円 |
| 1ヶ月 | 60回 | 113,160円 |
ジェネリック医薬品の価格比較
ユナシンのジェネリック医薬品も複数存在し、これらは先発品と比べて20〜30%程度安価になっており、患者の経済的負担軽減と医療費全体の抑制に貢献しています。
例えば、あるジェネリック製品の場合、1キット(1.5g)あたり522円程度で、1週間処方で14,616円、1ヶ月処方で62,640円となり、長期治療を要する患者にとって大きな経済的メリットとなります。
長期使用時の経済的考慮
慢性感染症などで長期使用が必要な際には、経済的負担が増大するため、医師と相談のうえ、代替薬や投与方法の変更を検討することで、治療効果を維持しつつ経済的負担を軽減できます。
このような状況では、定期的な治療効果の評価と薬剤選択の見直しが大切であり、患者の生活の質と経済状況を考慮した総合的な治療アプローチが求められます。
なお、上記の価格は2024年8月時点のものであり、最新の価格については随時ご確認ください。
以上

- 参考にした論文