マイコプラズマ肺炎は呼吸器疾患の一種で、マイコプラズマという細菌が原因で主に肺に炎症が生じる感染症です。
このマイコプラズマ肺炎は学童期から青年期にかけての発症が多く見られ、咳や発熱などの症状が特徴的とされています。
多くの場合マイコプラズマ肺炎は適切な診断と対症療法により良好な経過をたどりますが、重症化した際には入院治療が必要となることもあります。
マイコプラズマ肺炎にみられる主な症状
マイコプラズマ肺炎の主な症状としては発熱、咳、喀痰、倦怠感、頭痛などが挙げられます。
マイコプラズマ肺炎は症状が非特異的で多岐にわたるため早期の診断が困難となる場合があります。
発熱
マイコプラズマ肺炎における発熱は緩やかに上昇することが多く、38度から40度程度の熱が数日から1週間ほど続く可能性があります。
咳と喀痰
マイコプラズマ肺炎の咳は当初乾性咳嗽として始まり、徐々に湿性咳嗽へと変化していく傾向にあります。
喀痰は粘稠性が高く、膿性となる場合もあり、咳と共に次第に増加していきます。
倦怠感と頭痛
マイコプラズマ肺炎の特徴的な症状として全身倦怠感や頭痛も挙げられます。
これらの症状は発熱と同時に現れることが多く、病状の進行に伴って増強していきます。
| 症状 | 特徴 |
| 倦怠感 | 全身に及ぶ強い疲労感 |
| 頭痛 | 発熱と同時に出現することが多い |
その他の症状
以下のような症状を伴う場合もあります。
- 筋肉痛
- 関節痛
- 食欲不振
- 胸痛
- 呼吸困難

マイコプラズマ肺炎を引き起こす原因と発症のメカニズム
マイコプラズマ肺炎はマイコプラズマ属の細菌、特にマイコプラズマ・ニューモニエによって引き起こされる呼吸器の感染症です。
マイコプラズマ属の細菌
マイコプラズマは細胞壁を持たない最小の細菌で、その中でもマイコプラズマ・ニューモニエが肺炎の主な原因菌となります。
| マイコプラズマの特徴 | 説明 |
| 細胞壁を持たない | 抗菌薬の標的となる構造がない |
| 小型の細菌 | 直径0.1~0.3μmと非常に小さい |
感染経路
マイコプラズマ肺炎は主に飛沫感染により伝播します。
感染者の咳やくしゃみ、会話などで生じた飛沫に含まれるマイコプラズマを吸入することで感染が成立します。
好発年齢と季節性
マイコプラズマ肺炎は学童期から若年成人に多く見られ、特に5歳から15歳の年齢層で発症のピークがあります。
また、秋から冬にかけて流行することが多く、数年ごとに大きな流行を繰り返す傾向があります。
発症メカニズム
マイコプラズマは気道上皮細胞に付着し、細胞への直接的な障害や炎症反応を引き起こします。
マイコプラズマ肺炎の発症には以下のような要因が関与していると考えられています。
- マイコプラズマの毒性因子
- 宿主の免疫応答の過剰活性化
- ウイルスとの重複感染
- 喫煙などの環境因子
宿主の免疫応答が過剰に活性化されることで、間質性肺炎などの重篤な病態を呈する可能性もあります。

マイコプラズマ肺炎を診察・診断する際のポイント
マイコプラズマ肺炎の診察においては患者の症状や身体所見、検査結果を総合的に評価することが重要となります。
確定診断に至らない場合でも臨床的にマイコプラズマ肺炎が強く疑われる際は経験的治療が考慮されます。
問診と身体診察
マイコプラズマ肺炎の診察ではまず問診で発熱、咳、喀痰などの呼吸器症状に加え、頭痛、倦怠感、筋肉痛などの全身症状の有無を確認します。
また、症状の経過や家族内での類症者の存在についても聴取します。
身体診察では聴診により肺野のラ音の有無を評価します。
マイコプラズマ肺炎では乾性ラ音や湿性ラ音が聴取される場合があります。
| 病歴聴取のポイント | 身体診察のポイント |
| 呼吸器症状(咳、喀痰など) | 肺聴診(ラ音の有無) |
| 全身症状(発熱、倦怠感など) | 呼吸状態の評価 |
画像検査
胸部X線撮影はマイコプラズマ肺炎の診断に有用です。
特徴的な所見としては気管支壁の肥厚や間質性陰影の増強などがあります。
また、胸部CTではすりガラス影や小葉中心性の粒状影が見られることがあります。
| 胸部X線の所見 | 胸部CTの所見 |
| 気管支壁の肥厚 | すりガラス影 |
| 間質性陰影の増強 | 小葉中心性の粒状影 |
血液検査
マイコプラズマ肺炎では白血球数は正常範囲内であることが多く、CRPの上昇も軽度であることが特徴です。
ただし、重症例では白血球数やCRPの上昇が見られる場合があります。
確定診断
マイコプラズマ肺炎の確定診断には以下の検査が用いられます。
- 血清学的検査(補体結合反応、受身赤血球凝集反応など)
- 遺伝子検査(PCR法)
- 培養検査
血清学的検査ではペア血清で抗体価の有意な上昇を確認します。
また、遺伝子検査や培養検査は迅速性や特異性の面で優れています。

マイコプラズマ肺炎に特徴的な画像所見
マイコプラズマ肺炎の画像所見は胸部X線検査とCT検査において特徴的なパターンを示します。
画像所見のみでの確定診断は困難な場合があるため、臨床所見や検査結果を総合的に判断することが肝要です。
胸部X線検査
マイコプラズマ肺炎の胸部X線所見は、両側性の間質性陰影が特徴的です。
これは気管支周囲の炎症や浮腫を反映したものと考えられています。
また、気管支壁の肥厚や気管支透亮像の増強も見られることがあります。
| 胸部X線所見 | 特徴 |
| 間質性陰影 | 両側性、気管支周囲の炎症や浮腫を反映 |
| 気管支壁肥厚 | 炎症による気管支壁の肥厚 |
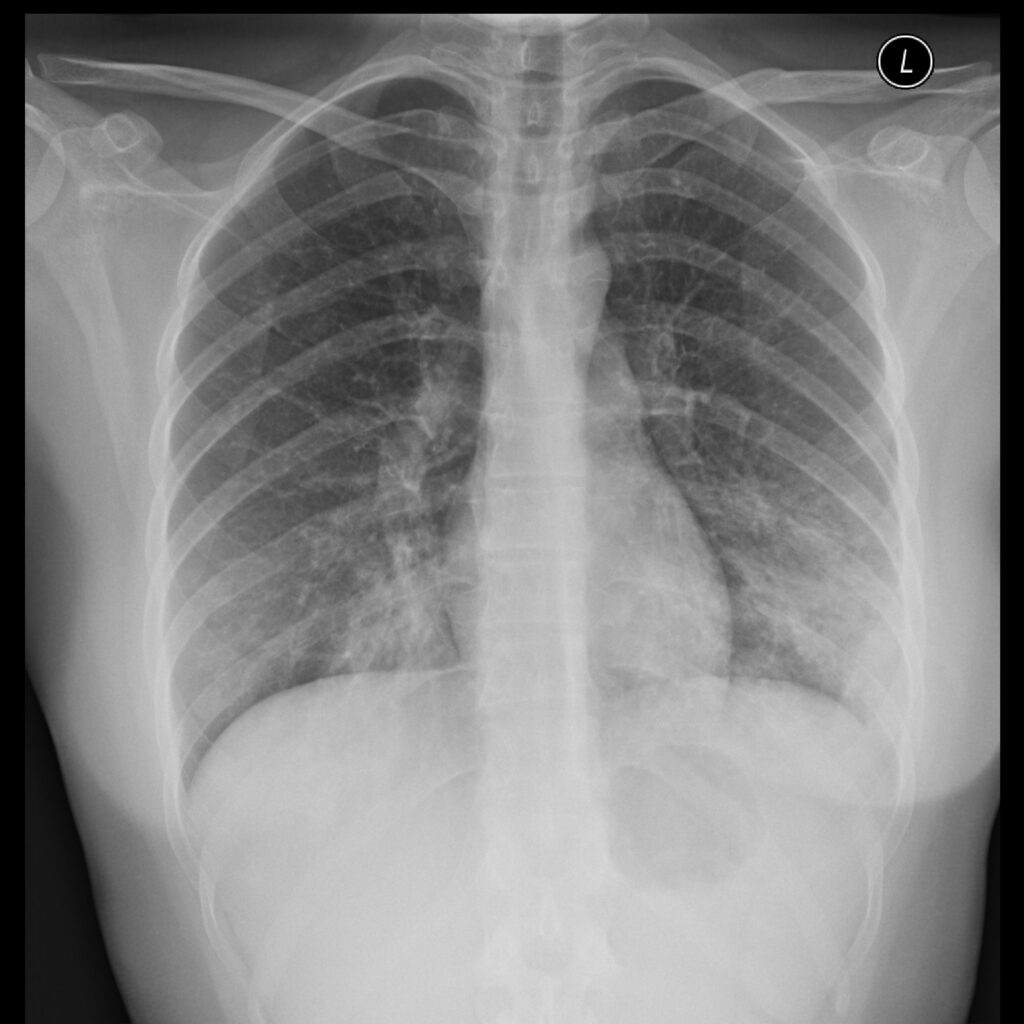
「左側優位の両側下肺野に気管支壁肥厚、すりガラス影~浸潤影などを認め、経気道炎症が示唆される。」
CT検査
CT検査ではすりガラス影や小葉中心性粒状影が特徴的な所見です。
すりガラス影は肺胞内の炎症性変化を反映しており、小葉中心性粒状影は細気管支周囲の炎症を示唆しています。
また、気管支壁肥厚や気管支拡張なども見られることがあります。
| CT所見 | 特徴 |
| すりガラス影 | 肺胞内の炎症性変化を反映 |
| 小葉中心性粒状影 | 細気管支周囲の炎症を示唆 |
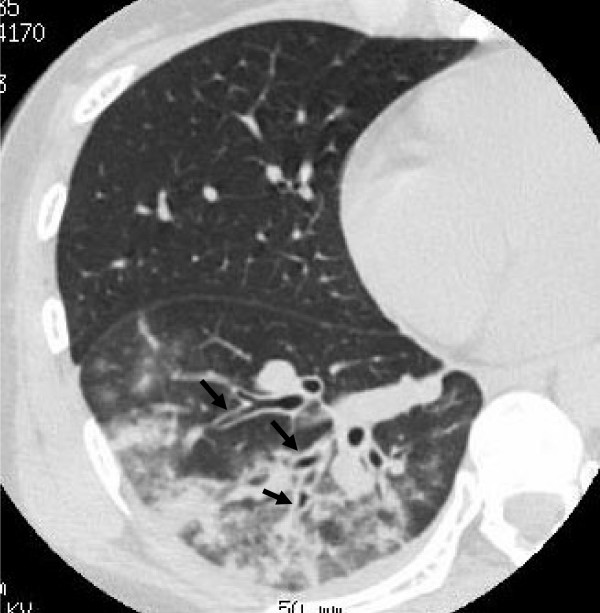
「右下葉に気管支壁肥厚、気管支走行に沿った広がりのすりガラス影~浸潤影を認め、マイコプラズマ肺炎として合致する所見である。
画像所見の経時的変化
マイコプラズマ肺炎の画像所見は病期によって変化します。
急性期にはすりガラス影や小葉中心性粒状影が主体ですが、経過とともに間質性陰影や気管支壁肥厚などが目立つようになります。
また、治療に伴い陰影の改善が見られます。
鑑別診断
マイコプラズマ肺炎の画像所見は他の肺炎や間質性肺炎との鑑別が重要です。
特に以下の疾患との鑑別を要します。
- ウイルス性肺炎
- 非定型肺炎(クラミジア肺炎など)
- 過敏性肺炎
- 薬剤性肺炎

マイコプラズマ肺炎に対する治療方針と治癒までの期間
マイコプラズマ肺炎の治療には主に抗菌薬の投与で、多くの場合は2週間前後で軽快します。
ただし、重症例や合併症を有する患者さんでは、より長期の治療を要する可能性があります。
抗菌薬治療
マイコプラズマ肺炎の治療にはマクロライド系抗菌薬やテトラサイクリン系抗菌薬が第一選択となります。
これらの薬剤はマイコプラズマに対して高い抗菌活性を示し、臨床的にも良好な効果が得られています。
マイコプラズマは非常に小さな細菌であり、細胞壁を持っていないため抗菌薬の効果が限定的です。
| 薬剤名 | 用法・用量 |
| アジスロマイシン | 500mg/日を3日間 |
| クラリスロマイシン | 400mg/日を7-14日間 |
重症例や合併症を有する患者に対しては、レスピラトリーキノロン系抗菌薬の使用が考慮されます。
これらの薬剤はマクロライド耐性株にも有効であり、重症肺炎の治療に用いられることがあります。
| 薬剤名 | 用法・用量 |
| レボフロキサシン | 500mg/日を7-14日間 |
| モキシフロキサシン | 400mg/日を7-14日間 |
治療期間
マイコプラズマ肺炎の治療期間は患者の症状や重症度によって異なりますが、一般的には以下のような経過をたどることが多いです。
- 抗菌薬投与開始後3-5日で解熱
- 1週間程度で咳や倦怠感などの症状が改善
- 2週間前後で胸部X線上の陰影が消失
ただし高齢者や免疫不全患者さんは治療反応が遅延し、より長期の治療を必要とする場合があります。
支持療法
抗菌薬治療に加えて症状の緩和と早期回復のために以下のような支持療法が行われる場合もあります。
- 十分な休養と水分補給
- 解熱鎮痛薬の使用
- 酸素投与(重症例)
- 呼吸リハビリテーション

治療に伴う副作用とそのリスク
マイコプラズマ肺炎の治療に用いられる抗菌薬は一般的に安全性が高いとされていますが、副作用やアレルギー反応などのリスクを完全に排除することはできません。
マクロライド系抗菌薬の副作用
マクロライド系抗菌薬はマイコプラズマ肺炎の第一選択薬として広く使用されていますが、以下のような副作用が報告されています。
| 副作用 | 頻度 |
| 消化器症状(悪心、嘔吐、下痢など) | 比較的多い |
| 肝機能障害 | まれ |
| QT延長 | まれ |
これらの副作用は多くの場合は軽微であり、薬剤の中止により速やかに改善します。
しかし、重篤な肝機能障害が生じた際は入院治療を必要とする可能性があります。
テトラサイクリン系抗菌薬の副作用
テトラサイクリン系抗菌薬はマクロライド耐性株に対して有効な選択肢ですが、以下のような副作用のリスクがあります。
- 光線過敏症
- 消化器症状(悪心、嘔吐、下痢など)
- 歯牙着色(小児)
- 肝機能障害
- 腎機能障害
特に妊婦や小児への投与は避けるべきであり、長期投与時には定期的な肝機能・腎機能のモニタリングが必要です。
レスピラトリーキノロン系抗菌薬の副作用
レスピラトリーキノロン系抗菌薬は重症例や合併症を有する患者に対して使用されますが、以下のような副作用のリスクがあります。
| 副作用 | 頻度 |
| 消化器症状(悪心、嘔吐、下痢など) | 比較的多い |
| 中枢神経系症状(頭痛、めまい、不眠など) | まれ |
| アキレス腱炎・腱断裂 | まれ |
特に高齢者や腎機能障害を有する患者さんは中枢神経系症状やアキレス腱炎・腱断裂のリスクが高くなるため慎重な投与が必要です。
アレルギー反応
いずれの抗菌薬もアレルギー反応を引き起こす可能性があります。
薬疹、発熱、呼吸困難などの症状が現れた際は速やかに薬剤を中止し、適切な処置を行う必要があります。

再発の可能性とその予防方法
マイコプラズマ肺炎は適切な治療により多くの場合は治癒しますが、一部の患者では再発のリスクがあります。
再発のリスク因子
マイコプラズマ肺炎の再発リスクは以下のような因子によって高くなると考えられています。
| リスク因子 | 説明 |
| 免疫力の低下 | 高齢者、免疫抑制状態の患者など |
| 不適切な治療 | 治療期間の不足、耐性菌の出現など |
再発は初回感染から数週間から数ヶ月後に生じることが多く、症状は初回感染時と同様であることが特徴です。
感染予防対策
マイコプラズマ肺炎の再発を防ぐためには、以下のような感染予防対策が有効です。
- 手洗いの徹底
- マスクの着用
- 咳エチケットの遵守
- 人混みや密閉空間の回避
特に集団生活を送る学校や職場などでは、これらの予防策を徹底することが肝要です。
| 予防策 | 効果 |
| 手洗い | 手指を介した感染を防ぐ |
| マスク着用 | 飛沫感染を防ぐ |
ワクチン接種
現在マイコプラズマ肺炎に対する特異的なワクチンは実用化されていません。
しかし、肺炎球菌ワクチンやインフルエンザワクチンなどの接種により二次的な細菌性肺炎の予防効果が期待できます。
治療後の経過観察
マイコプラズマ肺炎の治療終了後は以下のような経過観察が必要です。
- 症状の再燃や新たな症状の出現がないか確認
- 胸部X線検査による肺炎像の改善の確認
- 血液検査による炎症反応の推移の確認
再発が疑われる際は速やかに医療機関を受診し、適切な診断と治療を受けることが重要です。

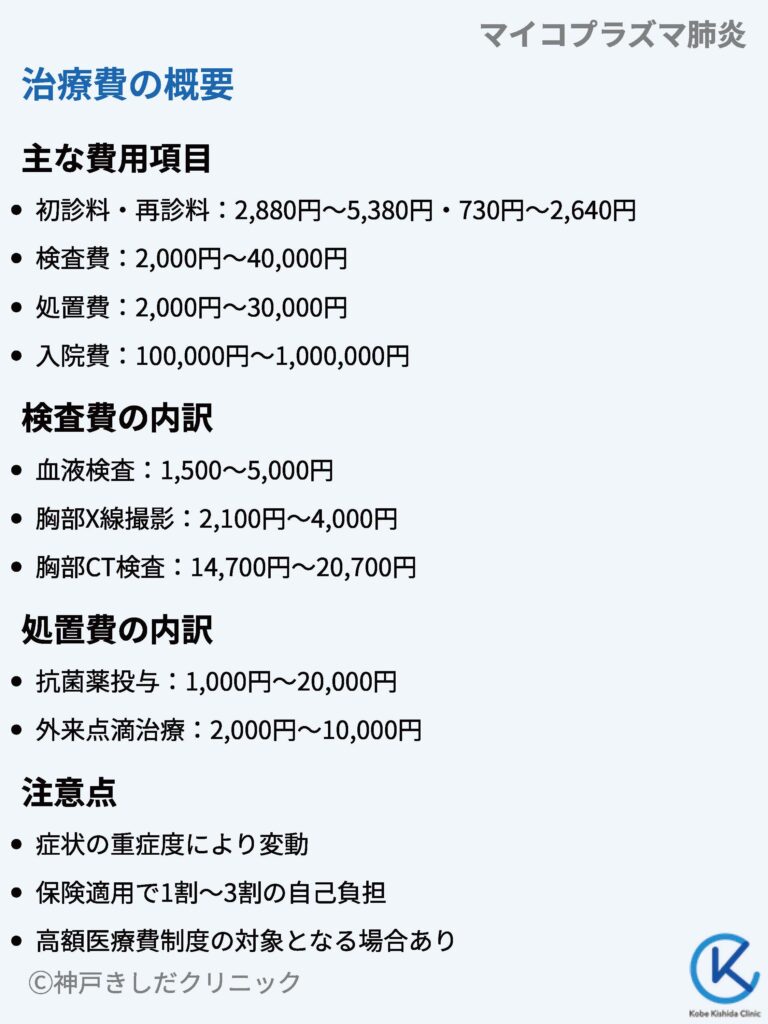
マイコプラズマ肺炎に対する治療費の概要
マイコプラズマ肺炎の治療費は症状の重症度や治療内容によって異なりますが、一般的には以下のような項目で構成されています。
- 初診料・再診料
- 検査費(血液検査、画像検査など)
- 処置費(薬、点滴など)
- 入院費(重症例や合併症がある場合)
| 項目 | 費用 |
| 初診料・再診料 | 2,880円~5,380円・730円~2,640円程度 |
| 検査費 | 2,2,000円~40,000円 |
| 処置費 | 2,000円~30,000円 |
| 入院費 | 100,000円~1,000,000円(通常の入院加療~長期間ICU入院) |
検査費
マイコプラズマ肺炎の診断に必要な血液検査や画像検査などの検査費用はおよそ以下の通りです。
| 検査項目 | 費用目安 |
| 血液検査 | 1,500~5,000円 |
| 胸部X線撮影 | 2,100円~4,000円 |
| 胸部CT検査 | 14,700円~20,700円 |
処置費
マイコプラズマ肺炎の治療の中心となる抗菌薬ですが、 処置費は薬の種類や投与期間によって差があります。
以下はおよその目安です。
| 処置内容 | 費用目安 |
| 抗菌薬投与 | 1,000円~20,000円 |
| 外来点滴治療 | 2,000円~10,000円 |
なお、上記の価格は2024年8月時点のものであり、最新の価格については随時ご確認ください。
以上
- 参考にした論文


