呼吸器疾患の一種である横隔膜麻痺とは、何らかの原因で横隔膜の機能が低下してしまう疾患です。
横隔膜は胸郭と腹腔を隔てる筋肉組織で、呼吸に重要な役割を果たしています。横隔膜が正常に機能しないと、息切れや呼吸困難などの症状が現れ、日常生活に支障をきたすことがあります。
重症化すると、呼吸不全に陥る危険性もあるため、早期の発見と対応が大切です。
横隔膜麻痺の主症状と日常生活への影響
横隔膜麻痺の主症状は、呼吸困難、息切れ、頻呼吸、起坐呼吸などがあり、日常生活に大きな支障をきたす可能性があります。
呼吸困難と息切れ
横隔膜麻痺の最も典型的な症状は、呼吸困難と息切れです。横隔膜は呼吸に関わる主要な筋肉の一つであり、その機能低下により十分な換気ができなくなることで、安静時でも息苦しさを感じるようになります。
特に体を動かした際や、横になった状態で症状が悪化する傾向があります。
| 症状 | 安静時 | 運動時 |
| 呼吸困難 | 軽度 | 中等度~重度 |
| 息切れ | 軽度 | 中等度~重度 |
頻呼吸と起坐呼吸
呼吸困難に伴い、呼吸数が増加する頻呼吸も見られます。通常の呼吸数は1分間に12~20回程度ですが、横隔膜麻痺患者では30回以上になることもあります。
また、呼吸をしやすくするために上体を起こした姿勢をとる起坐呼吸も特徴的な症状の一つです。
低酸素血症と高二酸化炭素血症
重症化すると、血中酸素濃度の低下(低酸素血症)や二酸化炭素濃度の上昇(高二酸化炭素血症)を引き起こします。これらは以下のような合併症のリスクを高めることがあります。
- 肺炎
- 無気肺
- 肺血栓塞栓症
- 呼吸不全
| 合併症 | リスク |
| 肺炎 | 中 |
| 無気肺 | 高 |
| 肺血栓塞栓症 | 中 |
| 呼吸不全 | 高 |
日常生活活動の制限
呼吸機能の低下は、日常生活活動(ADL)に大きな影響を及ぼします。階段の昇降や長距離歩行など、体を動かす行為が困難になる場合があります。
また、仰向けに寝ることで症状が悪化するため、睡眠の質の低下を招くこともあります。重症例では、食事や会話、入浴など、日常的な動作にも支障をきたす可能性があり、生活の質(QOL)が大幅に低下してしまうことがあります。
横隔膜麻痺の症状は、患者の生活に多大な影響を与えます。呼吸困難や頻呼吸などの呼吸器症状に加え、日常生活活動の制限やQOLの低下も引き起こすため、早期の診断と適切な対応が求められる疾患と言えるでしょう。

横隔膜麻痺の原因やきっかけ
横隔膜麻痺は、様々な要因によって引き起こされる可能性がありますが、主な原因は横隔神経の障害や損傷、筋疾患、腫瘍などです。
横隔神経の障害や損傷
横隔膜麻痺の最も一般的な原因は、横隔神経の障害や損傷です。
横隔神経は、頸髄から起こり横隔膜を支配する重要な神経で、この神経が何らかの原因で損傷を受けると、横隔膜の機能が低下し麻痺を引き起こします。
外傷、手術、腫瘍、感染症などによる直接的な損傷や、神経変性疾患、代謝性疾患などに伴う二次的な障害が原因となることがあります。
| 原因 | 頻度 |
| 外傷 | 高 |
| 手術 | 中 |
| 腫瘍 | 中 |
| 感染症 | 低 |
筋疾患
筋疾患も横隔膜麻痺の原因となり得ます。筋ジストロフィーや重症筋無力症などの神経筋疾患では、横隔膜を含む呼吸筋の weakness が生じ、呼吸機能の低下を招くことがあります。
また、多発性筋炎や皮膚筋炎などの炎症性筋疾患でも、横隔膜の炎症や線維化により機能障害を引き起こす場合があります。
腫瘍
縦隔腫瘍や肺腫瘍、胸膜中皮腫などの腫瘍性病変が、横隔神経や横隔膜そのものに直接浸潤したり圧迫したりすることで、横隔膜麻痺を生じさせることがあります。
特に悪性腫瘍の場合、進行期には呼吸器症状が前面に出てくることがあり、注意が必要です。
| 腫瘍の種類 | 頻度 |
| 縦隔腫瘍 | 中 |
| 肺腫瘍 | 高 |
| 胸膜中皮腫 | 低 |
その他の原因
以下のような原因も横隔膜麻痺を引き起こす可能性があります。
- 全身性疾患(膠原病、サルコイドーシスなど)
- 代謝性疾患(甲状腺機能低下症、糖尿病など)
- 薬剤性(ステロイド、抗癌剤など)
- 特発性
このように、横隔膜麻痺の原因は多岐にわたります。
原疾患の早期発見と適切な治療が、横隔膜麻痺の予防や進行抑制につながるため、原因の特定が重要となります。
また、原因不明の場合も少なくないため、詳細な検査と経過観察が求められます。

医療機関での診察と診断
横隔膜麻痺の診断には、詳細な病歴聴取と身体診察、画像検査、神経生理学的検査などが重要であり、総合的な評価が求められます。
病歴聴取と身体診察
診察の第一歩は、患者の症状や発症経過、既往歴、家族歴などを詳細に聴取することです。呼吸困難、起坐呼吸、仰臥位での呼吸苦など、横隔膜麻痺に特徴的な症状の有無を確認します。
また、外傷、手術、神経筋疾患などの関連する病歴がないかを確認することも大切です。
身体診察では、呼吸数や呼吸パターンを観察し、胸郭や腹部の動きを評価します。
横隔膜麻痺では、患側の呼吸運動の低下や奇異性運動(吸気時に胸郭が陥没する)が見られることがあります。 また、聴診では患側の呼吸音の減弱を認めることがあります。
画像検査
胸部X線検査は、横隔膜麻痺の診断に有用な検査の一つです。患側の横隔膜が挙上し、無気肺や胸水貯留を伴うことがあります。
また、胸部CTやMRIは、横隔神経や横隔膜の異常、腫瘍性病変の有無などを評価するのに役立ちます。
| 検査 | 所見 |
| 胸部X線 | 横隔膜挙上、無気肺、胸水 |
| 胸部CT/MRI | 横隔神経・横隔膜の異常、腫瘍性病変 |
神経生理学的検査
神経伝導検査(NCS)や針筋電図(EMG)は、横隔神経や横隔膜の機能を評価する上で重要な検査です。
NCSでは、横隔神経の伝導速度や振幅を測定し、神経障害の有無や程度を評価します。
EMGでは、横隔膜の筋電図活動を記録し、筋原性か神経原性かの鑑別や、障害の重症度を判定します。
| 検査 | 評価項目 |
| 神経伝導検査(NCS) | 横隔神経の伝導速度・振幅 |
| 針筋電図(EMG) | 横隔膜の筋電図活動 |
その他の検査
以下のような検査も、病因の特定や重症度評価に役立つ場合があります。
- 動脈血ガス分析
- 肺機能検査
- 睡眠ポリグラフ検査
- 横隔膜超音波検査
これらの検査結果を総合的に評価し、必要に応じて追加の検査を行うことで、横隔膜麻痺の正確な診断と重症度判定が可能となります。また、原因疾患の検索も並行して行い、根本的な治療につなげることが重要です。
横隔膜麻痺の診断には、包括的なアプローチが求められます。 各検査の特徴と限界を理解し、患者の状態に応じて適切な検査を選択・組み合わせることが、確実な診断につながるでしょう。

横隔膜麻痺の特徴的な画像所見
横隔膜麻痺の画像診断では、胸部X線検査と胸部CT検査が中心となり、横隔膜の挙上や無気肺、胸水貯留などの特徴的な所見が認められます。
胸部X線検査所見
胸部X線検査は、横隔膜麻痺の診断に欠かせない検査の一つです。
最も特徴的な所見は、患側の横隔膜の挙上で、通常は1-2肋間分程度挙上することが多いですが、高度な場合には3肋間以上挙上することもあります。
また、横隔膜挙上に伴い、患側の肺野の透過性が増加し、無気肺や胸水貯留を示唆する所見が認められることがあります。
| 所見 | 頻度 |
| 横隔膜挙上 | 高 |
| 無気肺 | 中 |
| 胸水貯留 | 中 |
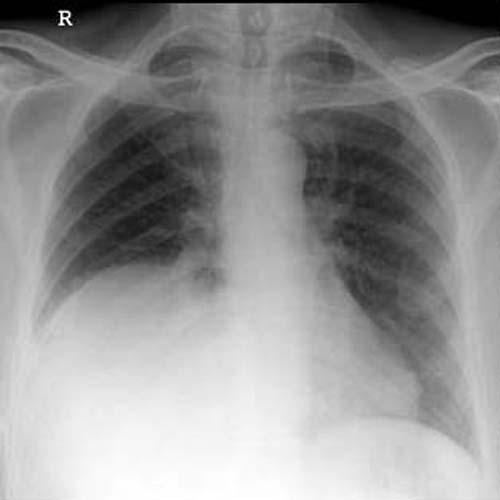
所見:右横隔膜挙上が認められる。(本症例は著明な肝腫瘍により横隔膜挙上が生じていた)
胸部CT検査所見
胸部CT検査は、横隔膜や周囲臓器の詳細な評価に有用です。
単純CTでは、胸部X線検査と同様に横隔膜の挙上や無気肺、胸水貯留などの所見が認められます。また、横隔膜の菲薄化や平低化、腱中心の位置異常なども観察できることがあります。
造影CTでは、横隔神経や横隔膜への腫瘍浸潤の有無、血管異常などの評価が可能です。
| 所見 | 単純CT | 造影CT |
| 横隔膜挙上 | ◯ | ◯ |
| 横隔膜の菲薄化・平低化 | ◯ | ◯ |
| 腱中心の位置異常 | ◯ | ◯ |
| 腫瘍浸潤 | – | ◯ |
| 血管異常 | – | ◯ |
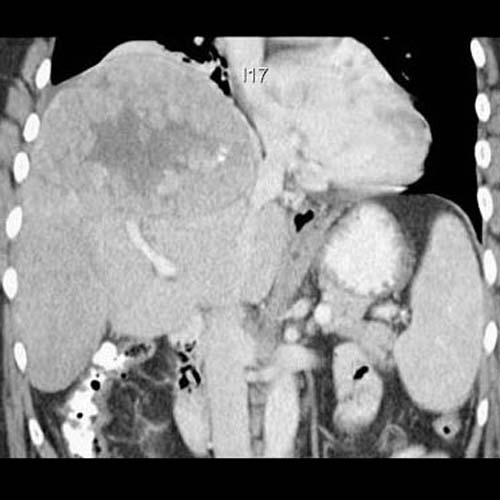
所見:巨大な肝腫瘍により、右横隔膜挙上が生じている(上述のレントゲンと同症例)
MRI検査所見
MRI検査は、横隔神経や横隔膜の描出に優れ、腫瘍浸潤や炎症性変化の評価に有用です。
T1強調画像では、横隔膜の信号強度が低下し、菲薄化や平低化が観察されることがあります。
T2強調画像では、炎症性変化や浮腫性変化により、横隔膜の信号強度が上昇することがあります。また、横隔神経の走行異常や腫大、信号変化なども評価可能です。
また、横隔膜の動きを撮像し、その性状を判断することも可能です。
所見:正常例(横隔膜の動きが詳細に確認できる)
その他の画像検査
以下のような画像検査も、横隔膜麻痺の評価に役立つ場合があります。
- 超音波検査:横隔膜の動きや厚さの評価
- 透視検査:横隔膜の動きの評価
- 核医学検査:横隔膜の換気・血流評価
これらの画像検査を適切に組み合わせることで、横隔膜麻痺の診断精度が向上し、病態の理解が深まります。また、経時的な画像評価は、病状の進行や治療効果の判定にも重要な役割を果たします。

横隔膜麻痺の治療方法と薬、治癒までの期間
横隔膜麻痺の治療は、原因疾患の治療と併行して行われ、病状に応じて保存的治療や外科的治療が選択されますが、完治までには数ヶ月から数年を要することが多いです。
原因疾患の治療
横隔膜麻痺の治療において、原因疾患の特定と治療が最も重要です。
外傷や手術による横隔神経損傷では、神経の自然回復を待つことが多いですが、回復までには数ヶ月から1年以上かかることがあります。
腫瘍性病変による横隔膜麻痺では、腫瘍の切除や化学療法、放射線療法などが行われます。神経筋疾患による場合は、原疾患に対する薬物療法や対症療法が中心となります。
| 原因疾患 | 治療方法 |
| 外傷・手術 | 経過観察、神経再建術 |
| 腫瘍性病変 | 腫瘍切除、化学療法、放射線療法 |
| 神経筋疾患 | 薬物療法、対症療法 |
保存的治療
軽症から中等症の横隔膜麻痺では、保存的治療が第一選択となります。
呼吸リハビリテーションは、呼吸筋力の維持・向上と呼吸パターンの改善に有効で、多くの患者で症状の改善が期待できます。また、肥満がある場合は、減量により呼吸負荷が軽減し、症状の改善につながることがあります。
夜間の低換気や無呼吸がある場合は、非侵襲的陽圧換気療法(NPPV)の導入を検討します。
外科的治療
重症例や保存的治療で改善が乏しい場合は、外科的治療を検討します。
横隔膜縫縮術は、弛緩した横隔膜を縫縮し、張力を回復させる手術で、呼吸機能の改善が期待できます。
横隔神経ペーシング術は、横隔神経に電極を留置し、電気刺激により横隔膜の収縮を促す手術で、一部の患者で有効性が報告されています。ただし、外科的治療の適応は慎重に判断する必要があり、リスクと利益のバランスを考慮することが大切です。
| 治療方法 | 適応 |
| 横隔膜縫縮術 | 重症例、保存的治療無効例 |
| 横隔神経ペーシング術 | 一部の患者で有効 |
予後と治癒までの期間
横隔膜麻痺の予後は、原因疾患や重症度によって異なります。一般的に、外傷や手術による一過性の麻痺は予後良好で、数ヶ月から1年程度で回復することが多いです。
一方、腫瘍性病変や神経筋疾患による麻痺は、原疾患の治療効果に依存し、完治が難しいことがあります。
保存的治療で症状が改善する場合も、治癒までには数ヶ月から数年を要することが多く、長期的な経過観察が必要です。
以下のような因子が、予後に影響を与える可能性があります。
- 原因疾患の種類と重症度
- 麻痺の程度と範囲
- 患者の年齢と全身状態
- 合併症の有無
横隔膜麻痺の治療は、原因疾患の治療と並行して、病状に応じた適切な治療法の選択が求められます。
保存的治療と外科的治療を適宜組み合わせ、長期的な経過観察と支持療法を行うことで、多くの患者で症状の改善と日常生活の質の向上が期待できるでしょう。

横隔膜麻痺の治療に伴う副作用とリスク
横隔膜麻痺の治療には、薬物療法や外科的治療など様々な選択肢がありますが、それぞれの治療法には特有の副作用やリスクが存在します。
薬物療法の副作用
横隔膜麻痺の治療に用いられる薬剤には、抗コリンエステラーゼ薬やテオフィリンなどがありますが、これらの薬剤には以下のような副作用が報告されています。
| 薬剤 | 主な副作用 |
| 抗コリンエステラーゼ薬 | 消化器症状(悪心、嘔吐、下痢)、徐脈、発汗、筋力低下 |
| テオフィリン | 消化器症状(悪心、嘔吐)、頭痛、不眠、振戦、不整脈 |
これらの副作用は、薬剤の投与量や患者の感受性によって異なり、重篤な場合は薬剤の中止や変更が必要となることがあります。
また、薬剤と他の薬剤との相互作用にも注意が必要で、併用薬の確認と調整が大切です。
外科的治療の合併症
横隔膜縫縮術や横隔神経ペーシング術などの外科的治療は、侵襲性が高く、以下のような合併症のリスクがあります。
- 術後の感染症
- 術後の出血
- 術後の呼吸不全
- 横隔膜ヘルニア
- 肺気腫
- 再発
これらの合併症は、患者の全身状態や手術手技、術後管理などによって発生率が異なりますが、重篤な場合は長期的な入院治療や再手術が必要となることがあります。
| 合併症 | リスク |
| 術後感染症 | 中 |
| 術後出血 | 低 |
| 術後呼吸不全 | 高 |
| 横隔膜ヘルニア | 中 |
| 肺気腫 | 低 |
| 再発 | 中 |
非侵襲的陽圧換気療法(NPPV)の副作用
NPPVは、重症の横隔膜麻痺患者に対して用いられる呼吸管理法ですが、以下のような副作用が報告されています。
- 皮膚の発赤や潰瘍
- 鼻腔や口腔の乾燥
- 胃液の逆流
- 気道の圧外傷
- 気胸
これらの副作用は、マスクの装着方法や設定圧、患者の体位などに影響され、重篤な場合は NPPVの中止や変更が必要となります。
また、長期間のNPPV使用は、患者のQOLを低下させる可能性があり、定期的な評価と調整が重要です。
予後不良因子とリスク
以下のような因子は、横隔膜麻痺の予後を悪化させるリスクがあります。
- 高齢
- 重症度が高い
- 原因疾患が治療抵抗性
- 合併症が多い
- 全身状態が不良
これらの因子を有する患者では、治療効果が乏しく、QOLの低下や死亡率の上昇など、予後不良となる可能性があります。
リスク因子を適切に評価し、患者の状態に応じた慎重な治療選択と経過観察が求められます。

再発の可能性と予防の仕方
横隔膜麻痺は、適切な治療により症状が改善しても、一定の確率で再発する可能性があるため、再発リスクを理解し、適切な予防策を講じることが重要です。
再発の頻度と要因
横隔膜麻痺の再発頻度は、原因疾患や重症度、治療法などによって異なりますが、一般的に10~30%程度と報告されています。
再発のリスクは、以下のような要因によって増加する可能性があります。
| 再発リスク因子 | 影響度 |
| 原因疾患の再燃・再発 | 高 |
| 不十分な治療 | 中 |
| 全身状態の悪化 | 中 |
| 合併症の発生 | 中 |
特に、原因疾患が完全に制御されていない場合や、治療が不十分な場合は、再発リスクが高くなります。また、全身状態の悪化や新たな合併症の発生も、再発の引き金となることがあります。
再発予防のための治療管理
再発を予防するためには、原因疾患の適切な治療と管理が不可欠です。治療効果を定期的に評価し、必要に応じて治療法の調整や変更を行うことが重要です。
また、合併症の早期発見と治療にも注意を払う必要があります。
| 治療管理 | 内容 |
| 原因疾患の管理 | 薬物療法、手術療法など |
| 治療効果の評価 | 症状、画像検査、肺機能検査など |
| 合併症の管理 | 感染症、呼吸不全など |
特に、神経筋疾患や腫瘍性病変など、慢性的な原因疾患を有する患者では、長期的な治療管理が必要となります。 専門医との連携を密にし、包括的なケアを提供することが大切です。
生活習慣の改善と環境調整
生活習慣の改善と環境調整は、再発予防に重要な役割を果たします。 以下のような生活習慣の改善が推奨されます。
- 禁煙
- 適度な運動
- バランスの取れた食事
- 適切な体重管理
- 十分な睡眠
また、環境調整として、以下のような点に注意が必要です。
- 室内の空気の質の改善
- 感染症予防のための衛生管理
- 呼吸器感染症への早期対応
これらの生活習慣の改善と環境調整は、呼吸機能の維持・向上と全身状態の改善につながり、再発リスクの低減に寄与します。
定期的な経過観察と早期対応
再発の早期発見と対応は、予後の改善に重要な役割を果たします。 定期的な経過観察を行い、症状の変化や画像所見、肺機能検査などを評価することが大切です。
再発の兆候を認めた場合は、速やかに専門医に相談し、適切な治療を開始することが求められます。
| 経過観察 | 頻度 |
| 症状の評価 | 1~3ヶ月ごと |
| 画像検査 | 3~6ヶ月ごと |
| 肺機能検査 | 6~12ヶ月ごと |
再発のリスクが高い患者では、より頻回な経過観察が必要となることがあります。患者教育を行い、再発の初期症状を自己評価できるようにすることも重要です。

治療費
横隔膜麻痺の治療費は、原因疾患や重症度、治療法によって大きく異なりますが、一般的に高額になる傾向があります。
初診料と再診料
初診料は、医療機関によって差がありますが、通常2,880円~5,380円程度です。 再診料は、750円~2,640円程度が一般的です。
| 項目 | 費用 |
| 初診料 | 2,880円~5,380円 |
| 再診料 | 750円~2,640円 |
検査費用
横隔膜麻痺の診断には、胸部X線検査、胸部CT検査、神経伝導検査、針筋電図検査などが行われます。 これらの検査費用は、合計で2万円程度(レントゲンとCTのみ)から20万円程度(すべての検査)かかることがあります。
処置費用
横隔膜縫縮術や横隔神経ペーシング術などの外科的治療を行う際には、手術費用が必要となります。 手術費用は、手術の内容や医療機関によって異なりますが、100万円から300万円程度かかる場合があります。
| 処置 | 費用 |
| 横隔膜縫縮術 | 282,200円+入院費など |
| 横隔神経ペーシング術 | 機材1,260,000円+入院費など |
入院費用
重症の横隔膜麻痺では、呼吸管理のための入院治療が必要となることがあります。 入院費用は、1日あたり1万円から3万円程度で、入院期間によっては数百万円に及ぶことがあります。
ただし公的医療保険や高額療養費制度を活用することで、自己負担を軽減することができます。
なお、上記の価格は2024年11月時点のものであり、最新の価格については随時ご確認ください。
以上