前回の記事で、喘息のコントロール状態を定期的にチェックして、良好な状態を目指すことが大切である事や、喘息の重症度を分類して、治療はステップアップで進めていく事をの重症性を説明しました。
そもそも喘息は、アレルギーや感染などが関連して、空気の通り道である気道が狭くなってしまうことで起こる疾患です。
定期的に気道の炎症治療を行わずに、発作が起こったときのみ薬を使うと、気道が敏感になり、悪循環に陥る可能性があります。
この悪循環により、気道の壁が厚く硬くなり、気道のリモデリングが進行して、喘息の治療が難しくなることがあります。
そして、長期間治療をしないで放っておくと、生活の質(QOL:quality of life)が大幅に悪化するばかりか、それが進んで呼吸不全になり、生命にかかわる可能性があります。ですから、治療はきちんと続けることが大切です。
治療していく上で、最も重要となるのは「吸入薬」です。
その他、「内服薬」を組み合わせて発作をコントロールしていきます。
アレルゲン免疫療法という根本治療が望める数少ない治療もあります。
それらを行っても症状がひどい、かなり進行した状態となれば、生物学的製剤、気管支サーモプラスティーなども選択肢の一つとして挙がります。
本記事では前回に引き続いて、喘息の知っておくべき治療法に関して、わかりやすく解説していきます。

1. 長期管理薬では「吸入薬」が最も重要な治療の柱!気道の炎症を抑えて悪化を防ぐ
喘息の治療法について考えていきましょう。
近年、喘息の治療は吸入薬の進化によって劇的に変わりました。
喘息治療の基本は、なんといっても吸入治療薬です。
まず、吸入治療薬についてご紹介します。
吸入治療には、日常の症状を管理し重症化や発作を予防する「長期管理薬」と、発作が起こった時に使う「発作治療薬」があります。
まずは長期管理薬について説明していきます。
(1)吸入薬
「薬」と聞くと、水などで飲む薬を思い浮かべる方が多いですが、喘息治療では気管へ直接薬剤を届けるために、吸入する薬が用いられます。
吸入薬には、吸入ステロイド薬、β2刺激薬、抗コリン薬の3種類があります。
中でも吸入の長期管理薬では、吸入ステロイド薬や長時間作用型β2刺激薬、長時間作用型抗コリン薬が使われます。
それぞれの作用を見ていきましょう。
・吸入ステロイド薬 (ICS)
喘息治療の中核を担う薬で、ほとんどの喘息患者に用いられます。
ステロイドは炎症を抑える効果があり、様々な炎症性疾患に幅広く使われています。
吸入ステロイド薬を使うことで、気道に直接ステロイドを届け、炎症を抑制し、気道の狭窄を防ぎます。
飲み薬のステロイドは副作用が多いですが、吸入ステロイド薬は肺へ直接届くため、全身への影響が少なく副作用も抑えられます。
通常は1日1~2回吸入します。効果が現れるまでに時間がかかることがあるため、継続的な使用が重要です。

・長時間作用性β2刺激薬(LABA)
次に、長時間作用型のβ2刺激薬ですが、これは交感神経を刺激する薬で、交感神経は活動時に働く神経です。
心拍数を上げる、血管を収縮させて血圧を上げるなど、身体を活動態勢にする働きがあります。
気道に対しては、酸素供給量を増やし、より活発な活動ができるようにする効果があります。
この長時間作用型β2刺激薬は、肺で交感神経を刺激することで、気道を拡張し、喘息の原因である気道の狭窄を予防します。
副作用として、手の震え、動悸、頭痛などが挙げられます。
また、心拍数や血圧を上げる働きがあるため、心臓に負担をかけて心不全を悪化させる可能性があります。
ただし、吸入薬であるため、飲み薬と比較して副作用の発現頻度は低く抑えられています。
呼吸状態の改善効果が副作用を大きく上回ることがほとんどです。
効果が長時間続くため、通常は1日1~2回吸入します。ICSと併用することが多いです。

・長時間作用性抗コリン薬(LAMA)
長時間作用型の抗コリン薬は、神経伝達物質であるアセチルコリンの働きを遮断します。
アセチルコリンは副交感神経の働きに関与しており、平滑筋の収縮に関係しています。
気管支も平滑筋でできているため、抗コリン薬を使うことで筋肉の収縮を抑えられます。
平滑筋の収縮を抑えることで、気道の収縮を防ぎ、狭窄を予防する効果があります。
抗コリン薬は副作用が少なく、安全性が高い薬ですが、前立腺肥大症や緑内障を悪化させる可能性があります。
これらの疾患を持っている方は、医師と相談し、薬剤を調整しながら治療を検討しましょう。
基本的には1日1回吸入することで、長時間効果が持続します。
上記のICSやLABAと併用することもよくあります。

・上記の合剤(ICS/LABA、ICS/LABA/LAMA)
喘息の吸入治療には、吸入ステロイド薬(ICS)・長時間作用型β2刺激薬(LABA)・長時間作用型抗コリン薬(LAMA)といった薬剤が用いられることを説明しました。
これらの薬剤は単独で使用されることもありますが、複数の種類を組み合わせた合剤として処方されることもあります。
喘息治療では、まずは吸入ステロイド薬を基本として使用します。
もし吸入ステロイド(ICS)単剤での治療が効果不足と判断された場合、吸入ステロイド(ICS)と長時間作用型β2刺激薬(LABA)が配合された吸入薬(ICS/LABA)へと変更されることがあります。
それでも症状が改善しない場合は、吸入ステロイド(ICS)、長時間作用型β2刺激薬(LABA)、長時間作用型抗コリン薬(LAMA)の3つを組み合わせた薬剤(ICS/LABA/LAMA)を使用することも検討されます。
もちろんこれら別々の単剤をそれぞれ吸っても良いのですが、吸入忘れが多くなってしまいます。
そのため、薬が一緒になっていて、一度吸えば全ての薬剤が吸える合剤(ICS/LABAやICS/LABA/LAMA)が処方されることが多いです。
どのような吸入薬の組み合わせを選ぶかは、患者さんの症状や持病などを総合的に判断して決定する必要があります。
治療を進める際は、医師と十分に相談し、最適な薬剤を見つけましょう。

(2)内服薬
上記の吸入薬だけでなく、内服薬も組み合わせて喘息治療を行う事が多いです。
内服薬にはロイコトリエン受容体拮抗薬、テオフィリン徐放製剤、抗ヒスタミン薬、経口ステロイド薬が主に使われます。
・ロイコトリエン受容体拮抗薬(LTRA)
ロイコトリエン拮抗薬(LTRA)は、喘息の治療において効果的な薬剤の一つです。
喘息はアレルギーと密接に関連しており、体内でアレルギー反応を引き起こすロイコトリエンという物質が関与しています。ロイコトリエンは気管の収縮を引き起こす作用を持ち、これが喘息の症状を悪化させる原因となります。
ロイコトリエン受容体拮抗薬(LTRA)は、ロイコトリエンが作用するために必要なロイコトリエン受容体に対して働きかけます。この薬剤はロイコトリエン受容体に結合し、ロイコトリエンが受容体に結合できないようにすることで、その働きを抑制します。その結果、気管の収縮が緩和され、喘息の症状が改善されることが期待されます。
ただし、ロイコトリエン受容体拮抗薬(LTRA)はあくまで喘息治療の一部であり、各患者の症状や体質によっては、他の治療法と併用することが必要になることがあります。
・テオフィリン徐放製剤
テオフィリン徐放製剤は、喘息治療に用いられる気管支拡張薬の一つで、気管支の平滑筋を弛緩させることで、気管支を広げて呼吸を楽にします。
テオフィリンはホスホジエステラーゼ阻害薬というクラスの薬で、cAMP(サイクリックAMP)という物質を分解する酵素であるホスホジエステラーゼの働きを抑制します。
この結果、cAMPの濃度が上昇し、気管支の平滑筋が弛緩されることで喘息の症状が改善されます。
テオフィリンの効果は大きいですが、使用には注意が必要です。
治療の有効域(効果があるが副作用が出ない血中濃度)が狭いため、適切な血中濃度を維持することが重要です。
血中濃度が低すぎると効果が得られず、高すぎると副作用が現れる可能性があります。
副作用には吐き気、頭痛、動悸、まれに痙攣などが含まれます。
テオフィリンを使用する際には、定期的に血中濃度を測定し、適切な治療域内に血中濃度が維持されるように薬の量を調整する必要があります。
これにより、効果的な治療が行われ、副作用のリスクが最小限に抑えられます。
医師の指示に従い、適切な投与量と治療計画に基づいて内服していくことが重要です。
・抗ヒスタミン薬
喘息はアレルギーが関連していることが多く、そのためアレルギー治療薬が喘息の症状の改善に効果的な場合もあります。
特に、アレルギー性鼻炎を持っている患者さんにおいては、抗ヒスタミン薬の使用によって喘息の症状が改善されることがあります。
ヒスタミンは、アレルギー反応の際に放出される物質で、ヒスタミンH1受容体に結合することで気管支の収縮を引き起こし、気管支喘息の発作を誘発します。
抗ヒスタミン薬は、ヒスタミンH1受容体に対して競合的に作用し、ヒスタミンが受容体に結合するのを阻止することで、気道の収縮を抑え、気管支喘息の発作を緩和します。
気管支喘息に適応のある抗ヒスタミン薬は、ヒスタミンH1受容体拮抗作用に加えて、ロイコトリエン産生抑制や遊離抑制などの作用を持っています。
ロイコトリエンは、アレルギー反応に関連する物質で、気管支の収縮や炎症を引き起こします。
抗ヒスタミン薬がロイコトリエン産生を抑制することで、喘息の症状がさらに改善されることが期待できます。
喘息とアレルギー性鼻炎の両方の症状がある場合、抗ヒスタミン薬の使用は両方の症状に対して効果がある可能性が高まります。
喘息治療を受ける際に、アレルギーを持っていることがある場合は、医師に早めに伝えることが重要です。
これにより、喘息の症状の管理とアレルギーの症状の軽減が同時に行われることになります。
アレルギーが原因で喘息が悪化することを防ぐためにも、アレルギーに関する情報をあらかじめ医師に伝えておくことが有益です。
・経口ステロイド薬
経口ステロイドは、口から飲むステロイド薬で、全身に作用して炎症を抑えます。
喘息治療において、経口ステロイド薬は、気道の炎症を強くコントロールすることができます。
経口ステロイドは炎症を抑える力が強いので、吸入ステロイド薬だけでは効果が不十分な場合に使われることがあります。
ただし、全身に作用するため、副作用も全身で起こりやすくなります。
それに対して、前述の吸入ステロイド薬は気道・肺にだけに作用するため、副作用が少ないです。
喘息治療では、経口ステロイド薬は、必要最低限の量を短期間だけ使うことが基本であり、長期間むやみに使うことはおすすめされません。
吸入ステロイド薬で効果が十分ある場合は、経口ステロイド薬を使わないことが多いです。
そのため、喘息治療で経口ステロイド薬が使われることは少なくなっています。
ただし、重い喘息発作が起こった時や急な状態の治療で短期間だけ使われることがあります。
2. 「発作治療薬」は素早く気管支を広げて症状を楽にするが、使い方がポイント
これまで、発作が起こらない間に使って、発作の予防や肺の機能の低下を防ぐための日常的な薬(長期管理薬)を説明しました。
これからは、発作が起こったときに使う薬(発作治療薬)について説明します。
発作が起こると、気管支が強く狭窄して呼吸の状態が急激に悪化してしまいます。
そのため即効性のある薬剤で少しでも早く気管を広げることが重要になります。
(1)吸入薬
・短時間作用性β2刺激薬(SABA)
喘息では、気管支の炎症により気道が狭くなり、咳の発作や息苦しさなどが現れます。
気管支の交感神経β2受容体を刺激すると、気管支が広がります。
短時間作用型β2刺激薬は、β2刺激作用により、すばやく気管支を広げる作用を示します。
発作時には、すぐ効くこの短時間作用型β2刺激薬を使います。
短時間作用型の抗コリン薬もありますが、あまり使われず、β2刺激薬を補助する程度に使われることがあります。
ステロイドは炎症を抑えるので発作予防には効果的ですが、気管をすぐに広げる薬ではないので、すぐに効果はありません。
ただし、発作が起こったときにステロイドの点滴を使って再発を防ぐことがあります。
短時間作用性β2刺激薬は、使いすぎると頻脈や動悸などが現れることがあるため、規定量・規定回数などを守った使用が必要となります。

・テオフィリン製剤
非発作時に使用するテオフィリンは、発作の時には補助的に使われますが、発作治療のメインはあくまで短時間作用型β2刺激薬です。
喘息では、気管支の炎症により気道が狭くなり、咳の発作や呼吸困難などの症状が現れます。
気管支を広げる作用を持つ体内物質には、サイクリックAMP(cAMP)があります。
cAMPは、細胞内でシグナル伝達を担当する物質で、気管支の平滑筋を弛緩させることで気道を広げる働きを持っています。
しかし、cAMPはホスホジエステラーゼ(PDE)という酵素によって分解され、効果が失われてしまいます。
テオフィリンは、このPDEを阻害することでcAMPの濃度を高め、気管支を広げる作用を示します。
つまり、テオフィリンはPDEの働きを抑え、cAMPの効果が持続することで、気管支の平滑筋が緩む(=気道が広がる)ことを助けます。
テオフィリンは抗炎症作用や中枢神経刺激作用など、多くの作用を持っています。
ただし前述したように、テオフィリンの濃度管理が重要であるため、使用には注意が必要です。
緊急の場面では、濃度管理が難しいため、やや使いにくい印象があります。
テオフィリンを使用する場合は、細かな対応が必要となります。
3. 根本治療の「アレルゲン免疫療法」や重症者への「生物学的製剤」・「気管支サーモプラスティー」などの選択肢も知っておこう。
喘息の治療についてみていきましたが、最近になって使われるようになった治療についてもみていきましょう。
①アレルゲン免疫療法(減感作療法)
これまで説明してきたの喘息治療では、現れている症状を抑える治療(対症療法)が基本でしたが、これでは喘息を根本的に治すことは難しい状況です。
一方、アレルゲン免疫療法は、体のアレルギーに対する反応(免疫反応)を原因となっているアレルゲンを繰り返し投与することによって、体を慣らし、免疫を徐々に抑えていきます。
そして体に免疫力をつけて体質改善を目指し、アレルギー反応を起こしにくくする治療法です。
ダニや花粉などのアレルギーによる気道の炎症が、喘息の過敏性を更新し、喘息発症や増悪のリスクとなります。
アレルゲン製剤を低濃度・少量から開始し、少しずつ増量していくことで、体を慣らし過敏性を減少させます。
効果が出るまでに数ヶ月必要であり、できれば3年以上治療を続けることが望ましいとされています。

アレルゲン免疫療法には、皮下免疫療法と舌下免疫療法の2種類があります。
対象となるのは、5歳以上で、喘息の主な原因がダニアレルギーやスギ花粉アレルギーの軽症から中等症の喘息やアレルギー性鼻炎の患者さんです。
まず、喘息やアレルギー性鼻炎の原因アレルゲンが花粉やダニであることを検査で確認します。
その後、医療機関に通院しながら、注射や舌下でアレルゲンエキスを投与していきます。
治療期間としては、最初は週1回から2回受診しつつ、皮下注射であれば20回程度を週1回から2回で行います。
その他には、数日間入院して行う急速法もあります。
喘息に対するアレルゲン免疫療法の保険治療としては、皮下免疫療法のみが保険適用されています。

副作用としては、注射した部分が腫れたり、痛みがあったりすることがあります。
また、咳、蕁麻疹、発疹などの皮膚症状が現れることもあります。
舌下免疫療法の場合は、口腔内や喉が痒くなったり、腫れたりすることがあります。
その他、咳や蕁麻疹なども起こることがあります。
注意点として、すべての患者さんに効果が見られるわけではないということが挙げられます。
ダニだけでなく、花粉やその他の動物、カビなど複数のアレルギーがある患者さんや、重症の喘息患者さん、喫煙をしている喘息患者さんには、効果があまり期待できず、副作用で喘息発作が起こる危険性が高まることがあります。
また、すぐに効果が現れない治療法であるため、継続が難しいという点も考慮する必要があります。
喘息が重症であったり、発作が起きやすい・症状が不安定な方は、アレルゲン免疫療法を受けられないことがあります。
アレルゲン免疫療法は、適切な患者さんに対して行われる場合、喘息やアレルギー性鼻炎の症状の改善や、長期的なアレルギー症状の軽減に役立つことが期待されます。
しかし、治療を受ける前に、医師と相談し、検査を行い、自分に適した治療法であるかどうかを確認することが重要です。

②生物学的製剤(ゾレアやヌーカラなど)
重症の喘息患者さんに適用される新しい治療法として、抗IgE抗体薬(オマリズマブ)があります。
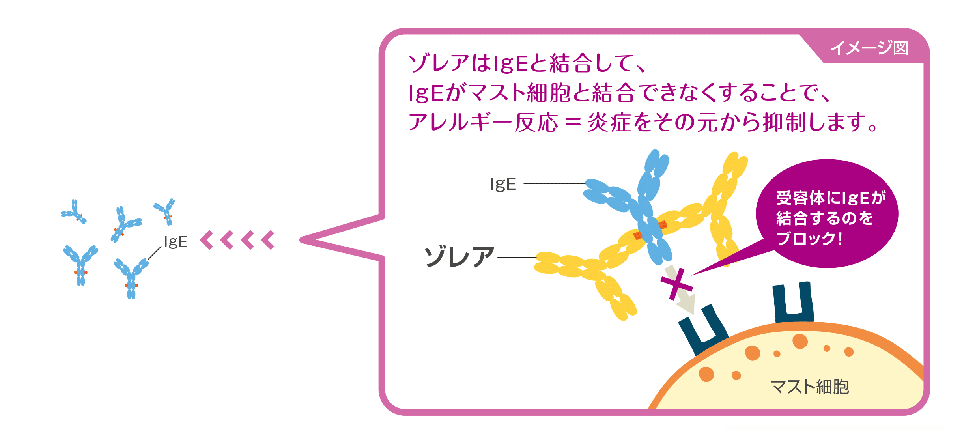
アレルギーが原因となって起こる喘息では、体内でアレルゲンに対するIgE抗体というタンパク質が多量に作られます。
IgE抗体がアレルゲンと結合し、マスト細胞や好塩基球にくっつくと、アレルギー反応が引き起こされるケミカルメディエーター(ヒスタミンなど)が放出されます。
これが喘息の原因です。抗IgE抗体薬は、IgE抗体がマスト細胞にくっつくのを防ぐ働きがあり、IgE受容体の発現も抑制します。
これによりアレルギー反応を抑え、喘息の症状が改善し、発作が減少します。
治療法は、体重や血液中のIgE抗体量に合わせて、2週間または4週間に1回抗IgE抗体製剤を投与する形です。
また、喘息を重症化させる要因として、血液中の好酸球が関係していることがわかっています。
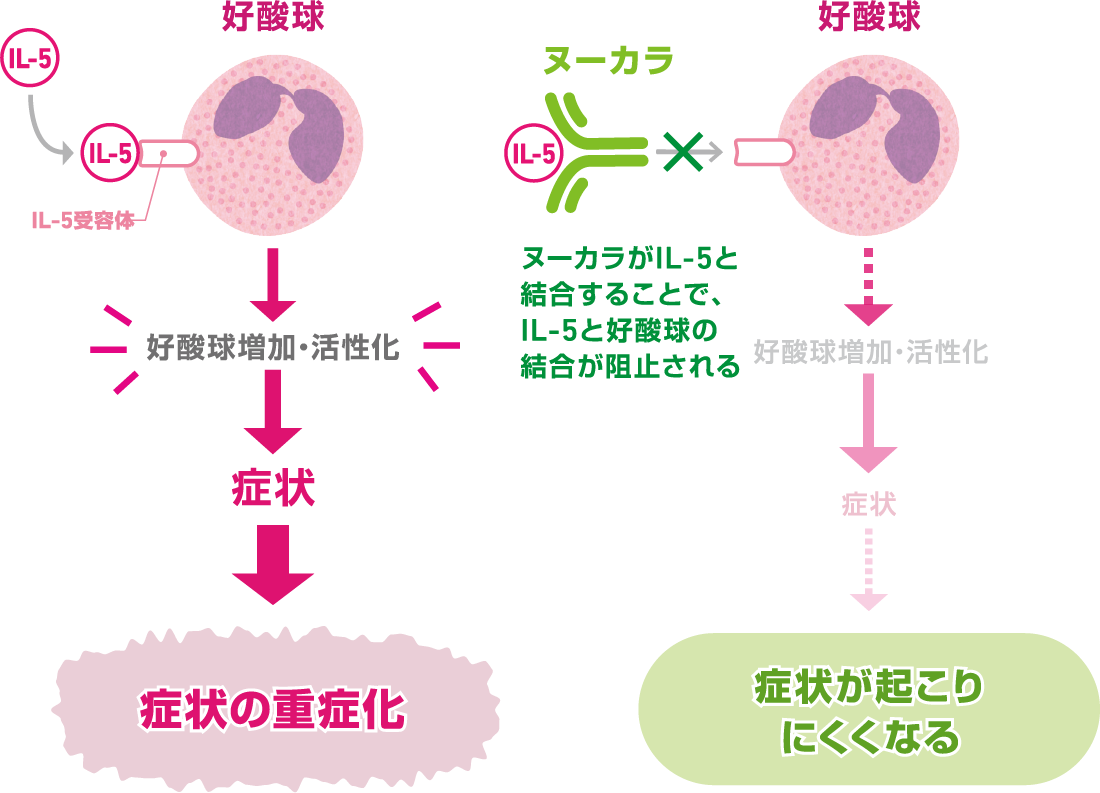
好酸球の働きを活性化させるのは、IL-5(インターロイキン5)という物質です。
抗IL-5抗体は、IL-5の働きを抑えて炎症を引き起こす好酸球を減らす作用があります。
その結果、気道に集まる好酸球が減少し、喘息の症状が改善し、発作が減少します。
治療法は、4週間ごとに1回抗IL-5抗体製剤(ヌーカラ)を投与する方法です。
生物学的製剤を使用する際には、副作用に注意する必要があります。
例えば、注射部位が痛んだり赤くなったり、腫れたり痒くなることがあります。
頭痛、蕁麻疹、むくみなども起こることがあります。
最も重大な副作用はアナフィラキシー反応による症状です。
蕁麻疹などの症状に加えて、息切れ、息苦しさ、血圧低下、意識喪失などが起こることがあります。
これらの症状はアナフィラキシー反応によるもので、非常にまれですが、重篤な場合には命に関わることもあります。
そのため、生物学的製剤を使用している患者さんは、定期的に主治医の診察を受け、指示に従って必要な検査を受けることが重要です。
また、副作用の症状が現れた場合や、異常を感じた場合は、すぐに医療機関を受診したり、主治医に相談することが必要です。
医療機関では、アドレナリンやステロイド、抗ヒスタミン薬などが投与されることで、症状の改善が図られます。
生物学的製剤を使った治療は、重症の喘息患者さんにとって有益な選択肢ですが、副作用への注意も欠かせません。

③気管支サーモプラスティー
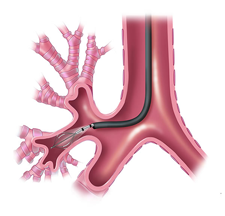
気管支サーモプラスティーは、喘息の重症度を改善するための治療法で、細い胃カメラのような気管支鏡を使って行われます。
気管支鏡を気管支に挿入し、先端から電極がついた管を出して、気管支を65度に温めることで筋肉を薄くし、狭まった気管支を拡げます。
これにより、喘息の症状が軽減されるのです。
この治療は、3回に分けて行われ、各回の間に3週間程度の間隔を置きます。
気管支には痛みを感じる神経がほとんどないため、温めても痛みを感じることは少ないとされています。
しかし、気管支鏡を挿入する際には咳や苦しさを感じることがあるため、局所麻酔や鎮静薬を使用します。
対象となるのは、十分な治療を続けても喘息症状が改善しない18歳以上の重症喘息患者で、小児には適用されません。
また、吸入ステロイドや長時間作用型β刺激薬をはじめとした薬物療法を併用してもコントロール不良や増悪・発作を繰り返す方が対象となります。
気管支サーモプラスティ治療は、全身性ステロイド投与で喘息発作が起こりにくい状態にし、上記の気管支鏡治療を行います。治療後は数日で退院できることが一般的です。
そしてこの治療で気管支全体を3回程度に分けて、それぞれの治療は3週間程度の間隔をあけて治療をしていきます。
ただし、この治療が行える施設はまだ限られており、日本では導入されて間もない治療法です。
しかし、重症喘息患者さんにとって、新しい治療方法が提供されることは非常に有望なことです。
なお、この治療法にも副作用やリスクがあります。治療後に一時的に喘息症状が悪化することがあるほか、気管支感染や気管支出血、気胸などの合併症が起こる可能性があります。
また、喘息の完治は期待できず、治療後も薬物治療やアレルゲン回避、喫煙禁止などの喘息管理が続けられます。
気管支サーモプラスティーを受けるかどうかは、喘息の状態や症状の重さ、合併症のリスクなどを考慮し、主治医とよく相談した上で決定することが重要です。

4.まとめ
喘息は完治は難しい病気ですが、治療の目標は、発作を抑え健康な人と変わらない生活が送れるようになることです。
もっとも重要な喘息治療の基本は吸入薬であり、長期管理薬と発作治療薬があります。
長期管理薬には、吸入ステロイド薬、長時間作用型β2刺激薬、長時間作用型抗コリン薬があります。
また、治療では吸入薬とともに内服薬が使われることが多いです。
内服薬にはロイコトリエン受容体拮抗薬、テオフィリン徐放製剤、抗ヒスタミン薬、経口ステロイド薬があります。
それぞれ効果が異なるため、症状に合わせた適切な薬剤選択が大切です。
一方、発作が起こったときに即効性のある薬剤で気管を広げることが重要であり、そのために短時間作用性β2刺激薬(SABA)が使用されます。
テオフィリン製剤も発作の補助的な治療に使用されます。
喘息の治療は、治療ステップに従って進められ、重症度に応じて薬の量や種類が調整されます。
治療目標は、最小限の薬で喘息をコントロール良好な状態にすることです。
症状が改善しない場合は、治療ステップを上げることを検討します。
そのためにも、しっかりと医師の指示に従って薬を服用し、喘息の原因に対処することが重要です。
その他の治療法としては、アレルゲン免疫療法、生物学的製剤、気管支サーモプラスティーなどがあります。
アレルゲン免疫療法は、アレルゲンを繰り返し投与することで体の反応を抑える方法で、皮下免疫療法と舌下免疫療法の2種類があります。
生物学的製剤は、抗IgE抗体薬と抗IL-5抗体製剤があり、重症の喘息患者に効果的です。
気管支サーモプラスティーは、気管支に対して外科的治療により症状を改善する方法ですが、副作用やリスクもあります。
これらの治療法にはそれぞれ副作用があるため、医師と相談し、適切な治療法を選択することが重要です。
喘息治療を行っているが症状が安定しない、思うような状態ではない方は、専門的な呼吸器科・呼吸器内科の医療機関で診断して貰ったうえで、上記の様な治療を、近医に受診して相談してみましょう。

5.参考文献
- 成人気管支喘息治療のミニマムエッセンス
- 一般財団法人日本アレルギー学会 喘息予防・管理ガイドライン2021
- 一般社団法人日本喘息学会. 喘息診療実践ガイドライン2022. 相良博典, 東田有智監修, 協和企画, 東京, 2022
- 難治性喘息の新規非薬物療法: 気管支サーモプラスティ 日内会誌 106:836~842,2017
- Tezepelumab in Adults and Adolescents with Severe, Uncontrolled Asthma.N Engl J Med. 2021 May 13;384(19):1800-1809.PMID: 33979488

