たばこをやめたのにもかかわらず、「息切れがなかなか良くならない」と感じる人は少なくありません。
禁煙は呼吸器内科の観点でも体に良い影響をもたらすものですが、必ずしも息切れがすぐに解消するとは限りません。
長年の喫煙が引き起こした肺や心臓へのダメージが残存している可能性もあるため専門的な検査や対策が必要になる場合があります。
ここではたばこをやめたのに息切れが気になる方に向けて、その背景や考えられる病気、適切な受診タイミングなどをわかりやすく解説します。
息切れを放置するよりも、呼吸器内科に相談しながら早期に原因を突き止めることが大切です。

喫煙と息切れの関係
たばこを吸うと肺や気道だけでなく心血管系にも影響が及びます。このため喫煙者は息切れを起こしやすいです。
しかし、禁煙後も息切れが続く背景にはさまざまな理由があります。
ここでは喫煙と息切れがどう結びつくのかに焦点をあてて解説します。
喫煙が引き起こす肺や気道への主な影響
喫煙により肺や気道に生じるダメージは多岐にわたります。主な変化は以下のとおりです。
- 気道粘膜の慢性的な炎症
- 肺胞壁の破壊
- 気道分泌物の増加
- 繊毛の働きの低下
これらの変化が進行すると呼吸機能全体が低下して軽い運動でも息苦しさを感じるようになります。
たばこの有害成分は血管にも影響を与えて動脈硬化を進め、血流が悪化しやすくなります。
その結果、心臓への負担が増えて呼吸器だけでなく循環器の機能低下も息切れの一因となる場合があります。
禁煙による改善の経過と個人差
たばこをやめると気道の炎症や繊毛の機能は次第に回復し始めます。しかし長期喫煙で傷んだ肺胞や細胞は必ずしも元通りにはならない場合があります。
個人差がありますが、長く吸っていたほど回復に時間を要します。
喫煙歴の長さや肺のダメージの程度によっては「禁煙したのに息切れが治らない」と感じる期間が長引くことも珍しくありません。
息切れが残りやすい体の特徴
喫煙による影響が残って息切れしやすい背景には以下のような要素が関係しています。
- 加齢による肺活量の低下
- COPD(慢性閉塞性肺疾患)の進行
- 心不全や冠動脈疾患などの併存
- 肥満による呼吸負担の増加
禁煙してもこれらの要因が息切れに影響を与え続ける場合があります。
呼吸機能の総合的な評価を行うことで原因をはっきりさせることが呼吸器内科受診における大きな目的となります。
喫煙後も息切れが続く背景の主な要因
| 要因 | 具体的な影響 |
|---|---|
| 肺胞の損傷 | 肺の弾力が失われ、換気効率が低下する |
| 慢性炎症の残存 | 気道内の炎症が長引き、咳や痰が続きやすい |
| 血管の動脈硬化 | 心肺機能に負担がかかり、息苦しさを感じやすい |
| 肺活量の低下 | 高齢化や体力低下が重なり、十分な酸素を取り込めない |

息切れが続くときに疑われる主な病気
禁煙後も息切れが残る場合は単に喫煙によるダメージが回復途中というだけでなく、別の病気が隠れている可能性があります。
ここでは呼吸器内科でも重要視されるいくつかの病気を挙げます。
COPD(慢性閉塞性肺疾患)
COPDは喫煙が大きな原因となる呼吸器疾患です。肺胞が壊れて呼吸しづらくなる気腫型と、慢性的な気道炎症が続く慢性気管支炎型に分類されます。
どちらも肺機能低下が進行すると軽い動作でも息切れが出やすくなります。
禁煙を行ってもCOPDは完全に元通りにならない場合が多く、早期発見と専門的な治療が重要です。
心不全や狭心症などの心疾患
たばこは血管に負担をかけ、心臓病のリスクを高めます。
喫煙期間が長い人ほど息切れの裏に心不全や狭心症といった心疾患が隠れている可能性があります。
階段を上るとすぐに息が上がる、横になると息苦しくなるなどの症状がある場合は、呼吸器だけでなく心臓方面の検査も視野に入れたほうが良いです。
肺がんやその他の肺疾患
禁煙後も喫煙歴が長いと肺がんのリスクは完全にはゼロになりません。
肺がんの場合だと初期は無症状で、ある程度進行してから息切れや長引く咳が現れることが多いです。
呼吸器内科での画像検査や喀痰検査を受けることで早期発見につながる可能性があります。
息切れの原因となりやすい呼吸器疾患・心疾患の一例
| 疾患名 | 主な症状 | 禁煙後も続く要因 |
|---|---|---|
| COPD | 慢性的な咳、痰、運動時の息切れ | 壊れた肺胞は元に戻りにくい |
| 心不全 | 動くと息が切れる、むくみ、倦怠感 | 心臓のポンプ機能が低下している |
| 冠動脈疾患 | 胸の痛み(狭心症)、運動時の苦しさ | 動脈硬化による血流不足 |
| 肺がん | 長引く咳、血痰、息切れ | 喫煙歴が長いとリスク上昇 |

禁煙後の息切れに対して呼吸器内科で行う主な検査
禁煙後も息切れが続く場合、原因を正しく突き止めるためには複数の検査を組み合わせて総合的に判断する必要があります。
ここでは呼吸器内科で一般的に行われる検査を取り上げます。
画像検査(胸部X線・CT)
胸部X線は肺全体や心臓の大きさ、肺に異常な影がないかを確認する方法です。
より詳細な画像が必要な場合はCT検査を行います。
肺がんや慢性炎症の程度を把握し、COPD特有の肺の過膨張が見られるかどうかなども評価します。
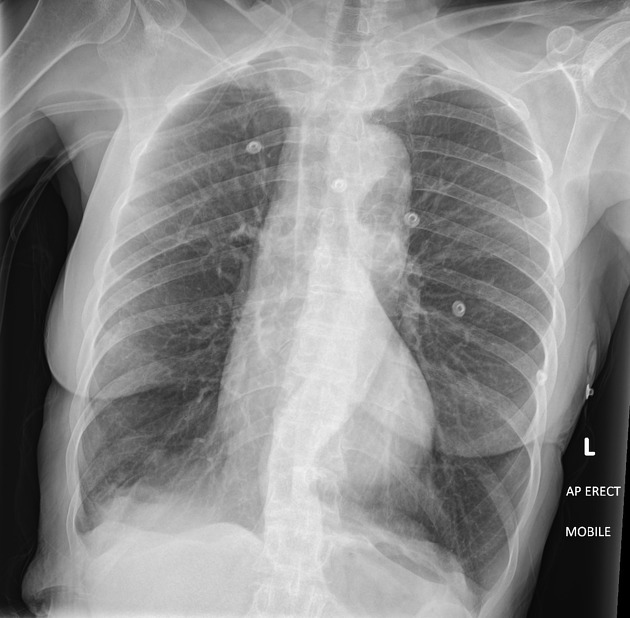
所見:「肺の過膨張を客観的に評価するには、鎖骨中線において、横隔膜レベルより上に前方では6本以上、または後方では10本以上の肋骨が認められる必要があるが、この症例はまさに過膨脹が認められる。」
呼吸機能検査(スパイロメトリー)
スパイロメトリーは肺活量や1秒量(1秒間に吐き出せる空気量)などを測定する検査です。
COPDや気管支喘息などの呼吸器疾患の有無や重症度を数値化でき、禁煙後の肺機能がどの程度回復しているかも確認できます。
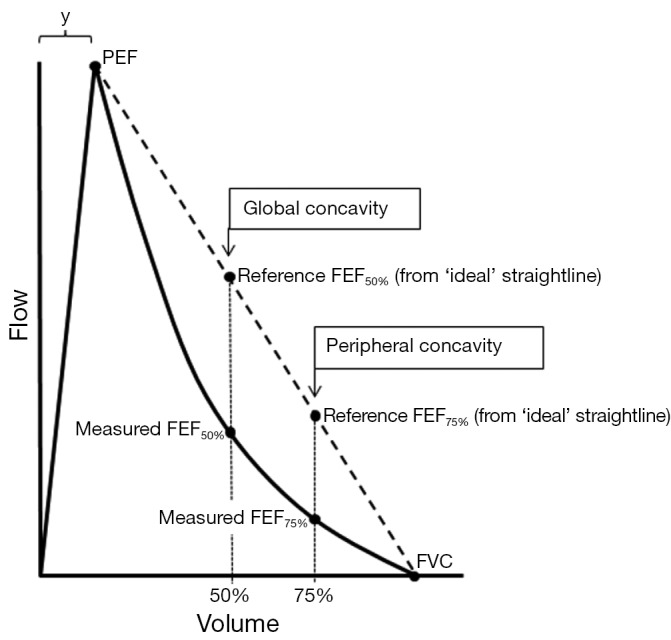
所見:「全体的および末梢的凹性の定量化に用いる変数について記載する。実測FEF50%およびFEF75%は、強制呼気肺活量(FVC)の50%および75%呼気時の強制呼気流量を示す。基準FEF50%および基準FEF75%は、流量‐容量曲線が直線下降(曲率ゼロ)であった場合に得られる理論値(点線)である。変数yはピーク呼気流量(PEF)に至る体積を示し、本例では0.6 Lと仮定する。これに基づき、本例では全体的凹性が約50ユニット、末梢的凹性が約65ユニットと評価される。」
血液ガス分析やその他の血液検査
採血で酸素と二酸化炭素のバランスを確認する血液ガス分析を行い、肺がしっかり酸素を取り込めているかを調べます。
また、心疾患の可能性を示唆するマーカーや炎症の程度を示すCRP値などを調べることもあります。
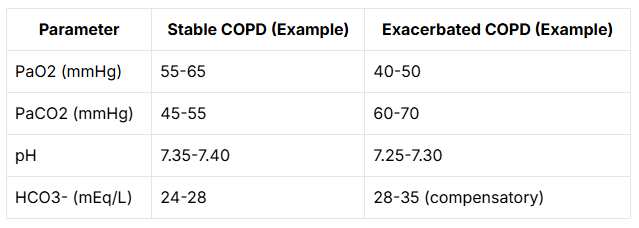
所見:「ABG値はCOPDの重症度およびステージ、ならびに急性増悪の有無に応じて変動する。安定期のCOPD患者では、慢性的な低酸素血症(低PaO₂)を呈し、気流制限の程度に応じて高炭酸ガス血症(高PaCO₂)の程度も変動する。急性増悪時には、これらの血液ガス異常がより顕著となる。」
呼吸器内科で用いられる代表的な検査と目的
| 検査名 | 目的 | 特徴 |
|---|---|---|
| 胸部X線 | 肺や心臓の形態的な異常を確認 | 簡易で負担が少ない |
| CT検査 | 肺や周囲組織の詳しい構造を評価 | X線よりも詳細な画像を得られる |
| スパイロメトリー | 肺活量や1秒量などを数値化 | COPDの重症度などを客観的に把握 |
| 血液ガス分析 | 酸素・二酸化炭素のレベルを測定 | 肺の酸素交換能力を評価 |

禁煙後の息切れと上手に付き合う生活習慣のポイント
禁煙後も息切れが続くと日常生活に影響が出やすいです。
呼吸器内科での治療だけでなく、日常生活の中で無理なく呼吸機能をサポートできる工夫も取り入れることが大切です。
ここでは生活習慣全般を整えるポイントを解説します。
適度な運動を取り入れる
肺活量や心肺機能をゆるやかに高めるためには有酸素運動が有用です。ただし急にハードな運動をすると、かえって身体に負担がかかります。
ウォーキングや軽いジョギング、スイミングなど継続しやすい運動から始めると良いでしょう。
息切れが起こりにくいペースを意識することがポイントです。
食事バランスの見直し
肥満気味の場合は呼吸器に負担がかかります。野菜やタンパク質をバランスよく摂取することを意識して過度な脂肪の蓄積を抑えることで息切れの改善が期待できます。
また、塩分を控えることで血圧の管理にも役立ち、心疾患リスクを低減する効果も考えられます。
睡眠環境の整備
質の良い睡眠は免疫力の向上とともに呼吸機能の維持にも関与しています。
寝つきが悪いと交感神経が優位になり、息苦しさを感じやすくなることがあります。
枕やマットレスを見直して寝室の温度や湿度に気を配ることが大切です。
禁煙後の息切れ対策に役立つ生活習慣の一覧
- ウォーキングなどの有酸素運動を少しずつ取り入れる
- 塩分や脂肪分を控えめにし、野菜やタンパク質を意識する
- アルコールやカフェインの過剰摂取を控える
- 枕の高さや寝具に配慮し深い睡眠を目指す
禁煙後の息切れ対策で取り入れたい生活習慣と目的
| 生活習慣 | 目的 | 期待できる効果 |
|---|---|---|
| 有酸素運動 | 呼吸筋や心肺機能を鍛える | 息切れしにくい体づくり |
| 栄養バランスの良い食事 | 体重や血圧をコントロールする | 咳や痰、運動時の強い息切れ |
| 質の良い睡眠 | 身体の回復とストレス軽減 | 慢性疲労や呼吸障害を緩和 |

呼吸法の工夫とリハビリテーション
「息切れが改善しない」と感じる方の中には呼吸の仕方がうまくいっていない場合もあります。
呼吸器リハビリテーションでは呼吸法や筋力トレーニングを指導して呼吸苦を軽減する方法を学ぶことができます。
ここでは具体的な呼吸法やリハビリテーションの概要について解説します。
口すぼめ呼吸の効果
口をすぼめて細く息を吐き出す呼吸法は気道内圧を高め、気道の虚脱を防ぐ効果が期待できます。
肺に溜まった空気をゆっくりと外に排出して呼吸の効率を高めるのに役立ちます。
COPDの方に対してもよく指導される呼吸法です。
呼吸筋のトレーニング
横隔膜や肋間筋など呼吸を助ける筋肉を鍛えることで同じ運動量でも息切れが起こりにくくなります。
チューブやダンベルを使った簡単な筋力トレーニングに加え、腹式呼吸を意識するだけでも筋肉の使われ方が変わります。
自宅で継続できるようなメニューを取り入れると良いでしょう。
専門的なリハビリテーションプログラム
呼吸器内科やリハビリ科では運動療法や吸入療法などを組み合わせた包括的なリハビリテーションプログラムを提案する場合があります。
病状や体力に合わせて段階的に進めるため無理なく取り組めます。
専門スタッフの指導を受けることで正しいフォームを身につけやすくなります。
息切れ改善に取り入れやすい呼吸法とトレーニング
| 呼吸法/トレーニング | 方法 | 期待効果 |
|---|---|---|
| 口すぼめ呼吸 | 息を吸ったあと、口をすぼめてゆっくり吐く | 呼気時間の延長と気道内圧の維持 |
| 腹式呼吸 | お腹を意識して大きく吸い、ゆっくり吐く | 横隔膜の効率的な動員 |
| 呼吸筋トレーニング | チューブや軽いダンベルで上半身を鍛える | 胸郭まわりの筋力強化 |

息切れとメンタルの関係
息切れが続くと「また苦しくなるのでは」と不安を抱きやすくなります。
ストレスによって呼吸が浅くなると、ますます息苦しさを感じやすくなる負のスパイラルに陥ることもあります。
ここではメンタル面が息切れに与える影響と、その対処法を解説します。
ストレスと呼吸の関係
ストレスがかかると交感神経が優位になり、心拍数や血圧が上昇しやすくなります。
その結果、呼吸数も増えて息苦しさや過呼吸のきっかけになりかねません。
たばこをやめるとイライラしやすくなることもありますが、そのイライラを放置すると息切れの悪化につながることがあります。
リラクゼーション法と気分転換
呼吸を落ち着かせるためには心身をリラックスさせる工夫も重要です。
ヨガやストレッチ、ゆったりした音楽を聴くなど自分に合った方法を取り入れると良いです。
また、適度に趣味や散歩などで気分転換を図り、ストレスを溜め込まないようにすることも大切です。
メンタル不調が疑われる場合の受診
不安や気分の落ち込みが長引く場合、呼吸器だけでなく心療内科や精神科への相談が必要なケースもあります。
呼吸器内科の医師と連携をとり、総合的に心身の状態をチェックすることで、より良い息切れ対策を行える可能性があります。
呼吸とメンタルに関するポイント
- ストレスで呼吸数が増えると息苦しさを感じやすくなる
- イライラや不安は禁煙後に起こりやすいが、放置すると負の連鎖につながる
- 心身をリラックスさせる方法を日常に取り入れて呼吸状態を安定させる
息切れとメンタルケアの関連性
| 要素 | 具体例 | 呼吸への影響 |
|---|---|---|
| ストレス | 仕事や人間関係の悩み | 呼吸数の増加、過呼吸のリスク |
| 不安 | 再喫煙への恐れ、病気への心配 | 呼吸が浅くなり、息切れが増す |
| リラクゼーション | ヨガ、瞑想、散歩 | 交感神経を抑え、呼吸を安定 |

息切れの重症度とクリニック受診の目安
息切れの程度は人それぞれですが、日常生活に支障をきたすほど深刻な場合は早めに医療機関を受診したほうが良いです。
呼吸器内科では客観的な指標を使い、疾患の有無や重症度を総合的に確認します。
ここでは受診の目安や基準となる考え方をまとめます。
息切れの頻度や状況の確認
「階段を上るとすぐに苦しくなる」「会話をしながら歩いただけで息が上がる」など、具体的な状況をチェックします。さらに、夜間や安静時の息苦しさがあるかどうかも重要なポイントです。これらの症状が増えた、または新しく出現した場合には受診をおすすめします。
MRC息切れスケールなどの客観的指標
医療現場では、MRC(Medical Research Council)息切れスケールやBorgスケールといった客観的な指標を用いて息切れの程度を数値化します。
自分では「我慢できる」と思っていても、数値化することで中等度以上と判断されるケースは少なくありません。
放置すると悪化しやすい理由
息切れは体からのサインです。背後に呼吸器疾患や心臓疾患が隠れている場合、放置すると病状が進行して治療の難易度が上がります。
禁煙後に息切れが続く方は早めにクリニックで検査を受けると安心です。
息切れの目安を把握するための主なチェック項目
- 階段を何段のぼったら苦しくなるか
- 平地をどれくらいの距離歩けるか
- 安静にしているときにも息苦しさを感じるか
- 日常生活動作(家事や仕事)に支障が出ているか
MRC息切れスケールの目安
| 段階 | 症状の特徴 |
|---|---|
| 1 | 激しい運動時にのみ息切れを自覚 |
| 2 | 急な坂道や階段で息切れが出る |
| 3 | 平地歩行でも周囲の人より遅れるほど息が上がる |
| 4 | 100~200m程度の平地移動でも息が苦しい |
| 5 | 着替えや洗面などの日常動作でも息切れを感じる |

呼吸器内科を受診するメリットと治療の流れ
禁煙後の息切れで困っている方が呼吸器内科を受診すると原因を的確に突き止められるだけでなく、早期に対策を始められます。
ここでは実際にクリニックに行った場合の治療の流れやメリットについて解説します。
初回診察と問診
医師は喫煙歴や生活習慣、症状の出方などを詳細に聞き取ります。
既往歴や家族歴も重要な手がかりになります。その上で必要な検査を選定します。
問診では遠慮せず、感じていることを具体的に伝えると診断の精度が高まります。
検査結果をもとにした診断と治療方針
血液検査や画像検査、呼吸機能検査などの結果を総合的に判断してCOPDや心疾患などの可能性を探ります。
治療薬(気管支拡張薬や吸入ステロイドなど)の処方や専門的なリハビリテーションの提案が行われることもあります。
合併症が疑われる場合は循環器内科や他の専門科とも連携をとります。
生活指導とフォローアップ
呼吸器内科では治療薬の処方だけでなく、生活習慣に関するアドバイスも行います。
禁煙後でも息切れが改善しない場合は適度な運動や栄養面の管理、リラクゼーション法の取り入れ方についても継続的にサポートします。
定期的な受診で症状の変化や薬の効果を評価しながら治療方針を微調整していきます。
呼吸器内科受診の流れ
| ステップ | 内容 | ポイント |
|---|---|---|
| 問診 | 喫煙歴や症状の状況を詳しく聞く | 具体的な日常の息切れエピソードを伝える |
| 検査 | 胸部X線・CT、呼吸機能検査、血液検査など | 必要な検査を組み合わせて総合的に判断 |
| フォローアップ | 経過観察や追加検査で治療効果を確認 | 複数の病気が隠れている場合も想定 |
| ストレス・過呼吸 | 自律神経の乱れ | 必要に応じて治療方針を修正 |

まとめ:早めの受診で息切れ対策を万全に
たばこをやめたのに息切れが改善しないときは、肺や気道だけでなく心疾患などの可能性も考慮しながら総合的に検査を受けることが重要です。
禁煙自体は健康面で大きなプラスですが、長年の喫煙習慣がもたらしたダメージは個人差があり、回復には時間がかかることもあります。
この記事のポイント
- 長年の喫煙でダメージを受けた肺は禁煙後もすぐには元に戻らない
- 息切れの裏にCOPDや心疾患など重大な病気が潜んでいる可能性がある
- 生活習慣の見直しやリハビリテーション、メンタルケアが息切れ対策に役立つ
- 早めに呼吸器内科を受診して必要な検査や治療を始めると安心
以下のリストでは禁煙後も息切れが気になる方に意識していただきたい項目をまとめました。
- 自分の症状がいつ、どのように出るかをメモする
- ウォーキングや軽い筋力トレーニングを取り入れてみる
- メンタル面のケアに配慮し、ストレス解消方法を工夫する
- 食事バランスと睡眠環境を整え、心身ともに負担を減らす
- 息切れが増してきたら早めに呼吸器内科を受診する
息切れは「気のせい」や「加齢だから仕方ない」と片付けずに、専門家の力を借りるのが賢明です。
小さなサインを見逃さず早期受診で状態を把握すれば症状をコントロールしやすくなります。
特に喫煙歴が長い方は肺や心臓へのリスクが高い傾向にあります。
生活習慣の改善や適切な治療を組み合わせて、快適な日常を取り戻していきましょう。
以上



