代謝疾患の一種である肥満症(皮下脂肪型)とは、体重が標準を大きく超え、特に皮下に過剰な脂肪が蓄積した状態を指します。
この状態では、皮膚の下に脂肪組織が厚く堆積し、体型が丸みを帯びやすくなります。
肥満症(ひまんしょう)は単なる体重増加ではなく、様々な健康リスクを伴う医学的な病態です。
皮下脂肪型の特徴として、体全体にわたって脂肪が均一に分布する傾向があり、見た目の変化が比較的わかりやすいことが挙げられます。
肥満症(皮下脂肪型)の主症状について
代謝疾患の一種である肥満症(皮下脂肪型)は、体重増加だけでなく、様々な身体的および心理的な症状を引き起こす可能性があり、患者さまの生活の質に大きな影響を与えることがあります。
この疾患の主症状を理解することは、患者さまの健康管理において重要な要素となり、早期発見や適切な対応につながる可能性があります。
体型の変化
肥満症の最も顕著な症状は、体型の変化であり、これは日常生活や社会生活にも影響を及ぼすことがあります。
皮下脂肪型の場合、体全体に均一に脂肪が蓄積されるため、全身的な丸みが増し、特に腕や脚、お腹、顔などの部位で顕著な変化が見られることがあります。
特に、腕、脚、お腹、顔などの部位で顕著な変化が見られることがあり、これらの変化は自己イメージや社会的な交流にも影響を与える可能性があります。
| 部位 | 特徴的な変化 |
| 腕 | ふっくらと丸みを帯びる |
| 脚 | 太ももやふくらはぎが太くなる |
| お腹 | 膨らみが目立つ |
| 顔 | 頬がふっくらし、二重顎になりやすい |
これらの体型変化は、日常生活に支障をきたすこともあり、衣服の選択や身体活動の制限など、様々な面で生活の質に影響を与える可能性があります。
皮膚症状
皮下脂肪の増加に伴い、皮膚にも変化が現れることがあり、これらの症状は美容的な問題だけでなく、皮膚の健康状態にも影響を及ぼす可能性があります。
代表的な症状として以下が挙げられ、これらは患者さまの自己イメージや心理状態にも影響を与えることがあります。
- ストレッチマーク(皮膚線条)の出現
- 皮膚のたるみや弾力性の低下
- 皮膚のしわや折り目の増加
これらの症状は、急激な体重増加や長期間の肥満状態によって引き起こされることがあり、時には皮膚トラブルや感染症のリスクを高める要因となる場合もあります。
身体機能への影響
過剰な体重は、様々な身体機能に影響を与える可能性があり、これらの機能変化は日常生活の質を低下させるだけでなく、長期的な健康リスクを高める要因となることがあります。
| 機能 | 影響 |
| 呼吸 | 息切れや睡眠時無呼吸症候群のリスク増加 |
| 循環 | 高血圧や静脈瘤のリスク上昇 |
| 関節 | 膝や腰への負担増加、関節痛 |
| 代謝 | インスリン抵抗性の上昇 |
これらの機能変化は、日常生活の質を低下させる要因となることがあり、運動能力の低下や慢性的な疲労感などを引き起こす可能性もあります。
心理的影響
肥満症は身体的な症状だけでなく、心理面にも大きな影響を及ぼすことがあり、これらの心理的影響は患者さまの社会生活や人間関係にも波及する可能性があります。
主な心理的症状には以下のようなものがあり、これらは患者さまの生活の質を著しく低下させる可能性があるため、適切なサポートが必要となる場合があります。
- 自尊心の低下
- ボディイメージの歪み
- 社会的不安や抑うつ症状
これらの心理的影響は、患者さまの生活の質を著しく低下させる可能性があるため、注意が必要であり、時には専門家による心理的サポートも検討する必要があります。
代謝機能の変化
皮下脂肪型肥満症では、代謝機能にも変化が生じることがあり、これらの変化は長期的な健康リスクを高める要因となるだけでなく、日常的な体調不良や疲労感にもつながる可能性があります。
| 代謝機能 | 変化 |
| 脂質代謝 | 中性脂肪の上昇、HDLコレステロールの低下 |
| 糖代謝 | 血糖値の上昇、インスリン感受性の低下 |
| エネルギー代謝 | 基礎代謝量の変化 |
これらの代謝機能の変化は、長期的な健康リスクを高める要因となる場合があり、糖尿病や心血管疾患などの生活習慣病のリスクを上昇させる可能性があります。

原因
代謝疾患の一種である肥満症(皮下脂肪型)は、複雑な要因が絡み合って発症する疾患であり、その原因やきっかけを理解することは、予防や管理において重要な役割を果たし、個人の健康維持に大きく貢献します。
この疾患の発症には、遺伝的要因、環境要因、生活習慣などが複雑に関与しており、個人によって原因やきっかけが異なることがあり、一人ひとりに適した対策が求められます。
遺伝的要因
肥満症の発症には、遺伝的な要因が大きく関与していることが知られており、特定の遺伝子変異や多型が体重調節機能に影響を与えることがあります。
特定の遺伝子変異や多型が、代謝機能や食欲調節機能に影響を与え、肥満のリスクを高める可能性があり、これらの遺伝的要因は個人の体質を形成する重要な要素となります。
| 遺伝子 | 関連する機能 |
| FTO遺伝子 | 食欲調節、エネルギー代謝 |
| MC4R遺伝子 | 食欲抑制 |
| PPARG遺伝子 | 脂肪細胞の分化、インスリン感受性 |
| LEP遺伝子 | 満腹感の調節 |
これらの遺伝子変異は、単独で肥満を引き起こすわけではありませんが、環境要因と相互作用して肥満のリスクを高める可能性があり、個人の遺伝的背景を理解することが重要です。
環境要因
現代社会における環境の変化は、肥満症の発症リスクを高める要因の一つとなっており、生活様式の変化が体重管理に大きな影響を与えています。
以下のような環境要因が、肥満症の発症に関与することがあり、これらの要因は個人の生活習慣や行動パターンと密接に関連しています。
- 高カロリー食品の容易な入手
- 座位中心のライフスタイル
- ストレスの多い生活環境
- 睡眠不足や不規則な生活リズム
これらの環境要因は、個人の生活習慣や行動パターンに影響を与え、結果として肥満につながる可能性があり、環境の改善が肥満症予防の鍵となる場合があります。
食生活の変化
現代社会における食生活の変化は、肥満症の主要な原因の一つとして認識されており、食事内容や食習慣が体重管理に大きな影響を与えています。
過剰なカロリー摂取や不適切な食事内容が、体重増加や脂肪の蓄積を引き起こすことがあり、これらの食生活の乱れは長期的な健康問題につながる可能性があります。
| 食生活の変化 | 影響 |
| 高脂肪・高糖質食品の増加 | エネルギー過剰摂取 |
| 食事の不規則性 | 代謝リズムの乱れ |
| 加工食品の多用 | 栄養バランスの偏り |
| 外食の増加 | カロリーコントロールの困難 |
これらの食生活の変化は、長期的に見ると体重増加や肥満のリスクを高める可能性があり、適切な食生活の維持が肥満症予防において重要な役割を果たします。
運動不足
現代社会における身体活動量の減少は、肥満症の発症リスクを高める重要な要因の一つであり、エネルギー消費量の低下が体重増加につながる可能性があります。
運動不足は、エネルギー消費量の減少につながり、結果として余剰エネルギーが脂肪として蓄積されやすくなり、これは長期的な健康問題の原因となる可能性があります。
以下のような要因が、運動不足を引き起こすことがあり、これらは現代社会の特徴的な問題点として認識されています。
- デスクワークの増加
- 自動車やエレベーターなどの移動手段の発達
- スマートフォンやテレビなどの娯楽の普及
- 都市化による自然な身体活動機会の減少
これらの要因により、日常生活における身体活動量が低下し、肥満のリスクが高まる可能性があり、意識的な運動習慣の形成が肥満症予防に重要な役割を果たします。
ホルモンバランスの乱れ
ホルモンバランスの乱れは、肥満症の発症に関与する重要な要因の一つであり、体内の代謝機能や食欲調節に大きな影響を与える可能性があります。
特定のホルモンの分泌異常や機能不全が、代謝機能や食欲調節に影響を与え、結果として体重増加や脂肪の蓄積を引き起こすことがあり、これらのホルモン異常は様々な健康問題の原因となる可能性があります。
| ホルモン | 関連する機能 |
| レプチン | 満腹感の調節 |
| グレリン | 空腹感の調節 |
| インスリン | 血糖値の調節 |
| コルチゾール | ストレス応答、代謝調節 |
これらのホルモンバランスの乱れは、様々な要因によって引き起こされる可能性があり、その原因を特定することが肥満症の管理において大切であり、適切な医学的評価が必要となる場合があります。
心理的要因
心理的要因も、肥満症の発症や進行に関与することがあり、精神状態が食行動や生活習慣に大きな影響を与える可能性があります。
ストレスや情動的な要因が、食行動や代謝機能に影響を与え、結果として体重増加につながる場合があり、これらの心理的要因は肥満症の発症だけでなく、その維持にも関与することがあります。
以下のような心理的要因が、肥満症のきっかけとなることがあり、これらは個人の生活の質にも大きな影響を与える可能性があります。
- 慢性的なストレス
- うつ状態
- 不安障害
- 摂食障害
これらの心理的要因は、過食や不適切な食行動を引き起こしたり、身体活動の減少につながったりすることで、肥満のリスクを高める可能性があり、心理的サポートが肥満症の管理において重要な役割を果たすことがあります。

肥満症(皮下脂肪型)の診察と診断
代謝疾患の一種である肥満症(皮下脂肪型)の診察と診断は、患者さまの全身状態を総合的に評価し、適切な管理方針を決定するための重要なステップであり、個々の患者さまの生活背景や健康状態を考慮した丁寧なアプローチが求められます。
この過程では、医療専門家による詳細な問診、身体診察、各種検査などが行われ、個々の患者さまの状態に応じた正確な診断が行われ、その結果に基づいて最適な管理計画が立案されることになります。
初診時の問診
肥満症(ひまんしょう)の診察では、まず詳細な問診が行われ、患者さまの生活習慣や健康状態について包括的な情報収集が行われます。
医師は患者さまの生活習慣、既往歴、家族歴などについて丁寧に聴取し、肥満の程度や経過、関連する健康問題について情報を収集し、これらの情報をもとに肥満の背景にある要因を多角的に分析します。
問診では以下のような項目が聴取されることがあり、これらの情報は患者さまの個別性を理解する上で欠かせない要素となります。
- 体重の変化の経過
- 日常の食事内容と摂取量
- 運動習慣の有無と内容
- ストレスの程度と対処法
- 睡眠の質と量
これらの情報は、肥満の原因や関連する健康リスクを評価する上で大切な手がかりとなり、患者さまの生活背景や健康課題を総合的に理解するための基礎となります。
| 問診項目 | 評価内容 |
| 体重歴 | 体重変動のパターンと要因 |
| 食習慣 | 食事回数、内容、量、間食の頻度 |
| 運動習慣 | 運動の種類、頻度、強度 |
| 生活環境 | 仕事内容、ストレス要因、家族環境 |
身体診察
問診の後、医師は詳細な身体診察を行い、患者さまの体型や皮膚の状態、vital signsなどを注意深く評価します。
この診察では、体重や身長の測定、体型の観察、皮膚の状態の確認などが行われ、肥満の程度や脂肪の分布状態が評価され、これらの情報は肥満症の重症度や関連する健康リスクの評価に役立てられます。
| 診察項目 | 評価内容 |
| 体重測定 | 現在の体重と理想体重との差 |
| 身長測定 | BMIの算出のため |
| 腹囲測定 | 内臓脂肪蓄積の指標 |
| 皮膚の観察 | ストレッチマークや色素沈着の有無 |
身体診察では、肥満に関連する合併症の兆候も注意深く観察され、これらの情報は総合的な健康リスク評価に反映されます。
体組成の評価
肥満症の診断において、体組成の評価は重要な役割を果たし、単なる体重測定だけでなく、脂肪量や筋肉量など、体の構成要素を詳細に分析することが求められます。
体脂肪率や脂肪の分布状態を正確に把握することで、健康リスクの評価や治療方針の決定に役立てられ、これらの情報は個別化された管理計画の立案に不可欠な要素となります。
体組成の評価には、以下のような方法が用いられることがあり、これらの方法を組み合わせることで、より精密な体組成評価が可能となります。
- 体重と身長からBMI(Body Mass Index)を算出
- 腹囲測定による内臓脂肪の評価
- 皮下脂肪厚の測定
- 生体電気インピーダンス法による体脂肪率の測定
これらの評価方法を組み合わせることで、より正確な体組成の把握が可能となり、患者さまの個別性を考慮した診断と管理方針の決定に役立ちます。
| 評価方法 | 測定内容 | 特徴 |
| BMI | 体重÷身長² | 簡便だが体組成を反映しない |
| 腹囲測定 | へそ周りの周囲長 | 内臓脂肪量の簡易指標 |
| 皮下脂肪厚 | キャリパーによる測定 | 局所的な脂肪蓄積の評価 |
| 生体電気インピーダンス | 体脂肪率、筋肉量 | 非侵襲的で詳細な体組成評価可能 |
血液検査
肥満症の診断過程では、様々な血液検査が実施されることがあり、これらの検査結果は肥満に関連する代謝異常や潜在的な健康リスクを評価する上で重要な指標となります。
これらの検査は、肥満に関連する代謝異常や合併症のリスクを評価するために行われ、検査結果は患者さまの健康状態を総合的に把握するための重要な情報源となります。
| 検査項目 | 評価内容 |
| 血糖値 | 糖代謝異常の有無 |
| 脂質プロファイル | 脂質代謝異常の評価 |
| 肝機能検査 | 脂肪肝の有無 |
| ホルモン検査 | 内分泌異常の評価 |
血液検査の結果は、肥満症の重症度や合併症のリスク評価に重要な情報を提供し、これらの情報は個別化された管理計画の立案に反映されます。
画像診断
一部の症例では、画像診断が実施されることがあり、これらの検査は脂肪の分布状態や内臓脂肪量をより詳細に評価し、肥満症の正確な診断と個別化された管理方針の決定に重要な役割を果たします。
これらの検査は、脂肪の分布状態や内臓脂肪量をより詳細に評価するために用いられ、肉眼では観察できない体内の状態を可視化することで、より精密な診断が可能となります。
画像診断には以下のような方法が含まれ、これらの検査結果は肥満症の重症度評価や合併症リスクの判定に活用されます。
- 腹部CT検査による内臓脂肪面積の測定
- MRI検査による体脂肪分布の評価
- 超音波検査による脂肪肝の評価
これらの画像診断は、肥満症の正確な診断と個別化された管理方針の決定に役立ち、患者さまの体内状態を詳細に把握することで、より効果的な管理計画の立案が可能となります。
心理社会的評価
肥満症の診断では、心理社会的側面の評価も大切であり、食行動の問題や精神的ストレス、社会的要因などが肥満の発症や維持に関与していることがあるため、これらの要因を総合的に評価することが肥満症の包括的な理解につながります。
食行動の問題や精神的ストレス、社会的要因などが肥満の発症や維持に関与していることがあるため、これらの要因を評価することが重要となり、患者さまの生活背景や心理状態を理解することで、より効果的な管理計画の立案が可能となります。
心理社会的評価では、以下のような項目が考慮されることがあり、これらの情報は患者さまの個別性を理解し、適切な支援を提供する上で重要な役割を果たします。
| 評価項目 | 内容 |
| 食行動異常 | 過食や夜間摂食の有無 |
| ストレス | 日常的なストレスの程度と対処法 |
| 社会的要因 | 職業環境や家庭環境の影響 |
| 精神状態 | うつや不安の有無 |
これらの評価結果は、包括的な肥満症管理計画の立案に反映され、患者さまの心理社会的背景を考慮したサポート体制の構築に役立てられます。

肥満症(皮下脂肪型)の画像所見
代謝疾患の一種である肥満症(皮下脂肪型)の画像所見は、患者さまの体内における脂肪分布や関連する臓器の状態を視覚的に評価するための重要な診断ツールです。
これらの画像検査結果は、肥満の程度や健康リスクの評価、さらには個別化された管理計画の立案に大きく寄与し、総合的な健康管理に不可欠な情報を提供します。
CT(コンピュータ断層撮影)による画像所見
CT検査は、肥満症(ひまんしょう)の画像診断において非常に有用な手法の一つであり、体内の脂肪分布を高精度で評価することができます。
この検査では、体の断層画像を得ることができ、脂肪組織の分布を詳細に観察することが可能となり、これにより皮下脂肪と内臓脂肪の比率や分布パターンを正確に把握することができます。
皮下脂肪型肥満症のCT画像所見には、以下のような特徴が見られることがあり、これらの所見は診断の確定や重症度の評価に重要な役割を果たします。
- 皮下脂肪層の著明な肥厚
- 皮下脂肪層の均一な分布
- 内臓脂肪の相対的な少なさ
これらの所見は、皮下脂肪型肥満症の特徴的な脂肪分布パターンを反映しており、診断の確定や重症度の評価に役立ち、さらに経時的な変化を追跡する際の基準点としても活用されます。
| CT所見 | 特徴 |
| 皮下脂肪層 | 著明な肥厚、均一な分布 |
| 内臓脂肪 | 相対的に少ない |
| 筋肉量 | 正常範囲内であることが多い |
| 臓器周囲 | 脂肪沈着が比較的少ない |

所見:左の画像:51歳男性では、腹部大動脈の石灰化および腎硬化症が示されています。右の画像:53歳女性の画像では、著明な皮下脂肪が認められます。
MRI(磁気共鳴画像)による画像所見
MRI検査は、放射線被曝なしに体内の詳細な画像を得ることができる画像診断法であり、肥満症の評価において重要な役割を果たし、特に軟部組織の評価に優れています。
MRIは軟部組織のコントラストに優れているため、脂肪組織の分布をより鮮明に観察することが可能であり、これにより皮下脂肪と内臓脂肪の区別や、各組織の性状評価が高精度で行えます。
皮下脂肪型肥満症のMRI画像所見では、以下のような特徴が観察されることがあり、これらの所見は患者さまの体組成を詳細に評価する上で貴重な情報源となります。
- T1強調画像での皮下脂肪の高信号
- 皮下脂肪層の均一な肥厚
- 内臓脂肪の相対的な少なさ
- 筋肉や臓器の構造が比較的保たれていること
これらのMRI所見は、患者さまの体組成を詳細に評価する上で重要な情報を提供し、さらに経時的な変化を追跡する際にも有用なデータとなります。
| MRI所見 | 特徴 |
| T1強調画像 | 皮下脂肪が高信号で描出 |
| 脂肪抑制画像 | 皮下脂肪が低信号で描出 |
| 筋肉組織 | 信号強度が正常範囲内 |
| 臓器周囲 | 脂肪沈着が比較的少ない |
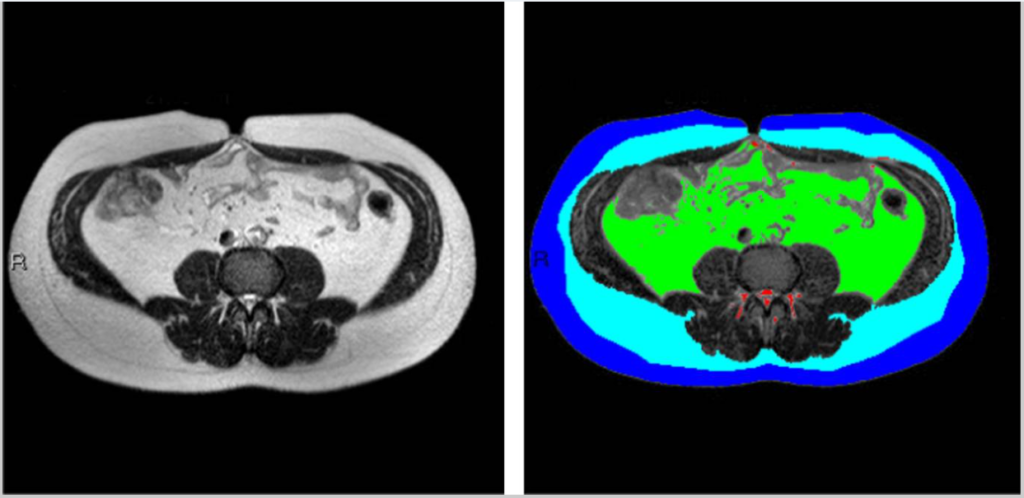
所見:腹部脂肪組織区画のMRI画像。皮下筋膜層は、コンピュータインターフェイスのセミオートマチック法を用いて描出した。まず、強度に基づいた自動セグメンテーションを生成し提示した後、半手動で微調整を行った。それぞれの区画の面積を個別に計測した。特定の解剖学的ランドマークの脂肪組織を定量化し、以下のように色分けされたグループに分類した:濃青色は浅層皮下脂肪、淡青色は深層皮下脂肪、緑色は内臓脂肪組織、赤色は非分類脂肪(脊椎周囲脂肪および上記グループに該当しない脂肪貯蔵領域)。
超音波検査による画像所見
超音波検査は、非侵襲的かつリアルタイムで体内の状態を観察できる画像診断法であり、皮下脂肪型肥満症の評価にも活用され、特に皮下組織の詳細な観察に適しています。
この検査法は、特に皮下脂肪層の厚さや性状を評価する際に有用であり、さらに簡便で繰り返し実施可能なため、経時的な変化の追跡にも適しています。
皮下脂肪型肥満症の超音波画像所見には、以下のような特徴が見られることがあり、これらの所見は皮下脂肪の量や質的変化を評価する上で重要な指標となります。
- 皮下脂肪層の著明な肥厚
- 皮下脂肪組織の低エコー像
- 筋膜や筋肉層との境界が明瞭
- 内臓脂肪の相対的な少なさ
これらの超音波所見は、皮下脂肪の蓄積状態を直接的に評価するのに役立ち、さらに治療効果の判定や経過観察にも活用されます。
| 超音波所見 | 特徴 |
| 皮下脂肪層 | 低エコー、著明な肥厚 |
| 筋膜 | 高エコーの線状構造 |
| 筋肉層 | 中等度エコー |
| 内臓脂肪 | 相対的に少ない |
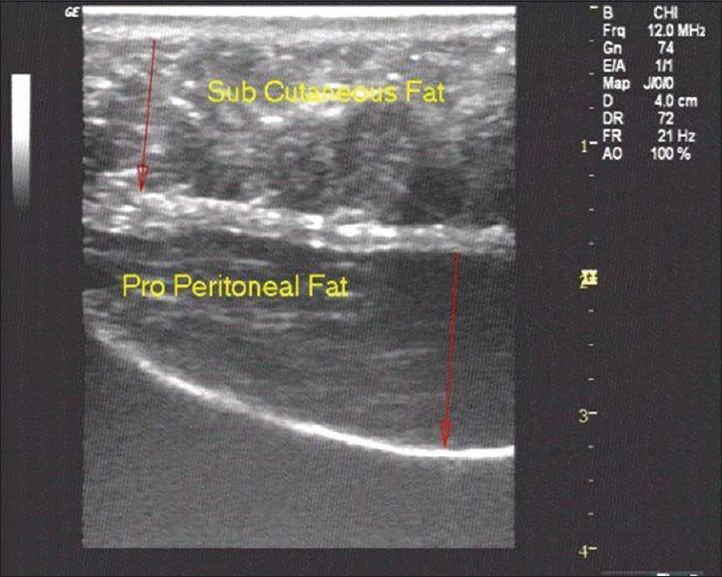
所見:皮下脂肪といわゆる内臓脂肪が図の通り示されている。
DEXA(二重エネルギーX線吸収測定)による画像所見
DEXA検査は、全身の体組成を評価するのに適した画像診断法であり、脂肪量、除脂肪量、骨密度などを同時に測定することができ、体組成の定量的評価に優れています。
この検査法は、皮下脂肪型肥満症の全身的な脂肪分布を評価する際に有用であり、さらに骨密度の同時評価が可能なため、肥満に関連する骨代謝異常の検出にも役立ちます。
DEXA検査による皮下脂肪型肥満症の画像所見には、以下のような特徴が見られることがあり、これらの所見は患者さまの全身的な体組成バランスを評価する上で重要な情報となります。
- 全身の脂肪量増加
- 体幹部よりも四肢の脂肪量が相対的に多い
- 骨密度は正常範囲内であることが多い
- 除脂肪量(筋肉量)は比較的保たれている
これらのDEXA所見は、患者さまの体組成を定量的に評価する上で重要な情報を提供し、さらに治療効果の判定や長期的な経過観察にも活用されます。
| DEXA所見 | 特徴 |
| 全身脂肪量 | 増加 |
| 四肢脂肪量 | 体幹部より相対的に多い |
| 骨密度 | 正常範囲内が多い |
| 除脂肪量 | 比較的保たれている |
以上のように、代謝疾患の一種である肥満症(皮下脂肪型)の画像所見は、CT、MRI、超音波検査、DEXA検査など、様々な画像診断法を用いて評価され、それぞれの検査法の特性を活かした多角的な評価が行われます。


肥満症(皮下脂肪型)の治療方法と薬、治癒までの期間
代謝疾患の一種である肥満症(皮下脂肪型)の治療は、患者さま一人ひとりの状態に応じて個別化されたアプローチが必要であり、食事療法、運動療法、行動療法、薬物療法などを組み合わせた総合的な管理が行われ、これらの治療法を適切に組み合わせることで、より効果的な体重管理と健康増進が期待できます。
この疾患の治療では、単に体重を減らすだけでなく、健康的な生活習慣の確立と長期的な体重管理が目標となるため、治療期間は個人差が大きく、生涯にわたる継続的な取り組みが求められることがあり、患者さまの生活背景や健康状態に応じて、柔軟に治療計画を調整していくことが重要となります。
食事療法
肥満症の治療において、食事療法は基本的かつ重要な要素であり、単なるカロリー制限だけでなく、栄養バランスや食事の質、食べ方にも注目した包括的なアプローチが求められます。
適切なカロリー制限と栄養バランスの改善を通じて、体重減少と健康的な食習慣の確立を目指し、同時に患者さまの嗜好や生活リズムも考慮しながら、長期的に継続可能な食事計画を立てることが重要です。
食事療法の主な目標には以下のようなものがあり、これらの目標を達成するためには、患者さま自身の積極的な参加と理解が不可欠です。
- 総摂取カロリーの適正化
- バランスの取れた栄養素摂取
- 規則正しい食事リズムの確立
- 食事の質の改善
これらの目標を達成するために、管理栄養士による個別的な指導が行われることがあり、患者さまの生活スタイルや好みを考慮しつつ、実践可能な食事プランを作成します。
| 食事療法の要点 | 内容 |
| カロリー制限 | 個人の必要量に応じた設定 |
| 栄養バランス | タンパク質、脂質、炭水化物の適正比率 |
| 食事回数 | 1日3回の規則正しい摂取 |
| 食品選択 | 低脂肪、高繊維食品の選択 |
運動療法
運動療法は、肥満症治療の重要な柱の一つであり、エネルギー消費量の増加と体組成の改善を目指すだけでなく、心肺機能の向上や筋力の維持・増強、ストレス解消など、多面的な効果が期待できます。
個人の体力や健康状態に応じて、適切な運動プログラムが設計され、患者さまの生活リズムや好みを考慮しながら、無理なく継続できる運動計画を立てることが大切です。
運動療法の主な効果として、以下のようなものが挙げられ、これらの効果は単に体重減少だけでなく、総合的な健康増進にもつながります。
- 基礎代謝の向上
- 脂肪燃焼の促進
- 筋肉量の維持・増加
- 心肺機能の改善
運動の種類や強度は、個人の状態や好みに合わせて選択され、徐々に運動量を増やしていくことで、安全かつ効果的に体力を向上させることができます。
| 運動の種類 | 特徴 |
| 有酸素運動 | ウォーキング、ジョギング、水泳など |
| レジスタンス運動 | 筋力トレーニング、ストレッチ |
| 日常活動 | 階段利用、家事など |
行動療法
行動療法は、肥満症治療において食行動や生活習慣の改善を目指す重要なアプローチであり、単に知識を提供するだけでなく、実際の行動変容を促すための具体的な技法や戦略を用います。
患者さまの行動パターンを分析し、健康的な習慣を身につけるためのサポートを提供し、長期的な視点で生活習慣の改善を目指すことで、持続可能な体重管理を実現することができます。
行動療法の主な技法には以下のようなものがあり、これらの技法を患者さまの生活に合わせて適切に組み合わせることで、より効果的な行動変容が期待できます。
- セルフモニタリング(食事・運動記録)
- 刺激制御(食べ物の誘惑を減らす環境作り)
- 目標設定と達成の報酬
- ストレス管理技法
これらの技法を通じて、長期的な生活習慣の改善を目指し、患者さま自身が自己管理能力を高めていくことが、治療の成功につながります。
薬物療法
肥満症の治療において、薬物療法は他の治療法と併用して行われることがあり、特に生活習慣の改善だけでは十分な効果が得られない場合や、肥満関連合併症のリスクが高い場合に検討されます。
薬物療法の適応は、個々の患者さまの状態や他の治療法の効果を考慮して慎重に判断され、医師による定期的な評価と調整が必要不可欠です。
現在、肥満症治療薬として承認されている主な薬剤には以下のようなものがあり、これらの薬剤はそれぞれ異なる作用機序を持ち、患者さまの状態に応じて選択されます。
| 薬剤名 | 作用機序 |
| オルリスタット | 脂肪の吸収抑制 |
| リラグルチド | 食欲抑制、満腹感増強 |
| ナルトレキソン/ブプロピオン配合剤 | 食欲抑制、エネルギー消費増加 |
これらの薬剤は医師の厳密な管理下で使用され、定期的な効果と安全性の評価が行われ、副作用の発現にも注意深く観察が必要です。
外科的治療
高度肥満症の場合、外科的治療が検討されることがあり、この治療法は、他の保存的治療が効果不十分な場合や、肥満関連合併症のリスクが極めて高い場合に選択肢の一つとなります。
この治療法は、他の保存的治療が効果不十分な場合に選択肢の一つとなり、手術による解剖学的変更や機能的制限を通じて、摂食量の減少や栄養吸収の調整を行います。
主な外科的治療法には以下のようなものがあり、それぞれ異なる特徴と適応を持ちます。
- 胃バイパス術
- スリーブ状胃切除術
- 胃バンディング術
これらの手術は、厳密な適応基準に基づいて実施され、術前の詳細な評価と術後の長期的なフォローアップが不可欠です。
| 手術法 | 特徴 |
| 胃バイパス術 | 胃を小さくし、小腸の一部をバイパス |
| スリーブ状胃切除術 | 胃の大部分を切除し、細長い形状にする |
| 胃バンディング術 | 胃の上部にバンドを装着し、容量を制限 |
治癒までの期間
肥満症(皮下脂肪型)の「治癒」という概念は、他の多くの慢性疾患と同様に、明確に定義することが困難であり、むしろ長期的な体重管理と健康的な生活習慣の維持を通じて、健康リスクの低減と生活の質の向上を目指すことが重要です。
むしろ、長期的な体重管理と健康的な生活習慣の維持が治療の目標となり、患者さま一人ひとりの状況に応じて、個別化された目標設定と継続的な支援が必要となります。
治療期間は個人差が大きく、以下のような要因に影響され、これらの要因を総合的に考慮しながら、柔軟な治療計画を立てていくことが大切です。
- 初期の肥満度
- 併存疾患の有無
- 生活習慣改善の度合い
- 個人の代謝特性
一般的に、健康的な体重減少の目安は週0.5~1kg程度とされており、大幅な体重減少を短期間で目指すことは推奨されず、むしろ緩やかで持続可能な減量を目指すことが重要です。
| 期間 | 目標 |
| 短期(3~6ヶ月) | 5~10%の体重減少 |
| 中期(6~12ヶ月) | 生活習慣の定着 |
| 長期(1年以上) | 減量効果の維持 |
肥満症の治療は、生涯にわたる健康管理の一環として捉えることが重要であり、単に体重を減らすだけでなく、総合的な健康増進と生活の質の向上を目指すことが大切です。
短期的な体重減少だけでなく、長期的な体重管理と健康的な生活習慣の維持が大切であり、これらを通じて、肥満関連合併症のリスク低減や全身的な健康状態の改善を目指します。

治療の副作用やデメリット(リスク)
代謝疾患の一種である肥満症(皮下脂肪型)の治療には、様々な方法がありますが、それぞれに潜在的な副作用やデメリット(リスク)が存在します。
これらを十分に理解し、慎重に対処することが、安全で効果的な治療を行う上で大切であり、患者さま一人ひとりの状況に応じた適切なリスク管理が求められます。
治療に伴うリスクは、個々の患者さまの状態や選択される治療法によって異なるため、医療従事者との綿密な相談と継続的なモニタリングが不可欠となり、定期的な評価と必要に応じた治療計画の調整が重要です。
食事療法に関連するリスク
肥満症の治療において、食事療法は基本となりますが、不適切な実施方法によっては様々なリスクが生じる可能性があり、特に極端な食事制限や栄養バランスの偏りは、短期的にも長期的にも健康上の問題を引き起こす可能性があります。
過度なカロリー制限や栄養バランスの崩れは、身体に悪影響を及ぼすことがあり、特に急激な体重減少は、筋肉量の減少や代謝率の低下、栄養不足など、様々な健康上の問題につながる可能性があります。
食事療法に関連する主なリスクには以下のようなものがあり、これらのリスクを適切に管理することが、安全で効果的な食事療法の実施には不可欠です。
- 栄養素不足による体調不良
- 過度な筋肉量の減少
- 代謝率の低下
- 食欲コントロールの困難
これらのリスクを回避するためには、専門家の指導のもとで適切な食事計画を立てることが重要であり、定期的な栄養評価と必要に応じた計画の調整が求められます。
| リスク | 影響 |
| 栄養不足 | 免疫力低下、貧血 |
| 筋肉量減少 | 基礎代謝の低下 |
| 代謝率低下 | リバウンドのリスク増加 |
| 食欲亢進 | 過食のリスク |
運動療法に関連するリスク
運動療法は肥満症治療に効果的ですが、不適切な実施は身体に負担をかける可能性があり、特に運動習慣のない方や高度肥満の方は、運動開始時に十分な注意が必要です。
特に、急激な運動開始や過度な運動は、様々な健康リスクを伴うことがあり、個人の体力レベルや既存の健康状態を考慮した、適切な運動プログラムの設計が重要となります。
運動療法に関連する主なリスクには以下のようなものが含まれ、これらのリスクを理解し、適切に対処することが、安全で効果的な運動療法の実施には欠かせません。
- 関節への過度な負担
- 心血管系への負荷
- 筋肉や靭帯の損傷
- 脱水や熱中症
これらのリスクを最小限に抑えるためには、個人の体力レベルに合わせた適切な運動プログラムの策定が大切であり、専門家の指導のもとで段階的に運動強度を上げていくことが推奨されます。
| リスク | 予防策 |
| 関節負担 | 低衝撃運動の選択 |
| 心血管系負荷 | 段階的な強度増加 |
| 筋肉損傷 | 適切なウォームアップ |
| 脱水 | 十分な水分補給 |
薬物療法に関連するリスク
肥満症治療に用いられる薬物療法には、様々な副作用のリスクが伴い、これらの副作用は患者さまの生活の質に大きな影響を与える可能性があるため、慎重な薬剤選択と継続的なモニタリングが不可欠です。
これらの副作用は、薬剤の種類や個人の体質によって異なる場合があり、また長期的な使用に伴うリスクについても十分な注意が必要です。
薬物療法に関連する主な副作用には以下のようなものがあり、これらの副作用の発現に注意しながら、適切な薬剤管理を行うことが重要です。
- 消化器症状(吐き気、下痢など)
- 循環器系への影響(血圧上昇など)
- 精神神経系への影響(不安、不眠など)
- 代謝異常(電解質バランスの乱れなど)
これらの副作用のリスクを管理するためには、医師による定期的な評価と適切な薬剤選択が重要であり、患者さまと医療従事者の緊密なコミュニケーションが求められます。
| 薬剤タイプ | 主な副作用 |
| 脂肪吸収阻害薬 | 脂肪性下痢、ビタミン吸収低下 |
| 食欲抑制薬 | 口渇、不眠、頭痛 |
| 代謝促進薬 | 動悸、発汗増加 |
外科的治療に関連するリスク
高度肥満症に対する外科的治療には、手術に伴う一般的なリスクに加え、特有のリスクが存在し、これらのリスクは患者さまの長期的な健康状態や生活の質に大きな影響を与える可能性があるため、慎重な検討が必要です。
これらのリスクは、手術の種類や患者さまの状態によって異なり、術前の十分な評価と術後の長期的なフォローアップが重要となります。
外科的治療に関連する主なリスクには以下のようなものがあり、これらのリスクを十分に理解し、適切に管理することが、安全で効果的な外科的治療の実施には不可欠です。
- 手術合併症(出血、感染など)
- 栄養吸収障害
- ダンピング症候群
- 術後の再手術の必要性
これらのリスクを最小限に抑えるためには、適切な患者選択と術後の長期的なフォローアップが不可欠であり、専門的な医療チームによる継続的なケアが重要となります。
| 手術タイプ | 特有のリスク |
| 胃バイパス術 | 栄養吸収障害、内ヘルニア |
| スリーブ状胃切除術 | 胃漏出、逆流性食道炎 |
| 胃バンディング術 | バンドのずれ、感染 |
心理的影響に関するリスク
肥満症治療は、身体面だけでなく心理面にも影響を及ぼす可能性があり、特に急激な体重変化や厳格な食事制限は、患者さまの精神状態や自己イメージに大きな影響を与える可能性があります。
急激な体重変化や厳格な食事制限は、精神的ストレスや心理的問題を引き起こすことがあり、これらの心理的影響は、治療の継続や長期的な成功に大きく影響する可能性があります。
心理的影響に関する主なリスクには以下のようなものが含まれ、これらのリスクを適切に管理し、患者さまの心理的サポートを行うことが、総合的な肥満症治療には重要です。
- 自尊心の低下
- うつ症状の発現
- 摂食障害のリスク増加
- 社会的孤立感
これらの心理的リスクに対処するためには、専門家によるカウンセリングや心理的サポートが重要となり、患者さまの心理状態を定期的に評価し、必要に応じて適切な介入を行うことが大切です。
| 心理的影響 | 対策 |
| 自尊心低下 | 認知行動療法 |
| うつ症状 | 専門医による評価と治療 |
| 摂食障害 | 栄養カウンセリング |
| 社会的孤立 | サポートグループへの参加 |
肥満症(皮下脂肪型)の治療には、様々な副作用やデメリット(リスク)が存在することを理解し、これらのリスクを最小限に抑えながら、安全かつ効果的な治療を行うことが大切であり、患者さま一人ひとりの状況に応じた個別化されたリスク管理が求められます。

肥満症(皮下脂肪型)の再発の可能性と予防の仕方
代謝疾患の一種である肥満症(皮下脂肪型)は、一度改善しても再発のリスクが高い疾患であり、長期的な体重管理と生活習慣の維持が、再発予防において極めて重要です。
再発を防ぐためには、単に一時的な体重減少を達成するだけでなく、持続可能な生活習慣の変革と、継続的な自己管理が不可欠となります。
再発の可能性
肥満症の再発率は比較的高く、多くの患者さまが長期的な体重維持に苦労しています。
再発のリスクは個人差が大きく、遺伝的要因、環境要因、心理的要因など、様々な要素が影響します。
再発に関連する主な要因には以下のようなものがあります。
- 急激な体重減少後のリバウンド
- 生活習慣の元の状態への戻り
- ストレスや心理的要因による過食
- 代謝率の低下
これらの要因を理解し、適切に対処することが、再発予防の鍵となります。
| 再発リスク要因 | 影響 |
| 急激な減量 | 代謝率低下、リバウンド |
| 不適切な食事 | 栄養不足、過食 |
| 運動不足 | エネルギー消費減少 |
| ストレス | 情動的摂食 |
食事による予防
再発予防において、適切な食事管理は最も重要な要素の一つです。急激な制限ではなく、長期的に持続可能な食習慣の確立が大切です。
効果的な食事による予防策には以下のようなものがあります。
- バランスの取れた栄養摂取
- 適切な食事量の管理
- 規則正しい食事時間
- 食事の質の向上
これらの方策を日常生活に組み込むことで、安定した体重管理が可能となります。
| 食事戦略 | 効果 |
| 高タンパク質食 | 満腹感の持続 |
| 低GI食品の選択 | 血糖値の安定 |
| 食物繊維の摂取 | 消化管健康の維持 |
| 水分摂取 | 代謝促進、満腹感 |
運動による予防
定期的な運動は、体重管理だけでなく、全身の健康維持に重要で、持続可能な運動習慣を確立することが、長期的な再発予防につながります。
効果的な運動による予防策には以下のようなものがあります。
- 有酸素運動の定期的実施
- 筋力トレーニングの導入
- 日常活動量の増加
- 柔軟性運動の実施
これらの運動を生活に取り入れることで、代謝率の維持と体組成の改善が期待できます。
| 運動タイプ | 推奨頻度 |
| 有酸素運動 | 週5回、30分以上 |
| 筋力トレーニング | 週2-3回 |
| 柔軟性運動 | 毎日10-15分 |
| 日常活動 | 常時意識的に増加 |
ストレス管理と心理的サポート
肥満症の再発には、心理的要因が大きく影響することがあります。ストレス管理と適切な心理的サポートは、長期的な体重管理の成功に重要です。
効果的なストレス管理と心理的サポートには以下のようなアプローチがあります。
- ストレス軽減技法の習得(瞑想、深呼吸など)
- 認知行動療法の活用
- サポートグループへの参加
- 専門家によるカウンセリング
これらの方法を通じて、精神的な安定を保ち、健康的な生活習慣を維持することが可能となります。
定期的なモニタリングと医療的フォローアップ
再発を早期に発見し、予防するためには、定期的な自己モニタリングと医療的フォローアップが大切です。
継続的な評価と必要に応じた介入が、長期的な成功につながります。
効果的なモニタリングと医療的フォローアップには以下のような方法があります。
- 定期的な体重測定と記録
- 食事・運動日記の作成
- 定期的な医療チェック
- 血液検査などの定期的な検査
これらの方法を通じて、体重や健康状態の変化を早期に察知し、適切な対応を取ることができます。
| モニタリング項目 | 頻度 |
| 体重測定 | 毎日または週1回 |
| 体組成測定 | 月1回 |
| 医療チェック | 3-6ヶ月ごと |
| 血液検査 | 6-12ヶ月ごと |
肥満症(皮下脂肪型)の再発予防は、単一の方法ではなく、包括的なアプローチが必要です。
食事管理、運動習慣、ストレス管理、定期的なモニタリングなど、様々な要素を組み合わせた総合的な予防策が効果的です。

治療費
肥満症(皮下脂肪型)の治療費は、個人の状態や選択する治療法により大きく異なります。
検査費用は一般的に5,000円から30,000円程度で、処置費は治療内容により10,000円から50,000円になることがあります。
入院が必要な場合、1日あたり20,000円から50,000円程度かかる可能性があります。栄養指導や運動療法の費用も考慮する必要があり、長期的な治療費用を見込むことが大切です。
検査費用
血液検査、体組成測定、ホルモン検査などの費用は合計で5,000円から30,000円程度です。
| 検査種類 | 費用範囲 |
| 血液検査 | 4,200円(血液一般+生化学5-7項目の場合) |
| 体組成測定 | 3,000円-10,000円 |
| ホルモン検査 | T3: 990円、T4: 1,080円、甲状腺刺激ホルモン980円、その他下垂体などのホルモンなど3項目以上5項目以下4,100円、6項目又は7項目6,230円、8項目以上9,000円 |
処置費用
食事指導や運動療法指導の費用は数百円〜数千円が一般的です。
| 処置内容 | 費用範囲 |
| 食事指導 | 外来栄養食事指導料1 初回2,600円、2回目以降2,000円 |
| 運動療法指導 | 運動器リハビリテーション料の場合 850円〜1,850円 |
入院費用
入院が必要な場合、1日あたり20,000円から50,000円程度かかる可能性があります。
詳しく説明すると、日本の入院費はDPC(診断群分類包括評価)システムを使用して計算されます。このシステムは、患者の病名や治療内容に基づいて入院費を決定する方法です。以前の「出来高」方式とは異なり、DPCシステムでは多くの診療行為が1日あたりの定額に含まれます。
DPCシステムの主な特徴
- 約1,400の診断群に分類される
- 1日あたりの定額制
- 一部の治療は従来通りの出来高計算が適用される
DPCシステムと出来高計算の比較表
| DPC(1日あたりの定額に含まれる項目) | 出来高計算項目 |
|---|---|
| 投薬 | 手術 |
| 注射 | リハビリ |
| 検査 | 特定の処置 |
| 画像診断 | |
| 入院基本料 |
DPCシステムの計算方法
計算式は以下の通りです:
「1日あたりの金額」×「入院日数」×「医療機関別係数」+「出来高計算分」
*医療機関別係数は各医療機関によって異なります。
例えば、患者が14日間入院した場合の計算は以下のようになります
DPC名: 肥満症 手術なし
日数: 14
医療機関別係数: 0.0948 (例:神戸大学医学部附属病院)
入院費: ¥322,240 +出来高計算分
保険が適用されると、自己負担額は1割から3割になります。また、高額医療制度の対象となる場合、実際の自己負担額はさらに低くなります。
なお、上記の価格は2024年7月時点のものであり、最新の価格については随時ご確認ください。
治療費は個人の状態や選択する治療法により大きく異なるため、詳細は医療機関に確認することが重要です。
なお、上記の価格は2024年11月時点のものであり、最新の価格については随時ご確認ください。
以上


