メタボリックシンドローム(内臓脂肪症候群)とは、複数の健康リスクが重なった状態を指します。
この症候群は、内臓脂肪の蓄積を中心に、高血圧(こうけつあつ)、高血糖、脂質異常症などの問題が同時に起こることが特徴です。
これらの状態が重なると、心臓病や脳卒中などの深刻な合併症を引き起こす可能性が高まります。
現代社会のライフスタイルの変化に伴い、メタボリックシンドロームの患者数は増加傾向にあります。

神戸きしだクリニック公式Youtubeチャンネルでの音声解説はこちら。
メタボリックシンドロームの主症状とは
メタボリックシンドローム(内臓脂肪症候群)の主症状は、複数の健康リスクが重なって現れる特徴的な状態であり、全身の代謝機能に大きな影響を与える症候群として知られています。
この症候群では、内臓脂肪の蓄積を中心に、さまざまな代謝異常が同時に発生することが重要な点となり、それぞれの症状が互いに関連し合って全体的な健康状態を悪化させる可能性があります。
内臓脂肪の蓄積は、他の症状を引き起こす引き金となるため、メタボリックシンドロームの中核的な問題と言えるでしょう。また、その影響は単に体型の変化にとどまらず、体内の様々な生理機能にも及ぶことが分かっています。
内臓脂肪蓄積
内臓脂肪の蓄積は、腹囲の増加として現れ、外見上の変化だけでなく、体内の代謝機能にも大きな影響を及ぼす重要な要素となっています。
日本の診断基準では、男性の腹囲が85cm以上、女性の腹囲が90cm以上の場合、内臓脂肪の蓄積が疑われ、これらの基準値は日本人の体格や生活習慣を考慮して設定されています。
この基準を超えると、他の代謝異常のリスクが高まる可能性があり、特に内臓脂肪の蓄積は他の症状の引き金となる可能性が高いことが医学的に示されています。
以下の表は、内臓脂肪蓄積の診断基準を示しており、性別によって異なる基準値が設定されていることが分かります。
| 性別 | 腹囲基準 |
| 男性 | 85cm以上 |
| 女性 | 90cm以上 |
内臓脂肪の蓄積は、見た目の変化だけでなく、体内で様々な代謝異常を引き起こす要因となることが分かっており、特にインスリン抵抗性や炎症反応の増加など、全身の健康に広範囲な影響を与える可能性があります。
高血圧
高血圧は、メタボリックシンドロームの主要な症状の一つであり、長期間にわたって持続すると様々な合併症のリスクを高める重大な健康問題となります。
血圧が持続的に高い状態が続くと、心臓や血管に負担がかかり、将来的に深刻な健康問題を引き起こす恐れがあり、特に動脈硬化や心臓病、脳卒中などのリスクが増大することが多くの研究で示されています。
メタボリックシンドロームにおける高血圧の基準は、収縮期血圧が130mmHg以上、または拡張期血圧が85mmHg以上とされており、これらの値は一般的な高血圧の基準よりもやや低めに設定されています。
この基準を超えると、他の代謝異常と組み合わさって、健康リスクが増大する傾向にあり、特に内臓脂肪の蓄積や脂質異常症、高血糖などの他の症状と相互に影響し合うことで、より複雑な健康問題を引き起こす可能性があります。
| 血圧の種類 | 基準値 |
| 収縮期血圧 | 130mmHg以上 |
| 拡張期血圧 | 85mmHg以上 |
高血圧は自覚症状が乏しいことが多いため、定期的な血圧測定が不可欠であり、特にメタボリックシンドロームが疑われる場合は、より頻繁な血圧のチェックと管理が推奨されます。
脂質異常症
脂質異常症は、血液中の脂質バランスが崩れた状態を指し、メタボリックシンドロームにおいては特に重要な症状の一つとして認識されています。
この症状では、悪玉コレステロールとして知られるLDLコレステロールや中性脂肪が増加し、善玉コレステロールと呼ばれるHDLコレステロールが減少するという特徴的なパターンが見られ、これらの脂質バランスの乱れが全身の健康に様々な影響を及ぼします。
メタボリックシンドロームにおける脂質異常症の診断基準は以下の通りであり、これらの基準値は一般的な脂質異常症の基準とは異なる点に注意が必要です。
- 中性脂肪が150mg/dL以上
- HDLコレステロールが40mg/dL未満
これらの値が基準を超えると、動脈硬化のリスクが高まり、心臓病や脳卒中などの深刻な合併症につながる可能性があり、特に他のメタボリックシンドロームの症状と組み合わさることで、そのリスクがさらに増大することが懸念されます。
高血糖
高血糖は、血液中のブドウ糖濃度が正常値より高い状態を指し、メタボリックシンドロームにおいては特に重要な症状の一つとして注目されています。
メタボリックシンドロームでは、インスリンの働きが低下することで高血糖が引き起こされ、これは内臓脂肪の蓄積や全身の炎症反応の増加などと密接に関連していることが様々な研究で明らかになっています。
高血糖の診断基準は、空腹時血糖値が110mg/dL以上、または随時血糖値が140mg/dL以上であり、これらの値はメタボリックシンドロームの診断において特に重要な指標となっています。
| 血糖値の種類 | 基準値 |
| 空腹時血糖値 | 110mg/dL以上 |
| 随時血糖値 | 140mg/dL以上 |
持続的な高血糖状態は、将来的に2型糖尿病の発症リスクを高める大切な要因となり、さらには血管合併症や神経障害など、様々な健康問題につながる可能性があることが医学的に示されています。
複合的な症状の影響
メタボリックシンドロームの特徴は、これらの症状が単独で現れるのではなく、複合的に発生することにあり、この点が他の生活習慣病とは異なる独特の特徴となっています。
各症状が相互に影響し合い、全体としての健康リスクを高めていくのであり、この複合的な作用が、メタボリックシンドロームを特に注意が必要な健康問題として位置づける理由となっています。
例えば、内臓脂肪の蓄積は血圧上昇や脂質異常、インスリン抵抗性を引き起こし、それらがさらに内臓脂肪を増加させるという悪循環を生み出し、この悪循環が長期間続くことで、様々な合併症のリスクが急速に高まっていく可能性があります。
このような複合的な症状の存在が、メタボリックシンドロームを単なる肥満とは異なる、より深刻な健康問題として位置づける理由となっており、各症状の相互作用が全身の健康状態に及ぼす影響の大きさを示しています。
メタボリックシンドロームの主症状をまとめると、次のようになり、これらの症状が複合的に現れることが特徴的です。
- 内臓脂肪の蓄積(腹囲の増加)
- 高血圧
- 脂質異常症
- 高血糖
これらの症状が複合的に現れることで、心臓病や脳卒中、2型糖尿病などの生活習慣病のリスクが著しく高まり、特に複数の症状が同時に存在する場合、そのリスクは単純な足し算以上に増大することが分かっています。
そのため、メタボリックシンドロームの早期発見と適切な対応が、将来の健康維持において極めて重要となるのであり、定期的な健康診断や生活習慣の見直しなど、積極的な健康管理が推奨されています。

原因とリスク要因
メタボリックシンドロームの原因は、複雑で多岐にわたる要因が絡み合っており、単一の原因ではなく、さまざまな生活習慣や環境要因、遺伝的要因が複合的に影響していることが明らかになっており、その発症メカニズムの解明が進んでいます。
この症候群の発症には、長年にわたる生活習慣の積み重ねが大きく関与しており、特に食生活や運動習慣、ストレス管理などが重要な役割を果たしていることが、多くの研究によって示されており、これらの要因の相互作用が注目されています。
不適切な食生活
不適切な食生活は、メタボリックシンドロームの発症リスクを大幅に高める重要な要因の一つであり、特に現代社会における食環境の変化がその影響を強めています。
過剰なカロリー摂取、特に高脂肪食や高糖質食の継続的な摂取は、内臓脂肪の蓄積を促進し、インスリン抵抗性を引き起こす可能性があり、これらの食習慣が長期間続くことで深刻な健康問題につながる恐れがあります。
また、加工食品や糖分の多い飲料の過剰摂取も、血糖値の急激な上昇や脂質代謝の乱れを引き起こし、メタボリックシンドロームのリスクを高めることが知られており、特に若年層での増加が懸念されています。
以下の表は、メタボリックシンドロームのリスクを高める食生活の特徴をまとめたものです。
| 食生活の特徴 | リスク増加の理由 |
| 高脂肪食 | 内臓脂肪の蓄積促進 |
| 高糖質食 | 血糖値の急激な上昇 |
| 過剰なカロリー摂取 | エネルギー過剰による肥満 |
| 加工食品の多用 | 栄養バランスの乱れ |
これらの食生活の特徴は、単独でも問題ですが、複数が重なることでそのリスクが相乗的に高まることに注意が必要であり、総合的な食生活の見直しが求められます。
運動不足
運動不足は、メタボリックシンドロームの発症リスクを高める主要な要因の一つであり、現代社会のライフスタイルの変化に伴い、その影響がますます大きくなっていることが多くの研究で指摘されています。
定期的な運動は、内臓脂肪の減少やインスリン感受性の改善、血圧の安定化など、メタボリックシンドロームの予防に重要な役割を果たすことが、多くの研究で示されており、その効果は年齢や性別を問わず広く認められています。
一方、運動不足は以下のような悪影響をもたらし、メタボリックシンドロームのリスクを高める可能性があり、これらの影響が複合的に作用することで健康状態を悪化させる恐れがあります。
- エネルギー消費量の低下による体重増加
- 筋肉量の減少によるエネルギー代謝の低下
- インスリン感受性の低下
- 血圧の上昇
- ストレス耐性の低下
特に、座り仕事が多い職業や、通勤時の車の使用など、日常生活における身体活動量の減少が、メタボリックシンドロームのリスク増加と関連していることが指摘されており、生活様式の変化に伴う運動機会の減少が深刻な問題となっています。
ストレスと生活リズムの乱れ
慢性的なストレスや不規則な生活リズムは、メタボリックシンドロームの発症リスクを高める重要な要因となることが、近年の研究で明らかになっており、特に現代社会におけるストレス社会の影響が注目されています。
ストレスは、コルチゾールなどのホルモンバランスを乱し、内臓脂肪の蓄積や血圧の上昇、血糖値の変動などを引き起こす可能性があり、長期間のストレス状態が続くことで様々な健康問題につながる恐れがあります。
また、不規則な生活リズム、特に睡眠不足や夜型の生活習慣は、以下のような悪影響をもたらし、メタボリックシンドロームのリスクを高める可能性があり、これらの影響が複合的に作用することで健康状態を悪化させる恐れがあります。
| 生活リズムの乱れ | メタボリックシンドロームへの影響 |
| 睡眠不足 | ホルモンバランスの乱れ、食欲増進 |
| 夜型の生活 | 体内時計の乱れ、代謝機能の低下 |
| 不規則な食事時間 | 血糖値の変動、脂質代謝の乱れ |
| 長時間労働 | ストレス蓄積、運動不足 |
これらの生活リズムの乱れは、単に疲労をもたらすだけでなく、体内の代謝機能全体に影響を及ぼし、メタボリックシンドロームの発症リスクを高めることが分かっており、生活リズムの改善が健康管理において重要な課題となっています。
遺伝的要因
メタボリックシンドロームの発症には、遺伝的要因も関与していることが、近年の遺伝子研究によって明らかになっており、個人の遺伝的背景がリスク評価や予防策の立案に重要な役割を果たすことが示唆されています。
特定の遺伝子変異や多型が、内臓脂肪の蓄積しやすさや、インスリン感受性、脂質代謝など、メタボリックシンドロームの各要素に影響を与える可能性があることが分かっており、これらの遺伝的要因の解明が進んでいます。
例えば、以下のような遺伝子がメタボリックシンドロームのリスクと関連していることが報告されており、これらの遺伝子の働きが個人の代謝特性に影響を与えていることが示唆されています。
- 脂肪細胞の分化や機能に関わる遺伝子
- インスリン感受性に影響を与える遺伝子
- 脂質代謝に関与する遺伝子
- 炎症反応を調整する遺伝子
これらの遺伝的要因は、メタボリックシンドロームの発症リスクを直接的に高めるというよりも、環境要因や生活習慣と相互作用することで、その影響が顕在化すると考えられており、個人の遺伝的特性に応じた予防策の重要性が認識されています。
加齢と性差
加齢は、メタボリックシンドロームのリスクを高める不可避的な要因の一つであり、年齢とともに内臓脂肪が蓄積しやすくなったり、代謝機能が低下したりすることが知られており、高齢化社会における健康管理の重要性が増しています。
また、性差もメタボリックシンドロームの発症リスクに影響を与える要因となっており、特に女性の場合、閉経後にそのリスクが急激に高まることが報告されており、ライフステージに応じた健康管理の必要性が指摘されています。
以下の表は、年齢層と性別によるメタボリックシンドロームの発症リスクの傾向をまとめたものです。
| 年齢層 | 男性のリスク | 女性のリスク |
| 20-30代 | 低~中 | 低 |
| 40-50代 | 中~高 | 中(閉経前)/高(閉経後) |
| 60代以上 | 高 | 高 |
これらの要因は、生活習慣の改善だけでは完全に制御することが難しいため、年齢や性別に応じた適切な健康管理が大切になり、個人の特性に合わせたアプローチが求められています。

内臓脂肪症候群の診察と診断プロセス
メタボリックシンドロームの診察は、患者さんの生活習慣や既往歴を詳しく聞き取る問診から始まり、この過程で医師は患者さんの健康状態や生活環境について包括的な理解を得ることを目指します。
医師は、食事内容や運動習慣、睡眠時間、ストレス状況などについて丁寧に質問し、患者さんの日常生活の全体像を把握することに努め、これらの情報は後の診断や治療方針の決定に重要な役割を果たします。
問診に続いて、身体測定が行われ、この測定は患者さんの身体状態を客観的に評価する上で欠かせない重要なステップとなります。
この際、特に重要となるのが腹囲の測定であり、これは内臓脂肪の蓄積を最も直接的に反映する指標として広く認識されています。
腹囲は、内臓脂肪の蓄積を反映する指標として用いられ、メタボリックシンドロームの診断基準の一つとなっており、その測定結果は診断の重要な根拠となります。
| 性別 | 腹囲基準 |
| 男性 | 85cm以上 |
| 女性 | 90cm以上 |
身長や体重の測定も同時に行われ、体格指数(BMI)が算出され、これらの測定値は、患者さんの全体的な体型や肥満度を評価する上で重要な指標となり、総合的な健康状態の把握に役立ちます。
血圧測定と血液検査
メタボリックシンドロームの診断において、血圧測定は不可欠な検査の一つであり、高血圧はこの症候群の主要な構成要素の一つとして認識されています。
通常、診察室での測定に加え、家庭での自己測定値も参考にされることがあり、これにより患者さんの日常的な血圧の変動を把握することができます。
血圧の正確な評価には、複数回の測定結果を総合的に判断することが大切であり、この方法により、一時的な変動や「白衣高血圧」などの影響を最小限に抑えることができます。
血液検査は、メタボリックシンドロームの診断に欠かせない重要な検査であり、患者さんの代謝状態を詳細に評価するための crucial な情報源となります。
主に以下の項目が測定され、これらの検査結果は患者さんの代謝異常の程度や種類を特定する上で非常に重要です。
- 空腹時血糖値
- HbA1c(糖化ヘモグロビン)
- 中性脂肪
- HDLコレステロール
- LDLコレステロール
これらの検査結果は、患者さんの代謝状態を総合的に評価する上で極めて重要な情報となり、診断だけでなく、将来の健康リスクの予測にも役立ちます。
画像診断
メタボリックシンドロームの診断において、画像診断も有用な役割を果たし、特に内臓脂肪の蓄積量や分布を正確に評価する上で重要な情報を提供します。
特に、内臓脂肪の蓄積を正確に評価するために、CT(コンピュータ断層撮影)やMRI(磁気共鳴画像法)が用いられることがあり、これらの高度な画像技術により、体内の脂肪分布を詳細に観察することが可能となります。
これらの画像検査により、皮下脂肪と内臓脂肪の分布を詳細に把握することが可能となり、より精密な診断につながり、さらに治療方針の決定や経過観察にも有用な情報を提供します。
| 画像検査 | 評価対象 |
| CT | 内臓脂肪面積 |
| MRI | 脂肪分布 |
ただし、これらの画像検査は、通常の診断過程では必須ではなく、特殊な場合や研究目的で行われることが多く、一般的な診断では他の臨床所見や検査結果を総合的に判断することが一般的です。
診断基準の適用
メタボリックシンドロームの診断は、国際的に統一された基準に基づいて行われ、これにより診断の一貫性や比較可能性が確保されています。
日本では、以下の診断基準が広く用いられており、これらの基準は日本人の身体的特徴や生活習慣を考慮して設定されています。
- 必須条件 腹囲が男性85cm以上、女性90cm以上
- 追加条件(以下の3つのうち2つ以上該当)
- 血圧 収縮期血圧130mmHg以上または拡張期血圧85mmHg以上
- 血糖 空腹時血糖110mg/dL以上
- 脂質異常 中性脂肪150mg/dL以上またはHDLコレステロール40mg/dL未満
これらの基準に基づき、医師は総合的に判断を行い、メタボリックシンドロームの診断を下し、この診断プロセスでは、単に数値を比較するだけでなく、患者さんの全体的な健康状態や生活背景も考慮されます。
フォローアップと経過観察
メタボリックシンドロームと診断された場合、定期的なフォローアップが行われ、これは患者さんの健康状態の改善や悪化を適時に把握し、必要な介入を行うために重要です。
これには、継続的な身体測定や血液検査、生活習慣の見直しなどが含まれ、これらの定期的な評価により、治療効果の確認や新たな健康リスクの早期発見が可能となります。
フォローアップの頻度は、患者さんの状態や改善の程度によって個別に設定され、これにより、各患者さんのニーズに合わせたきめ細かな管理が可能となります。
| フォローアップ項目 | 頻度 |
| 身体測定 | 1-3ヶ月ごと |
| 血液検査 | 3-6ヶ月ごと |
| 生活習慣指導 | 適宜 |
経過観察中は、各検査値の推移や生活習慣の変化を詳細に評価し、必要に応じて指導内容の調整が行われ、この継続的な観察と指導により、患者さんの健康状態の改善を長期的に支援することが可能となります。

メタボリックシンドロームの画像所見 内臓脂肪蓄積の視覚化
CT検査による内臓脂肪の評価
メタボリックシンドロームの画像診断において、CT検査は内臓脂肪量を正確に測定するための重要な手法として広く用いられており、その高い解像度と定量性により、診断の精度向上に大きく貢献しています。
CT検査では、腹部の断層画像を撮影し、脂肪組織の分布を詳細に観察することができ、この方法により、内臓脂肪と皮下脂肪を明確に区別し、それぞれの量を正確に測定することが可能となります。
特に、臍(へそ)の高さでの横断面画像が、内臓脂肪面積の測定に最適とされており、この部位での画像所見が診断の基準となることが多く、多くの研究でこの部位の測定値が用いられています。
CT画像上では、脂肪組織は低吸収域として描出され、筋肉や内臓とは明確に区別することができ、この特性を利用して、コンピュータ解析により自動的に脂肪面積を算出することも可能です。
内臓脂肪と皮下脂肪は、腹壁の筋層を境界として識別され、それぞれの面積を正確に測定することが可能となり、この精密な測定により、メタボリックシンドロームの診断精度が大幅に向上します。
| 脂肪の種類 | CT値(HU) |
| 内臓脂肪 | -150 ~ -50 |
| 皮下脂肪 | -150 ~ -50 |
内臓脂肪面積が100cm²以上の場合、メタボリックシンドロームのリスクが高いとされ、この基準値は多くの研究結果に基づいて設定されており、国際的にも広く認められている指標です。
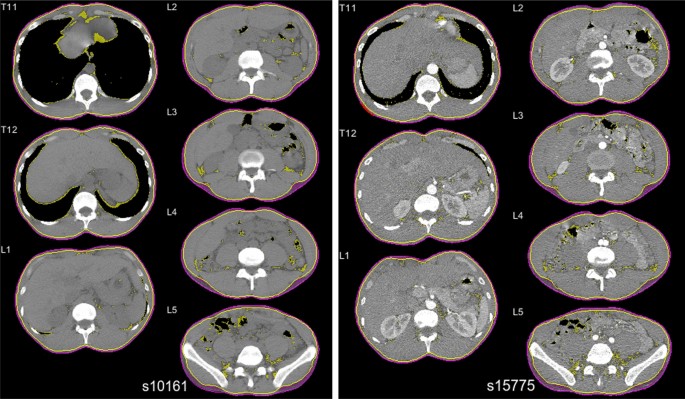
所見:健康な36歳男性の非造影(左)および造影(右)のCT軸方向スライスの例。T11–L5の内臓脂肪領域(黄色の陰影領域)、皮下脂肪領域(紫色の陰影領域)、外腹筋膜境界(黄色の線)、および皮膚境界(紫色の線)を示している。画像は、造影と非造影スキャン間の肺の膨張の違いと、それに伴う臓器および脂肪ピクセルのシフトを示している。
MRI検査による脂肪分布の評価
MRI検査は、CT検査と同様に内臓脂肪の評価に用いられますが、放射線被曝がないという利点があり、特に若年患者や繰り返し検査が必要な場合に適しています。
MRI画像では、T1強調画像において脂肪組織が高信号として描出され、水分を多く含む筋肉や内臓とのコントラストが明瞭となり、この特性を利用して、内臓脂肪の分布や量を詳細に評価することができます。
特殊なMRI撮影法である脂肪抑制法を併用することで、より詳細な脂肪分布の評価が可能となり、内臓脂肪と皮下脂肪の区別がさらに容易になり、微細な脂肪沈着も検出することができます。
MRI検査の画像所見では、以下のような特徴が観察され、これらの所見を総合的に評価することで、メタボリックシンドロームの状態をより深く理解することができます。
- 内臓脂肪が腹腔内に高信号領域として分布
- 皮下脂肪層の厚さと分布パターン
- 臓器周囲の脂肪沈着の程度
これらの所見を総合的に評価することで、メタボリックシンドロームの診断精度が向上し、個々の患者さんの状態に応じたより適切な管理方針を立てることが可能となります。
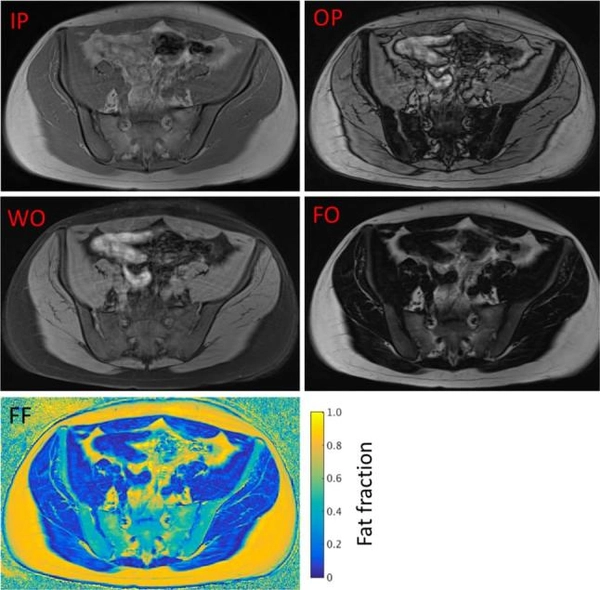
所見:CSE-MR画像の例。2点CSE-MRI(Dixon)実験では、画像がIPおよびOP TEで取得される。これらの画像の加算および減算により、それぞれ水のみ(WO)および脂肪のみ(FO)の画像が生成される。上記のように、WOおよびFO画像から脂肪分画(FF)マップを生成することができる。
超音波検査による内臓脂肪の評価
超音波検査は、非侵襲的かつ簡便に内臓脂肪を評価できる方法として、臨床現場で広く用いられており、その即時性と繰り返し検査が可能な点から、経過観察にも適しています。
腹部超音波検査では、内臓脂肪層の厚さを測定することができ、この測定値がメタボリックシンドロームの診断に役立ち、特に簡易スクリーニングツールとしての有用性が注目されています。
超音波画像上では、内臓脂肪は低エコー領域として描出され、その厚さや分布を視覚的に確認することができ、この特性を利用して、内臓脂肪の蓄積状態を定性的に評価することが可能です。
| 測定部位 | 正常値 | メタボリックシンドローム疑い |
| 臍レベル | 7cm未満 | 7cm以上 |
超音波検査の利点は、リアルタイムで観察できることや、繰り返し検査が可能な点にあり、これにより、内臓脂肪の経時的変化を容易に追跡することができます。
ただし、検者の技術や経験に依存する面があるため、標準化された測定方法の使用が重要となり、施設間や検者間での測定値の比較可能性を確保するために、統一された手順の確立が求められています。
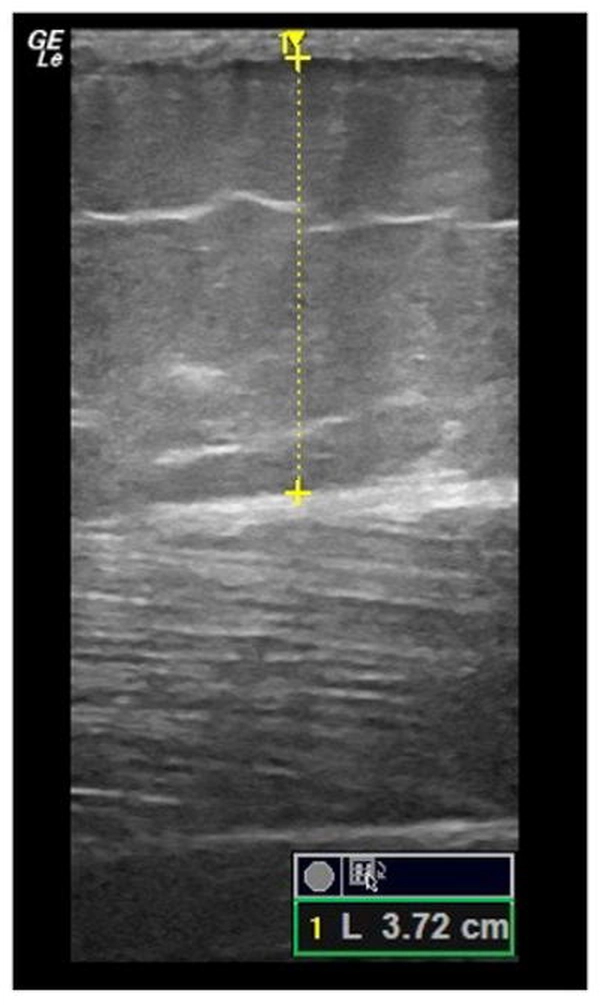
所見:Bモード超音波で測定された皮下脂肪厚。手動測定機能を使用して、様々な部位で脂肪厚を定量化できる。
DEXA法による体脂肪率の評価
DEXA(Dual Energy X-ray Absorptiometry)法は、全身の体組成を詳細に分析する方法として、メタボリックシンドロームの評価にも応用されており、その高い精度と再現性から、研究分野でも広く使用されています。
この方法では、異なるエネルギーレベルのX線を用いて、脂肪組織、除脂肪組織、骨塩量を区別して測定することができ、これにより、体全体の脂肪分布を詳細に把握することが可能となります。
DEXA法による画像所見では、全身の脂肪分布が視覚化され、特に体幹部の脂肪蓄積がメタボリックシンドロームの指標として注目され、この部位の脂肪量が内臓脂肪量と強い相関を示すことが報告されています。
DEXA法の画像所見から得られる情報には、以下のようなものがあり、これらの情報を総合的に分析することで、メタボリックシンドロームのより詳細な評価が可能となります。
- 全身の体脂肪率
- 部位別(腹部、四肢など)の脂肪分布
- 内臓脂肪と皮下脂肪の比率
これらの情報は、メタボリックシンドロームの総合的な評価に役立ち、個々の患者さんの体組成の特徴を詳細に把握することで、より個別化された管理方針の立案が可能となります。
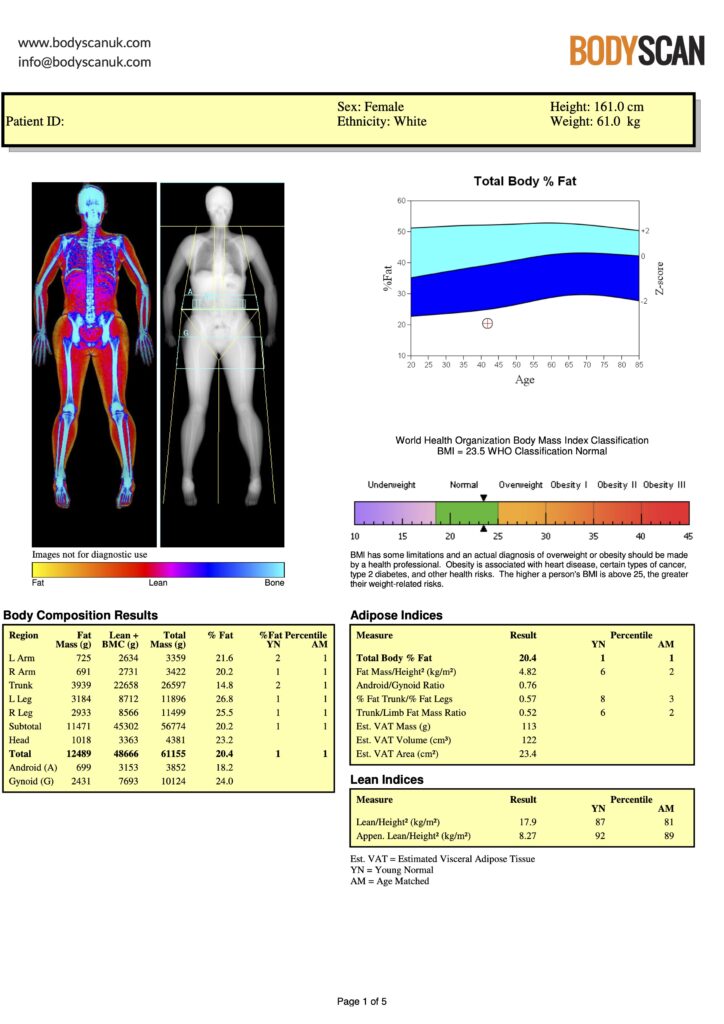
所見:DEXA法による体組成スキャンのレポート例
画像所見の経時的変化
メタボリックシンドロームの管理において、画像所見の経時的変化を追跡することは大切であり、この継続的な観察により、治療効果の客観的評価や早期の介入機会の特定が可能となります。
定期的に画像検査を実施することで、内臓脂肪量の増減や分布の変化を客観的に評価することができ、これにより、生活習慣の改善効果や治療の有効性を定量的に判断することが可能となります。
この経時的変化の観察は、生活習慣の改善効果や治療の有効性を判断する上で重要な指標となり、患者さんのモチベーション維持にも寄与する可能性があります。
| 観察項目 | 改善傾向 | 悪化傾向 |
| 内臓脂肪面積 | 減少 | 増加 |
| 皮下脂肪厚 | 減少 | 増加 |
| 臓器周囲脂肪 | 減少 | 増加 |
画像所見の変化と臨床所見や血液検査結果を組み合わせることで、より包括的なメタボリックシンドロームの評価が可能となり、この多面的なアプローチにより、より精密な健康管理が実現できます。

メタボリックシンドロームの治療方法と経過
生活習慣の改善
メタボリックシンドロームの治療において、生活習慣の改善は最も基本的かつ効果的なアプローチであり、この方法は患者の自主性と継続的な取り組みを必要とする長期的な戦略として位置づけられています。
この方法は、内臓脂肪の蓄積を減少させ、代謝異常を改善することを目的としており、同時に患者の全体的な健康状態の向上と生活の質の改善にも寄与することが期待されています。
主な生活習慣改善の項目には、以下のようなものがあり、これらを総合的に実践することで、メタボリックシンドロームの改善効果を最大化することができます。
- 食事療法 バランスの取れた低カロリー食
- 運動療法 有酸素運動と筋力トレーニングの組み合わせ
- ストレス管理 十分な睡眠と適切なストレス解消法
これらの生活習慣改善は、長期的に継続することが重要であり、即効性を求めるのではなく、持続可能な方法で取り組むことが推奨され、患者の生活環境や個人的な好みに合わせてカスタマイズすることが成功の鍵となります。
| 改善項目 | 目標 | 推奨される方法 |
| 体重減少 | 3-5%の減量 | 食事制限と運動療法 |
| 運動量増加 | 週150分以上 | ウォーキング、水泳など |
| 食事改善 | 適正カロリー摂取 | バランスの良い食事 |
生活習慣の改善には、個人の生活環境や健康状態に合わせたアプローチが必要となり、医療専門家のサポートを受けながら、段階的に習慣を変えていくことが効果的です。
薬物療法
メタボリックシンドロームの治療において、生活習慣の改善だけでは十分な効果が得られない場合、薬物療法が考慮され、この治療法は患者の個別の状況や合併症の有無に応じて慎重に選択されます。
薬物療法は、メタボリックシンドロームの各構成要素(高血圧、脂質異常症、糖代謝異常)に対して個別に行われることが多く、それぞれの症状の重症度や患者の全体的な健康状態を考慮して適切な薬剤が選択されます。
主な使用薬剤としては、以下のようなものがあり、これらの薬剤は単独で使用されることもあれば、複数の薬剤を組み合わせて使用されることもあります。
- 高血圧治療薬 ACE阻害薬、ARB、Ca拮抗薬など
- 脂質異常症治療薬 スタチン系薬剤、フィブラート系薬剤など
- 糖尿病治療薬 ビグアナイド薬、DPP-4阻害薬など
これらの薬剤は、患者の状態や合併症の有無に応じて、適切に選択され、定期的な検査と経過観察を通じて、その効果と副作用が慎重にモニタリングされます。
| 治療対象 | 代表的な薬剤 | 主な作用 |
| 高血圧 | ARB | 血管拡張作用 |
| 脂質異常症 | スタチン | コレステロール低下 |
| 糖尿病 | メトホルミン | インスリン感受性改善 |
薬物療法の開始や変更は、必ず医師の指示に従って行う必要があり、患者自身による判断で薬の用量を変更したり中止したりすることは避けるべきです。
内臓脂肪減少のための治療
メタボリックシンドロームの中核をなす内臓脂肪の減少に焦点を当てた治療も重要であり、この治療法はメタボリックシンドロームの根本的な改善を目指すアプローチとして位置づけられています。
内臓脂肪を減少させることで、他の代謝異常も改善されることが期待でき、これは全身の代謝機能の向上につながり、長期的な健康維持に貢献する可能性があります。
内臓脂肪減少のための治療方法には、以下のようなものがあり、これらの方法を患者の状態や生活環境に合わせて適切に選択し、組み合わせることが効果的です。
- 食事療法 低糖質食や地中海式食事など
- 運動療法 有酸素運動と筋力トレーニングの組み合わせ
- 薬物療法 肥満治療薬の使用
これらの方法を組み合わせることで、より効果的な内臓脂肪の減少が期待でき、同時に全身の健康状態の改善にもつながる可能性があります。
| 治療法 | 目標 | 期待される効果 |
| 食事療法 | カロリー制限 | 体重減少、脂質改善 |
| 運動療法 | 週5回30分以上 | 内臓脂肪減少、糖代謝改善 |
| 薬物療法 | BMI低下 | 食欲抑制、脂肪吸収抑制 |
内臓脂肪の減少には時間がかかるため、継続的な取り組みが大切であり、短期的な結果にとらわれず、長期的な視点で治療に取り組むことが重要です。
治療効果の評価と経過観察
メタボリックシンドロームの治療効果を評価するためには、定期的な検査と経過観察が不可欠であり、これらの評価を通じて治療方針の適切性を確認し、必要に応じて調整を行うことが可能となります。
治療開始後、3-6ヶ月ごとに各種検査を行い、改善の程度を確認し、この定期的な評価により、治療の効果を客観的に把握し、患者自身のモチベーション維持にも役立てることができます。
主な評価項目としては、以下のようなものがあり、これらの項目を総合的に評価することで、メタボリックシンドロームの改善状況を多角的に把握することができます。
- 体重と腹囲の変化
- 血圧の推移
- 血液検査(脂質プロファイル、血糖値など)
- 画像検査(必要に応じてCTやMRIによる内臓脂肪評価)
これらの評価結果に基づいて、治療方針の見直しや調整が行われ、患者の状態や生活環境の変化に応じて、より効果的な治療アプローチを選択することが可能となります。
治療期間と予後
メタボリックシンドロームの治療期間は、個人の状態や治療への反応によって大きく異なり、多くの場合、長期的な管理が必要となるため、治療を一時的なものではなく、生涯にわたる健康管理の一環として捉えることが重要です。
一般的に、生活習慣の改善による効果が現れるまでには3-6ヶ月程度かかることが多く、この期間は患者の努力と医療チームのサポートが特に重要となります。
しかし、真の意味での「治癒」というよりは、長期的な管理が重要となり、メタボリックシンドロームの改善後も、再発予防のために継続的な生活習慣の維持が必要とされます。
以下は、一般的な治療経過の目安であり、個々の患者の状況に応じて、より具体的な目標設定が行われます。
- 短期目標(3-6ヶ月) 体重3-5%減少、各種検査値の改善
- 中期目標(6-12ヶ月) 内臓脂肪の有意な減少、代謝指標の正常化
- 長期目標(1年以上) 健康的な生活習慣の定着、合併症リスクの低減
| 期間 | 目標 | 評価方法 |
| 3-6ヶ月 | 体重減少 | 体重・腹囲測定 |
| 6-12ヶ月 | 代謝改善 | 血液検査・画像検査 |
| 1年以上 | 生活習慣定着 | 問診・長期的な検査値推移 |
治療の成功は、単に検査値の改善だけでなく、健康的な生活習慣を長期的に維持できるかどうかに大きく依存し、患者自身が自己管理能力を高め、積極的に健康維持に取り組む姿勢が求められます。

治療に伴う副作用とリスク
生活習慣改善に伴うデメリット
メタボリックシンドロームの治療において、生活習慣の改善は基本的なアプローチですが、急激な変化は身体的・精神的ストレスを引き起こす可能性があり、特に長年培ってきた習慣を短期間で変更することは、患者にとって大きな負担となる場合があります。
急激な食事制限や過度な運動は、以下のようなリスクを伴うことがあり、これらのリスクは患者の年齢や既存の健康状態によってさらに増大する可能性があります。
- 栄養不足による体調不良
- 過度な疲労や筋肉痛
- モチベーションの低下や挫折感
これらのリスクを回避するためには、段階的な生活習慣の改善が重要となり、患者の生活リズムや身体能力に合わせて、無理のない範囲で徐々に改善を図ることが推奨されます。
| リスク | 対策 |
| 栄養不足 | バランスの良い食事計画 |
| 過度な疲労 | 適切な運動強度の設定 |
| 精神的ストレス | 支援体制の構築 |
生活習慣の改善は長期的な取り組みであり、個人の生活リズムや嗜好に合わせた持続可能な方法を選択することが大切で、無理な制限や急激な変化を避け、患者自身が継続できると感じられる方法を見つけることが成功の鍵となります。
薬物療法の副作用
メタボリックシンドロームの治療に用いられる薬物には、それぞれ特有の副作用が存在し、これらの副作用は患者の生活の質に影響を与える可能性があるため、慎重な管理と経過観察が必要となります。
主な薬物療法と関連する副作用について、以下に概要を示しますが、これらは一般的な副作用であり、実際の発生頻度や重症度は個人差が大きいことに注意が必要です。
- 高血圧治療薬
- ACE阻害薬 空咳、めまい
- ARB 頭痛、めまい
- Ca拮抗薬 顔面紅潮、むくみ
- 脂質異常症治療薬
- スタチン系薬剤 筋肉痛、肝機能障害
- フィブラート系薬剤 消化器症状、胆石形成
- 糖尿病治療薬
- ビグアナイド薬 消化器症状、乳酸アシドーシス
- DPP-4阻害薬 上気道感染、頭痛
これらの副作用は、個人差が大きく、全ての患者に現れるわけではありませんが、一部の患者では重篤な副作用が生じる可能性もあるため、定期的な検査と慎重な経過観察が不可欠です。
| 薬剤群 | 主な副作用 | 注意点 |
| 高血圧治療薬 | めまい、咳 | 起立時の注意 |
| 脂質異常症治療薬 | 筋肉痛、肝機能障害 | 定期的な検査 |
| 糖尿病治療薬 | 消化器症状 | 食事との関連性 |
薬物療法を受ける際は、医師や薬剤師と密接に連携し、副作用の早期発見と対応に努めることが重要であり、患者自身も副作用の可能性を理解し、異常を感じた場合は速やかに医療従事者に相談することが求められます。
急激な体重減少のリスク
メタボリックシンドロームの治療において、体重減少は重要な目標ですが、急激な減量は様々な健康リスクを伴う可能性があり、特に短期間で大幅な体重減少を目指すことは、身体に過度な負担をかける恐れがあります。
急激な体重減少に伴うリスクとしては、以下のようなものが挙げられ、これらのリスクは特に高齢者や既存の健康問題を抱える患者において顕著となる可能性があります。
- 栄養不足による免疫力低下
- 筋肉量の減少とそれに伴う基礎代謝の低下
- 胆石形成のリスク増加
- 皮膚のたるみや脱毛
これらのリスクを回避するためには、緩やかな体重減少(月に1-2kg程度)を目指すことが推奨され、この程度の減量速度であれば、身体が適応しやすく、リバウンドのリスクも低くなります。
| 体重減少速度 | リスク | 推奨 |
| 急激(月3kg以上) | 高 | 避けるべき |
| 緩やか(月1-2kg) | 低 | 推奨される |
健康的な体重減少のためには、バランスの取れた食事と適度な運動を組み合わせることが大切であり、極端な食事制限や過度な運動に頼らず、長期的に持続可能な生活習慣の改善を目指すことが重要です。
過度な運動によるリスク
メタボリックシンドロームの改善のために運動は不可欠ですが、過度な運動は身体に負担をかけ、様々なリスクを伴う可能性があり、特に運動習慣のない人や高齢者、既存の健康問題を抱える人にとっては、急激な運動開始や強度の高い運動は危険を伴う場合があります。
特に、運動習慣のない人が急に激しい運動を始めると、以下のようなリスクが生じる可能性があり、これらのリスクは運動の種類、強度、頻度、個人の健康状態などによって変動します。
- 筋肉や関節の損傷
- 心血管系への過度な負荷
- 脱水や熱中症
- 免疫機能の一時的な低下
これらのリスクを避けるためには、個人の体力レベルに合わせた適切な運動強度と頻度を設定することが重要であり、専門家の指導のもと、段階的に運動量を増やしていくアプローチが推奨されます。
| 運動強度 | メリット | デメリット |
| 低強度 | 安全性が高い | 効果が現れにくい |
| 中強度 | 効果的な脂肪燃焼 | 適度な負荷 |
| 高強度 | 高い効果 | 怪我のリスク増加 |
運動を始める際は、医師や運動指導者のアドバイスを受けながら、徐々に強度を上げていくことが推奨され、特に既存の健康問題がある場合は、事前に医師の許可を得ることが重要です。
心理的影響とストレス
メタボリックシンドロームの治療過程では、生活習慣の大幅な変更が必要となるため、心理的なストレスや負担が生じる可能性があり、これらの心理的影響は治療の効果や継続性に大きな影響を与える可能性があります。
治療に伴う心理的影響としては、以下のようなものが挙げられ、これらの影響は個人の性格、生活環境、社会的サポートの有無などによって異なる可能性があります。
- 食事制限によるストレスや欲求不満
- 体重や検査値の改善が思うように進まないことへの焦りや不安
- 周囲の目を気にすることによる社会的ストレス
- 長期的な生活習慣の変更に伴う疲労感
これらの心理的影響は、治療の継続を困難にする可能性があり、ときには抑うつ状態や不安障害などの精神的問題につながることもあるため、適切な心理的サポートが重要となります。
| 心理的影響 | 対策 |
| ストレス | リラクゼーション技法の習得 |
| 不安 | 医療従事者との定期的な面談 |
| 社会的プレッシャー | サポートグループへの参加 |
心理的なサポートを受けながら治療を進めることで、これらの影響を最小限に抑えることが可能となり、患者の精神的健康を維持しながら、効果的な治療を継続することができます。

再発の可能性と予防の仕方
メタボリックシンドロームは、一度改善しても再発のリスクが高い代謝疾患であり、特に生活習慣の乱れや環境の変化によって容易に元の状態に戻ってしまう可能性があります。
再発の主な要因としては、生活習慣の乱れや体重の再増加が挙げられ、これらは日常生活の中で気づかないうちに蓄積していく可能性があるため、継続的な注意が必要となります。
特に、以下のような状況で再発のリスクが高まる傾向があり、これらの要因が複合的に作用することで、メタボリックシンドロームの再発リスクが急激に高まる可能性があります。
- 運動習慣の中断
- 食生活の乱れ
- ストレスの増加
- 加齢に伴う代謝機能の低下
これらの要因が重なると、内臓脂肪の再蓄積が起こりやすくなり、特に加齢とともに基礎代謝が低下する中で、これらの要因の影響はより顕著になる傾向があります。
| 再発リスク要因 | 影響度 |
| 運動不足 | 高 |
| 過食 | 高 |
| ストレス | 中 |
| 加齢 | 中 |
再発を防ぐためには、これらの要因を意識し、継続的な生活習慣の管理が大切となり、特に日々の小さな積み重ねが長期的な健康維持につながることを認識することが重要です。
食事管理による予防
メタボリックシンドロームの再発予防において、食事管理は極めて重要な役割を果たし、適切な食事習慣を維持することで、内臓脂肪の蓄積を抑制し、代謝機能を健全に保つことができます。
バランスの取れた食事を心がけ、以下のような点に注意することが推奨され、これらの原則を日常的に実践することで、長期的な健康維持と再発予防につながります。
- 適正なカロリー摂取
- 野菜や食物繊維の積極的な摂取
- 糖質や脂質の過剰摂取を避ける
- 塩分の制限
これらの食事管理を日常的に実践することで、再発のリスクを大幅に低減することができ、同時に全体的な健康状態の改善や生活の質の向上にも寄与する可能性があります。
| 食品群 | 推奨摂取量 |
| 野菜 | 1日350g以上 |
| 果物 | 1日200g程度 |
| 魚 | 週3-4回 |
| 全粒穀物 | 毎日 |
食事管理は一時的なものではなく、長期的に継続することが重要であり、特に個人の嗜好や生活リズムに合わせた持続可能な食事計画を立てることが、長期的な成功につながります。
運動習慣の維持
定期的な運動は、メタボリックシンドロームの再発予防に不可欠な要素であり、適切な運動習慣を維持することで、内臓脂肪の減少だけでなく、全身の代謝機能の改善や心身のストレス解消にも寄与します。
運動には以下のような効果があり、これらが総合的に再発予防につながり、特に長期的かつ定期的な運動習慣の維持が、持続的な健康管理において重要な役割を果たします。
- 内臓脂肪の減少
- インスリン感受性の改善
- 血圧の安定化
- ストレス解消
効果的な運動習慣を維持するためには、以下のような点に注意することが推奨され、これらの原則を個人の生活スタイルに合わせて柔軟に取り入れることが、長期的な成功の鍵となります。
- 有酸素運動と筋力トレーニングのバランスを取る
- 週5日以上、1日30分以上の運動を目指す
- 自分に合った運動強度を選択する
- 楽しみながら続けられる運動を見つける
| 運動の種類 | 推奨頻度 | 期待される効果 |
| ウォーキング | 毎日 | 脂肪燃焼、心肺機能改善 |
| 筋力トレーニング | 週2-3回 | 基礎代謝向上、筋力維持 |
| ストレッチ | 毎日 | 柔軟性向上、ストレス解消 |
運動習慣を生活の一部として定着させることが、長期的な再発予防につながり、特に日常生活の中で自然に体を動かす機会を増やすことが、持続可能な運動習慣の確立に有効です。
ストレス管理
ストレスの蓄積は、メタボリックシンドロームの再発リスクを高める要因の一つであり、慢性的なストレスは内分泌系のバランスを崩し、代謝機能に悪影響を及ぼす可能性があります。
効果的なストレス管理は、以下のような点で再発予防に寄与し、心身のバランスを整えることで、全体的な健康状態の改善にもつながります。
- コルチゾールなどのストレスホルモンの分泌抑制
- 過食や間食の抑制
- 質の良い睡眠の促進
ストレス管理のための具体的な方法としては、以下のようなものが挙げられ、これらの方法を日常生活に積極的に取り入れることで、ストレスに対する耐性を高めることができます。
- リラクセーション技法の習得(深呼吸、瞑想など)
- 趣味や娯楽の時間の確保
- 適度な運動によるストレス解消
- 十分な睡眠時間の確保
| ストレス管理法 | 実践頻度 | 効果 |
| 深呼吸 | 毎日 | 即効性あり |
| 瞑想 | 週3-4回 | 長期的効果 |
| 趣味の時間 | 週1-2回 | 気分転換 |
ストレス管理を日常生活に取り入れることで、心身のバランスを保ち、再発リスクを低減することができ、特に個人に合ったストレス解消法を見つけ、それを習慣化することが長期的な健康維持につながります。
定期的な健康チェック
メタボリックシンドロームの再発を早期に発見し、予防するためには、定期的な健康チェックが重要であり、これにより体の変化を客観的に把握し、必要に応じて迅速な対応をとることができます。
健康チェックでは、以下のような項目を定期的に確認することが推奨され、これらの項目を総合的に評価することで、メタボリックシンドロームの再発リスクを多角的に把握することができます。
- 体重・腹囲の測定
- 血圧測定
- 血液検査(脂質プロファイル、血糖値など)
- 必要に応じて画像検査(内臓脂肪の評価)
これらの健康チェックを通じて、再発の兆候を早期に発見し、迅速な対応が可能となり、特に経時的な変化を追跡することで、自身の健康状態の推移を把握し、生活習慣の改善につなげることができます。
| 検査項目 | 推奨頻度 | 注意点 |
| 体重・腹囲 | 週1回 | 同じ条件で測定 |
| 血圧 | 月1回 | 安静時に測定 |
| 血液検査 | 年1-2回 | 空腹時に実施 |
定期的な健康チェックは、自己管理の動機づけとしても有効であり、数値の改善を実感することで、健康的な生活習慣を維持するモチベーションにつながります。

治療費
メタボリックシンドロームの治療費は、個人の状態や選択する医療機関によって大きく異なります。
検査費用は、血液検査で3,000円から8,000円、腹部CT検査で10,000円から18,000円ほどかかることがあります。薬剤費は月額3,000円から15,000円程度で、生活習慣改善プログラムへの参加費用が追加されることもあります。
総じて、初期の検査と治療で20,000円から50,000円程度、その後の管理で月額10,000円から30,000円程度の費用が見込まれます。
検査費用
血液検査は、例えば血液一般+生化学5-7項目の場合、4,200円、腹部CT検査は14,500円~21,000円です。定期的な検査が必要な場合、これらの費用が累積します。
| 検査項目 | 費用範囲 |
| 血液検査 | 4,200円(血液一般+生化学5-7項目の場合) |
| 腹部CT | 14,500円~21,000円 |
薬剤費
薬剤費は処方される薬の種類や量によって変動しますが、月額3,000円から15,000円程度です。長期的な服用が必要な場合、この費用は重要な考慮事項となります。
生活習慣改善プログラム
一部の医療機関では、生活習慣改善プログラムを提供しています。これらのプログラムの費用は、内容によって大きく異なり、1万円から5万円まで様々です。
| プログラム内容 | 費用範囲 |
| 栄養指導 | 3,000円-10,000円/回 |
| 運動指導 | 5,000円-20,000円/回 |
治療費の総額は個人の状態や治療方針によって大きく変動するため、医療機関に事前に確認することが大切です。
なお、上記の価格は2024年11月時点のものであり、最新の価格については随時ご確認ください。
以上