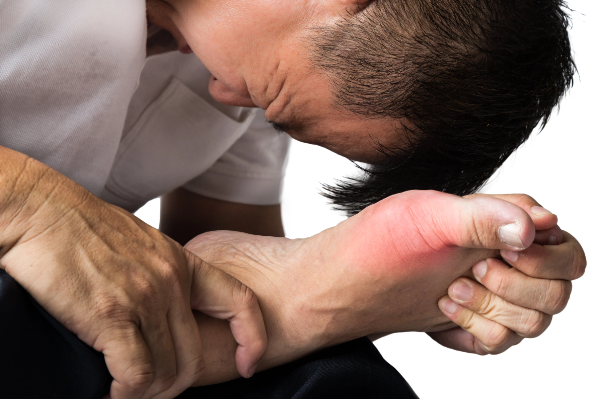
代謝疾患の一種である痛風(つうふう)とは、体内で尿酸が過剰に蓄積することで引き起こされる病気です。
主に足の親指の付け根に激しい痛みを伴う発作が特徴的ですが、他の関節にも症状が現れることがあります。
痛風は、プリン体という物質の代謝異常によって引き起こされます。プリン体は体内で分解され尿酸となりますが、この尿酸が体外に十分排出されないと、関節や組織に結晶として蓄積し、炎症を引き起こすのです。
この病気は中年以降の男性に多く見られますが、近年では若い世代や女性にも増加傾向にあります。生活習慣や遺伝的要因が発症に関わっているとされています。
病型
痛風(つうふう)には、症状の現れ方や経過によって複数の病型が存在し、これらの病型を正しく理解することは、痛風の効果的な管理において重要な役割を果たします。
急性痛風関節炎
急性痛風関節炎は、痛風の最も典型的な病型として広く知られており、この病型では、突然の激しい関節の痛みや腫れが特徴的であり、患者さんに大きな苦痛をもたらすことがあります。
| 特徴 | 詳細 |
| 発症 | 突発的 |
| 痛みの程度 | 激烈 |
| 主な部位 | 第一中足趾関節 |
| 持続期間 | 数日〜2週間程度 |
急性痛風関節炎の発作は、しばしば夜間や早朝に起こることがあり、患者さんの日常生活に大きな影響を与える可能性があります。
この発作は通常、一つの関節に限局しますが、複数の関節に同時に症状が出ることもあり、その場合はより広範囲の痛みと不快感を引き起こす可能性があります。
慢性痛風
慢性痛風は、長期にわたって尿酸値が高い状態が続き、急性発作を繰り返すことで生じる病型であり、この状態では、関節や周囲の組織に持続的な炎症が起こり、長期的には関節の変形や機能障害につながる可能性があります。
慢性痛風の特徴として、以下の点が挙げられます。
- 関節の変形
- 持続的な痛みや不快感
- 関節可動域の制限
無症候性高尿酸血症
無症候性高尿酸血症は、血液中の尿酸値が高いにもかかわらず、明確な症状が現れていない状態を指し、この病型は、将来的に痛風発作のリスクが高まる前段階として認識されており、早期の対応が重要となります。
| 特徴 | 詳細 |
| 症状 | なし、または軽微 |
| 尿酸値 | 高値 |
| リスク | 将来の痛風発作 |
無症候性高尿酸血症の段階で適切な対応を取ることが、痛風の予防において不可欠であり、生活習慣の改善や定期的な検査が推奨されます。
痛風結節
痛風結節は、長期間にわたって高尿酸血症が持続することで、体内の様々な部位に尿酸塩結晶が蓄積して形成される腫瘤状の病変であり、これは慢性痛風の進行した状態として捉えられ、外見上の変化だけでなく機能障害を引き起こす可能性もあります。
痛風結節が形成される主な部位は以下の通りです。
- 耳介
- 肘頭
- 指関節
- かかと
| 特徴 | 詳細 |
| 形状 | 腫瘤状 |
| 触感 | 硬い |
| 色調 | 白色〜黄白色 |
| 大きさ | 様々(豆粒大〜鶏卵大) |
これらの病型は、痛風の進行度や症状の現れ方によって分類されますが、必ずしも一方向に進行するわけではなく、患者さんの状態や生活習慣の改善によって変化する可能性があります。
例えば、無症候性高尿酸血症の状態から急性痛風関節炎を発症することもあれば、適切な対応により慢性痛風から症状が改善することもあり、個々の患者さんの状況に応じた柔軟な対応が求められます。
また、これらの病型は互いに関連しており、一人の患者さんが複数の病型を経験することも珍しくなく、時間の経過とともに病型が変化することもあるため、継続的な観察と管理が重要となります。
そのため、各病型の特徴を理解し、自身の状態を把握することが、痛風の長期的な管理において大切であり、医療従事者との密接な連携が求められます。

痛風の主症状
痛風(つうふう)は、その特徴的な症状によって患者さんの生活に大きな影響を与える可能性がある病気であり、日常生活の質を著しく低下させる可能性があります。
痛風の主症状を正しく理解することは、早期発見や適切な対応につながる重要な要素となり、患者さんの生活の質を維持するために不可欠です。
急性関節炎発作
痛風の最も顕著な症状は、突然襲ってくる激しい関節の痛みと腫れを伴う急性関節炎発作であり、この発作は多くの場合、夜間や早朝に突如として始まり、患者さんを驚かせ、時には日常生活を完全に妨げることもあります。
| 症状 | 特徴 |
| 痛み | 激烈、拍動性 |
| 腫れ | 著明、熱感を伴う |
| 発赤 | 鮮やかな赤色 |
| 皮膚 | 光沢を帯びる |
急性発作の典型的な部位は、足の親指の付け根(第一中足趾関節)ですが、他の部位にも現れる可能性があり、患者さんによっては複数の関節に同時に症状が出ることもあります。
患者さんの中には、この痛みを「ガラスの破片を関節に詰められたような」と表現する方もいるほど、その苦痛は耐え難いものとなることがあり、日常生活や仕事に大きな支障をきたす可能性があります。
慢性関節炎
急性発作を繰り返すうちに、痛風は慢性化する傾向があり、この状態では持続的な不快感や機能障害をもたらす可能性があります。
慢性関節炎の症状は、急性発作ほど劇的ではありませんが、長期にわたって患者さんの生活に影響を与え続けることがあります。
慢性関節炎の主な症状には以下のようなものがあります。
- 持続的な関節の痛みや不快感
- 関節の腫れや変形
- 関節可動域の制限
これらの症状は、患者さんの日常生活に長期的な影響を与え、生活の質を低下させる要因となることがあり、仕事や趣味活動にも支障をきたす可能性があります。
痛風結節
長期間にわたって高尿酸血症が続くと、体内の様々な部位に尿酸塩結晶が蓄積し、痛風結節と呼ばれる腫瘤が形成されることがあり、これは痛風の進行した状態を示す重要な指標となります。
| 特徴 | 詳細 |
| 外観 | 白色〜黄白色の塊 |
| 触感 | 硬い、可動性あり |
| 大きさ | 豆粒大〜鶏卵大 |
| 好発部位 | 耳介、指関節、肘、足 |
痛風結節は、外見上の問題だけでなく、その周囲の組織に炎症や変形をもたらすことがあり、機能障害の原因となる場合もあります。
また、大きな痛風結節は、衣服の着用や日常動作に支障をきたす可能性もあります。
無症候性高尿酸血症
無症候性高尿酸血症は、血液中の尿酸値が高いにもかかわらず、明確な症状が現れていない状態を指し、この段階では患者さんは特に不快感を感じないことが多いですが、将来的に痛風発作のリスクが高まる可能性があることを認識することが重要です。
| 特徴 | 詳細 |
| 自覚症状 | なし、または軽微 |
| 尿酸値 | 基準値以上 |
| リスク | 将来の痛風発作 |
無症候性高尿酸血症の段階で適切な対応を取ることが、痛風の予防において不可欠です。定期的な健康診断で尿酸値をチェックすることで、この状態を早期に発見でき、適切な生活習慣の改善や医学的管理につなげることができる可能性があります。
その他の症状
痛風患者さんの中には、主要な関節症状以外にも様々な症状を経験する方がおり、これらの症状は痛風の全身性の影響を示唆している可能性があります。例えば、以下のような症状が報告されています。
- 倦怠感や疲労感
- 微熱
- 食欲不振
これらの症状は、痛風特有のものではありませんが、患者さんの全体的な健康状態に影響を与える可能性があり、日常生活の質を低下させる要因となることがあります。

原因
代謝疾患の一種である痛風(つうふう)は、体内の尿酸代謝異常によって引き起こされる病気であり、その発症には様々な要因が複雑に絡み合っており、個人の遺伝的背景や生活環境によって大きく影響を受けます。
尿酸代謝異常
痛風の根本的な原因は、体内での尿酸の過剰生成や排泄障害による高尿酸血症であり、この状態が長期間続くことで関節や組織に様々な影響を及ぼす可能性があります。
尿酸は、プリン体と呼ばれる物質の代謝過程で生成される最終産物であり、通常は腎臓から尿中に排泄されますが、この過程に何らかの異常が生じると高尿酸血症につながります。
| 要因 | 説明 |
| 過剰生成 | プリン体代謝の亢進 |
| 排泄低下 | 腎機能低下や遺伝的要因 |
尿酸値が長期間にわたって高い状態が続くと、尿酸塩結晶が関節や組織に沈着し、炎症反応を引き起こすことがあり、この状態が痛風発作のきっかけとなり、患者さんに急激な痛みや不快感をもたらす可能性があります。
遺伝的要因
痛風の発症には遺伝的な要因も深く関与しており、特定の遺伝子変異が尿酸の代謝や排泄に影響を与えることが知られており、これらの遺伝的背景が個人の痛風発症リスクを決定する一因となっています。
遺伝的要因が痛風の発症リスクを高める主な経路として、以下のようなものが科学的研究によって明らかにされています。
- 尿酸トランスポーター遺伝子の変異
- プリン代謝に関与する酵素の遺伝子変異
- 腎臓での尿酸排泄機能に影響を与える遺伝子変異
これらの遺伝的要因は、個人の尿酸値を上昇させやすくする素因となる可能性があり、生活習慣などの環境要因と相互作用することで痛風の発症リスクを高めることがあります。
生活習慣要因
生活習慣は痛風の発症や悪化に大きな影響を与える要因の一つであり、特に食生活や飲酒習慣が重要な役割を果たすことが多くの研究によって示されています。
これらの生活習慣要因は、個人の努力によって改善可能な部分が多いことから、痛風の予防や管理において特に注目されています。
| 生活習慣 | 影響 |
| 高プリン食 | 尿酸値上昇 |
| 過度の飲酒 | 尿酸産生増加 |
| 肥満 | インスリン抵抗性 |
| 運動不足 | 代謝機能低下 |
プリン体を多く含む食品の過剰摂取は、体内での尿酸生成を増加させる原因となり、長期的には痛風の発症リスクを高める可能性があります。
例えば、以下のような食品がプリン体を多く含むことで知られており、これらの過剰摂取には注意が必要です。
- 内臓肉(レバーなど)
- 一部の魚介類(イワシ、アンチョビなど)
- アルコール飲料(特にビール)
過度の飲酒は、尿酸の産生を増加させるだけでなく、その排泄も阻害する可能性があり、痛風の発症や悪化に大きく関与することがあります。
環境要因
環境要因も痛風の発症や悪化に関与することがあり、特に急激な環境の変化や身体的ストレスが痛風発作のきっかけとなることが知られています。これらの要因は、体内のホメオスタシスを乱すことで、尿酸代謝に影響を与える可能性があります。
環境要因として考えられるものには、以下のようなものがあり、これらの要因に注意を払うことで痛風発作のリスクを軽減できる可能性があります。
- 寒冷刺激
- 外傷や手術
- 過度の疲労やストレス
- 急激な体重変動
これらの要因は、体内の尿酸バランスを乱したり、炎症反応を誘発したりすることで、痛風発作を引き起こす可能性があり、患者さんの日常生活に大きな影響を与えることがあります。
併存疾患
いくつかの疾患は、痛風の発症リスクを高めたり、その管理を複雑にしたりすることがあり、これらの併存疾患の存在は、痛風の治療方針や生活管理に大きな影響を与える可能性があります。
| 併存疾患 | 関連性 |
| 高血圧 | 腎機能への影響 |
| 糖尿病 | インスリン抵抗性 |
| 腎疾患 | 尿酸排泄障害 |
| 肥満 | 代謝異常 |
これらの疾患は、直接的または間接的に尿酸代謝に影響を与え、痛風の発症リスクを高める可能性があり、痛風の管理においてはこれらの併存疾患にも注意を払う必要があります。

痛風の診察と診断
代謝疾患の一種である痛風(つうふう)の診察と診断は、患者さんの症状、病歴、身体所見、そして各種検査結果を総合的に評価することで行われ、個々の患者さんの状況に応じた詳細な分析が必要となります。
正確な診断は効果的な管理の基盤となるため、専門医による綿密な評価が重要であり、患者さんと医療者の協力が不可欠です。
問診と病歴聴取
痛風の診断プロセスは、詳細な問診と病歴聴取から始まり、この段階で得られる情報が診断の方向性を大きく左右します。
医師は患者さんの症状の特徴、発症時期、持続時間、頻度などについて丁寧に聞き取りを行い、痛風特有のパターンを見出すよう努めます。
問診で特に注目される点には以下のようなものがあり、これらの情報は痛風の診断精度を高めるだけでなく、個別化された管理計画の立案にも役立ちます。
- 関節痛の性質と部位
- 発作の頻度と持続時間
- 家族歴
- 食生活や飲酒習慣
| 聴取項目 | 重要性 |
| 症状の詳細 | 痛風特有のパターンの確認 |
| 生活習慣 | リスク要因の特定 |
| 既往歴 | 関連疾患の把握 |
| 家族歴 | 遺伝的要因の評価 |
これらの情報は、痛風の診断だけでなく、個々の患者さんに適した管理方針を立てる上でも不可欠であり、長期的な治療戦略の基礎となります。
身体診察
問診に続いて、医師は詳細な身体診察を行い、この過程で痛風特有の身体所見を慎重に評価します。痛風の身体診察では、特に関節の状態に注目し、炎症の程度や範囲を客観的に評価します。
身体診察で確認される主な点は以下の通りであり、これらの所見は痛風の活動性や進行度を判断する上で重要な指標となります。
- 関節の腫脹、発赤、熱感
- 関節の可動域制限
- 痛風結節の有無と部位
| 診察項目 | 所見 |
| 視診 | 関節の腫脹、発赤 |
| 触診 | 熱感、圧痛 |
| 関節可動域 | 制限の程度 |
身体診察は、痛風の活動性や進行度を評価する上で重要な情報を提供するだけでなく、他の関節疾患との鑑別にも役立ち、総合的な診断精度を高めることにつながります。
血液検査
痛風の診断において、血液検査は中心的な役割を果たし、特に血清尿酸値の測定は、痛風の診断と経過観察に不可欠であるとともに、治療効果の評価にも用いられます。
血液検査では、痛風に関連する様々なパラメーターを包括的に評価します。
血液検査で確認される主な項目には以下のようなものがあり、これらの結果を総合的に解釈することで、痛風の診断精度を高めるとともに、併存疾患のリスク評価も可能となります。
- 血清尿酸値
- 炎症マーカー(CRPなど)
- 腎機能検査
- 脂質プロファイル
| 検査項目 | 意義 |
| 血清尿酸値 | 高尿酸血症の確認 |
| CRP | 炎症の程度の評価 |
| クレアチニン | 腎機能の評価 |
| 脂質プロファイル | 併存疾患のリスク評価 |
ただし、急性痛風発作時には血清尿酸値が一時的に低下することがあるため、発作時の値だけで判断せず、複数回の測定結果を総合的に評価することが大切であり、長期的な尿酸値の推移を見ることが重要です。
画像検査
画像検査は、痛風の診断を補助し、病変の程度や進行状況を評価するために用いられ、非侵襲的に関節の状態を詳細に観察することができます。
主に用いられる画像検査には以下のようなものがあり、それぞれの特性を活かして総合的な評価が行われます。
- X線検査
- 超音波検査
- CT検査
- 二重エネルギーCT (DECT)
X線検査は長期的な関節の変化を評価するのに適していますが、初期の痛風では異常が見られないことがあるため、他の検査法と組み合わせて用いられることが多いです。
一方、超音波検査は、初期段階での尿酸塩結晶の沈着を検出できる可能性があり、非侵襲的で繰り返し行えるメリットがあるため、経過観察にも適しています。
関節液検査
関節液検査は、痛風の確定診断において最も信頼性の高い方法の一つであり、直接的に尿酸塩結晶の存在を確認できる点で他の検査法とは一線を画します。
関節穿刺によって得られた関節液中の尿酸塩結晶を偏光顕微鏡で観察することで、痛風の確定診断を行うことができ、高い診断精度を誇ります。
関節液検査で確認される主な点は以下の通りであり、これらの所見は痛風の診断を決定づける重要な要素となります。
- 尿酸塩結晶の有無
- 結晶の形態(針状結晶)
- 白血球数と種類
この検査は侵襲的であるため、必ずしもすべての患者さんに行われるわけではありませんが、診断が不確実な場合や他の関節疾患との鑑別が必要な際に特に有用であり、確定診断のゴールドスタンダードとして位置づけられています。
鑑別診断
痛風の症状は他の関節疾患と類似することがあるため、慎重な鑑別診断が必要であり、この過程では様々な疾患の可能性を考慮しながら、総合的な判断が求められます。
主な鑑別疾患には以下のようなものがあり、それぞれの特徴を理解した上で鑑別を進めることが重要です。
- 偽痛風(ピロリン酸カルシウム結晶沈着症)
- 関節リウマチ
- 化膿性関節炎
- 外傷性関節炎
鑑別診断においては、症状の特徴、検査結果、画像所見などを総合的に評価することが重要であり、必要に応じて専門医との連携や追加検査を行うことで、診断の精度を高めることができます。

痛風の画像所見
代謝疾患の一種である痛風(つうふう)の画像診断は、病状の進行度や治療効果の評価において重要な役割を果たし、患者さんの長期的な健康管理に大きく貢献します。
様々な画像検査法を用いることで、関節や周囲組織の変化を詳細に観察し、痛風特有の所見を捉えることができ、個々の患者さんに適した治療戦略の立案に役立てることができます。
単純X線検査
単純X線検査は、痛風の画像診断において基本となる検査法であり、長年にわたり臨床現場で広く用いられてきました。
この検査では、主に長期的な関節の変化や骨の状態を評価することができ、痛風の進行度を判断する上で重要な情報を提供します。
単純X線検査で観察される主な所見には以下のようなものがあり、これらの所見を総合的に評価することで、痛風の病期や重症度を判断することができます。
- 関節周囲の軟部組織の腫脹
- 関節裂隙の狭小化
- 骨びらん(穿堀性骨破壊像)
- 骨棘形成
| 病期 | X線所見 |
| 早期 | 軟部組織腫脹のみ |
| 中期 | 骨びらんの出現 |
| 後期 | 関節破壊、変形 |
ただし、初期の痛風では明確な異常所見が現れないことがあるため、他の画像検査と組み合わせて評価することが一般的であり、総合的な診断アプローチが求められます。
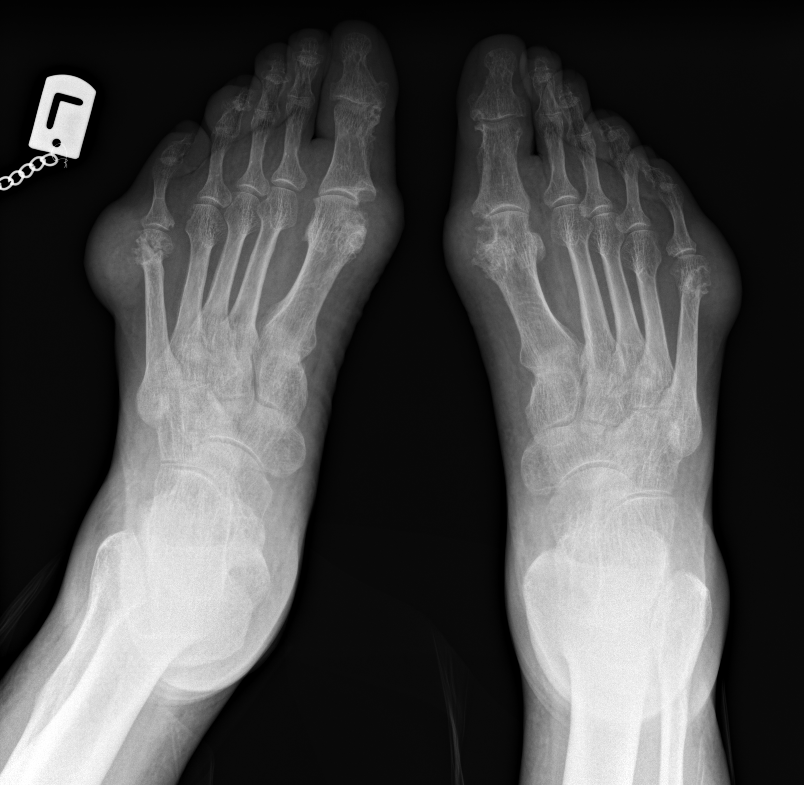
所見:第一および第五中足骨頭の関節近傍におけるパンチアウト様の骨びらんとoverhanging edgesは、痛風に典型的な所見である。これに伴う軟部組織の腫脹および密度の増加は、tophi:トフィ(痛風結節)を示している。
超音波検査
超音波検査は、非侵襲的で繰り返し実施可能な点が特徴的であり、患者さんへの負担が少ない検査法として広く利用されています。
この検査法では、関節や軟部組織の状態をリアルタイムで観察することができ、早期の痛風性変化を捉えるのに適しており、診断の精度向上に大きく貢献します。
超音波検査で観察される主な所見には以下のようなものがあり、これらの特徴的な所見は痛風の診断において高い特異性を持つとされています。
- 二重輪郭サイン(軟骨表面の高エコー線)
- 雪吹雪サイン(関節液内の浮遊結晶)
- 軟部組織内の高エコー塊(トーファス)
| 所見 | 特徴 |
| Double Contour Sign(DC sign・二重輪郭サイン) | 軟骨表面の尿酸塩沈着 |
| 雪吹雪サイン(Blizzard Sign) | 関節液内の結晶浮遊 |
| トーファス(Tophus) | 軟部組織内の結晶塊 |
超音波検査は、痛風の早期診断や経過観察に有用であり、患者さんへの負担も少ない検査法として注目されており、臨床現場での活用が急速に広がっています。
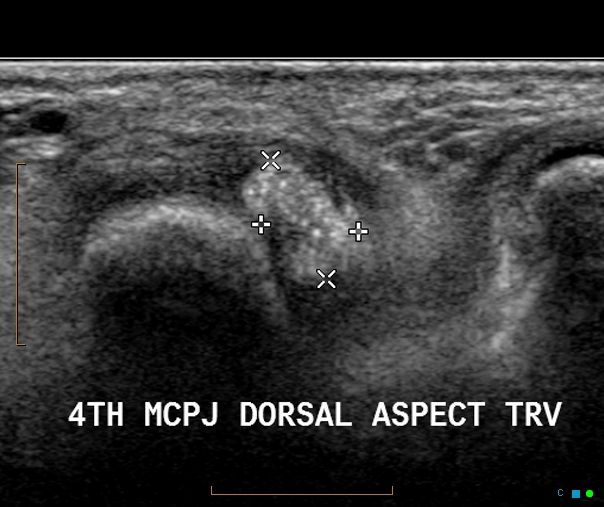
所見:第4中手指節関節(MCP)に放射線写真の所見と一致する高エコーの塊が認められる。これは尿酸の沈着(トーフス)である。急性炎症過程を示す異常な血流は認められない。
CT検査
CT検査は、X線を用いて体の断層画像を撮影する検査法であり、高い空間分解能を持つことが特徴です。
この検査では、骨や軟部組織の詳細な構造を三次元的に評価することができ、痛風による関節や周囲組織の変化を詳細に観察することが可能です。
CT検査で観察される主な所見には以下のようなものがあり、これらの所見は痛風の進行度や合併症の評価に重要な情報を提供します。
- 骨びらんの詳細な評価
- 軟部組織内のトーファスの同定
- 関節周囲の石灰化
CT検査は特に、以下のような場合に有用であり、治療方針の決定や手術計画の立案に大きく貢献します。
- X線検査で不明確な骨びらんの評価
- 深部組織のトーファスの検出
- 手術前の関節構造の詳細な評価
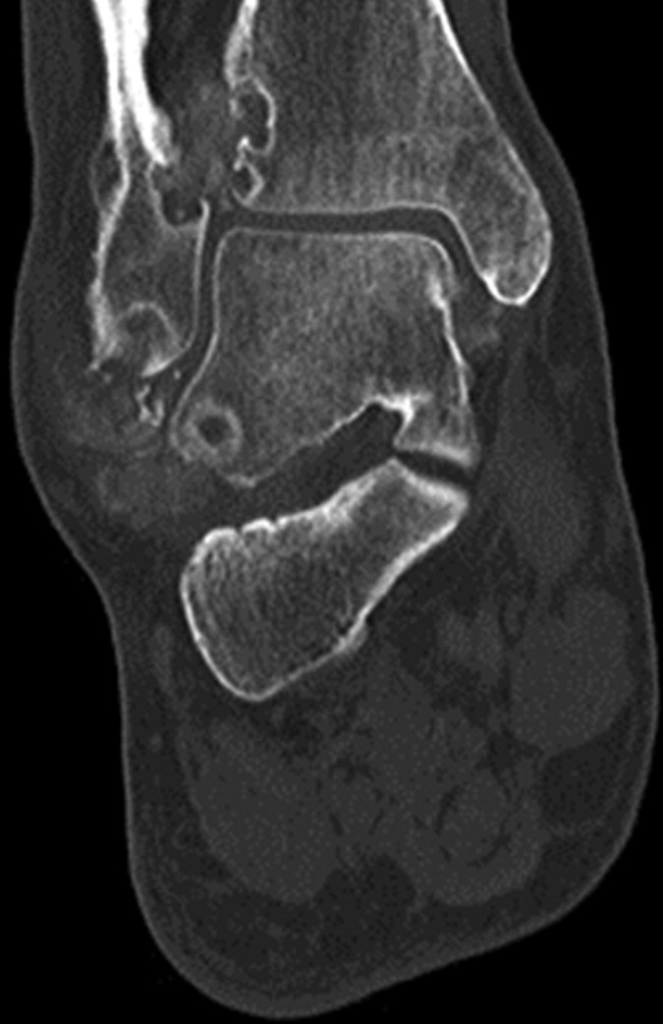
所見:右足首と足の冠状断多平面再構成2D CT画像では、遠位脛骨、腓骨、および距骨にびらんを伴う高吸収のトフィが認められる。
二重エネルギーCT(DECT)
二重エネルギーCT(DECT)は、従来のCT検査をさらに発展させた画像検査法であり、痛風の診断において革新的な手法として注目されています。
この検査では、異なるエネルギーレベルのX線を用いることで、尿酸塩結晶を特異的に検出し、カラーマッピングすることができ、痛風の診断精度を大幅に向上させる可能性があります。
DECTの主な特徴と利点は以下の通りであり、これらの特性により、痛風の診断や管理において新たな展開が期待されています。
- 尿酸塩結晶の特異的な検出と可視化
- 軟部組織内のトーファスの正確な評価
- 他の結晶性関節炎との鑑別
| 検査法 | 特徴 |
| 通常CT | 骨・軟部組織の構造評価 |
| DECT | 尿酸塩結晶の特異的検出 |
DECTは、痛風の確定診断や治療効果の評価において、高い診断精度を提供する可能性があり、今後の臨床応用の拡大が期待されています。
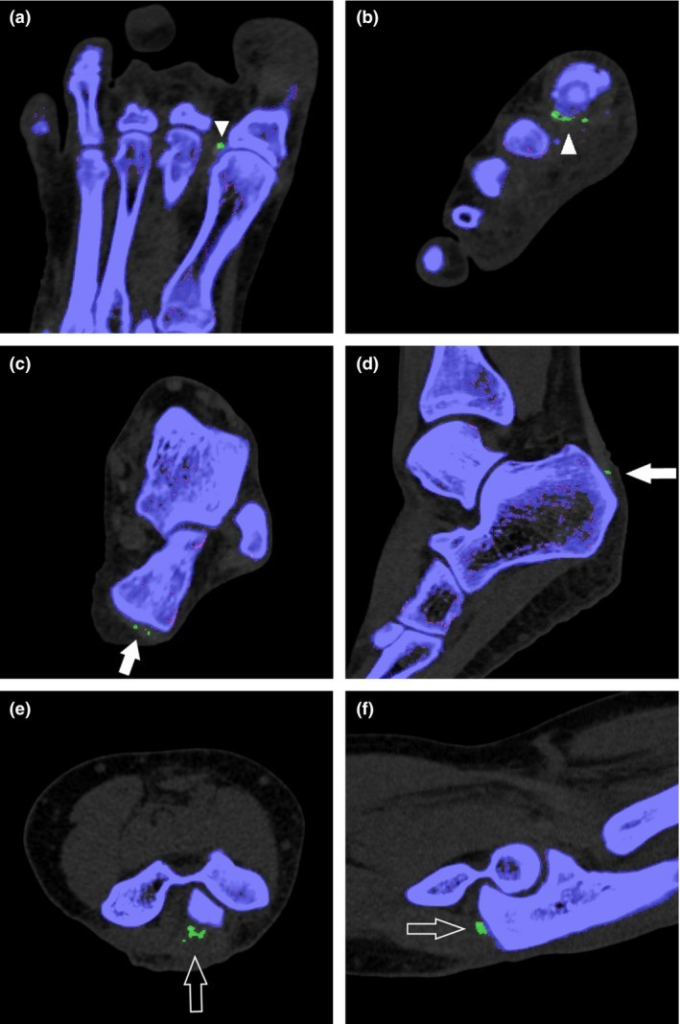
所見:軸方向(a)および冠状断面(b)で、第一中足指節関節の外側に沿った典型的な尿酸ナトリウム(monosodium urate: MSU )沈着物(矢頭)が示されている。軸方向(c)および矢状断面(d)では、アキレス腱の遠位端に沿ったMSU沈着物(矢印)が示されている。軸方向(e)および矢状断面(f)では、上腕三頭筋腱の遠位端に沿ったMSU沈着物(空矢印)が示されている。
MRI検査
MRI検査は、強力な磁場と電波を用いて体内の詳細な画像を得る検査法であり、軟部組織の評価に特に優れた性能を発揮します。
この検査では、軟部組織の状態を高解像度で観察することができ、特に炎症の程度や範囲の評価に優れており、痛風による軟部組織の変化を詳細に捉えることができます。
MRI検査で観察される主な所見には以下のようなものがあり、これらの所見は痛風の活動性評価や他の関節疾患との鑑別に重要な情報を提供します。
- 関節滑膜の肥厚と造影増強効果
- 骨髄浮腫
- 軟部組織内のトーファスの詳細な評価
MRI検査は、痛風の活動性評価や他の関節疾患との鑑別に有用ですが、コストや検査時間の観点から、必要に応じて実施されることが多く、個々の患者さんの状況に応じて適切に選択されます。
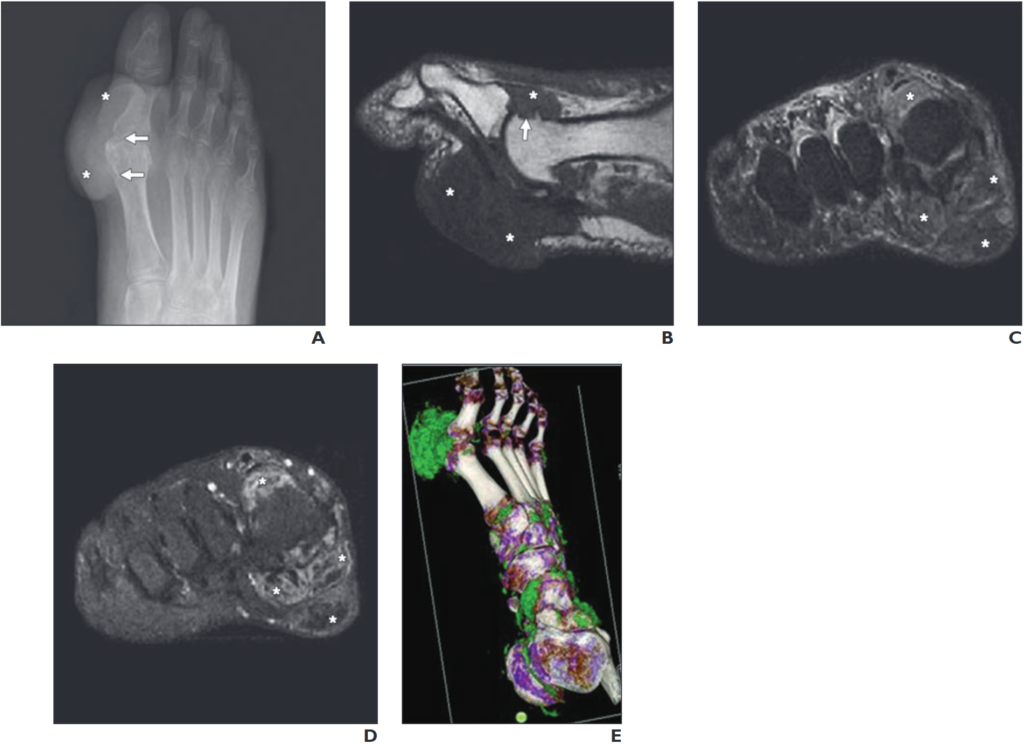
所見:A、右足のX線写真では、右第一中足指節関節(矢印)に隣接する軟部組織の腫瘤(*)が示されている。B、右前足部の矢状断T1強調MRIでは、第一中足指節関節を取り囲む中等度信号強度の軟部組織腫瘤(*)が示され、第一中足骨頭に隣接するびらん(矢印)が認められる。CおよびD、冠状断の反転回復法(C)およびGd造影T1強調脂肪抑制MRI(D)では、増強および不均一な軟部組織腫瘤(*)が中足骨頭のレベルを通じて示されている。E、色彩マッピングを用いた三次元レンダリングのデュアルエナジーCTでは、第一中足指節関節周囲の豊富な尿酸ナトリウム(MSU)結晶沈着(緑色)が示され、さらに足首および中足部にも予期しないMSU沈着が認められる。これは痛風性トーフスと一致している。

治療方法と薬、治癒までの期間
代謝疾患の一種である痛風(つうふう)の治療は、急性期の痛みの管理と長期的な尿酸値のコントロールを目的として行われ、患者さんの状態や病期に応じて適切な治療法が選択され、個々の状況に合わせたきめ細かなアプローチが行われます。
痛風の完全な治癒は難しいものの、適切な治療と生活習慣の改善により、症状の改善と再発予防が可能となり、患者さんの生活の質を大きく向上させることができます。
急性痛風関節炎の治療
急性痛風関節炎の治療の主な目的は、激しい痛みや炎症を速やかに抑えることであり、患者さんの苦痛を迅速に軽減することが求められます。この段階での治療法には以下のようなものがあり、それぞれの特性を考慮して選択されます。
- 非ステロイド性抗炎症薬(NSAIDs)
- コルヒチン
- ステロイド薬(経口または関節内注射)
| 薬剤 | 特徴 |
| NSAIDs | 即効性があり、広く使用される |
| コルヒチン | 古典的な痛風治療薬、早期使用が効果的 |
| ステロイド | 他の薬剤が使用できない場合に考慮 |
急性期の治療は通常、数日から2週間程度で症状の改善が見られますが、個人差があるため、医師の指示に従って治療を継続することが重要であり、症状の変化を注意深く観察しながら適切な対応を行うことが求められます。
慢性痛風の治療
慢性痛風の治療では、尿酸値を長期的に低下させることが主な目標となり、患者さんの生活習慣や併存疾患などを考慮しながら、個別化された治療戦略が立てられます。
この段階での治療には、尿酸生成抑制薬や尿酸排泄促進薬が用いられ、それぞれの薬剤の特性や患者さんの状態に応じて選択されます。
主な尿酸降下薬には以下のようなものがあり、それぞれ異なる作用機序を持っています。
- アロプリノール(尿酸生成抑制薬)
- フェブキソスタット(尿酸生成抑制薬)
- ベンズブロマロン(尿酸排泄促進薬)
| 薬剤タイプ | 作用機序 |
| 尿酸生成抑制薬 | 体内での尿酸生成を抑える |
| 尿酸排泄促進薬 | 尿中への尿酸排泄を増加させる |
これらの薬剤は、通常長期にわたって継続的に服用する必要があり、患者さんの生活リズムに合わせた服薬計画が立てられます。
治療効果の安定には数か月から半年程度かかることがあり、その間は定期的な血液検査と医師の診察が必要となり、経過に応じて適宜治療内容の調整が行われます。
無症候性高尿酸血症の管理
無症候性高尿酸血症の段階では、薬物療法の開始基準や必要性について、個々の患者さんの状況に応じて慎重に判断され、将来的な痛風発作のリスクや併存疾患の有無などを総合的に評価して方針が決定されます。
この段階での管理方法には以下のようなものがあり、患者さんの生活スタイルや健康状態に合わせて選択されます。
- 定期的な血液検査による尿酸値のモニタリング
- 生活習慣の改善指導
- 必要に応じた尿酸降下薬の使用
| 管理項目 | 内容 |
| モニタリング | 定期的な尿酸値チェック |
| 生活指導 | 食事、運動、体重管理など |
| 薬物療法 | 個別に必要性を判断 |
無症候性高尿酸血症の段階で適切な管理を行うことで、痛風発作のリスクを低減できる可能性があり、将来的な健康維持につながることが期待されます。
痛風結節の治療
痛風結節の治療は、主に薬物療法を中心に行われますが、場合によっては外科的処置が考慮されることもあり、患者さんの症状や生活への影響を考慮しながら最適な治療法が選択されます。
痛風結節の存在は長期的な高尿酸血症を示唆するため、包括的な治療アプローチが必要となります。
痛風結節の治療アプローチには以下のようなものがあり、結節の大きさや部位、患者さんの状態に応じて適切な方法が選択されます。
- 尿酸降下薬による長期的な尿酸値管理
- 局所的なステロイド注射
- 大きな結節に対する外科的切除
| 治療法 | 適応 |
| 薬物療法 | 基本的な治療法 |
| ステロイド注射 | 局所的な炎症抑制 |
| 外科的切除 | 機能障害を伴う大きな結節 |
痛風結節の完全な消失には長期間を要することがあり、継続的な治療と経過観察が必要です。患者さんの生活の質を考慮しながら、長期的な視点で治療計画を立てることが重要となります。
生活習慣の改善
薬物療法と並行して、生活習慣の改善も痛風の治療において重要な役割を果たし、患者さん自身が積極的に取り組むことで治療効果を高めることができます。
主な生活習慣の改善点には以下のようなものがあり、個々の患者さんの生活スタイルや嗜好に合わせて具体的な目標が設定されます。
- プリン体の多い食品の摂取制限
- アルコール摂取の制限
- 適度な運動と体重管理
- 十分な水分摂取
これらの生活習慣の改善は、薬物療法の効果を高め、痛風の再発リスクを低減するのに役立ち、全体的な健康増進にもつながる可能性があります。
治癒までの期間
痛風は完全な治癒が難しい慢性疾患ですが、適切な治療と生活習慣の改善により、長期的な管理が可能であり、多くの患者さんが症状のコントロールと質の高い生活を維持することができます。
治療効果や経過は個人差が大きいものの、一般的な目安として以下のような期間が考えられ、これらを参考にしながら個々の患者さんの状況に応じた治療計画が立てられます。
- 急性痛風関節炎数日〜2週間程度で症状改善
- 慢性痛風尿酸値の安定に3〜6か月程度
- 痛風結節消失に数か月〜数年
| 病型 | 改善までの期間 |
| 急性痛風関節炎 | 数日〜2週間 |
| 慢性痛風 | 3〜6か月以上 |
| 痛風結節 | 数か月〜数年 |
痛風の治療は長期的な取り組みが必要であり、定期的な受診と医師の指示に従った治療継続が大切です。患者さんと医療者が協力して、長期的な視点で治療に取り組むことが求められます。

痛風の治療の副作用やデメリット(リスク)
代謝疾患の一種である痛風(つうふう)の治療は、患者さんの生活の質を向上させる一方で、様々な副作用やリスクを伴う可能性があり、個々の患者さんの状態に応じて慎重に管理する必要があります。
これらの副作用やリスクを正しく理解し、適切に対処することが、安全で効果的な治療を継続する上で重要であり、医療者と患者さんの緊密な連携が求められます。
非ステロイド性抗炎症薬(NSAIDs)の副作用
NSAIDsは急性痛風関節炎の治療に広く用いられますが、以下のような副作用に注意が必要であり、患者さんの既往歴や現在の健康状態を考慮して慎重に使用する必要があります。
- 胃腸障害(胃潰瘍、消化管出血など)
- 腎機能障害
- 心血管系イベントのリスク増加
| 副作用 | リスク因子 |
| 胃腸障害 | 高齢、潰瘍の既往 |
| 腎機能障害 | 既存の腎疾患 |
| 心血管イベント | 高血圧、糖尿病 |
これらの副作用は、特に長期使用や高用量で顕著となる傾向があります。患者さんの状態に応じて、使用量や期間を慎重に調整することが必要となり、定期的な経過観察と必要に応じた検査が重要です。
コルヒチンの副作用
コルヒチンは効果的な痛風治療薬ですが、以下のような副作用に注意が必要であり、特に腎機能低下患者や高齢者では慎重な使用が求められます。
- 消化器症状(下痢、嘔吐、腹痛)
- 骨髄抑制
- 筋肉障害(まれに横紋筋融解症)
| 副作用 | 発現時期 |
| 消化器症状 | 使用初期 |
| 骨髄抑制 | 長期使用時 |
| 筋肉障害 | まれ、用量依存性 |
コルヒチンの副作用は用量依存性があり、腎機能低下患者では特に注意が必要です。適切な用量調整と慎重なモニタリングが重要となり、患者さんへの十分な説明と自己観察の指導が不可欠です。
尿酸降下薬の副作用
長期的な痛風管理に用いられる尿酸降下薬にも、それぞれ特有の副作用があり、個々の患者さんの状態に応じて薬剤の選択と用量調整を行う必要があります。
アロプリノールの主な副作用は以下の通りであり、特に投与開始時や用量変更時には注意深い観察が必要です。
- 皮疹(まれに重症薬疹)
- 肝機能障害
- 白血球減少
フェブキソスタットでは、以下のような副作用に注意が必要であり、特に心血管疾患のリスクが高い患者さんでは慎重な使用が求められます。
- 肝機能障害
- 心血管イベントのリスク
| 薬剤 | 主な副作用 |
| アロプリノール | 皮疹、肝機能障害 |
| フェブキソスタット | 肝機能障害、心血管リスク |
これらの副作用は、個人差が大きいため、定期的な検査と慎重な経過観察が必要となり、患者さんの自覚症状の変化にも注意を払う必要があります。
ステロイド薬の副作用
ステロイド薬は強力な抗炎症作用を持ちますが、長期使用や高用量投与では以下のような副作用のリスクが高まり、使用に際しては慎重な判断と綿密な経過観察が求められます。
- 骨粗鬆症
- 糖尿病の悪化または新規発症
- 感染リスクの増加
- 皮膚の菲薄化
| 副作用 | リスク因子 |
| 骨粗鬆症 | 高齢、長期使用 |
| 糖尿病 | 既存の耐糖能異常 |
| 感染症 | 免疫抑制状態 |
ステロイド薬の使用は、短期間かつ必要最小限の用量に留めることが望ましいとされており、長期使用が必要な場合は、副作用のリスクと治療効果のバランスを慎重に検討する必要があります。
治療開始時のリスク
尿酸降下薬の開始時には、急性痛風発作が誘発される可能性があり、これは急激な尿酸値の変動が引き金となって起こると考えられています。患者さんにこのリスクについて事前に説明し、適切な対策を講じることが重要です。
このリスクを軽減するための対策には以下のようなものがあり、個々の患者さんの状態に応じて適切な方法を選択します。
- 低用量からの漸増
- 予防的なNSAIDsやコルヒチンの併用
- 患者さんへの十分な説明と教育
| 対策 | 目的 |
| 漸増投与 | 急激な尿酸値変動を避ける |
| 予防薬併用 | 発作リスクの軽減 |
| 患者教育 | 早期対応の促進 |
これらの対策を適切に行うことで、治療開始時のリスクを最小限に抑えることが可能となり、患者さんの治療に対する不安を軽減し、コンプライアンスの向上にもつながります。
長期治療に伴うリスク
痛風の治療は長期にわたることが多く、それに伴い以下のようなリスクが生じる可能性があり、継続的な管理と定期的な評価が重要となります。
- 薬剤耐性の発現
- 併用薬との相互作用
- 治療コンプライアンスの低下
長期治療のリスクを軽減するためには、定期的な診察と検査、患者さんとの良好なコミュニケーション、そして必要に応じた治療内容の見直しが重要であり、患者さん自身の積極的な参加も不可欠です。

再発の可能性と予防の仕方
痛風(つうふう)は、一度発症すると再発のリスクが高い疾患として知られており、患者さんの生活の質に大きな影響を与える可能性があります。
しかし、適切な予防策を講じることで、再発のリスクを大幅に低減することが可能であり、長期的な健康管理において重要な役割を果たします。
再発のリスク要因
痛風の再発リスクは、様々な要因によって影響を受け、個々の患者さんの生活習慣や健康状態によって大きく異なる可能性があります。これらの要因を理解し、自身のリスクを把握することが、効果的な予防につながり、長期的な健康維持に貢献します。
主な再発リスク要因には以下のようなものがあり、これらを総合的に評価することで、個人の再発リスクを推定することができます。
- 高尿酸血症の持続
- 不適切な食生活
- 過度の飲酒
- 肥満
- 運動不足
- ストレス
| リスク要因 | 影響度 |
| 高尿酸血症 | 高い |
| 食生活 | 中程度〜高い |
| 飲酒 | 中程度〜高い |
| 肥満 | 中程度 |
これらのリスク要因は、互いに関連し合っていることがあり、複合的に作用することで再発リスクを高める可能性があります。
たとえば、不適切な食生活は高尿酸血症や肥満につながり、結果として再発リスクを高めることがあり、総合的なアプローチが必要となります。
食事療法による予防
食事療法は、痛風の再発予防において中心的な役割を果たし、日常生活の中で最も直接的に影響を与えることができる予防策の一つです。
プリン体の摂取を控えることが基本となりますが、バランスの取れた栄養摂取も重要であり、単に制限するだけでなく、適切な栄養バランスを保つことが求められます。
プリン体含有量の多い食品を控えめにすることが推奨されますが、完全に避ける必要はなく、適度な摂取量を心がけることが大切です。
- 内臓肉(レバー、腎臓など)
- 一部の魚介類(イワシ、アンチョビなど)
- 高プリン体の野菜(ほうれん草、カリフラワーなど)
| 食品群 | 推奨される摂取頻度 |
| 内臓肉 | 控えめに |
| 魚介類 | 適度に |
| 野菜全般 | 積極的に |
一方で、以下のような食品は痛風の予防に効果的とされており、これらを積極的に取り入れることで、バランスの取れた食生活を実現することができます。
- 低脂肪乳製品
- ビタミンCを多く含む食品
- 水分(特に水やお茶)
生活習慣の改善
食事療法に加えて、全般的な生活習慣の改善も痛風の再発予防に重要であり、日常生活の様々な側面に注意を払うことが求められます。
特に以下の点に注意を払うことが大切であり、これらの習慣を長期的に維持することが再発予防の鍵となります。
- アルコール摂取の制限
- ビールや蒸留酒は特に注意が必要
- 赤ワインは比較的影響が少ないとされる
- 適度な運動の実施
- 有酸素運動が推奨される
- 急激な運動は避ける
- 体重管理
- 適正体重の維持を目指す
- 急激な減量は避ける
| 生活習慣 | 推奨される対応 |
| 飲酒 | 制限または節酒 |
| 運動 | 定期的な有酸素運動 |
| 体重 | 適正体重の維持 |
これらの生活習慣の改善は、単に痛風の再発予防だけでなく、全般的な健康増進にもつながり、長期的な健康維持において重要な役割を果たします。
ストレス管理
ストレスは痛風の再発を誘発する要因の一つとして知られており、現代社会において避けることが難しい問題の一つです。
効果的なストレス管理は、再発予防において重要な役割を果たし、心身の健康維持にも寄与します。
ストレス管理の方法には以下のようなものがあり、個人の生活スタイルや好みに合わせて適切な方法を選択することが重要です。
- リラクゼーション技法の習得
- 十分な睡眠
- 趣味や楽しみの時間の確保
- 必要に応じて専門家のサポートを受ける
| ストレス管理法 | 効果 |
| リラクゼーション | 高い |
| 十分な睡眠 | 高い |
| 趣味活動 | 中程度〜高い |
ストレス管理は個人差が大きいため、自分に合った方法を見つけることが大切であり、試行錯誤を重ねながら最適な方法を探ることが重要です。
定期的なモニタリング
痛風の再発予防には、定期的な健康状態のモニタリングが不可欠であり、自身の健康状態の変化を早期に察知し、適切な対応を取ることが重要です。特に血中尿酸値の定期的なチェックが重要となり、医療機関との連携が求められます。
モニタリングのポイントは以下の通りであり、これらを定期的に確認することで、再発リスクの変化を把握することができます。
- 血中尿酸値の定期検査
- 体重の定期的なチェック
- 血圧や血糖値など、関連する健康指標の確認
| モニタリング項目 | 推奨頻度 |
| 血中尿酸値 | 3-6ヶ月ごと |
| 体重 | 毎週〜毎月 |
| その他の健康指標 | 年1回以上 |
定期的なモニタリングにより、再発のリスクを早期に察知し、必要に応じて予防策を強化することができ、長期的な健康管理の基盤となります。

痛風の治療費
痛風の治療費は、症状の程度や治療方法によって大きく異なります。一般的に、初期段階での外来治療は比較的低コストですが、重症化すると高額になる傾向があります。
検査費
血液検査の費用は、例えば血液一般+生化学5-7項目の場合、4,200円です。X線検査が必要な場合は追加で2,100円~5,620円かかります。
| 検査項目 | 価格帯 |
| 血液検査 | 4,200円(血液一般+生化学5-7項目の場合) |
| X線検査 | 2,100円~5,620円 |
薬剤費
痛風発作時の薬剤費は1日あたり100円程度です。長期的な尿酸降下薬は月額5,000〜15,000円程度です。
| 薬剤タイプ | 価格帯 |
| 発作時薬 | ロキソニン錠60mg 10.1円/錠×3回 = 30.3円 + コルヒチン錠0.5mg 9.6円/錠×8回 = 76.8円 = 107.1円 / 日 |
| 尿酸降下薬 | フェブリク錠10mg 15.5円/錠×1~4錠/日 × 30日= 465~1,860円 ウリアデック錠20mg 15.9円/錠×2~4錠/日 × 30日= 954~1,908円 |
処置費
関節穿刺などの処置が必要な場合、1回あたり1,200円+材料費がかかります。
入院費
重症化して入院が必要な場合、1日あたり30,000〜50,000円程度かかることがあります。入院期間は通常3〜7日程度です。
詳しく説明すると、日本の入院費はDPC(診断群分類包括評価)システムを使用して計算されます。このシステムは、患者の病名や治療内容に基づいて入院費を決定する方法です。以前の「出来高」方式とは異なり、DPCシステムでは多くの診療行為が1日あたりの定額に含まれます。
DPCシステムの主な特徴
- 約1,400の診断群に分類される
- 1日あたりの定額制
- 一部の治療は従来通りの出来高計算が適用される
DPCシステムと出来高計算の比較表
| DPC(1日あたりの定額に含まれる項目) | 出来高計算項目 |
|---|---|
| 投薬 | 手術 |
| 注射 | リハビリ |
| 検査 | 特定の処置 |
| 画像診断 | |
| 入院基本料 |
DPCシステムの計算方法
計算式は以下の通りです:
「1日あたりの金額」×「入院日数」×「医療機関別係数」+「出来高計算分」
*医療機関別係数は各医療機関によって異なります。
例えば、患者が14日間入院した場合の計算は以下のようになります。
DPC名: 痛風、関節の障害(その他) 手術なし
日数: 14
医療機関別係数: 0.0948 (例:神戸大学医学部附属病院)
入院費: ¥333,070 +出来高計算分
保険が適用されると、自己負担額は1割から3割になります。また、高額医療制度の対象となる場合、実際の自己負担額はさらに低くなります。
なお、上記の価格は2024年7月時点のものであり、最新の価格については随時ご確認ください。
痛風の治療費は、早期発見・早期治療により大幅に抑えることができます。定期的な健康診断と適切な生活習慣の維持が、経済的にも重要です。
以上



