妊娠糖尿病(にんしんとうにょうびょう)・妊婦糖尿病(にんぷとうにょうびょう)とは、妊娠中に初めて発見される糖代謝異常のことを指します。
通常、妊娠すると胎児の成長を助けるためにインスリンに対する抵抗性が高まります。しかし、一部の方ではこの変化に十分に対応できず、血糖値が正常範囲を超えてしまうことがあり、この状態が妊婦糖尿病です。
妊婦の約7〜14%に発症するとされ、母体と胎児の両方に影響を与える可能性があるため、早期発見と適切な対応が重要です。
妊娠糖尿病・妊婦糖尿病の主症状
妊婦糖尿病(にんぷとうにょうびょう)の主症状は、多くの場合無症状であるものの、母体と胎児の両方に深刻な影響を及ぼす可能性があります。
適切な管理と対策が重要となるため、医療専門家による定期的な観察と指導が必要不可欠です。
血糖値の上昇
妊婦糖尿病の最も顕著な特徴は、血糖値の上昇です。
これは、妊娠中のホルモン変化によってインスリンの効果が低下し、体内での糖の処理が困難になることに起因します。
高血糖状態が続くと、母体には様々な症状が現れる場合があります。
たとえば、口渇感の増大や頻尿といった症状が見られることがあります。さらに、重度の高血糖状態に陥ると、悪心や嘔吐、めまい、疲労感などの不快な症状を引き起こす可能性もあります。
| 高血糖による症状 | 頻度 |
| 口渇感 | 高い |
| 頻尿 | 高い |
| 疲労感 | 中程度 |
| めまい | 低い |
胎児への影響
妊婦糖尿病は、胎児の健康にも重大な影響を及ぼします。
母体の高血糖状態は、胎盤を通じて胎児にも伝わり、胎児の膵臓に過剰なインスシン分泌を促します。この結果、胎児の成長が急激に促進され、巨大児(マクロソミア)となる可能性が高まります。
巨大児は、出産時の困難や合併症のリスクを増大させる要因となります。
- 巨大児のリスク
- 難産
- 帝王切開の必要性増加
- 産道損傷
羊水過多症
妊婦糖尿病の患者さんにおいては、羊水過多症を発症するリスクが高まることが知られています。
羊水過多症は、羊水の量が異常に増加する状態を指し、この状態は妊娠後期に多く見られます。
羊水過多症は、早産や胎位異常、臍帯脱出などの合併症を引き起こす可能性があるため、注意深い観察が不可欠です。
| 羊水過多症の影響 | リスク |
| 早産 | 高い |
| 胎位異常 | 中程度 |
| 臍帯脱出 | 低い |
妊娠高血圧症候群
妊婦糖尿病は、妊娠高血圧症候群(かつての妊娠中毒症)のリスクを増大させます。
この症状は、妊娠20週以降に発症する高血圧と蛋白尿を特徴とし、母体と胎児の両方に深刻な影響を与える可能性があります。
妊娠高血圧症候群は、重症化すると子癇(しかん)と呼ばれる痙攣発作を引き起こすことがあり、母体の生命を脅かす危険な状態に陥ることもあります。
新生児低血糖
妊婦糖尿病の母親から生まれた新生児は、出生直後に低血糖を発症するリスクが高くなります。
これは、胎内で高血糖環境に適応していた新生児が、出生後に突然血糖供給が絶たれることで起こる現象です。
新生児低血糖は、けいれんや意識障害などの神経学的症状を引き起こす可能性があるため、出生後の厳重な血糖管理が重要となります。
| 新生児低血糖の症状 | 重症度 |
| 震え | 軽度 |
| 無呼吸 | 中等度 |
| けいれん | 重度 |
妊婦糖尿病の主症状は、多くの場合無症状であるがゆえに見過ごされやすいという特徴があります。
しかしながら、その影響は母体と胎児の両方に及び、様々な合併症のリスクを高めることから、早期発見と適切な管理が極めて大切です。
定期的な血糖値のチェックや、妊婦健診での綿密な観察により、妊婦糖尿病の兆候を見逃さないことが、安全な妊娠と出産を実現する上で不可欠な要素となります。
- 妊婦糖尿病の管理ポイント
- 定期的な血糖値モニタリング
- 適切な食事管理
- 適度な運動
- 必要に応じたインスシン療法
妊婦糖尿病の主症状を理解し、それらに適切に対応することで、母体と胎児の健康を守り、安全な出産に向けて備えることができます。
妊娠糖尿病・妊婦糖尿病の複雑な原因と発症メカニズム
妊婦糖尿病(にんぷとうにょうびょう)は、妊娠中のホルモン変化、遺伝的素因、生活習慣など多様な要因が絡み合って発症する代謝疾患であり、その原因を理解することは、母体と胎児の健康を守るための効果的な対策を講じる上で極めて重要です。
妊娠によるホルモン変化と代謝への影響
妊婦糖尿病の主要な原因の一つは、妊娠中に起こるホルモンバランスの劇的な変化であり、特に胎盤から分泌される様々なホルモンがインスリン抵抗性を高め、母体の血糖値調整機能に大きな影響を与えることで、糖代謝異常を引き起こす可能性が高まります。
妊娠中は胎盤から分泌される様々なホルモンの影響で、インスリン抵抗性が高まります。これにより、体内でのグルコースの利用効率が低下し、血糖値が上昇しやすくなるのです。
特に妊娠後期になると、胎盤からのホルモン分泌が最大となり、インスリン抵抗性がピークに達します。
| ホルモン | インスリン抵抗性への影響 |
| ヒト胎盤性ラクトゲン | 強い |
| プロゲステロン | 中程度 |
| コルチゾール | 中程度 |
| エストロゲン | 弱い |
遺伝的要因と家族歴の影響
妊婦糖尿病の発症には、遺伝的な素因も大きく関与しており、特定の遺伝子変異や多型が、インスリンの分泌能や感受性に影響を与えることで、発症リスクを高める要因となっています。
家族歴、特に第一度近親者(両親や兄弟姉妹)に糖尿病患者がいる女性は、妊婦糖尿病を発症するリスクが高くなります。
これは、インスリンの分泌や作用に関与する遺伝子の変異が、世代を超えて受け継がれる可能性があるためです。
遺伝的要因は単一ではなく、複数の遺伝子が複雑に絡み合って影響を及ぼすと考えられています。
| 家族歴 | 妊婦糖尿病リスク |
| 第一度近親者に糖尿病患者あり | 高い |
| 第二度近親者に糖尿病患者あり | 中程度 |
| 家族歴なし | 低い |
体重と生活習慣の関連性
妊娠前の体重や生活習慣も、妊婦糖尿病の発症リスクに大きく影響する要因として認識されており、特に肥満や過体重の状態は、インスリン抵抗性を増大させる主要な原因となっています。
特に、肥満や過体重の女性は、妊婦糖尿病を発症するリスクが顕著に高くなります。
これは、脂肪組織から分泌される物質がインスリン抵抗性を高めるためです。さらに、不適切な食生活や運動不足といった生活習慣も、妊婦糖尿病の発症リスクを増大させる要因となります。
- 妊婦糖尿病のリスクを高める生活習慣要因:
- 過度の糖質摂取
- 高脂肪食
- 運動不足
- 慢性的なストレス
年齢と人種的要因の影響
妊婦の年齢も、妊婦糖尿病の発症リスクに関連する重要な要因であり、加齢に伴うインスリン感受性の低下や膵臓β細胞の機能低下が、糖代謝異常のリスクを高める可能性があります。
一般的に、35歳以上の高齢出産では、妊婦糖尿病のリスクが高まると言われています。これは、加齢に伴いインスリンの分泌能や感受性が低下することが一因と考えられています。
加えて、人種や民族的背景も妊婦糖尿病の発症リスクに影響を与える可能性があります。
| 人種・民族 | 相対的リスク |
| アジア系 | 高い |
| ヒスパニック系 | 高い |
| アフリカ系 | 中程度 |
| 白人 | 低い |
既往歴と妊娠歴の重要性
過去の妊娠時における妊婦糖尿病の経験や、その他の代謝関連疾患の既往は、次回の妊娠においても妊婦糖尿病を発症するリスクを顕著に高める要因となります。
過去の妊娠時に妊婦糖尿病を経験した女性は、次の妊娠でも再発するリスクが高くなります。このため、妊婦糖尿病の既往歴は、重要なリスク因子の一つとされています。
また、多嚢胞性卵巣症候群(PCOS)や妊娠高血圧症候群などの既往歴も、妊婦糖尿病の発症リスクを高める要因となります。
さらに、過去に4000g以上の巨大児を出産した経験や、原因不明の流産や死産の既往も、妊婦糖尿病のリスク因子として認識されています。
- 妊婦糖尿病のリスクを高める既往歴:
- 過去の妊婦糖尿病経験
- 多嚢胞性卵巣症候群(PCOS)
- 妊娠高血圧症候群
- 巨大児出産
妊婦糖尿病の発症には、これらの要因が複雑に絡み合っており、単一の原因を特定することは困難です。
妊娠糖尿病・妊婦糖尿病の診察と診断
妊婦糖尿病(にんぷとうにょうびょう)の診察と診断は、母体と胎児の健康を守るために極めて重要であり、スクリーニング検査、詳細な問診、身体診察、そして確定診断のための精密検査を組み合わせた総合的なアプローチが必要となります。
初期スクリーニングと問診
妊婦糖尿病の診察は、通常、妊婦健診の一環として行われ、初期スクリーニングでは、妊婦の既往歴や家族歴、現在の健康状態などについての詳細な問診が実施されます。
この問診では、糖尿病の家族歴、過去の妊娠歴、現在の体重や生活習慣などが重点的に確認されます。
医療従事者は、これらの情報を基に、妊婦糖尿病のリスク評価を行います。
| リスク因子 | 評価重要度 |
| 家族歴 | 高 |
| 過去の妊娠歴 | 高 |
| 現在の体重 | 中 |
| 生活習慣 | 中 |
身体診察と基本的検査
問診に続いて、医師による身体診察が行われ、体重、血圧、腹囲などの基本的な測定が実施されます。
これらの測定値は、妊婦糖尿病のリスク評価に加え、妊娠の経過観察にも重要な指標となります。
また、尿検査や血液検査などの基本的な検査も同時に行われ、糖尿病関連の異常を早期に発見するための手がかりとなります。
- 身体診察で確認される項目
- 体重
- 血圧
- 腹囲
- 浮腫の有無
糖負荷試験(OGTT)
妊婦糖尿病の確定診断には、経口糖負荷試験(OGTT:Oral Glucose Tolerance Test)が最も信頼性の高い方法とされています。
この検査は通常、妊娠24週から28週の間に実施されますが、リスクが高いと判断された場合は、それより早い時期に行われることもあります。
75gOGTTでは、空腹時に血糖値を測定した後、75グラムのブドウ糖を含む溶液を飲んでもらい、その後1時間後と2時間後に再度血糖値を測定します。
これらの測定値を基に、妊婦糖尿病の診断基準と照らし合わせて判断が行われます。
| 測定タイミング | 診断基準値 |
| 空腹時 | 92mg/dL以上 |
| 1時間後 | 180mg/dL以上 |
| 2時間後 | 153mg/dL以上 |
HbA1cの測定と評価
糖化ヘモグロビン(HbA1c)の測定は、過去1〜2ヶ月間の平均血糖値を反映する指標として、妊婦糖尿病の診断補助や血糖コントロールの評価に用いられます。
HbA1cの値は、妊娠中の貧血や赤血球の代謝回転の変化の影響を受けるため、単独での診断基準とはなりませんが、総合的な評価の一部として重要な役割を果たします。
妊娠中のHbA1cの目標値は、非妊娠時よりもやや低く設定されており、厳格な血糖管理の必要性を示しています。
追加の精密検査
妊婦糖尿病が疑われる場合や、診断後の経過観察において、必要に応じて追加の精密検査が行われることがあります。
これらの検査には、インスリン分泌能を評価するC-ペプチド測定や、自己免疫性糖尿病を鑑別するための抗GAD抗体検査などが含まれます。
また、胎児の発育状態を確認するための超音波検査も定期的に実施されます。
| 追加検査 | 目的 |
| C-ペプチド測定 | インスリン分泌能評価 |
| 抗GAD抗体検査 | 自己免疫性糖尿病の鑑別 |
| 超音波検査 | 胎児発育状態の確認 |
妊婦糖尿病の診察と診断プロセスは、母体と胎児の健康を守るために不可欠な要素です。
早期発見と適切な評価により、合併症のリスクを最小限に抑え、安全な妊娠と出産を実現することができます。
- 診断後のフォローアップ項目
- 定期的な血糖値モニタリング
- 食事指導
- 運動療法の指導
- 必要に応じたインスリン療法の導入
妊婦糖尿病の診察と診断は、単に疾患の有無を判定するだけでなく、母体と胎児の総合的な健康状態を評価し、個々の状況に応じた最適な管理計画を立てるための重要な機会となります。
妊娠糖尿病・妊婦糖尿病における画像所見
妊婦糖尿病(にんぷとうにょうびょう)の画像所見は、胎児の発育状態や合併症のリスクを評価する上で重要な役割を果たします。
超音波検査を中心とした画像診断技術により、胎児の成長や羊水量、胎盤の状態を詳細に観察することが可能となります。
胎児の成長評価
妊婦糖尿病における画像診断の主要な目的の一つは、胎児の成長を正確に評価することです。
超音波検査を用いて、胎児の体格や各部位の計測を定期的に行います。特に注目すべき計測項目としては、以下のものが挙げられます。
- 頭囲(HC)
- 腹囲(AC)
- 大腿骨長(FL)
- 推定体重(EFW)
これらの計測値を総合的に評価することで、胎児の成長パターンを把握し、巨大児のリスクを予測することが可能となります。
| 計測項目 | 正常範囲 | 要注意範囲 |
| 腹囲(AC) | 10-90パーセンタイル | >90パーセンタイル |
| 推定体重(EFW) | 10-90パーセンタイル | >90パーセンタイル |
妊婦糖尿病では、胎児の腹囲が他の部位に比べて大きくなる傾向があり、これは胎児の脂肪沈着増加を反映しています。
腹囲や推定体重が90パーセンタイルを超える場合、巨大児のリスクが高いと判断され、分娩方法の再検討が必要となることがあります。
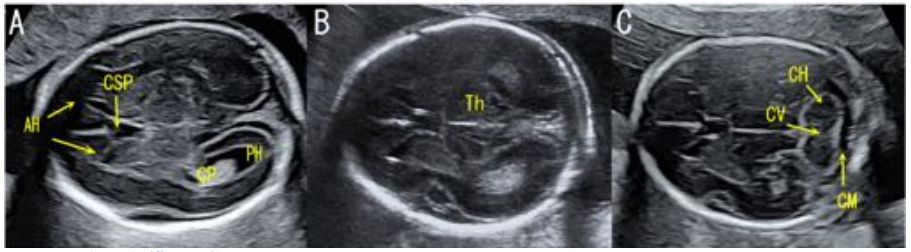
所見:胎児頭部横断面像。(A)Transventricular plane.側脳室前角(AH),透明中隔腔(CSP),側脳室後角(PH)を認める.側脳室大部に脈絡叢(CP)を認める。(B)Transthalamic plane.側脳室前角,透明中隔腔,視床(Th)が描出されている。(C)Transcerebellar plane.プローブを A,B から後頭蓋窩に傾けて得られる断面で,小脳半球(CH),小脳虫部(CV)や大槽(CM)の評価に用いる。
羊水量の評価
妊婦糖尿病の画像診断において、羊水量の評価は欠かせない要素です。
超音波検査を用いて、最大羊水深度(MVP)や羊水指数(AFI)を測定し、羊水過多の有無を確認します。
羊水量の評価基準は以下の通りです。
| 評価項目 | 正常範囲 | 羊水過多 |
| 最大羊水深度(MVP) | 2-8cm | >8cm |
| 羊水指数(AFI) | 5-25cm | >25cm |
妊婦糖尿病の症例では、羊水過多(ポリハイドラムニオス)が生じやすいという特徴があります。
これは、胎児の高血糖状態に起因する尿量増加が原因と考えられており、早産のリスクや分娩時の合併症に注意が必要です。
羊水過多が認められた際には、より厳密な血糖コントロールや頻回の画像評価が求められることがあります。
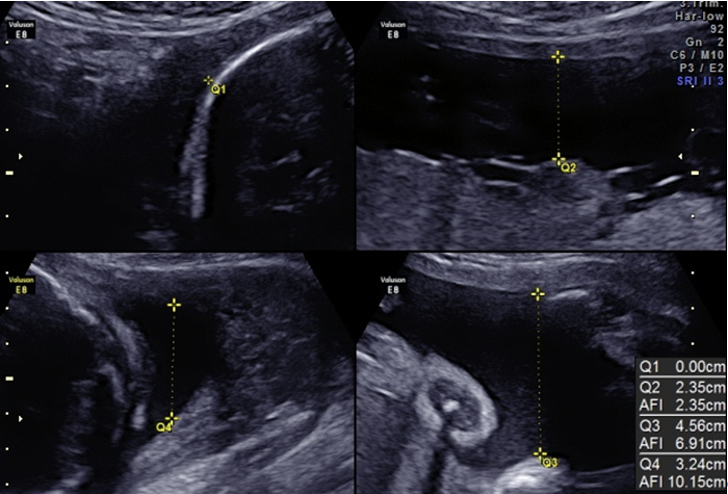
所見:羊水インデックス (AFI: Amniotic fluid index)の測定。 母体腹壁から子宮を四分割し、羊水腔の最大深度を測定し、4箇所で測定した合計をcmで表記したもの。AFI 5cm未満を羊水過少、25cm以上を羊水過多とする。
胎児心臓の評価
妊婦糖尿病における画像診断では、胎児心臓の詳細な評価が重要です。超音波検査、特に胎児心エコー検査を用いて、心臓の構造や機能を綿密に観察します。
胎児心臓の評価では、以下の点に注目します。
- 四腔断面像の形態
- 心室中隔の厚さ
- 大血管の走行
- 心機能(収縮能、拡張能)
妊婦糖尿病では、心室中隔肥厚が特徴的な所見として知られており、これは胎児の高インスリン血症に起因すると考えられています。
| 心臓評価項目 | 正常所見 | 異常所見 |
| 心室中隔厚 | <5mm | >5mm |
| 心臓横径/胸郭横径比 | <0.5 | >0.5 |
心室中隔肥厚や心臓の拡大が認められた場合、新生児期の呼吸障害や心不全のリスクが高まる可能性があります。
このような所見が得られた際には、より慎重な周産期管理や新生児科医との連携が必要となることがあります。
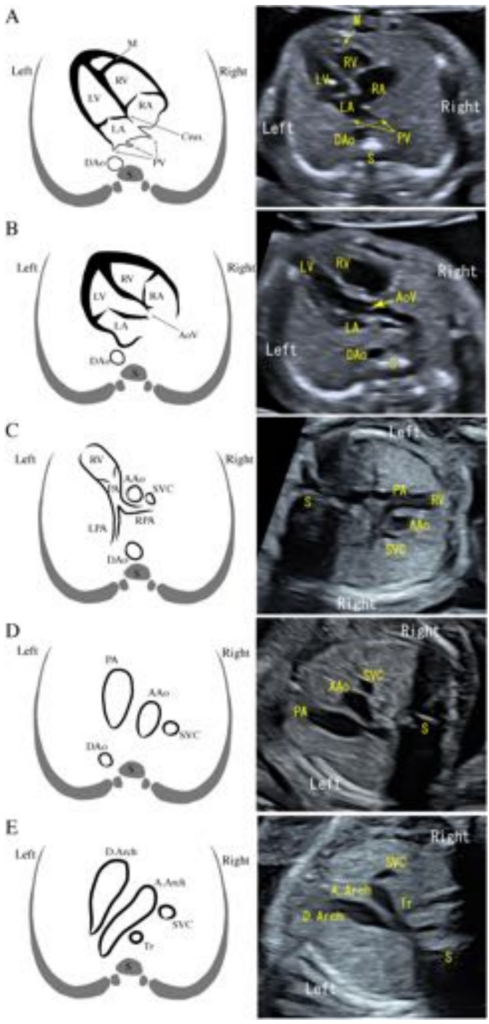
所見:胎児心臓の各断面の模式図と超音波画像。
(A) 四腔断面:心臓は胸郭の約1/3を占めています。左心室(LV)と右心室(RV)はほぼ同じ大きさで、右心室心尖部にmoderator band(M)が認められる。心室中隔はcruxまで連続しています。右心房(RA)と左心房(LA)もほぼ同じ大きさで、卵円孔がLA側に開口している。LAには肺静脈(PV)が流入しています。下行大動脈(Dao)は椎体の左前方に認められる。
(B) 左室流出路断面:心室中隔から大動脈基部前壁が連続的に繋がっている。大動脈弁(AoV)の開閉が確認できる。
(C) 右室流出路断面:右室から主肺動脈(PA)が連続的に繋がっている。主肺動脈は左右の肺動脈(LPA, RPA)に分岐する。肺動脈の右方に上行大動脈(AAo)と上大静脈(SVC)が順に並んでいる。
(D) Three-vessel view:上部の縦隔において左方から順にPA、AAo、SVCが直線的に整列している。PAが最も前胸壁側に位置している。
(E) Three-vessel and trachea view:大動脈弓(A.Arch)と動脈管弓(D.Arch)を横断面で描出する断面で、気管との位置関係を確認する。A.ArchとD.ArchはV字型を形成している。
胎盤の評価
妊婦糖尿病の画像診断において、胎盤の評価も大切な要素の一つです。超音波検査を用いて、胎盤の位置、厚さ、成熟度、血流状態などを観察します。
胎盤評価の主な項目は以下の通りです。
- 胎盤の厚さ
- 胎盤の成熟度(Grannum分類)
- 胎盤の石灰化の程度
- 臍帯動脈血流波形
妊婦糖尿病では、胎盤の肥厚や成熟の遅延が生じることがあり、これらの変化は胎児の発育に影響を与える可能性があります。
| 胎盤評価項目 | 正常所見 | 要注意所見 |
| 胎盤厚 | <4cm | >4cm |
| 成熟度 | 週数相当 | 遅延 |
胎盤の異常所見が認められた場合、胎児発育不全や周産期合併症のリスクが高まることがあります。
そのような際には、胎児の発育状態をより慎重に観察し、分娩時期の決定に際しても総合的な判断が求められます。
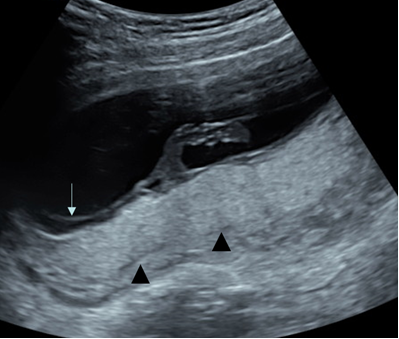
所見:正常像。浮遊した羊膜を認める(↑)。羊膜の内側が羊水腔で、羊膜と絨毛膜のあいだが胚外体腔である。胎盤と子宮筋の間の脱落膜領域には、薄い線状エコーがみられclear zoneと呼ぶ。
効果的な治療アプローチと回復への道のり
妊婦糖尿病(にんぷとうにょうびょう)の治療は、血糖コントロール、食事療法、運動療法を中心に行われ、必要に応じて薬物療法も併用されます。
多くの場合、出産後に血糖値は正常化しますが、一部の方は2型糖尿病へ移行することがあります。 以下、治療方法と薬、そして回復までの期間について詳しく解説いたします。
食事療法:血糖コントロールの基本
妊婦糖尿病の治療において、食事療法は血糖コントロールの基本となる重要な要素です。
栄養バランスの取れた食事を心がけ、炭水化物の摂取量や摂取タイミングに注意を払うことが求められます。
食事療法の主な目標は以下の通りです。
- 適切なカロリー摂取
- バランスの良い栄養素の摂取
- 血糖値の急激な上昇を防ぐ
| 栄養素 | 推奨摂取割合 |
| 炭水化物 | 50-60% |
| タンパク質 | 15-20% |
| 脂質 | 20-30% |
食事療法を行う際は、管理栄養士の指導のもと、個々の状況に応じた食事計画を立てることが望ましいとされています。
血糖値の安定化には、食事の回数や時間にも配慮が必要であり、通常1日3回の主食と2-3回の間食が推奨されます。
運動療法:血糖コントロールの補助的手段
運動療法は、食事療法と並んで妊婦糖尿病の治療に欠かせない要素の一つです。適度な運動は、インスリン感受性を高め、血糖コントロールを改善する効果があります。
妊婦に適した運動の種類や強度は以下のようなものが挙げられます。
- ウォーキング
- 水中運動
- 軽いストレッチ
| 運動の種類 | 推奨時間 | 頻度 |
| ウォーキング | 20-30分 | 毎日 |
| 水中運動 | 30-40分 | 週2-3回 |
運動を行う際は、妊娠中の身体的変化を考慮し、無理のない範囲で実施することが大切です。
運動療法を開始する前に、必ず担当医師の許可を得て、個々の状態に応じた運動プログラムを立てることが推奨されます。
薬物療法:必要に応じた介入
食事療法や運動療法だけでは血糖コントロールが困難な場合、薬物療法が検討されます。妊婦糖尿病の薬物療法では、主にインスリン療法が選択されます。
インスリン療法の主な種類は以下の通りです。
- 速効型インスリン
- 超速効型インスリン
- 中間型インスリン
- 持効型インスリン
| インスリンの種類 | 作用発現時間 | 作用持続時間 |
| 速効型 | 30分 | 4-6時間 |
| 超速効型 | 15分 | 3-4時間 |
インスリン療法を開始する際は、血糖値の目標や個々の生活スタイルに合わせて、最適な投与方法や用量を決定します。
近年では、経口血糖降下薬の一部(メトホルミンなど)が妊婦糖尿病の治療に使用されることもありますが、安全性の観点から慎重に検討されます。
血糖モニタリング
妊婦糖尿病の治療において、定期的な血糖モニタリングは不可欠です。自己血糖測定(SMBG)や持続血糖モニタリング(CGM)を用いて、日内変動を含めた血糖値の推移を把握します。
血糖モニタリングの目標値は以下の通りです。
| 測定時間 | 目標血糖値 |
| 食前 | 70-95 mg/dL |
| 食後1時間 | <140 mg/dL |
| 食後2時間 | <120 mg/dL |
血糖モニタリングの結果に基づき、食事内容や運動量、インスリン投与量の調整を行うことで、より効果的な血糖コントロールが可能となります。
定期的な外来受診時には、HbA1cや空腹時血糖値などの検査も行われ、総合的な評価が行われます。
治癒までの期間と産後のフォローアップ
妊婦糖尿病は、多くの場合、出産後に自然と改善します。
しかしながら、一部の方は2型糖尿病へ移行する可能性があるため、産後のフォローアップが重要となります。
産後の経過観察のスケジュールは以下のようになります。
| 産後期間 | 推奨検査 | 頻度 |
| 6-12週 | 75g OGTT | 1回 |
| 1年 | HbA1c、空腹時血糖 | 1回 |
| 1年以降 | HbA1c、空腹時血糖 | 年1回 |
産後の血糖値が正常化した場合でも、将来的な2型糖尿病発症リスクが高いとされているため、継続的な健康管理が大切です。
治療の副作用やデメリット(リスク)
妊婦糖尿病(にんぷとうにょうびょう)の治療は母子の健康を守るために重要ですが、同時に副作用やデメリットを伴う可能性があります。
食事療法に伴うリスク
食事療法は妊婦糖尿病管理の基本ですが、過度な制限は母子両方に悪影響を及ぼす可能性があります。
厳格な食事制限を行うと、必要な栄養素が不足し、胎児の発育に影響を与える恐れがあります。
食事療法に関連する主なリスクには以下のようなものがあります。
- 低血糖の発生
- 栄養不足による胎児発育遅延
- 母体の過度な体重減少
| リスク | 影響 |
| 低血糖 | めまい、意識障害 |
| 栄養不足 | 胎児発育遅延 |
食事療法を行う際は、個々の状況に応じたバランスの取れた食事計画を立てることが不可欠です。
栄養士や医師と相談しながら、適切なカロリーと栄養素の摂取を心がけることが大切です。
運動療法に関連するリスク
適度な運動は血糖コントロールに効果的ですが、過度な運動は妊婦と胎児の両方にリスクをもたらす可能性があります。
運動療法に関連する主なリスクには以下のようなものが挙げられます。
- 転倒による外傷
- 過度な運動による早産の誘発
- 胎児への酸素供給低下
| 運動強度 | リスク |
| 軽度 | 低リスク |
| 中等度 | 要注意 |
| 高強度 | 高リスク |
運動を行う際は、妊娠中の身体的変化を考慮し、無理のない範囲で実施することが重要です。
担当医師と相談の上、個々の状態に適した運動プログラムを立てることが推奨されます。
インスリン療法の副作用
インスリン療法は血糖コントロールに効果的ですが、いくつかの副作用やリスクを伴う可能性があります。
インスリン療法に関連する主な副作用には以下のようなものがあります。
- 低血糖
- 注射部位の痛みや腫れ
- 体重増加
- アレルギー反応(まれ)
| 副作用 | 発生頻度 |
| 低血糖 | 比較的高頻度 |
| 注射部位反応 | 中程度 |
| アレルギー反応 | 低頻度 |
低血糖は特に注意が必要であり、重度の場合は母子ともに深刻な影響を及ぼす可能性があります。
インスリン療法を受ける際は、低血糖の症状や対処法について十分な説明を受け、理解しておくことが大切です。
経口血糖降下薬のリスク
一部の経口血糖降下薬は妊婦糖尿病の治療に使用されることがありますが、胎児への影響が懸念されるものもあります。
経口血糖降下薬に関連する主なリスクには以下のようなものがあります。
- 胎児への催奇形性
- 新生児低血糖
- 乳汁分泌への影響
| 薬剤 | 胎児への影響 |
| メトホルミン | 比較的安全 |
| スルホニル尿素薬 | 慎重投与 |
経口血糖降下薬の使用に関しては、個々の状況や薬剤の特性を考慮し、慎重に判断する必要があります。医師と十分に相談の上、リスクとベネフィットを慎重に比較検討することが重要です。
厳格な血糖コントロールに伴うストレス
血糖値の頻繁なモニタリングや厳格な管理は、妊婦に精神的・身体的ストレスをもたらす可能性があります。
ストレスに関連する主なリスクには以下のようなものが挙げられます。
- 不安やうつ症状の増悪
- 睡眠障害
- 食欲不振
| ストレス要因 | 影響 |
| 頻回の血糖測定 | 日常生活の制限 |
| 食事制限 | 心理的負担 |
過度なストレスは血糖コントロールを困難にし、妊娠経過にも悪影響を及ぼす可能性があります。
医療チームとのコミュニケーションを密に取り、必要に応じてカウンセリングなどのサポートを受けることも大切です。
胎児への長期的影響
妊婦糖尿病の管理は胎児の健康にも大きな影響を与えますが、治療に伴うリスクも考慮する必要があります。
胎児への長期的な影響として、以下のようなものが報告されています。
- 将来の肥満リスク増加
- 2型糖尿病発症リスク上昇
- 認知機能への影響(稀)
| 長期的影響 | リスク増加率 |
| 肥満 | 約2倍 |
| 2型糖尿病 | 約4倍 |
これらのリスクを最小限に抑えるためには、妊娠中の適切な血糖管理と、出産後の継続的なフォローアップが重要となります。
再発の可能性と予防の仕方
妊婦糖尿病(にんぷとうにょうびょう)は、次回の妊娠時に再発する可能性が高い疾患として知られていますが、適切な予防策を講じることで、再発リスクを大幅に低減させることが可能です。
再発リスクの評価
妊婦糖尿病の再発リスクを正確に評価するためには、個々の状況を総合的に判断することが重要であり、医療機関での定期的なフォローアップを受けることが予防の第一歩となります。
再発リスクに影響を与える主な要因には以下のようなものがあり、これらの要因を慎重に分析することで、個人に適した予防策を立てることができます。
- 前回の妊娠時の血糖コントロール状況
- 出産後の体重管理
- 家族歴
- 年齢
| 要因 | 再発リスク |
| 前回の血糖コントロール不良 | 高 |
| 出産後の肥満 | 中〜高 |
| 家族歴あり | 中 |
| 高年齢 | 中 |
医療機関での定期的なフォローアップを受けることで、自身のリスク因子を正確に把握し、それに基づいた効果的な予防策を講じることが可能となります。
体重管理による予防
妊婦糖尿病の再発予防において、適切な体重管理は最も効果的な方法の一つであり、出産後の適切な体重管理はインスリン感受性を改善し、次回妊娠時の妊婦糖尿病リスクを大幅に低減させる可能性があります。
体重管理のためのポイントには、バランスの取れた食事、定期的な運動、ストレス管理などがあり、これらを総合的に実践することで、より効果的な体重管理が可能となります。
| BMI | 体重管理目標 |
| 18.5-24.9 | 現状維持 |
| 25-29.9 | 5-10%減量 |
| 30以上 | 10%以上減量 |
妊娠前に適正体重を維持することで、妊婦糖尿病の再発リスクを大幅に低減させることが可能であり、栄養士や運動指導士のサポートを受けながら、長期的な視点で体重管理に取り組むことが大切です。
食生活の改善
妊婦糖尿病の再発予防には、日常的な食生活の改善が不可欠であり、バランスの取れた食事を心がけ、血糖値の急激な上昇を防ぐことが重要となります。
食生活改善のポイントには、食物繊維の積極的な摂取、複合炭水化物の選択、適切な脂質摂取などがあり、これらを意識的に実践することで、より効果的な再発予防が可能となります。
| 食品群 | 推奨摂取量 |
| 野菜 | 1日350g以上 |
| 全粒穀物 | 1日3-5単位 |
食事内容の見直しに加え、規則正しい食事時間を心がけることも再発予防に効果的であり、栄養士の指導を受けながら、個々の生活スタイルに合わせた食事計画を立てることが望ましいでしょう。
運動習慣の確立
定期的な運動は、妊婦糖尿病の再発リスクを低減させる上で重要な役割を果たし、適度な運動はインスリン感受性を向上させ、血糖コントロールを改善する効果があります。
効果的な運動習慣を確立するためのポイントには、有酸素運動と筋力トレーニングの組み合わせ、週5回以上の定期的な実施、1回30分以上の持続時間などがあり、これらを継続的に実践することが大切です。
| 運動種類 | 推奨頻度 |
| ウォーキング | 毎日 |
| 筋力トレーニング | 週2-3回 |
運動を始める前に医師に相談し、個々の状態に適した運動プログラムを立てることが重要であり、徐々に運動強度や時間を増やしていくことで、持続可能な運動習慣を確立することができます。
ストレス管理
ストレスは血糖コントロールに悪影響を与え、妊婦糖尿病の再発リスクを高める可能性があるため、効果的なストレス管理は心身の健康を維持し、再発予防に大きく寄与します。
ストレス管理のための方法には、リラックス法(深呼吸、瞑想など)、十分な睡眠、趣味や楽しみの時間の確保などがあり、これらを日常生活に取り入れることで、より効果的なストレス管理が可能となります。
| ストレス管理法 | 推奨頻度 |
| リラックス法 | 毎日10-15分 |
| 睡眠 | 7-8時間/日 |
ストレス管理の方法は個人によって異なるため、自分に合った方法を見つけることが大切であり、必要に応じて、カウンセリングなどの専門的なサポートを受けることも検討しましょう。
定期的な健康チェック
妊婦糖尿病の再発を早期に発見し、予防するためには、定期的な健康チェックが重要であり、出産後も継続的に血糖値や体重をモニタリングすることで、リスクの早期発見につながります。
推奨される健康チェックの項目と頻度には、血糖値検査(年1回以上)、HbA1c検査(年1回以上)、体重測定(月1回)、血圧測定(3-6ヶ月ごと)などがあり、これらを定期的に実施することが大切です。
| 検査項目 | 正常値 |
| 空腹時血糖 | 100mg/dL未満 |
| HbA1c | 5.6%未満 |
定期的な健康チェックにより、異常を早期に発見し、必要な対策を講じることが可能となり、医療機関と連携しながら、長期的な視点で健康管理に取り組むことが重要です。
治療費
妊婦糖尿病の治療費は、公的医療保険や高額療養費制度の対象外となる部分があり、患者の自己負担額が増加することがあります。
検査費と処置費
血糖値測定や尿検査などの検査費は、それぞれ170円・260円です。
入院費
入院が必要な場合、1日あたり約5,000円から10,000円程度の自己負担が発生します。
詳しく述べると、日本の入院費計算方法は、DPC(診断群分類包括評価)システムを使用しています。
DPCシステムは、病名や治療内容に基づいて入院費を計算する方法です。以前の「出来高」方式と異なり、多くの診療行為が1日あたりの定額に含まれます。
主な特徴:
- 約1,400の診断群に分類
- 1日あたりの定額制
- 一部の治療は従来通りの出来高計算
表:DPC計算に含まれる項目と出来高計算項目
| DPC(1日あたりの定額に含まれる項目) | 出来高計算項目 |
| 投薬 | 手術 |
| 注射 | リハビリ |
| 検査 | 特定の処置 |
| 画像診断 | (投薬、検査、画像診断、処置等でも、一部出来高計算されるものがあります。) |
| 入院基本料 | |
計算式は下記の通りです。
「1日あたりの金額」×「入院日数」×「医療機関別係数※」+「出来高計算分」
例えば、14日間入院とした場合は下記の通りとなります。
DPC名: 妊娠中の糖尿病 手術なし 手術処置等2なし
日数: 14
医療機関別係数: 0.0948 (例:神戸大学医学部附属病院)
入院費: ¥274,100 +出来高計算分
保険適用となると1割~3割の自己負担であり、高額医療制度の対象となるため、実際の自己負担はもっと安くなります。
なお、上記値段は2024年6月時点のものであり、最新の値段を適宜ご確認ください。
自己血糖測定器と専用食
自己血糖測定器は約5,000円から15,000円、専用食は1食あたり約500円から1,000円程度かかることがあります。
| 項目 | 概算費用 |
| 初診料 | 2,910円 |
| 再診料 | 750円 |
| 検査項目 | 概算費用 |
| 血糖値測定 | 3,500円(月20回以上)-14,900円(月120回以上) |
| 尿検査 | 260円 |
| 自己管理用品 | 概算費用 |
| 血糖測定器 | 5,000-15,000円 |
| 専用食(1食) | 500-1,000円 |
なお、上記の価格は2024年9月時点のものであり、最新の価格については随時ご確認ください。
以上
- 参考にした論文

