代謝疾患の一種である脂質異常症(高脂血症)とは、血液中の脂質が異常な状態になっている病気のことで、健康な状態と比べて脂質の量や質が大きく変化している状態を指します。
コレステロールや中性脂肪が正常値よりも高くなっている状態を指し、これらの脂質が血液中に過剰に存在することで様々な健康問題を引き起こす可能性があります。
この病気は、体内の脂質代謝のバランスが崩れることで引き起こされ、遺伝的要因や生活習慣、他の疾患の影響など、複数の要因が関与していることがわかっています。
脂質異常症(ししついじょうしょう)は、自覚症状がほとんどないことが特徴的で、多くの場合、健康診断や他の病気の検査で偶然発見されることが多いのが現状です。
病型
脂質異常症(ししついじょうしょう)は、血液中の脂質バランスが乱れる代謝疾患であり、その病型は主に4つに分類されます。
これらの病型は、血中脂質の異常パターンによって区別され、それぞれ異なる特徴と健康リスクを有しています。
高LDLコレステロール血症
高LDLコレステロール血症は、血液中のLDLコレステロール値が基準値を上回っている状態を指します。
LDLコレステロールは俗に「悪玉コレステロール」と呼ばれ、過剰になると血管壁に蓄積し、動脈硬化を引き起こす可能性があるため、健康管理において重要な指標となります。
この病型は、脂質異常症の中でも最も一般的であり、心血管疾患のリスク因子として広く認識されています。
| LDLコレステロール値 | 判定 |
| 140mg/dL未満 | 正常 |
| 140-159mg/dL | 軽度高値 |
| 160-179mg/dL | 中等度高値 |
| 180mg/dL以上 | 高値 |
高トリグリセリド血症
高トリグリセリド血症は、血中のトリグリセリド(中性脂肪)濃度が正常範囲を超えて上昇している状態です。
トリグリセリドは体内でエネルギー源として利用される脂質であり、過剰な場合には膵炎のリスクが高まるほか、動脈硬化の進行を促進する要因となることがあります。
この病型は、食生活や生活習慣と密接に関連しており、過度の飲酒や高炭水化物食、運動不足などが影響を与える可能性があります。
| トリグリセリド値 | 判定 |
| 150mg/dL未満 | 正常 |
| 150-199mg/dL | 軽度高値 |
| 200-499mg/dL | 高値 |
| 500mg/dL以上 | 著明高値 |
低HDLコレステロール血症
低HDLコレステロール血症は、血中のHDLコレステロール値が基準値を下回っている状態を指します。
HDLコレステロールは「善玉コレステロール」として知られ、体内の余分なコレステロールを回収し、肝臓へ運搬する働きがあります。
このHDLコレステロールが不足すると、コレステロールの代謝バランスが崩れ、動脈硬化のリスクが高まる可能性があります。
低HDLコレステロール血症は、以下のような要因と関連していることがあります。
- 喫煙
- 肥満
- 運動不足
- インスリン抵抗性
- 遺伝的要因
複合型脂質異常症
複合型脂質異常症は、上記の病型のうち2つ以上が同時に存在する状態を指します。
この病型は、代謝異常がより複雑であり、心血管疾患のリスクがさらに高まる可能性があるため、特に注意が必要です。
複合型脂質異常症の典型的なパターンとしては、高LDLコレステロール血症と高トリグリセリド血症の組み合わせ、または高トリグリセリド血症と低HDLコレステロール血症の組み合わせなどが挙げられます。
| 脂質項目 | 異常値の組み合わせ例 |
| LDLコレステロール | 高値 |
| トリグリセリド | 高値 |
| HDLコレステロール | 正常または低値 |

脂質異常症(高脂血症)の主症状について
脂質異常症(ししついじょうしょう)は、一般的に「サイレントキラー」と呼ばれることがあり、これは患者自身が気づかないうちに静かに進行する疾患であることを示唆しています。
これは、この疾患が多くの場合、明確な自覚症状を伴わずに進行するため、定期的な健康診断を受けないと発見が遅れる可能性があります。
しかしながら、長期にわたって放置されると、動脈硬化や心血管疾患などの様々な合併症を引き起こす可能性があり、その結果として重大な健康問題につながる恐れがあるため、早期発見と適切な管理が極めて重要となります。
このため、定期的な健康診断を受け、自身の脂質プロファイルを把握することが重要です。
高LDLコレステロール血症の症状
高LDLコレステロール血症は、多くの場合、直接的な症状を引き起こしませんが、長期間にわたって高値が続くと、血管壁にコレステロールが蓄積し、動脈硬化が進行する可能性があります。
しかし、長期間にわたって高LDLコレステロール血症が続くと、動脈硬化が進行し、以下のような症状が現れる可能性があります。
- 胸痛や胸部圧迫感(狭心症の症状)
- 息切れや疲労感
- めまいや頭痛
- 手足の冷えやしびれ
これらの症状は、動脈硬化による血流の低下が原因で起こることがあり、特に運動時や身体的ストレス時に顕著になることがあります。
| 症状 | 関連する可能性のある状態 |
| 胸痛 | 冠動脈疾患 |
| 息切れ | 心不全 |
| めまい | 脳血流低下 |
| 手足の冷え | 末梢動脈疾患 |
高トリグリセリド血症の症状
高トリグリセリド血症も、多くの場合は無症状ですが、極端に高値になると以下のような症状が現れることがあり、特に急激な上昇の場合は注意が必要です。
- 皮膚に現れる黄色い脂肪の沈着物(黄色腫)
- 腹痛(急性膵炎の症状)
- 吐き気や嘔吐
特に、トリグリセリド値が1000mg/dL以上になると、急性膵炎のリスクが高まるため注意が必要であり、この状態では重度の腹痛や背部痛が突然発症する可能性があります。
| トリグリセリド値 | リスク |
| 150-499mg/dL | 軽度〜中等度リスク |
| 500-999mg/dL | 高リスク |
| 1000mg/dL以上 | 非常に高リスク |
低HDLコレステロール血症の症状
低HDLコレステロール血症自体は直接的な症状を引き起こしませんが、動脈硬化のリスクを高めるため、長期的には以下のような症状につながる可能性があり、これらの症状は徐々に進行することが特徴です。
- 疲労感や体力低下
- 心臓や脳の血管に関連する症状(胸痛、めまいなど)
低HDLコレステロール血症は、他の脂質異常症と併存することが多いため、総合的な脂質プロファイルの評価が大切であり、単独で評価するのではなく、他の脂質指標と合わせて総合的に判断することが重要です。
複合型脂質異常症の症状
複合型脂質異常症は、上記の症状が組み合わさって現れる可能性があり、各脂質異常症の特徴が複雑に絡み合うため、症状も多岐にわたることがあります。
この病型は、動脈硬化のリスクが特に高いため、以下のような症状に注意が必要であり、これらの症状が現れた場合は速やかに医療機関を受診することが望ましいです。
- 狭心症や心筋梗塞の症状(胸痛、息切れ)
- 脳卒中の前兆(突然の頭痛、言語障害、片側の麻痺)
- 末梢動脈疾患の症状(歩行時の下肢痛、皮膚の変色)
| 症状 | 関連する可能性のある疾患 |
| 胸痛 | 狭心症、心筋梗塞 |
| 突然の頭痛 | 脳卒中 |
| 下肢痛 | 末梢動脈疾患 |

脂質異常症(高脂血症)の原因やきっかけ
脂質異常症(ししついじょうしょう)は、単一の原因ではなく、複数の要因が絡み合って発症する複雑な代謝疾患であり、その発症メカニズムは個人によって異なることがあります。
この疾患の発症には、遺伝的要因、環境要因、生活習慣など様々な要素が関与しており、それぞれの要因が相互に影響し合うことで、血中脂質のバランスが崩れる結果となり、時として予想外の形で症状が現れることがあります。
遺伝的要因
遺伝的要因は、脂質異常症の発症に大きく関与する要素の一つであり、特定の遺伝子変異や多型が脂質代謝に影響を与え、血中脂質レベルの異常をもたらすことがあります。
家族性高コレステロール血症は、遺伝的要因が強く関与する代表的な例であり、LDLコレステロール受容体の遺伝子異常により、LDLコレステロールの代謝が阻害されることで発症し、この遺伝子異常は親から子へと受け継がれる可能性があります。
| 遺伝性脂質異常症 | 関連遺伝子 |
| 家族性高コレステロール血症 | LDLR, PCSK9, APOB |
| 家族性複合型高脂血症 | USF1, APOA1/C3/A4/A5 |
| 家族性高トリグリセリド血症 | LPL, APOC2 |
環境要因と生活習慣
環境要因と生活習慣は、脂質異常症の発症や進行に大きな影響を与え、不適切な食生活、運動不足、過度の飲酒、喫煙などの生活習慣が、血中脂質レベルの異常を引き起こす主な要因となっています。
これらの要因は、以下のように脂質代謝に影響を与え、長期間にわたって続くことで、徐々に血中脂質のバランスを崩していく可能性があります。
| 生活習慣 | 影響を受ける脂質 |
| 過剰なカロリー摂取 | トリグリセリド増加 |
| 飽和脂肪酸の過剰摂取 | LDLコレステロール上昇 |
| 運動不足 | HDLコレステロール低下 |
| 過度の飲酒 | トリグリセリド上昇 |
| 喫煙 | HDLコレステロール低下 |
二次性脂質異常症の原因
一部の脂質異常症は、他の疾患や薬物療法の副作用として二次的に発症することがあり、これを二次性脂質異常症と呼び、原疾患の治療や薬物の調整により改善が期待できるケースもあります。
この二次性脂質異常症は、基礎疾患の存在や薬物療法の影響を考慮することが重要であり、総合的な健康管理の一環として捉える必要があります。
| 原因疾患 | 影響を受ける脂質 |
| 甲状腺機能低下症 | LDLコレステロール上昇 |
| 糖尿病 | トリグリセリド上昇、HDLコレステロール低下 |
| ネフローゼ症候群 | LDLコレステロール上昇 |
| 閉経後 | LDLコレステロール上昇 |
加齢の影響
加齢も脂質異常症の重要な要因の一つであり、年齢を重ねるにつれて、体内の代謝機能が変化し、脂質代謝にも影響を与えることがあります。
具体的には、以下のような変化が見られ、これらの変化は、ホルモンバランスの変化や身体活動量の減少など、加齢に伴う様々な要因が複合的に作用した結果と考えられています。
- LDLコレステロールの緩やかな上昇
- HDLコレステロールの低下傾向
- 内臓脂肪の蓄積しやすさの増加

脂質異常症(高脂血症)の診察と診断
脂質異常症(高脂血症)の診断プロセスは、詳細な問診と身体診察から始まり、患者さんの生活背景や健康状態を総合的に把握することが目的となります。
医師は患者の生活習慣、家族歴、既往歴などを丁寧に聴取し、脂質代謝異常のリスク因子を評価するとともに、患者さんの生活環境や日々の習慣について深く理解するよう努めます。
この際、食事内容、運動習慣、喫煙、飲酒などの生活習慣に関する情報が重要となり、これらの情報は後の診断や治療方針の決定に大きく影響します。
身体診察では、体重、身長、腹囲、血圧の測定に加え、黄色腫(皮膚や腱の脂肪沈着)の有無を確認し、脂質異常症に関連する身体的特徴を注意深く観察します。
| 問診項目 | 確認内容 |
| 生活習慣 | 食事、運動、喫煙、飲酒 |
| 家族歴 | 心血管疾患、脂質異常症 |
| 既往歴 | 糖尿病、高血圧、甲状腺疾患 |
| 服薬状況 | 脂質に影響を与える薬剤 |
血液検査による脂質プロファイルの評価
脂質異常症の診断において、血液検査は中心的な役割を果たし、患者さんの血中脂質レベルを正確に把握するための重要な手段となります。
一般的に、12時間以上の絶食後に採血を行い、総コレステロール、LDLコレステロール、HDLコレステロール、トリグリセリドの値を測定し、これらの値は脂質異常症の診断基準と照らし合わせて評価されます。
これらの値を総合的に評価することで、脂質異常症の有無や病型を判断し、さらに動脈硬化性疾患のリスク評価にも活用されます。
| 脂質項目 | 基準値 |
| 総コレステロール | 140-199mg/dL |
| LDLコレステロール | 60-139mg/dL |
| HDLコレステロール | 40mg/dL以上 |
| トリグリセリド | 30-149mg/dL |
二次性脂質異常症の鑑別
脂質異常症の診断において、原発性と二次性を鑑別することが大切であり、これにより適切な治療方針を立てることが可能となります。
二次性脂質異常症の原因となりうる疾患や状態を特定するため、以下の検査が考慮され、これらの検査結果は脂質異常症の原因特定に重要な役割を果たします。
- 甲状腺機能検査(TSH、FT4)
- 肝機能検査(AST、ALT、γ-GTP)
- 腎機能検査(血清クレアチニン、eGFR)
- 血糖値検査(空腹時血糖、HbA1c)
これらの検査結果を総合的に評価することで、脂質異常症の原因を特定し、適切な対応を検討するとともに、患者さんの全身状態を把握することができます。
動脈硬化性疾患のリスク評価
脂質異常症の診断後は、動脈硬化性疾患のリスク評価を行い、これにより将来的な心血管イベントのリスクを予測し、適切な予防策を講じることが可能となります。
この評価には、年齢、性別、喫煙習慣、血圧、脂質プロファイル、糖尿病の有無などの因子を考慮し、これらの因子を総合的に分析することで、個々の患者さんのリスクを詳細に評価します。
日本動脈硬化学会の動脈硬化性疾患予防ガイドラインでは、これらの因子を用いてリスク分類を行い、治療方針の決定に役立てており、このガイドラインは日本人のデータに基づいて作成されているため、日本人の特性を反映したリスク評価が可能です。
| リスク因子 | 評価項目 |
| 年齢 | 男性45歳以上、女性55歳以上 |
| 高血圧 | 収縮期血圧130mmHg以上または拡張期血圧85mmHg以上 |
| 糖尿病 | 空腹時血糖126mg/dL以上またはHbA1c 6.5%以上 |
| 喫煙 | 現在喫煙中 |
画像診断の役割
脂質異常症の診断において、画像診断は補助的な役割を果たし、特に動脈硬化の進行度を評価する上で有用な情報を提供するため、総合的な診断に重要な役割を果たします。
例えば、頸動脈エコー検査は、頸動脈の内膜中膜複合体厚(IMT)や動脈硬化性プラークの有無を評価するのに役立ち、これにより全身の動脈硬化の程度を推測することが可能となります。
また、冠動脈CT検査は、冠動脈の石灰化スコアを測定し、冠動脈疾患のリスクを評価するのに用いられることがあり、この検査結果は将来的な心血管イベントのリスク予測に役立ちます。

画像所見
脂質異常症(ししついじょうしょう)の画像診断において、頸動脈エコー検査は非侵襲的かつ簡便な方法として広く用いられており、動脈硬化の進行度を評価する上で重要な役割を果たします。
この検査では、頸動脈の内膜中膜複合体厚(IMT)を測定し、動脈硬化の程度を定量的に評価することができます。
正常なIMTは1.0mm未満とされており、これを超える場合は動脈硬化の進行を示唆する所見となります。
さらに、プラークの有無や性状も評価でき、脂質に富む不安定プラークは将来的な心血管イベントのリスクを高める可能性があります。
| IMT値 | 評価 |
| 1.0mm未満 | 正常 |
| 1.0-1.5mm | 軽度肥厚 |
| 1.5mm以上 | 中等度以上の肥厚 |
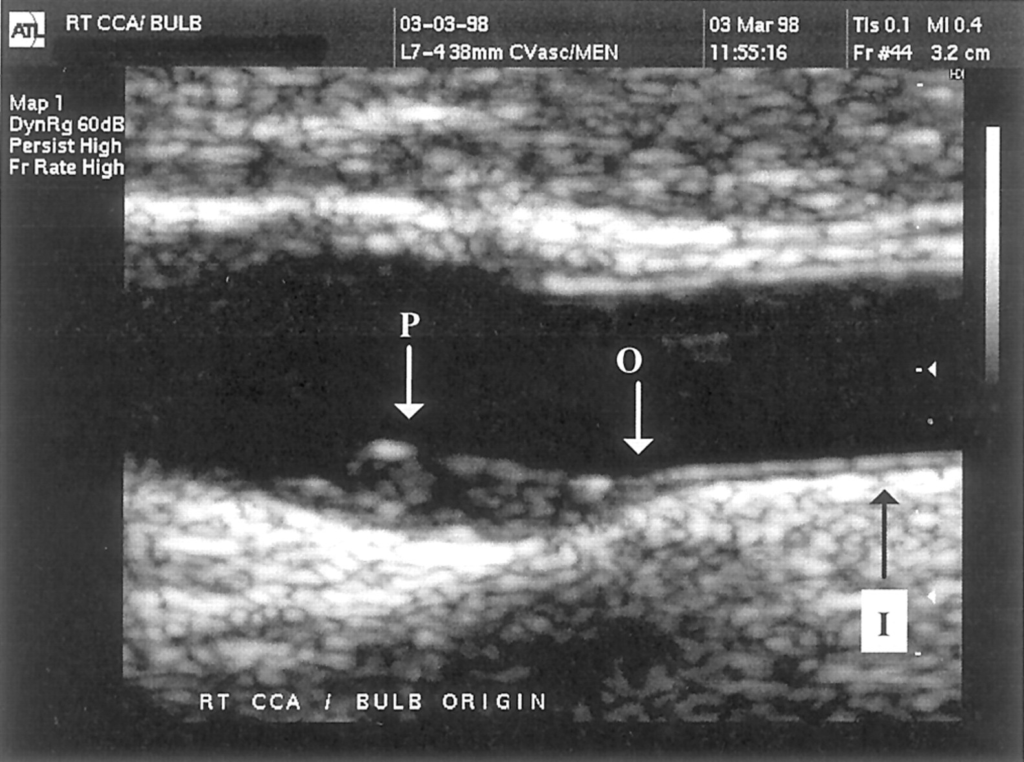
所見:総頸動脈およびバルブ(プラークを含む)の部位でのIMT(内膜中膜厚)測定箇所を示す。IMTccは総頸動脈のIMT(I)を指し、IMTはバルブの起始部のIMT(O)を指し、プラークの厚さはプラークの厚み(P)を指す。プラークが存在する場合、IMTbifには最大プラーク厚が適用される。プラークが存在しない場合、IMTbifにはバルブの起始部でのIMT値が適用される。
冠動脈CT検査
冠動脈CT検査は、脂質異常症に伴う冠動脈疾患のリスク評価に有用な画像診断法です。
この検査では、冠動脈の石灰化スコア(Agatston score)を算出し、冠動脈硬化の程度を定量化することができます。
石灰化スコアが高いほど、冠動脈疾患のリスクが高くなると考えられています。
また、造影剤を用いたCT血管造影を行うことで、冠動脈の狭窄や閉塞の有無を直接的に評価することも可能です。
| 石灰化スコア | リスク評価 |
| 0 | 非常に低リスク |
| 1-100 | 低リスク |
| 101-400 | 中等度リスク |
| 400以上 | 高リスク |
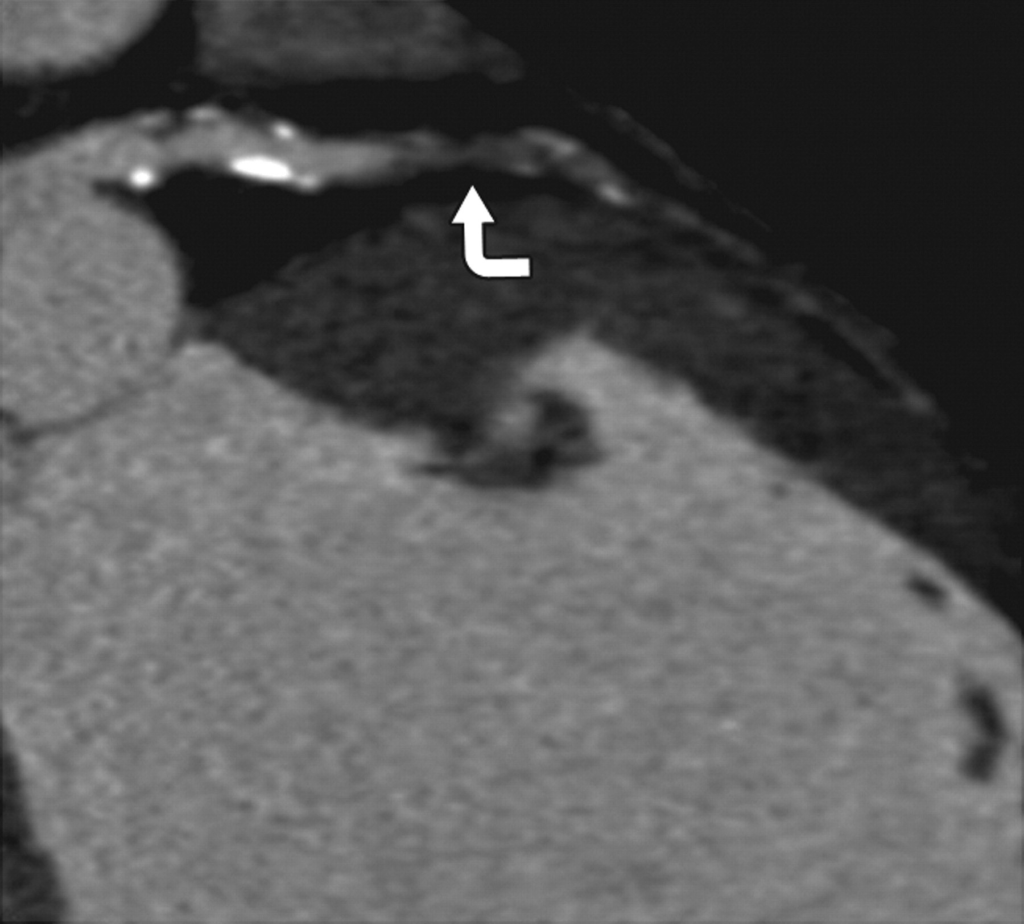
所見:近位左前下行枝(LAD)の閉塞(矢印)が認められる。
MRI検査
MRI検査は、脂質異常症に関連する様々な病態を評価するのに役立ちます。
特に、脂肪抑制T1強調画像やDixon法を用いることで、肝臓や筋肉内の脂肪沈着を定量的に評価することができます。
これらの所見は、メタボリックシンドロームや脂質異常症の重症度と関連することがあり、以下のようなMRI所見が脂質異常症と関連する可能性があります。
- 肝臓の脂肪化(脂肪肝)
- 筋肉内脂肪沈着
- 内臓脂肪の蓄積
- 動脈壁の肥厚や動脈硬化性プラークの存在
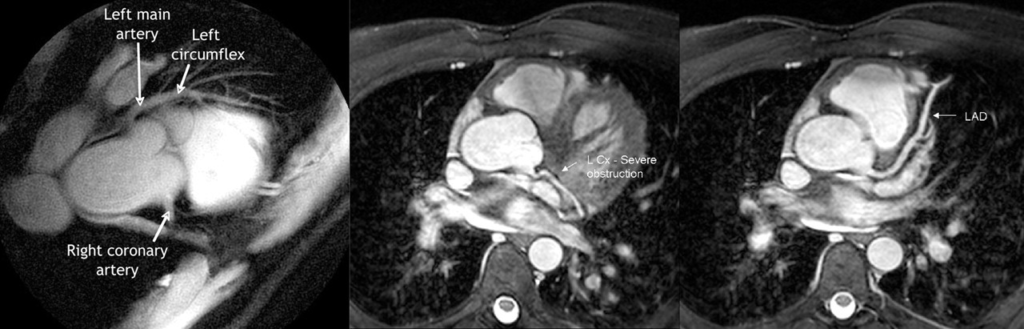
所見:左パネル:右冠動脈(近位閉塞を示す)および左主幹動脈と左前下行動脈(顕著な閉塞なし)。中央パネル:左回旋枝(L Cx)の近位病変を示す冠動脈。右パネル:左前下行動脈(LAD)で、病変は見られない。
PET/CT検査
PET/CT検査は、脂質異常症に関連する炎症や代謝活性を評価するのに有用です。
18F-FDGを用いたPET/CT検査では、動脈壁の炎症活性を評価することができ、これは不安定プラークの存在を示唆する所見となる場合があります。
また、褐色脂肪組織の活性も評価でき、これは脂質代謝と関連する重要な指標となります。
| PET/CT所見 | 臨床的意義 |
| 動脈壁のFDG集積 | 動脈硬化性プラークの炎症 |
| 褐色脂肪のFDG集積 | 脂質代謝の活性化 |
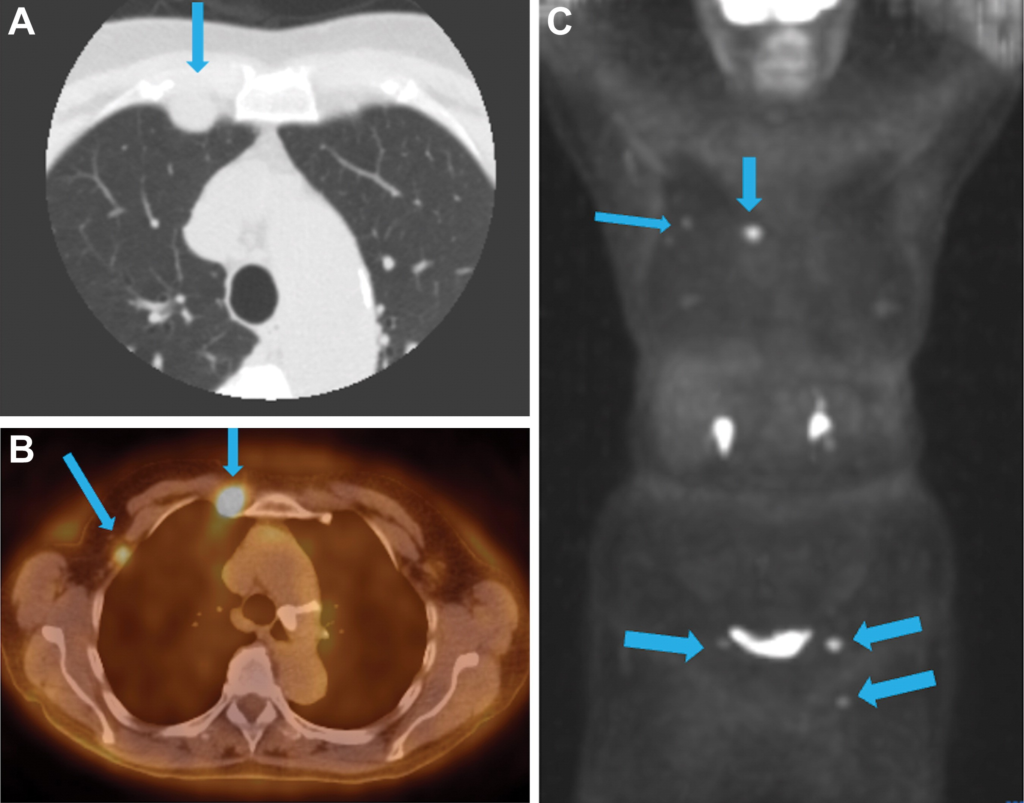
所見:81歳の女性で、高血圧および脂質異常症を有する症例の、日常的なCACスコアリング中に部分的に視認された病変。(A) 初回CT断面では、右上胸部に胸膜基底の軟部組織結節状構造(矢印)が部分的に示されており、右上半胸部前方に位置している。胸膜基底の腫瘍や腫瘍性内胸鎖リンパ節腫脹の可能性が提起された。(B, C) 融合PET/CT (B) およびMIP 像(C) では、右腋窩および鼠径部に高代謝性のリンパ節(矢印)が示されており、初回CT後の身体検査で触知された。生検結果は、基礎にある濾胞性リンパ腫を確認した。
超音波検査
超音波検査は、脂質異常症に関連する様々な臓器の評価に用いられます。
肝臓の超音波検査では、脂肪肝の程度を評価することができ、これは脂質代謝異常の一つの指標となります。
脂肪肝の超音波所見としては以下のようなものがあります。
- 肝実質エコーの増強(bright liver)
- 肝腎コントラストの増強
- 深部エコーの減衰
また、腹部超音波検査により内臓脂肪の蓄積を評価することも可能です。
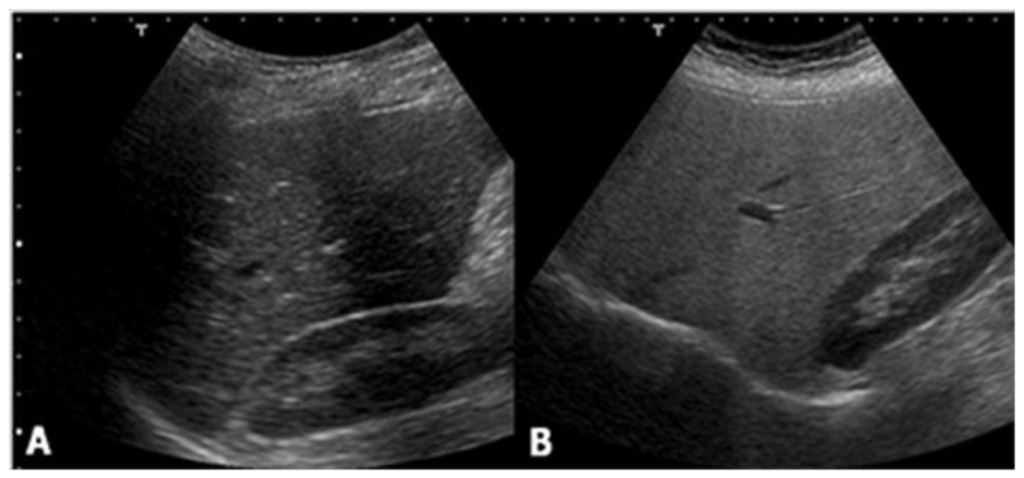
所見:肝腎コントラストの差が目立ち、脂肪肝を反映した所見である。

治療方法と薬、治癒までの期間
脂質異常症の治療は、患者さんの状態や病型に応じて個別化されるべきものであり、一般的に生活習慣の改善と薬物療法を組み合わせたアプローチが取られ、これらの治療法を適切に組み合わせることで、より効果的な血中脂質レベルの改善が期待できます。
治療の目標は、血中脂質レベルを正常範囲内に維持し、動脈硬化性疾患のリスクを低減することにあり、この目標を達成することで、心筋梗塞や脳卒中などの重大な合併症のリスクを軽減することができます。
この目標達成のためには、長期的かつ継続的な取り組みが必要となり、治療期間は個々の患者さんの状態や反応性によって異なりますが、多くの場合、生涯にわたる管理が求められ、定期的な検査と医師の指導のもとで治療を継続していくことが重要です。
生活習慣の改善
生活習慣の改善は、脂質異常症の治療において基本となる重要な要素であり、薬物療法と併用することで相乗効果が期待でき、より効果的な血中脂質レベルの改善につながる可能性があります。
具体的には、以下のような取り組みが推奨されます。
- 食事療法(飽和脂肪酸の摂取制限、食物繊維の摂取増加)
- 運動療法(有酸素運動の定期的な実施)
- 禁煙
- 適正体重の維持
- 節酒
これらの生活習慣改善は、薬物療法と併用することで、より効果的な治療成果が期待でき、長期的には心血管イベントのリスク低減にもつながる可能性があります。
| 生活習慣改善項目 | 目標 |
| 体重 | BMI 18.5-24.9 |
| 運動 | 週150分以上の中等度の有酸素運動 |
| 喫煙 | 完全な禁煙 |
| 飲酒 | 1日あたり20-30g以下のアルコール |
薬物療法
薬物療法は、生活習慣の改善だけでは十分な効果が得られない場合や、高リスク患者に対して実施され、個々の患者さんの状態や脂質異常症の病型に応じて、最適な薬剤が選択されます。
脂質異常症の病型に応じて、適切な薬剤が選択され、以下のような薬剤が主に使用されます。
高LDLコレステロール血症の治療薬
- スタチン系薬剤(HMG-CoA還元酵素阻害薬)
- エゼチミブ(コレステロール吸収阻害薬)
- PCSK9阻害薬
高トリグリセリド血症の治療薬
- フィブラート系薬剤
- EPA製剤
低HDLコレステロール血症の治療薬
- ニコチン酸誘導体
| 薬剤分類 | 主な作用 |
| スタチン | コレステロール合成抑制 |
| エゼチミブ | コレステロール吸収抑制 |
| フィブラート | トリグリセリド分解促進 |
治療効果の評価と経過観察
脂質異常症の治療効果は、定期的な血液検査によって評価され、これにより治療の有効性を確認し、必要に応じて治療内容を調整することができます。
一般的に、治療開始後3-6ヶ月程度で効果が現れ始めますが、個人差があり、中には効果が現れるまでにより長い期間を要する場合もあります。
治療目標値は、患者さんの全体的なリスク評価に基づいて設定され、年齢、性別、他の疾患の有無などを考慮して個別化されます。
| リスク区分 | LDLコレステロール目標値 |
| 低リスク | 160mg/dL未満 |
| 中リスク | 140mg/dL未満 |
| 高リスク | 120mg/dL未満 |
| 二次予防 | 100mg/dL未満 |
治癒までの期間と長期管理
脂質異常症は、完全に「治癒」するというよりも、長期的に管理していく必要がある慢性疾患として捉えられ、生涯にわたって継続的な管理が必要となることが多いです。
治療開始後、数ヶ月で血中脂質レベルの改善が見られることがありますが、その効果を維持するためには継続的な治療が必要であり、治療を中断すると再び脂質レベルが悪化する可能性があります。
多くの患者さんにおいて、生涯にわたる管理が求められ、定期的な検査と必要に応じた治療調整が行われ、これにより長期的な健康維持と心血管イベントのリスク低減が期待できます。
複合型脂質異常症の治療
複合型脂質異常症の場合、複数の脂質異常に対応する必要があり、単一の治療法では十分な効果が得られないことがあるため、複数のアプローチを組み合わせた総合的な治療戦略が必要となります。
治療アプローチとしては、以下のような組み合わせが考えられます。
- スタチンとフィブラートの併用
- スタチンとエゼチミブの併用
- 生活習慣改善と薬物療法の組み合わせ
これらの治療法の選択は、個々の患者さんの状態や反応性に応じて慎重に行われ、定期的な検査と経過観察を通じて、必要に応じて治療内容を調整していくことが重要です。

脂質異常症(高脂血症)の治療の副作用やデメリット(リスク)
脂質異常症(ししついじょうしょう)の治療において、薬物療法は効果的な選択肢の一つですが、他の医薬品と同様に、副作用のリスクを完全に排除することはできず、患者さん一人ひとりの体質や生活環境によって、その影響は異なることがあります。
副作用の種類や程度は、使用する薬剤や個人の体質によって異なり、多くの場合、軽度で一時的なものですが、まれに重篤な副作用が生じる可能性もあるため、定期的な経過観察と医師との密接なコミュニケーションが欠かせません。
薬物療法を開始する際には、医師とよく相談し、期待される効果と潜在的なリスクを慎重に比較検討することが大切であり、患者さん自身が治療に対する理解を深めることで、より安全で効果的な治療を受けることができます。
| 一般的な副作用 | 発現頻度 |
| 胃腸障害 | 比較的高い |
| 頭痛 | 中程度 |
| 筋肉痛 | 中程度 |
| 肝機能異常 | 低い |
スタチン系薬剤の特有の副作用
スタチン系薬剤は、高LDLコレステロール血症の治療に広く使用されていますが、特有の副作用に注意が必要であり、これらの副作用は、薬剤の効果と比較しながら、慎重に管理されるべきです。
最も懸念される副作用の一つに、筋肉関連の症状があり、これらの症状は患者さんのQOLに大きな影響を与える可能性があるため、早期発見と適切な対応が重要となります。
具体的には、以下のような症状が報告されています。
- 筋肉痛
- 筋力低下
- クレアチンキナーゼ(CK)値の上昇
- まれに横紋筋融解症
これらの症状が現れた際には、速やかに医師に相談することが重要であり、症状の程度によっては、薬剤の変更や投与量の調整が必要となる場合があります。
また、長期使用による糖尿病発症リスクの若干の上昇も報告されているため、定期的な血糖値のチェックも考慮されるべきです。
フィブラート系薬剤の副作用
フィブラート系薬剤は、主に高トリグリセリド血症の治療に用いられますが、いくつかの副作用に注意が必要であり、これらの副作用は、個々の患者さんの状態や他の合併症の有無によって、その影響度が異なることがあります。
| 副作用 | 特徴 |
| 消化器症状 | 比較的頻度が高い |
| 筋肉痛 | スタチンほど頻度は高くない |
| 胆石形成 | 長期使用で可能性あり |
| 肝機能異常 | 定期的な検査が必要 |
複合的な薬物療法のリスク
複合型脂質異常症の治療では、複数の薬剤を組み合わせて使用することがありますが、この場合、薬物相互作用のリスクが高まる可能性があり、各薬剤の効果と副作用のバランスを慎重に評価する必要があります。
例えば、スタチン系薬剤とフィブラート系薬剤の併用は、単独使用時よりも筋肉関連の副作用リスクが上昇する場合があり、特に高齢者や腎機能障害のある患者さんでは、より注意深いモニタリングが必要となります。
このため、複合的な薬物療法を行う際には、より慎重な経過観察が必要となり、定期的な血液検査や症状の確認を通じて、早期に問題を発見し対処することが重要です。
治療の長期化に伴うリスク
脂質異常症の治療は長期にわたることが多く、これに伴ういくつかのデメリットがあり、これらのデメリットは患者さんの生活の質や治療へのアドヒアランスに影響を与える可能性があります。
- 薬剤の長期服用による身体的・精神的負担
- 定期的な検査や通院の必要性
- 医療費の継続的な負担
- 薬剤耐性の発現可能性
長期的な治療を継続するためには、患者さんの理解と協力が不可欠であり、医療チームとの信頼関係の構築や、患者さん自身の自己管理能力の向上が重要となります。
生活習慣改善に伴うデメリット
薬物療法以外にも、生活習慣の改善が推奨されますが、これにも一定のデメリットが存在し、これらのデメリットを認識し、適切に対処することで、より持続可能な生活習慣の改善が可能となります。
急激な食事制限や運動療法は、以下のようなリスクを伴う可能性があり、これらのリスクを最小限に抑えるためには、段階的なアプローチと専門家のサポートが重要となります。
- 栄養バランスの崩れ
- 過度な体重減少
- 運動に伴う怪我のリスク
- ストレスの増加
生活習慣の改善は、無理のない範囲で段階的に行うことが大切であり、個々の患者さんの生活スタイルや健康状態に合わせて、柔軟に調整していくことが望ましいです。
| 生活習慣改善項目 | 潜在的リスク |
| 食事制限 | 栄養不足、ストレス |
| 運動増加 | 怪我、過労 |
| 禁煙 | 離脱症状、体重増加 |
| 節酒 | 社交機会の減少 |

再発の可能性と予防の仕方
脂質異常症(高脂血症)は、一度改善しても再発のリスクがある慢性的な代謝疾患であり、継続的な管理が不可欠です。
再発の可能性は、個人の生活習慣、遺伝的要因、環境要因など、多くの要素に影響されます。特に、治療中断や生活習慣の乱れは、再発のリスクを高める主な要因となります。
| 再発リスク要因 | 影響度 |
| 治療中断 | 高い |
| 不適切な食生活 | 中程度 |
| 運動不足 | 中程度 |
| ストレス | 中程度 |
生活習慣の改善による予防
脂質異常症の再発を予防するためには、健康的な生活習慣の維持が重要で、食事面では、以下のような点に注意することが望ましいです。
- 飽和脂肪酸の摂取を控える
- 食物繊維を積極的に摂取する
- トランス脂肪酸を避ける
- 適切なカロリー管理を行う
運動面では、定期的な有酸素運動が効果的です。
| 運動の種類 | 推奨頻度 |
| ウォーキング | 毎日30分以上 |
| ジョギング | 週3-4回、30分以上 |
| 水泳 | 週2-3回、30分以上 |
| サイクリング | 週2-3回、30分以上 |
定期的な健康チェック
脂質異常症の再発を早期に発見し、予防するためには、定期的な健康チェックが大切です。
血液検査を通じて、LDLコレステロール、HDLコレステロール、トリグリセリドの値を定期的に確認することが望ましいです。また、体重管理も再発予防に重要な役割を果たします。
| 検査項目 | 推奨頻度 |
| 血液検査 | 3-6ヶ月ごと |
| 体重測定 | 毎週 |
| 血圧測定 | 毎月 |
高LDLコレステロール血症の再発予防
高LDLコレステロール血症の再発を予防するためには、LDLコレステロール値を適切な範囲内に維持することが重要です。
これには、食事療法と運動療法の組み合わせが効果的で、具体的には以下のような取り組みが推奨されます。
- 飽和脂肪酸の摂取を控える
- 食物繊維を多く含む食品を摂取する
- 適度な有酸素運動を行う
- 禁煙を心がける
高トリグリセリド血症の再発予防
高トリグリセリド血症の再発を予防するためには、トリグリセリド値の管理が重要です。特に、食事内容と飲酒習慣に注意を払う必要があります。
推奨される予防策には以下のようなものがあります。
- 糖質の過剰摂取を避ける
- オメガ3脂肪酸を含む食品を摂取する
- アルコール摂取を控える
- 適度な運動を行う
低HDLコレステロール血症の再発予防
低HDLコレステロール血症の再発を予防するためには、HDLコレステロール値を上昇させる生活習慣を心がけることが大切です。
効果的な予防策として、以下のような取り組みが挙げられます。
- 有酸素運動を定期的に行う
- 体重管理を適切に行う
- 禁煙を心がける
- トランス脂肪酸の摂取を避ける
複合型脂質異常症の再発予防
複合型脂質異常症の再発予防には、総合的なアプローチが必要です。
複数の脂質異常が関与するため、それぞれの要素に対する予防策を組み合わせることが重要となり、以下のような総合的な取り組みが推奨されます。
- バランスの取れた食事
- 定期的な運動
- ストレス管理
- 適切な体重維持

脂質異常症(高脂血症)の治療費
脂質異常症の治療費は個々の状況により異なりますが、一般的に外来診療を中心とした長期的な管理が必要です。
初診料は2,910円、再診料は750円です。定期的な血液検査は1回あたり3,000円から8,000円程度です。薬剤費は月額2,500円から7,000円程度で、生活習慣の改善指導は保険適用外のため自己負担となることがあります。
総合的な治療費は年間で10万円から20万円程度と見積もられます。
検査費用
| 検査項目 | 概算費用 |
| 脂質検査 | 1,170円 |
| 肝機能検査 | 440円 |
| 血糖検査 | 140円 |
薬剤費
薬剤費は使用する薬の種類や量により変動します。スタチン系薬剤の場合、月額2,500円から7,000円程度です。
生活習慣改善指導
栄養指導や運動指導は保険適用外のことがあり、1回あたり3,000円から8,000円程度の自己負担が発生する可能性があります。長期的な健康管理には、これらの指導が重要となります。
なお、上記の価格は2024年11月時点のものであり、最新の価格については随時ご確認ください。
以上