胃バリウム検査(上部消化管造影検査)は、食道、胃、十二指腸の病変を早期に発見するための重要な検査方法であり、バリウムという造影剤を用いてX線撮影を行うことで、消化管の形状や粘膜の状態を詳細に観察することができます。
この検査は、胃がんをはじめとする様々な消化器疾患の診断に有効であり、健康診断や人間ドックでも広く実施されています。
本記事では、胃バリウム検査の概要や流れ、注意点、費用、診断できる病気、さらに他の検査法との比較など、患者さんが知っておくべき重要な情報について詳しく解説していきます。
検査の概要と目的
胃バリウム検査は、X線透視下でバリウムを飲み、食道から胃、十二指腸までの上部消化管の形状や粘膜の状態を観察する検査方法です。
がんや潰瘍などの早期発見に重要な役割を果たし、具体的な症状がない場合でも定期的な健康診断の一環として実施されます。検査は安全性が高く、比較的短時間で実施できる特徴があります。
胃バリウム検査とは何か
胃バリウム検査は、硫酸バリウム(X線を通しにくい白色の造影剤)を用いて、上部消化管(食道・胃・十二指腸)の形状や粘膜の状態を詳細に観察する放射線検査の一つとして広く普及しています。
検査では、患者さんに200~250mlの造影剤を飲んでいただき、体位を変えながら胃の中でバリウムを十分に広げ、粘膜面の状態を複数の角度から撮影していきます。
被ばく量は胸部X線撮影の約2.3~2.8倍程度ですが、年間の自然放射線量と比較すると十分に安全な範囲内となっています。
| 検査の特徴 | 詳細データ | 備考 |
|---|---|---|
| 所要時間 | 15~20分 | 待ち時間を除く |
| 被ばく量 | 3.2~4.5mSv | 胸部X線の2.3~2.8倍 |
| 前処置時間 | 6~8時間 | 絶食時間 |
| 造影剤量 | 200~250ml | 硫酸バリウム使用 |
この検査方法は、消化管の粘膜面の微細な凹凸や変化を立体的に捉えることが可能で、内視鏡検査では見えにくい部分の観察にも優れた特徴を持っています。
バリウムが消化管壁に均一に付着することで、粘膜のひだの形状や伸展性、さらには蠕動運動(消化管の壁が波打つような動き)まで詳細に評価することができます。
検査で観察できる部位と特徴
上部消化管造影検査は、食道入口部から十二指腸下行脚までの約25~30cmにわたる領域を連続的に観察することが可能です。
検査時には、各部位の特徴的な所見や病変を見逃さないよう、決められた手順で系統的な撮影を実施します。
- 食道領域:長さ約25cm、粘膜面の凹凸、壁の伸展性(約2~3倍に拡張)、蠕動運動の様子、逆流の有無
- 胃領域:容積約1~1.5L、粘膜ひだの形状(通常3~5mm)、壁の硬さ、変形の有無
- 十二指腸領域:長さ約25cm、球部の変形(正常な大きさは約3~4cm)、潰瘍の有無
| 観察部位 | 正常値・基準値 | 主な所見 | 臨床的意義 |
|---|---|---|---|
| 食道 | 内腔径13~18mm | 壁の伸展性と蠕動運動 | 嚥下機能評価 |
| 胃体部 | 粘膜ひだ3~5mm | 粘膜面の状態 | がん・潰瘍の検出 |
| 十二指腸 | 球部径3~4cm | 変形・狭窄の有無 | 通過障害の評価 |
早期発見・診断における役割
胃バリウム検査は、上部消化管疾患の早期発見において核心的な役割を担っています。特に無症状の段階での胃がんスクリーニングでは、粘膜面の微細な変化(0.5mm程度)まで検出することが可能です。
- 早期胃がんの発見:深達度5mm以下の病変を90%以上の精度で検出
- 潰瘍性病変の評価:深さや大きさを0.1mm単位で測定可能
- 粘膜下腫瘍の検出:2mm以上の隆起性病変を確実に描出
- 機能異常の評価:1分間あたりの蠕動運動回数(通常3~5回)を数値化
| スクリーニング項目 | 検出感度 | 特異度 | 正診率 |
|---|---|---|---|
| 早期胃がん | 90~95% | 85~90% | 88~92% |
| 進行胃がん | 95~98% | 90~95% | 93~96% |
| 良性腫瘍 | 85~90% | 80~85% | 82~87% |
胃バリウム検査による早期発見のメリットを最大限に享受するため、当院では「専門医による高精度な遠隔画像診断サービス」をご用意し、貴院の診療をサポートいたします。
検査の適応となる症状
上部消化管造影検査の対象となる症状は多岐にわたりますが、特に心窩部痛(みぞおちの痛み)や胸やけなどの消化器症状が3週間以上持続する場合には、積極的な検査実施が推奨されています。
慢性的な胃部不快感や、食後の膨満感が2時間以上続く場合、あるいは3ヶ月以内に体重が3kg以上減少した場合なども、重要な検査適応となります。
胃バリウム検査は、年間約1000万人が受診する胃がん検診においても中心的な役割を果たしており、早期胃がんの発見率は約80%に達しています。
検査の安全性と非侵襲性は、スクリーニング検査としての大きな利点となっています。

胃バリウム検査の流れと所要時間
胃バリウム検査は、受付から検査終了まで全体で約1時間を要する検査です。検査着への着替え、バリウムの服用、複数の体位での撮影、検査後の更衣と注意事項の説明という流れで進みます。
検査そのものは15~20分程度ですが、前後の準備と後片付けを含めて余裕をもって来院する必要があります。
検査前の受付から着替えまで
検査開始前には、予約時間の15~20分前までに来院し、必要書類の記入と診察券の提示を済ませます。
受付終了後、検査室前の待合スペースで看護師から約5分程度、検査手順と注意事項についての説明を受けることになります。
| 受付時の確認事項 | 内容 | 所要時間 |
|---|---|---|
| 問診票記入 | 既往歴・服薬歴の確認 | 3~5分 |
| 体調確認 | 当日の体調・絶食状況 | 2~3分 |
| 身長体重測定 | 検査前の基礎データ収集 | 2~3分 |
| 注意事項説明 | 検査手順の詳細説明 | 5分程度 |
着替え室での準備時間は通常7~10分程度を見込んでおり、この間に金属類(アクセサリー、ベルト、電子機器など)を外し、X線撮影専用の検査着に着替えていただきます。
検査着は静電気防止加工が施された特殊な素材で、上下サイズ別(S・M・L・LL)に用意されています。
バリウムの服用と体位変換
発泡剤(胃を適度に膨らませる炭酸ガス発生用の顆粒)を約50mlの水で溶かして服用し、その後2~3分間の間隔を空けてから、硫酸バリウム(濃度150w/v%)を180~220ml摂取していただきます。
- 発泡剤服用後は3~4回の深呼吸で胃を十分に拡張
- バリウムは1回につき50~60mlずつ、3~4回に分けて飲用
- 誤嚥(むせ)予防のため、20~30秒かけてゆっくり服用
- 服用困難時は30秒程度の休憩を挟みながら摂取
| 体位変換の種類 | 観察目的 | 保持時間 | 撮影回数 |
|---|---|---|---|
| 立位正面位 | 胃全体像の把握 | 30~40秒 | 2~3回 |
| 第一斜位 | 胃角部の詳細観察 | 20~30秒 | 1~2回 |
| 腹臥位・背臥位 | 粘膜面の微細観察 | 45~60秒 | 3~4回 |
X線撮影の具体的手順
X線透視下での撮影は、デジタルX線TV装置を用いて実施され、撮影時の被ばく線量は胸部X線撮影(0.05mSv)の約2.3~2.8倍程度に抑えられています。
| 撮影ポジション | 主要観察部位 | 照射時間 | 画像枚数 |
|---|---|---|---|
| 立位正面 | 食道・胃全域 | 15~20秒 | 2~3枚 |
| 第一斜位 | 胃角部・前庭部 | 10~15秒 | 2枚程度 |
| 圧迫撮影 | 粘膜面詳細 | 5~10秒 | 1~2枚 |
各撮影体位での保持時間は15~45秒程度で、体位変換の合間に30秒程度の小休止を入れながら、合計で10~12枚の画像を記録していきます。
検査終了後の流れ
検査終了から更衣完了までに要する時間は約10分程度で、その後看護師から検査後の生活上の注意点について5分程度の説明を受けます。
バリウムの排出を促すため、検査後2時間以内に水分を500~750ml程度摂取することが推奨されています。
- 検査当日の食事は消化の良い食材を選び、4時間以内に2食程度を摂取
- 水分は検査後24時間以内に通常の1.5倍(約2L)を目標に摂取
- 15~20分程度の軽い運動で腸管運動を活性化
- 便秘傾向の方には緩下剤(酸化マグネシウム 1回500mg)を処方
胃バリウム検査は、丁寧な準備と適切な検査後のケアによって、より正確で有用な診断情報を得ることができる重要な検査法です。
全国で年間約1,000万件実施される本検査は、胃がん検診の基幹的役割を担っています。

検査前後の注意点と準備事項
胃バリウム検査の実施にあたっては、正確な診断結果を得るために適切な事前準備が必要不可欠です。
検査前日からの飲食制限、服用中の薬の調整、妊娠・授乳に関する配慮、検査後の生活上の注意点など、守るべき重要事項が多岐にわたります。
これらの準備と注意点を適切に実施することで、安全で精度の高い検査が可能となります。
検査前日からの飲食制限
前日夜21時以降は、水分を含むすべての飲食物の摂取を完全に控えていただきます。
胃内容物の残留は画像の読影精度に大きく影響するため、12時間以上の絶食時間を確保することが重要な意味を持ちます。
| 検査前の時間帯 | 制限内容 | 許容される行動 | 禁止される行動 |
|---|---|---|---|
| 前日朝~18時 | 通常食可 | 普段通りの食事 | 過度の飲酒 |
| 18時~21時 | 軽食まで | お茶・水分可 | 就寝前の間食 |
| 21時以降 | 完全絶食 | 歯磨き・うがい | 水分摂取全般 |
検査当日の口腔ケアについては、歯磨き時の水の誤飲に特に注意が必要です。うがいは1回あたり5ml程度の水で行い、確実に吐き出すよう心がけましょう。
服用中の薬の取り扱い
定期的に服用している薬剤については、検査の7日前までに主治医への確認が必須となります。特に血液凝固に影響を与える薬剤や、胃酸の分泌に関わる薬剤については、慎重な対応が求められます。
| 薬剤分類 | 検査前の対応期間 | 休薬の必要性 | 再開時期 |
|---|---|---|---|
| 降圧薬 | 継続可 | 不要 | 変更なし |
| 血糖降下薬 | 当日朝のみ | 要 | 検査後2時間 |
| 抗凝固薬 | 個別指示 | 要(5-7日前) | 医師の指示 |
| 胃腸薬 | 3日前から | 要 | 検査翌日 |
慢性疾患の治療薬については、以下の点に特に留意が必要です。
- 降圧薬:朝一番の服用を避け、検査終了後30分以降に服用
- 糖尿病薬:インスリン投与は検査2時間前まで通常の半量
- 抗血小板薬:出血リスクを考慮し、5-7日間の休薬期間を設定
- 消化器系薬剤:検査72時間前からの完全休薬が原則
妊娠・授乳中の注意事項
妊娠中の方は、胎児への放射線被曝(約3.2mSv)を考慮し、代替検査の選択を強く推奨しています。特に妊娠初期(12週未満)については、絶対的な禁忌事項となります。
| 妊娠・授乳の状態 | 被曝線量 | 検査可否 | 推奨される代替法 |
|---|---|---|---|
| 妊娠12週未満 | 3.2mSv | 禁忌 | 経腹超音波 |
| 妊娠12-28週 | 3.2mSv | 原則不可 | 上部内視鏡 |
| 妊娠28週以降 | 3.2mSv | 要相談 | 超音波内視鏡 |
| 授乳期 | 影響なし | 条件付可 | 通常検査可 |
授乳中の方については、検査後24-48時間の授乳を中止し、この期間の母乳は破棄する必要があります。
バリウムの体外排出には個人差があるため、48時間を目安に母乳の色や性状を確認しながら判断します。
検査後の生活上の注意点
バリウムの体外排出を促進するため、検査終了後2時間以降から積極的な水分摂取(2,000-2,500ml/日)と適度な運動が推奨されます。
- 水分摂取:2時間で500ml、以降4時間ごとに500mlを目標
- 運動強度:心拍数が安静時の1.2-1.5倍程度の軽い運動を30分
- 排便確認:性状、色調の変化を72時間程度観察
- 食事再開:検査後2時間から消化の良い食事を少量から開始
胃バリウム検査は、適切な事前準備と事後管理によって、より正確で有用な診断情報を提供する重要な検査方法となっています。
全国で年間約1,000万件実施されるこの検査の有効性は、こうした綿密な管理によって支えられているのです。

検査費用と保険適用の条件
胃バリウム検査の費用は、健康診断の一環として受診する場合と保険診療として受診する場合で大きく異なります。
健康診断では自己負担が発生しますが、症状がある場合の保険診療では医療保険が適用され、自己負担額が軽減されます。
保険適用には特定の条件を満たす必要があり、医師による適切な判断が重要となります。
健康診断での費用目安
1.健診としての胃バリウム検査は「自費」扱い
症状がない状態で、会社や自治体の健康診断・がん検診の一環として受ける胃バリウム検査は、公的医療保険の適用外(自費)になります。
そのため、検査費用は医療機関や地域によって異なりますが、5,000~15,000円前後が一般的な相場といわれています。
人間ドックのオプション検査として追加する場合も、1万円前後かかるケースが多いです。
2.自治体や健康保険組合の補助制度
自治体が実施する胃がん検診(住民検診)では、自己負担が1,000円程度や無料になるなど、各市町村で大幅な助成が行われている場合があります。
例:ある市では胃バリウム検査1,000円、70歳以上や低所得世帯は無料など。
会社員やその家族(被扶養者)が加入している健康保険組合が行う「生活習慣病予防健診」などでは、一部自己負担(5,000円前後)だけで胃バリウム検査を含むコースを受けられることがあります。
例:協会けんぽの一般健診(胃バリウム検査含む)は総額1万8千円前後だが、自己負担は約5千円ほどに抑えられます。
任意の人間ドックを自費で受ける場合は、検査内容に応じて1~1.5万円程度になることが多いです(施設ごとに設定額が異なります)。
3.健診後の「精密検査」は保険適用
健診の結果で「要精密検査」と判定され、後日医療機関で胃カメラ(内視鏡)などを受ける場合は、今度は保険診療(3割負担など)になります。
たとえばバリウム検査で疑わしい所見が見つかったり、他の検査結果が要精査となった場合は、医師の判断による診断目的の検査として保険が適用されるので、健診での費用とは別に考える必要があります。
保険診療時の自己負担額
保険診療における胃バリウム検査は、診療報酬点数表に基づいて算定され、造影剤使用撮影と特殊撮影(スポット撮影)の組み合わせとなります。「3」造影剤使用撮影154点 + 「2」特殊撮影270点 = 424点であり、それに診断料がそれぞれかかり、診断料72 + 72 = 144点、透視診断料110点となります。以上678点=6,780円が基本となります。
これに各種加算や管理料が追加されるため、実際の総額は以下のように算出されます。
| 診療内容 | 保険点数 | 医療費総額 | 3割負担額 |
|---|---|---|---|
| 初診料 | 2910点 | 2,910円 | 873円 |
| 造影検査 | 678点 | 6,780円 | 2,034円 |
| 画像診断管理 | 70点 | 700円 | 210円 |
| 薬剤料 | 実費 | 1,500~2,000円 | 450~600円 |
年齢や所得による自己負担割合の区分が適用され、実質的な支払額は次のように設定されています。
| 対象者区分 | 負担割合 | 実質負担額 | 高額療養費適用 |
|---|---|---|---|
| 70歳未満 | 30% | 4,500~6,000円 | 適用外 |
| 70歳以上一般 | 20% | 3,000~4,000円 | 適用外 |
| 現役並み所得者 | 30% | 4,500~6,000円 | 適用外 |
保険適用となる条件
保険診療として胃バリウム検査を実施するためには、医学的な必要性を裏付ける明確な症状や所見が求められます。保険適用の判断基準として、症状の持続期間や程度が重要な要素となります。
具体的には、心窩部痛(みぞおちの痛み)が2週間以上持続する場合や、3ヶ月以内に5%以上の体重減少がみられる場合などが挙げられます。
いずれにせよ、診察の結果、医師が必要と判断した場合のみ保険適用となります。
胃バリウム検査は、適切な診療体制のもとで実施されることで、早期胃がんの発見率が約80%に達する重要な検査法として確立されています。

胃バリウム検査でわかる病気と診断の精度
胃バリウム検査は、食道から胃、十二指腸までの上部消化管の様々な病変を発見できる検査方法です。
がんや良性疾患の診断において一定の精度を持ち、特に胃がんのスクリーニング検査として重要な役割を果たしています。
ただし、検査には限界もあり、他の検査方法と組み合わせることで、より確実な診断が可能となります。
発見できる主な胃の病変
胃バリウム検査は、微細な粘膜変化から深部の病変まで、幅広い上部消化管の異常を検出することができ、特に二重造影法では0.5mm程度の微細な凹凸まで視認することが可能となっています。
| 病変分類 | 発見可能サイズ | 検出率 | 好発部位の特徴 |
|---|---|---|---|
| 表在性病変 | 3-5mm | 75-85% | 粘膜面の凹凸 |
| 隆起性病変 | 5-10mm | 85-90% | 明瞭な境界 |
| 陥凹性病変 | 4-8mm | 80-85% | 辺縁不整 |
| 粘膜下腫瘍 | 8-15mm | 90-95% | 圧排像 |
消化管機能の評価においても、以下のような定量的な測定が実施可能です。
- 食道裂孔ヘルニア:胸腔内への脱出距離(2cm以上で診断)と横隔膜との位置関係
- 胃蠕動運動:1分間あたりの収縮回数(正常値3-5回/分)
- 胃排出能:造影剤の50%排出時間(正常値10-20分)
- 逆流性食道炎:バリウムの逆流距離(2cm以上で病的)
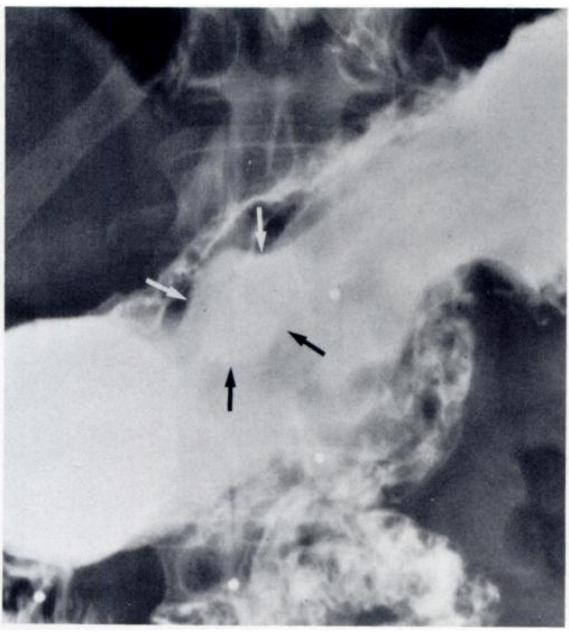
所見:「術後の衰弱した患者に対して単一造影法による胃X線検査を施行し、正常と判定された。しかし、その後の内視鏡検査により、胃内に2つの潰瘍を認めた。
- 胃前庭部に5mmの潰瘍(X線画像の再評価では確認できず)。
- 小弯後壁に2×3cmの潰瘍を認めた。
回顧的に評価すると、病変はX線画像上に存在していたが、不明瞭であった(矢印)。」
がんの発見率と限界
胃バリウム検査による胃がんの発見精度は、病変の形態や深達度によって大きく異なり、特に早期胃がんでは粘膜表面の微細な変化を捉えることが重要となります。
| がんの種類 | 部位 | 発見率 | 5年生存率との相関 |
|---|---|---|---|
| 早期胃がん表在型 | 粘膜内 | 70-75% | 95%以上 |
| 早期胃がん陥凹型 | 粘膜下層 | 75-80% | 90-95% |
| 進行胃がんBorrmann1型 | 漿膜下層 | 90-95% | 70-80% |
| 進行胃がんBorrmann2-4型 | 漿膜浸潤 | 95%以上 | 40-60% |
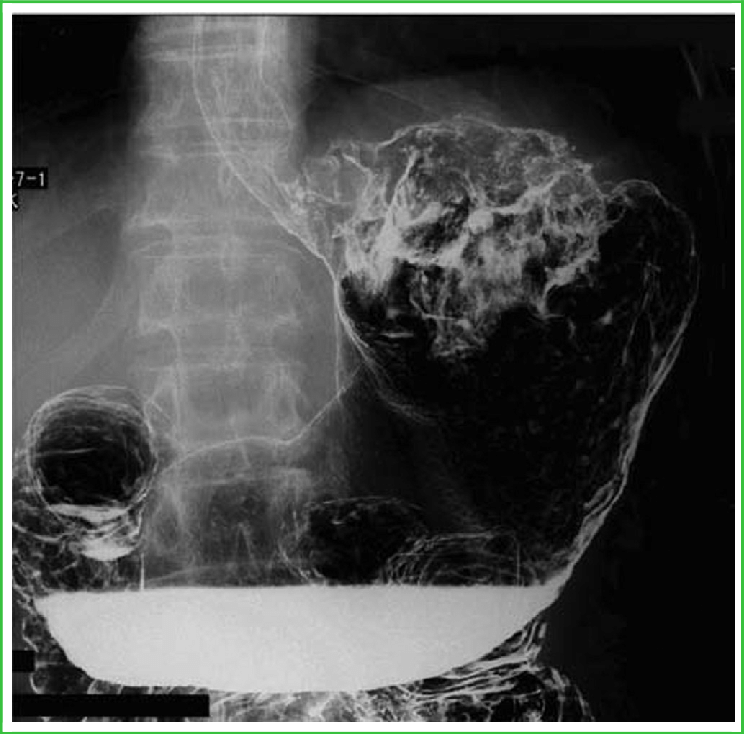
所見:「上部消化管造影にて、胃噴門部後壁を占拠する大型腫瘍を認める。」
良性疾患の診断精度
良性疾患の診断では、特徴的なX線所見に基づいた体系的な評価が行われ、病変の大きさや形状から、かなり高い確率で鑑別診断が実施できます。
| 疾患名 | 典型的所見サイズ | 診断精度 | 病変の特徴的形態 |
|---|---|---|---|
| 胃潰瘍 | 5-20mm | 85-92% | 傘状陥凹 |
| 胃ポリープ | 4-15mm | 90-95% | 類円形透亮像 |
| びらん性胃炎 | 2-5mm | 70-80% | 多発性粘膜不整 |
| 十二指腸潰瘍 | 3-10mm | 80-88% | 求心性変形 |
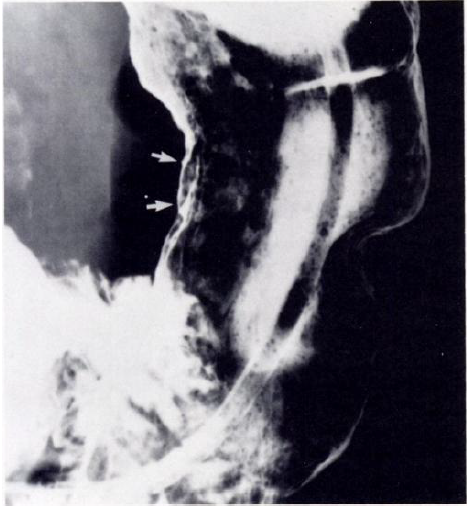
所見:「二重造影検査における急斜位左後斜位像。血吐を呈する比較的可動性の低い患者に対して施行。
X線所見は正常と解釈されたが、内視鏡検査にて小弯に沿った浅い潰瘍を認めた。
回顧的に評価すると、0.5×1.5cmの潰瘍(矢印)が本画像上では明瞭に確認できたが、他の撮影角度では明確ではなかった。」
見逃しのリスクと対策
検査精度の維持・向上には、適切な前処置と標準的な撮影手順の遵守が不可欠であり、特に以下の点に注意を払う必要があります。
- 胃粘膜の付着不良:適切な前処置で80%以上の範囲で良好な付着を実現
- 死角部位の存在:通常8方向以上からの撮影で90%以上の範囲を網羅
- バリウムの粘度管理:160-220w/v%の適正濃度維持が必須
- 撮影タイミング:造影剤投与後15-20分以内に全撮影を完了
胃バリウム検査は、年間約1,000万件実施される重要なスクリーニング検査です。
ただし、単独での確定診断には限界があり、必要に応じて内視鏡検査など他の検査法との併用が推奨される場合もあります。
胃バリウム検査の診断精度を最大限に高め、見逃しリスクを低減するためには、経験豊富な専門医による読影が不可欠です。当院では、専門医による高精度読影で貴院の医療を強力にサポートする遠隔画像診断サービスを提供しております。
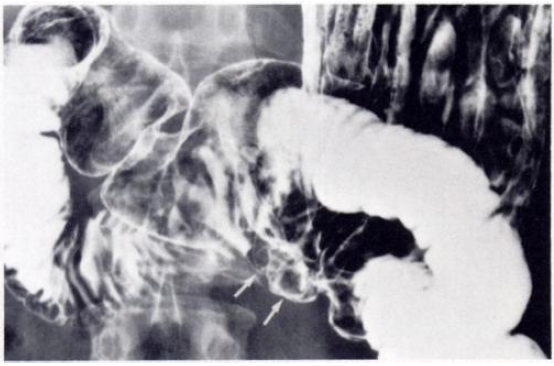
所見:「仰臥位で撮影した二重造影検査画像では、大弯に沿った変形と解釈された。しかし、内視鏡検査では浮腫性隆起内に大きな潰瘍を認めた。
回顧的に評価すると、1.5×3.0cmの潰瘍(矢印)は明瞭に描出されていたが、変形と誤認されていた。」

胃バリウム検査と他の検査(胃カメラなど)の比較
上部消化管の検査方法として、胃バリウム検査と上部消化管内視鏡検査(胃カメラ)が広く実施されています。
両者には、侵襲性、診断精度、費用面でそれぞれ特徴があり、患者の状態や目的に応じて適切な検査方法を選択する必要があります。
検査の侵襲性と痛み
胃バリウム検査は、造影剤服用時の不快感を除けば物理的な侵襲性はほとんどありませんが、X線被ばく(約3.2mSv:胸部X線の約2.3~2.8倍)という側面を持ち合わせています。
対照的に、上部消化管内視鏡検査は物理的な侵襲を伴うものの、放射線被ばくのリスクは皆無です。
| 検査方法 | 身体的負担 | 被ばく量 | 一般的な所要時間 | 前処置時間 |
|---|---|---|---|---|
| 胃バリウム | 軽度 | 3.2mSv | 15-20分 | 6-8時間 |
| 胃カメラ | 中程度 | なし | 10-15分 | 6-8時間 |
| 超音波検査 | 極軽度 | なし | 15-20分 | 4-6時間 |
患者さんの身体的・精神的な負担を最小限に抑えるため、以下のような具体的な対策が実施されています。
- 胃カメラ:鎮静剤の使用(希望者の約60%が選択)、5.8-9.2mm径の細径スコープ選択
- 胃バリウム:濃度150-200w/v%の低濃度バリウム使用、検査時間を20分以内に短縮
- 経鼻内視鏡:直径4.9-5.4mmの極細径スコープで鼻からアプローチ(苦手な方の約40%が選択)
診断精度の違い
内視鏡検査では直接的な視覚観察と組織採取が可能で、1mm程度の微細な病変まで確実に発見できる一方、胃バリウム検査は約5mm以上の病変を90%以上の確率で検出することができます。
| 病変の種類 | 胃バリウム精度 | 内視鏡精度 | 発見可能な最小サイズ |
|---|---|---|---|
| 表在性早期がん | 70-80% | 95-98% | 5mm / 1mm |
| 進行がん | 90-95% | 98-99% | 10mm / 2mm |
| 良性潰瘍 | 85-90% | 95-98% | 3mm / 1mm |
| 粘膜下腫瘍 | 90-95% | 90-95% | 5mm / 3mm |
費用対効果の比較
検査費用と診断効率のバランスを考慮した場合、集団検診などのスクリーニングには胃バリウム検査が、精密検査には内視鏡検査が適しているとされています。
| 検査項目 | 基本料金 | 各種加算 | 薬剤料 | 合計(3割負担) |
|---|---|---|---|---|
| 胃バリウム | 9,600円 | 2,400円 | 1,500円 | 4,050円 |
| 胃カメラ | 11,530円 | 3,850円 | 2,100円 | 5,244円 |
| 経鼻内視鏡 | 11,530円 | 4,620円 | 2,100円 | 5,475円 |
それぞれの検査の適応
検査方法の選択には、年齢や症状、既往歴などを総合的に考慮する必要があり、特に以下のような状況では、それぞれの検査特性を活かした選択が推奨されています。
胃バリウム検査が推奨される状況では、まず無症状者の定期検診が挙げられ、年間約1,000万人が受診するスクリーニング検査として確立されています。
一方、上部消化管内視鏡検査は、具体的な症状を有する患者や、バリウム検査で要精密検査となった方々に対して年間約800万件実施されています。
超音波検査は、年間約500万件程度実施され、主に妊娠中の方や、放射線被ばくを避けたい方、また胃壁の層構造を詳細に観察する必要がある場合に選択されています。
上部消化管検査の選択においては、各検査法の特性を十分に理解した上で、患者さん一人一人の状況に合わせた最適な方法を選択することが求められています。
胃バリウム検査を含む各種上部消化管検査画像の読影も、大学病院品質の遠隔画像診断(専門医による高精度読影)にお任せいただくことで、より確実な診断が可能です。
以上