睡眠中に呼吸が乱れたり、いびきが大きかったりすると、睡眠の質が低下して日中の活動にも影響を及ぼします。
睡眠ポリグラフ検査(PSG)は、こうした睡眠の問題を多角的に捉え、原因を探る大切な手段です。
専門的な検査装置を用いて、脳波・筋電図・心電図などさまざまな生理指標を記録するため、睡眠時無呼吸症候群をはじめとする睡眠障害の診断や治療方針の決定に役立ちます。
ここでは、睡眠ポリグラフ検査の目的や検査の流れ、検査結果から考えられる治療方法などを詳しく解説します。

睡眠ポリグラフ検査とは
睡眠時の生体活動を細かくモニタリングし、睡眠障害の有無や程度を総合的に把握する方法として知られます。
検査では、脳波や呼吸状態、血中酸素濃度など多岐にわたる情報を同時に収集するため、睡眠中に起きている問題を多角的に把握できます。ここでは、睡眠ポリグラフ検査の概要と特徴を詳しくお伝えします。
睡眠時無呼吸症候群との関わり
睡眠ポリグラフ検査は、睡眠時無呼吸症候群(SAS)の診断に役立ちます。睡眠時無呼吸症候群では、気道がふさがる閉塞性と、中枢神経系に起因する中枢性の2種類が主に見られます。
検査中に呼吸がどのように変化し、低呼吸や無呼吸がどのくらいの頻度・時間で生じるのかを把握できます。
検査で測定する指標の概要
睡眠ポリグラフ検査では、多種多様な生理的指標を同時に測定します。代表的な項目には以下があります。
- 脳波:睡眠段階や覚醒レベルを把握
- 心電図:睡眠中の心拍変動やリズム異常の有無を確認
- 筋電図:顎や足の筋活動
- 呼吸状態:鼻・口の気流、胸・腹部の呼吸運動
- 酸素飽和度:血中酸素濃度の変動
これらを総合的に記録し、医師が判断します。
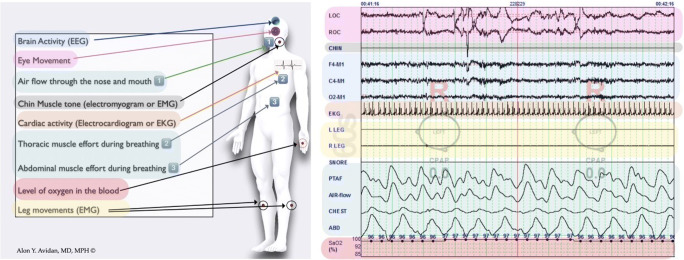
所見:「標準的な終夜睡眠ポリグラフ(PSG)構成には、脳活動を記録する脳波(EEG)、睡眠ステージ判定の補助となる眼球運動を記録する眼電図(EOG)、筋緊張を測定する筋電図(EMG:顎および四肢)、心電図(EKG:心臓活動)、および気流や呼吸努力を示す呼吸チャネルとパルスオキシメトリが含まれる。特に、呼吸チャネルとパルスオキシメトリは睡眠呼吸障害の評価に最も有用である。」
他の検査との違い
簡易的な在宅の呼吸モニター検査では、呼吸や酸素飽和度などを計測できますが、睡眠段階を示す脳波までは測定しません。
脳波の情報は、睡眠の深さや眠りが断続的に中断されていないかを評価するうえで重要です。睡眠ポリグラフ検査は、より多面的に睡眠状態を捉えたい場合に行われます。
検査のメリット
呼吸や脳波、心拍数など複数の指標を総合して診断できる点が大きなメリットです。
たとえば、いびきや呼吸停止の有無だけでなく、心拍の変化や筋肉の活動も含めて確認できるため、睡眠障害の程度や合併症の可能性まで考慮できます。
検査に必要な時間
睡眠ポリグラフ検査は1晩を通して行うことが基本です。入院または施設内で夜間に測定機器を装着し、約6〜8時間の睡眠を観察します。そのため、一晩入院できる環境が必要になる場合が多くあります。
ここで、睡眠ポリグラフ検査と在宅簡易検査の主な比較をまとめます。
| 検査名 | 測定項目 | 検査場所 | 得られる情報 |
|---|---|---|---|
| 在宅簡易検査 | 気流、酸素飽和度など | 自宅 | 主に呼吸の状態を把握 |
| 睡眠ポリグラフ | 脳波、筋電図、心電図なども含む | 医療機関 | 呼吸状態に加え、睡眠段階や心拍変動など多角的に評価 |

睡眠ポリグラフ検査が必要とされる主な症状と背景
睡眠ポリグラフ検査は、すべての睡眠トラブルに対して必ずしも行うわけではありません。医師が必要と判断する特定の症状やリスク因子があるときに行われることが多いです。
ここでは、検査が考慮される主な症状や背景についてまとめます。
いびきが強く日中の眠気が顕著
いびきの強さだけでは眠気の原因を断定できません。しかし、大きないびきと昼間の強い眠気がセットで存在するときは、睡眠時無呼吸症候群を疑うことが多いです。
そのため、睡眠ポリグラフ検査で呼吸状態と睡眠の質を総合的に確認します。
睡眠中の呼吸停止が指摘された
家族や同居人から、「夜中に何度も呼吸が止まっている」と指摘された方は要注意です。いびきが止んだあと、再び大きないびきが始まるような場合があり、睡眠時無呼吸症候群の可能性があります。
このような方は、医療機関での検査を検討すると、正確な診断と適切な対策につながりやすいです。
高血圧や心疾患との関連
睡眠時無呼吸症候群と高血圧には深いつながりがあります。夜間の酸素不足が血圧や心拍数を乱れさせ、結果的に循環器系へ負担をかけることが知られています。
高血圧が長期的に続いている方や心臓に不調がある方は、睡眠の質の観点からも検査を考慮する価値があります。
肥満傾向やメタボリックシンドローム
肥満が強いと、気道が狭くなりやすく、睡眠時無呼吸症候群のリスクが高まります。
肥満以外にも首周りの太さや顎の形状など、解剖学的な要因も関連します。これらの背景がある方は、検査のメリットが大きくなる場合があります。
その他の睡眠障害との鑑別
不眠症や過眠症など、他の睡眠障害が疑われるときにも睡眠ポリグラフ検査が有用なことがあります。
睡眠時無呼吸症候群以外の診断も含め、幅広い睡眠トラブルの可能性を鑑別し、原因を突き止める手がかりになります。
ここで、睡眠時無呼吸症候群につながりやすい主な背景要因をリスト化します。
- 肥満(BMIが高い)
- 首周りの太さが大きい
- 喫煙習慣
- 過度の飲酒
- 顎の後退や小顎
これらが複数当てはまる場合、呼吸障害のリスクが高くなります。
その一方で、睡眠時無呼吸症候群以外にも、周期性四肢運動障害やむずむず脚症候群、REM睡眠行動障害など、さまざまな症状が潜んでいる可能性があります。
そうした複合的な睡眠障害のスクリーニングや正確な評価を行うためにも、睡眠ポリグラフ検査が検討されることがあります。
表で、症状と睡眠障害の主な関連をまとめます。
| 症状 | 考えられる睡眠障害 | 主な検査の必要性 |
|---|---|---|
| 夜間に呼吸が止まる、強い眠気 | 睡眠時無呼吸症候群 | 睡眠ポリグラフ検査で無呼吸の回数を把握 |
| 足がむずむずして眠れない | むずむず脚症候群、周期性四肢運動障害 | PSGで睡眠の連続性を評価 |
| 夜中に突然暴れる、叫ぶ | REM睡眠行動障害 | 脳波・筋電図・ビデオモニタリングが役立つ |
| 朝起きられない、昼間の過度な眠気 | 過眠症、睡眠相後退症候群など | 多面的な睡眠評価で客観的データを取得 |

検査でわかることと治療へのつながり
睡眠ポリグラフ検査は、睡眠時無呼吸症候群をはじめ、さまざまな睡眠障害の発見・鑑別に役立つだけでなく、検査結果を踏まえて今後の治療や生活改善の方向性を決めるうえでも重要です。
ここでは、検査結果からわかる主な情報や、治療との関わりを解説します。
睡眠段階の評価
睡眠ポリグラフ検査では、脳波測定によって睡眠段階が記録されます。睡眠は大きくレム睡眠とノンレム睡眠に分かれ、ノンレム睡眠には浅い眠りから深い眠りまで複数のステージがあります。
これらのステージがどう変化し、どの時点で呼吸が乱れるのかを見ることで、より精緻な評価が可能です。
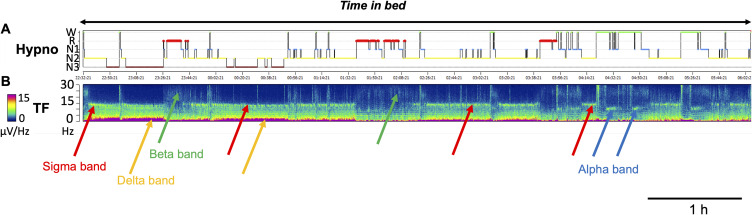
所見:「睡眠記録中のEEG時間-周波数解析を示す。AASM推奨の睡眠ステージ判定に基づくヒプノグラム(A, B)と、C4-M1チャネルで測定されたEEG周波数のスペクトログラム(高速フーリエ変換解析による)を示す。カラーバーはEEG周波数のパワー(µV/Hz)を表し、低パワーは青、高パワーは赤で示される。y軸はEEG周波数(0~30 Hz)、x軸は時間を表す。
NREM睡眠の特徴として、2 Hz以下のデルタ帯域の増加(オレンジ矢印、徐波に一致)、および約15 Hzのシグマ帯域の増加(赤矢印、紡錘波に一致)を認める。デルタ波のパワーは夜間を通じて低下し、ホメオスタシス圧の低下と関連する。REM睡眠では、ベータ活動の増加を認める(緑矢印)。記録の終盤では、約10 Hzのアルファ帯域のEEG活動が見られ(青矢印)、閉眼時の静穏覚醒状態に一致する。」
無呼吸や低呼吸の回数・タイプの特定
睡眠時無呼吸症候群で特に注目されるのが、無呼吸や低呼吸の回数です。
1時間あたりの無呼吸・低呼吸の回数(AHI:Apnea-Hypopnea Index)が指標になり、軽症・中等症・重症の分類などで治療方針に大きく影響します。
閉塞性か中枢性かといったタイプの違いも重要で、いずれにしても専門的な治療や管理が検討されることがあります。
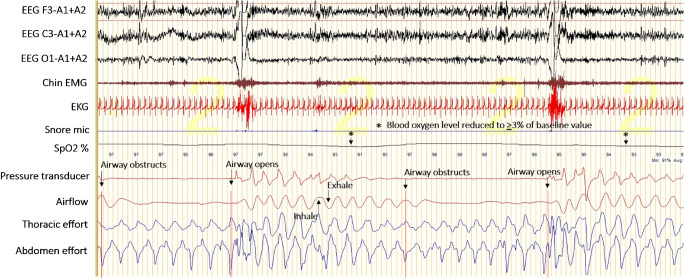
所見:「閉塞性睡眠時無呼吸(OSA)における終夜睡眠ポリグラフ(PSG)の所見を示す。N2睡眠中に、呼吸努力が保たれたまま気流が著しく減少する2回の閉塞性無呼吸イベントを認め、これに伴い重度の酸素飽和度低下が発生している。気道閉塞後、気道開通とともに遅延した血中酸素レベルの低下が観察される。
本PSGエポックには以下のチャネルが含まれる:
- EEG(F3-A1+A2:左前頭部、C3-A1+A2:左中心部、O1-A1+A2:左後頭部、すべて基準モンタージュ)
- 顎筋電図(Chin EMG)
- 心電図(EKG)
- いびきセンサー(Snore mic)
- 酸素飽和度(SpO₂%)
- 鼻気流(Pressure transducer)
- 胸郭呼吸努力(Thoracic effort)
- 腹部呼吸努力(Abdomen effort)」
心拍変動や血中酸素濃度
心電図によって夜間の心拍変動を確認できます。呼吸が不安定になるたびに心拍も乱れやすくなるため、既存の心疾患を持つ場合は合併症のリスクを把握するうえで役立ちます。
また、血中酸素濃度のモニタリングで、夜間の低酸素状態がどれほど頻繁に起きているかがわかるため、身体への負担の度合いを推測しやすくなります。
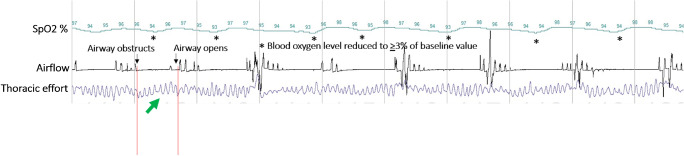
所見:「家庭睡眠時無呼吸検査(HSAT)における5分間のエポックを示す。重度の閉塞性睡眠時無呼吸(OSA)を認める。呼吸チャネルでは、気流制限が顕著であり(赤色縦線間)、周期的な酸素飽和度の低下(*)を伴う。また、呼吸努力は維持されており(緑矢印)、これはOSAの特徴的な所見である。」
合併症のリスク評価
糖尿病や高血圧など、生活習慣病との関連も無視できません。夜間に酸素が不足すると、体内の代謝や血圧調節機構が乱れる可能性があります。
検査で無呼吸の度合いが大きい場合は、これらの合併症にも注意が必要です。
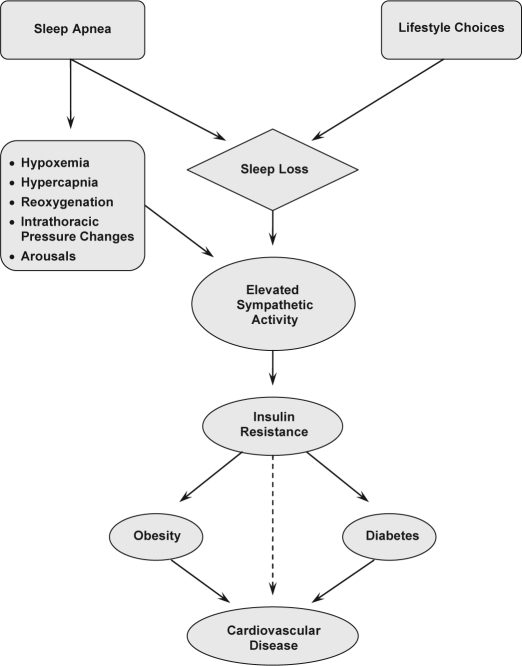
所見:「睡眠不足と心血管疾患を結びつける経路を示す。特に、肥満は睡眠時無呼吸症候群(OSA)の発症を誘発する重要な要因であり、多くの症例で関連が認められる。」
治療の選択肢を検討する
検査結果によっては、CPAP(持続陽圧呼吸療法)やマウスピース、外科的治療など、さまざまな選択肢が考えられます。治療方法を検討する際には、検査時のデータがベースになります。
症状の重症度や呼吸停止のタイプなどを総合的に見極めることで、治療の方向性を決めやすくなります。
ここで、代表的な睡眠時無呼吸症候群の重症度判定(AHI基準)を表にまとめます。
| AHI(1時間あたりの無呼吸・低呼吸回数) | 重症度 | 考えられる治療の例 |
|---|---|---|
| 5未満 | 正常 | 生活習慣の見直し |
| 5以上15未満 | 軽症 | 軽度の生活改善またはマウスピースなど |
| 15以上30未満 | 中等症 | CPAP治療の検討 |
| 30以上 | 重症 | CPAP治療や手術的アプローチの検討 |
睡眠ポリグラフ検査の結果は、正確な重症度と適切な治療方針を決めるために重要です。

所見:「CPAP装着中の睡眠シーン」

検査当日の流れと注意点
睡眠ポリグラフ検査を受ける際、どのような流れで実施するのかが気になる方が多いかもしれません。準備や手順を事前に把握しておくと、スムーズに受けられます。
ここでは、検査当日の代表的な流れや注意点を説明します。
検査前の準備
当日の夕方までに通常どおりの食事を済ませるよう勧められることが多いです。カフェインやアルコールの摂取は、検査結果に影響を与える恐れがあるため、できるだけ控えておくほうが望ましいでしょう。
また、化粧品やヘアセット剤、整髪料などを落とし、身体にセンサーを貼りつけやすいように準備します。
検査機器の装着
病室や専用の検査室で、看護師や技師の指示に従って、脳波計の電極や胸腹部のバンドなどを装着します。
頭や顔に複数の電極を貼るので最初は違和感があるかもしれませんが、装着後はなるべく自然に眠ることが大切です。痛みはほとんどありませんが、多少の異物感はあります。
就寝
装着が完了すると、就寝の準備に入ります。照明を落として普段どおりの就寝を目指しますが、慣れない場所や装置で寝つきが悪くなることがあります。あまり気にせずリラックスを心がけるとよいでしょう。
夜間にトイレへ行きたくなった場合は、看護師や検査技師に声をかければ、装置をつけたままでも移動できるケースが多いです。
起床・装置の取り外し
翌朝、起床後に装置を取り外して検査は終了します。検査データは記録されており、その後担当医が詳しく解析を行います。
結果が出るまでに多少の時間を要する場合もありますが、検査終了後は通常、普通の生活に戻れます。
よくあるトラブルと対処法
寝つきが悪い、検査中に電極が外れてしまったなどが起きる場合があります。しかし、技師が定期的に様子を見守っていることが多いので、問題があればすぐに対処します。
また、急な発熱や体調不良などが当日発生したときは、医師に相談して日程変更をする場合があります。
ここで、検査当日に気をつけるポイントをリストにしておきます。
- 検査前のカフェイン・アルコールは控える
- ヘアスプレーや整髪料は使わない
- 化粧品は検査前に落としておく
- トイレの回数が多い場合は事前に申し出る
- 緊張しすぎず、できるだけ普段に近い睡眠を心がける
上記を守ることで、精度の高いデータが得られやすくなります。
表で検査当日のタイムスケジュールの一例を示します。
| 時間帯 | 内容 | ポイント |
|---|---|---|
| 18:00頃 | 夕食 | 軽めの食事をとる。カフェインやアルコール控え目 |
| 20:00〜21:00頃 | 検査室へ移動 | 睡眠環境に慣れるためにも余裕をもって行動 |
| 21:00〜22:00頃 | 検査機器の装着 | 看護師・技師の指示に従いスムーズに装着 |
| 就寝~翌朝 | 検査実施 | トイレなどは都度対応。自然に眠るのが理想 |
| 翌朝 | 起床・機器の取り外し | 外した後は帰宅(または日中の検査へ移行) |

日本国内における睡眠ポリグラフ検査と追加検査の費用
終夜睡眠ポリグラフ検査(PSG)の費用
保険診療の場合
公的医療保険が適用されると、患者は検査費用の30%(高齢者等は1割負担の場合もあり)が自己負担となります。
PSGは入院または宿泊設備のある医療機関で一晩かけて行う精密検査で、検査そのものの費用に加え、入院料(または検査入院料)が発生します。
施設の種別(病院か診療所か、個室か大部屋かなど)により費用は変動しますが、一般的には保険適用・3割負担で約15,000~20,000円前後が自己負担の目安とされています。
あるクリニックの例では、PSG検査の診療報酬点数が通常3,570点(安全管理下では4,760点)に、脳波解析の加算180点と1泊2日の入院基本料が加わるため、3割負担額は約15,000~20,000円程度となります。
一方、国立精神・神経医療研究センター病院(NCNP病院)では、保険適用時の自己負担が約55,000円と案内されており、これは個室検査入院など手厚い管理下で行われたケースです。般的な病院では約20,000円前後、クリニックでは1万円台前半となる例もあります。
保険適用の条件として、事前の簡易検査で一定以上の無呼吸が確認されるなど、適応条件が定められています。
自費診療の場合
保険適用外で精密検査を希望する場合は、全額自己負担(10割)となります。
この場合、施設によりますが、費用は概ね5~10万円程度が相場となります。
例として、NCNP病院では保険適用なしの場合、約18万円の負担になると計算されています。
| 検査内容 | 診療報酬点数例 | 総額(円) | 患者自己負担額(3割の場合) | 備考 |
|---|---|---|---|---|
| PSG検査(一般病院・クリニック例) | 約3,570~4,760点+脳波解析加算180点+入院基本料 | 約50,000~67,000円* | 約15,000~20,000円 | 施設・入院形態により変動。検査内容に入院料が含まれる。 |
| PSG検査(高度管理例:NCNP病院) | 同上 | ※例:約183,000円 | 約55,000円 | 個室検査入院等、手厚い管理の場合は自己負担額が高くなる。 |
*点数換算額に入院基本料を含む場合の一例(施設ごとに異なる)
簡易検査(スクリーニング検査)の費用
PSGに先立ち、自宅で行う携帯型終夜モニタリング(簡易睡眠ポリグラフ検査)があります。
測定項目を絞った小型装置を用い、主に気流、呼吸努力、酸素飽和度を記録します。
保険点数では720点に区分され、3割負担の場合は2,200円程度(施設によっては2,000~3,000円が目安)となります。
あるクリニックでは、簡易検査は保険適用3割負担で約2,700円前後と案内されています。
簡易検査で無呼吸低呼吸指数(AHI)が重症域の場合、そのまま確定診断として治療方針を決めることもありますが、多くの場合、精密評価のためにPSG検査の予約につながります。
また、終夜経皮酸素飽和度測定(パルスオキシメトリ記録)のみを行う簡便な検査もあり、これも保険適用可能で、機器装着指導料など含めても数百~千円台の自己負担で受けられます。
いびきや低酸素疑いのスクリーニングとして、自宅で指にパルスオキシメータを装着し、一晩測定してSpO₂の変動から無呼吸の可能性を評価する方法です。
気流や脳波が取れないため診断精度は限定的ですが、初診時の参考情報として活用されるケースがあります。
| 検査内容 | 診療報酬点数 | 総額(円) | 患者自己負担額(3割の場合) | 備考 |
|---|---|---|---|---|
| 簡易睡眠ポリグラフ検査 | 720点 | 7,200円 | 約2,200円 | 施設により2,000~3,000円程度が目安。 |
| 終夜経皮酸素飽和度測定(パルスオキシメトリ) | (別途設定) | 数百~1,000円台 | 数百~1,000円台 | 機器装着指導料等を含む場合もあり、低コストで実施可能。 |
終夜CPAPトライアルの費用
CPAPタイトレーション検査
PSG検査でOSA(閉塞性睡眠時無呼吸症候群)と診断された後、治療としてCPAPを導入する際に、適正圧を決めるための検査が行われます。
方法としては、(1)再度一泊入院の上でPSGを行いながらCPAP圧を段階調節する方法、または(2)自宅で自動調節式CPAP(AutoCPAP)を貸与し、数日~数週間モニタリングする方法があります。
前者の場合、追加のPSG検査1回分とほぼ同額となり、保険適用・3割負担で約15,000円前後が目安です。
後者の場合は、機器レンタル料やデータ解析料が発生しますが、CPAP装置は治療として保険適用(月額レンタル)となるため、試験的装着期間は治療の一環として扱われ、特別な検査料として請求されることは少ないです。
| 検査・治療内容 | 費用(保険適用の場合) | 備考 |
|---|---|---|
| 終夜CPAPタイトレーション検査(PSG下) | 約15,000円前後 | 診断PSGと同程度の費用。個室検査入院の場合は変動する。 |
| 在宅AutoCPAPトライアル | 特別な検査料としては請求せず、CPAPレンタル料に含む | 治療開始後の導入期にモニタリング・圧調整を行う。 |
CPAP治療の維持費用
日本ではCPAP装置は医療機関からレンタルされ、保険適用の場合、毎月の自己負担は約4,000~5,000円程度です。
この料金には定期診察料、機器管理料、使用データの解析・フォローアップが含まれています。
CPAP治療は長期にわたるため、経済的負担も考慮されますが、保険制度下では比較的安価に継続でき、年間の自己負担は概ね5万円程度となります。
| 検査・治療内容 | 費用(保険適用の場合) | 備考 |
|---|---|---|
| CPAP治療の維持費用 | 月額約4,000~5,000円 | 定期診察料・機器管理料含む。年間負担は約50,000円程度(保険適用の場合)。 |

生活習慣との関係と対策
睡眠時無呼吸症候群は生活習慣病との関連が深く、検査の結果からライフスタイルを見直すことが重要となるケースがあります。ここでは、睡眠障害と生活習慣の関係、および具体的な対策例を紹介します。
体重管理と運動
肥満は睡眠時無呼吸症候群の発症リスクを高めます。首周りや舌根部に脂肪がつくと、気道が狭くなりやすいです。
適度な食事制限と有酸素運動によって体重をコントロールすると、無呼吸の回数が減ることがあります。医療機関で栄養指導や運動指導を受けると、より効果的に継続しやすくなるでしょう。
就寝前の飲酒・喫煙の影響
お酒にはリラックス効果がある反面、睡眠が深くなるわけではなく、気道を弛緩させて無呼吸を悪化させる可能性があります。
喫煙も喉や気管支に炎症をもたらし、呼吸障害を助長する要因となる場合があります。就寝前の飲酒と喫煙を控えるのは、睡眠の質の向上に寄与する大切な取り組みです。
食事のタイミングや内容
夜遅くに大量の食事を摂ると、胃の内容物が逆流しやすくなり、いびきを増幅させたり呼吸に影響が出たりする場合があります。夕食は寝る2〜3時間前までに済ませることが望ましいです。
また、脂質が多い食事ばかりでは肥満にもつながりやすいため、バランスのとれた食事を心がけると良いでしょう。
睡眠環境の整備
部屋の明るさや温度・湿度、寝具の硬さなども睡眠の質に関わります。ストレスや不安で寝付けないときはリラックスできる環境づくりが役立ちます。
照明を暗くして寝る少し前からスマートフォンを見ないようにすると、スムーズな入眠をサポートしやすいです。
ストレスマネジメント
日常生活のストレスが睡眠に悪影響を及ぼすことがあります。仕事の忙しさや精神的負担などで夜間の覚醒が増え、結果的に睡眠時無呼吸の症状が強く出るケースも見られます。
深呼吸やストレッチなど、穏やかな呼吸法やリラックス法を見つけておくのもひとつの方法です。
ここで、生活習慣改善の具体例をリストアップします。
- 食事:寝る前2〜3時間の間食を控える
- 運動:週に2~3回の有酸素運動(ウォーキングや水泳など)
- 休養:仕事や家事の合間に短い休憩を入れる
- 禁煙:少しずつ本数を減らしてみる
- ストレス:気晴らしの趣味やリラクゼーションを取り入れる
生活習慣の見直しとあわせて、睡眠ポリグラフ検査結果による経時的な変化を把握できると、より効果的に対策を行いやすくなります。
生活習慣対策のポイントをまとめた表を紹介します。
| 取り組み | 期待できる効果 |
|---|---|
| 適度な有酸素運動 | 体重管理、血圧改善、ストレス解消 |
| アルコール摂取の制限 | 無呼吸の悪化防止、深い眠りを妨げない |
| 禁煙 | 気道炎症の軽減、全身の健康状態向上 |
| 規則的な生活リズム | 睡眠リズムの安定、内分泌ホルモンバランスの改善 |
| 就寝前のリラックス習慣 | 入眠障害や中途覚醒の軽減 |

よくある質問と今後の展望
睡眠ポリグラフ検査を受ける前に、患者さんから寄せられる疑問がいくつかあります。ここでは、よくある質問を通して検査や睡眠障害の理解を深めるとともに、今後の治療・研究動向についても触れてみます。
検査がうまく眠れなかった場合どうなるのか
慣れない装置や環境により眠れないこともあります。しかし、仮に普段ほど熟睡できなくても、検査に必要なデータ量を確保できるケースが多いです。
たとえ睡眠時間が短くても、睡眠ポリグラフ検査は多方面の生理信号を記録し続けるため、参考になる情報を得やすいです。
痛みや副作用はあるのか
身体に電極やバンドを装着すること自体に痛みはほとんどありません。
副作用も通常はなく、むしろ安心して受けられる検査とされています。粘着テープでかぶれる可能性がある場合は、医療従事者に伝えると配慮してくれることもあります。
どのくらいの頻度で検査を行うのか
治療を始める前の診断目的の1回実施で十分な場合もあれば、CPAPなどの治療効果を評価するために再度検査が必要になることもあります。
症状の程度や経過、合併症の有無によって異なるため、主治医との相談で決めます。
在宅で検査はできないのか
在宅で行う簡易検査が存在しますが、脳波を測定できないなど限界があるため、診断が難しい場合や症状が複雑な場合には入院(または医療機関での一泊)が推奨されます。
まずは簡易検査を経て精密検査として睡眠ポリグラフに進む流れもあります。
今後の治療・研究の方向性
睡眠時無呼吸症候群を中心とする睡眠障害に対する研究は、睡眠医学や循環器内科、脳神経分野などさまざまな領域で進んでいます。
医療用機器や治療方法の選択肢が増え、デジタル技術を活用したリモートモニタリングなども注目されてきています。日常生活でのデータを蓄積し、より個々人に合わせたアプローチが展開されつつあります。
ここで、睡眠ポリグラフ検査に関するFAQを簡単にまとめます。
| 質問 | 回答 |
|---|---|
| 装置をつけたまま本当に眠れるのか | 一定の違和感はあるが、慣れてくれば十分に眠れるケースが多い |
| どこに相談すればよいのか | 呼吸器内科、循環器内科、耳鼻咽喉科などの医療機関で相談可能 |
| 健康保険は適用されるのか | 条件を満たす場合は保険の適用対象となるが、詳細は医療機関に確認を |
| 子どもや高齢者でも受けられるのか | 年齢を問わず実施可能。ただし専門医の判断が必要 |
| CPAPを始めるときに必ず受ける検査か | 無呼吸の程度やタイプを確認しなければいけないので、多くの場合で必要になる |
睡眠ポリグラフ検査は、睡眠障害の理解を深めて適切な治療へつなげるために重要です。
生活習慣を見直すだけでなく、必要に応じて医療機関を受診して専門的な診断と治療を受けると、快適な睡眠と健康的な生活が期待できます。
以上



