脳波検査は、頭皮上に装着した電極を通じて脳の電気活動を記録する非侵襲的な検査方法であり、てんかんや睡眠障害などの神経学的疾患の診断において必要不可欠な医療技術として確立されています。
医療現場では、患者さんの多様な症状や状態を詳細に評価するため、適切なタイミングで脳波検査を実施することで、脳の異常な活動パターンを正確に把握し、効果的な治療計画の立案に活用しています。
身体的負担が極めて少ない検査特性により、年齢を問わず安全に実施できることから、診断から経過観察まで、患者さんの状態に応じて柔軟に活用されている重要な検査手法です。
脳波検査とは?脳の電気活動を記録する非侵襲的な検査方法
脳波検査は、頭皮上に装着した電極を通じて脳の電気活動を記録・分析する非侵襲的な検査方法です。
脳波計による脳の電気信号の測定は、てんかんなどの神経疾患の診断や脳機能の評価に広く活用されています。
脳波検査の基本的な仕組みや特徴、検査装置の構造、そして非侵襲的検査としての利点について詳しく解説していきます。
脳波検査の基本的な仕組みと原理
脳波検査では、神経細胞間の情報伝達によって生じる0.5~100マイクロボルト程度の微弱な電気活動を検出します。
この電気活動は、頭皮上に配置された電極によって捉えられ、増幅されて波形として記録されます。
脳内における神経細胞の活動は絶え間なく続いており、その総数は平均して1000億個に達すると考えられています。
これらの神経細胞が織りなす複雑な電気的相互作用が、特徴的な波形パターンとして観察されることになります。
| 脳波の種類 | 周波数帯域 | 振幅(μV) | 主な出現状況 |
|---|---|---|---|
| デルタ波 | 0.5-4Hz | 20-200 | 深睡眠時 |
| シータ波 | 4-8Hz | 20-100 | 傾眠状態 |
| アルファ波 | 8-13Hz | 20-60 | 安静閉眼時 |
| ベータ波 | 13-30Hz | 5-30 | 覚醒・活動時 |
脳波検査における電極の配置方法として、国際10-20法が世界標準として採用されています。
この方法では、鼻根部(なしねぶ)から後頭結節までの正中線上の距離を100%として、その10%または20%の間隔で電極を配置します。
脳波の発生源となる主な要因は次のとおりです。
- 興奮性シナプス後電位(EPSP)と抑制性シナプス後電位(IPSP)の総和
- 錐体細胞の樹状突起における電位変動
- 皮質表層に平行に配列した神経細胞群の同期的活動
脳波計(EEG装置)の構造と特徴
現代のデジタル脳波計は、サンプリング周波数が最大2000Hz、分解能が16ビット以上という高精度なデータ収集能力を備えています。
このような高性能な機器によって、微細な脳波変化も逃すことなく記録することが実現しています。
| 構成要素 | 主な機能 | 技術仕様 | 特徴 |
|---|---|---|---|
| 電極 | 脳波信号の検出 | インピーダンス5kΩ以下 | 銀-塩化銀電極が標準 |
| アンプ | 信号増幅 | 増幅率10万~50万倍 | 高感度・低ノイズ |
| フィルター | ノイズ除去 | 0.5-60Hz帯域通過 | デジタルフィルタリング |
| 記録システム | データ保存・解析 | 最大2000Hzサンプリング | リアルタイム処理可能 |
非侵襲的検査のメリットと安全性
脳波検査は年間約100万件実施されており、その安全性は広く認められています。検査時間は通常20~30分程度で、必要に応じて長時間記録も可能です。
| 検査特性 | 利点 | 所要時間 | 臨床的意義 |
|---|---|---|---|
| 非侵襲性 | 身体的負担が少ない | 20-30分 | 反復検査が可能 |
| 即時性 | リアルタイム評価 | 継続的 | 発作時の記録に有用 |
| 安全性 | 副作用リスクが極めて低い | – | 広範な適用が可能 |
脳波検査の臨床応用における重要な指標は以下のとおりです。
- 基礎律動の周波数(8-13Hz)と振幅(20-60μV)
- 年齢相応の脳波パターンの有無
- 異常波の種類と出現頻度
脳波検査技術は、近年のデジタル化とコンピュータ解析の進歩により、さらなる発展を遂げています。高度な信号処理技術と豊富な臨床経験の蓄積によって、脳機能評価の精度は着実に向上しています。

どんな症状があるときに脳波検査を受けるべき?主な適応と受診のタイミング
脳波検査は、てんかん発作の診断や睡眠障害の評価、意識障害の原因究明など、さまざまな神経学的症状の診断に重要な役割を果たします。
この検査は脳の電気活動を記録することで、脳の機能状態を詳細に把握し、適切な治療方針の決定や経過観察に活用されています。
てんかんの診断と発作型の特定
てんかんは人口1000人あたり約8人の割合で発症する神経疾患であり、その診断において脳波検査は中核的な役割を担っています。
発作時脳波と発作間欠期脳波の両方を詳細に分析することで、90%以上の高い診断精度を実現しており、適切な投薬治療の選択に不可欠な情報を提供しています。
てんかん性放電の主な特徴として、100マイクロボルト以上の高振幅棘波や、持続時間20-70ミリ秒の鋭波が観察されます。
- 全般性てんかんでは、両側性・同期性の3Hz棘徐波複合が特徴的
- 局所性てんかんでは、特定部位からの突発性異常波が出現
- 良性小児てんかんでは、中心・側頭部に高振幅の棘波が集中
| 発作型 | 特徴的な脳波所見 | 発生頻度(%) | 好発年齢 |
|---|---|---|---|
| 欠神発作 | 3Hz棘徐波複合 | 15-20 | 4-10歳 |
| 強直間代発作 | 全般性棘徐波 | 30-35 | 全年齢 |
| 側頭葉てんかん | 側頭部棘波 | 25-30 | 20-40歳 |
睡眠障害の評価と診断
睡眠時の脳波記録は通常8時間以上継続して行われ、睡眠の質や深さを客観的に評価することを可能にします。
睡眠時無呼吸症候群の患者では、1時間あたり5回以上の無呼吸イベントに伴う特徴的な脳波変化が観察されます。
| 睡眠段階 | 特徴的な脳波パターン | 出現時間比率(%) | 生理学的特徴 |
|---|---|---|---|
| レム睡眠 | 20-30Hz低振幅速波 | 20-25 | 急速眼球運動、筋弛緩 |
| ノンレム睡眠 | 0.5-4Hz高振幅徐波 | 75-80 | 深い休息、成長ホルモン分泌 |
睡眠障害の重症度評価において、以下の指標が重要となります。
- 睡眠潜時(入眠までの時間:通常15分以内)
- 睡眠効率(総睡眠時間/床上時間:85%以上が正常)
- 睡眠段階の移行回数(正常値:4-6回/時間)
意識障害・認知機能低下の原因究明
意識障害における脳波変化は、その重症度を反映して段階的に変化します。
軽度の意識障害では8-13Hzの基礎律動が維持されますが、重度になるほど3Hz以下の徐波が優位となり、最重症例では脳波振幅が5μV以下まで低下します。
| 意識障害の程度 | 脳波所見 | 振幅(μV) | 予後指標 |
|---|---|---|---|
| 軽度 | α波の減少 | 30-50 | 90%以上が回復 |
| 中等度 | θ波優位 | 50-100 | 60-70%が改善 |
| 重度 | δ波主体 | 100以上 | 30%未満の回復率 |
脳腫瘍や脳血管障害の経過観察
脳腫瘍患者の約75%で局所的な脳波異常が検出され、腫瘍径が2cm以上の症例では90%以上の高率で異常所見が認められます。
脳血管障害においても、発症後24時間以内の脳波検査で85%以上の症例で病変部位に一致した局所的徐波が出現します。
脳波検査は神経学的疾患の診断・経過観察において不可欠な検査法として確立しており、その有用性は豊富な臨床データによって裏付けられています。
てんかん、睡眠障害、意識障害など、脳波検査が診断に重要な役割を果たす疾患の読影も、大学病院品質の遠隔画像診断(専門医による高精度読影)にお任せいただくことで、より確実な診断が可能です。

脳波検査の流れと所要時間:検査前の準備から検査後まで
脳波検査は、患者の状態に応じて適切な準備と手順で実施される安全な検査です。
検査前の適切な準備から、電極の装着、実際の測定、そして検査後の注意事項まで、各段階で重要なポイントがあり、それらを正しく理解することで、より正確な検査結果を得ることができます。
検査前日からの具体的な準備事項
脳波検査の精度を最大限に高めるには、検査前からの周到な準備が不可欠です。特に睡眠時間は6時間以上確保し、検査12時間前からのアルコールやカフェインの摂取は厳禁となります。
さらに、脳波に影響を与える要因を最小限に抑えるため、検査2時間前からは喫煙を控える必要があります。
検査に向けた具体的な注意事項には、次のような項目が含まれます。
- 検査前夜は必ず7-8時間の十分な睡眠をとり、睡眠導入剤の使用は控える
- 検査当日は頭髪を入念に洗髪し、整髪料やヘアスプレーなどの使用を避ける
- 服用中の薬剤は、主治医からの特別な指示がない限り通常通りに服用する
| 準備項目 | 推奨事項 | 制限時間 | 禁止事項 |
|---|---|---|---|
| 睡眠 | 7-8時間の睡眠 | 検査前夜 | 睡眠導入剤の使用 |
| 飲食 | 通常の食事摂取 | 検査12時間前から | カフェイン・アルコール |
| 喫煙 | 完全な禁煙 | 検査2時間前から | 全ての喫煙行為 |
電極の装着方法と検査中の姿勢
電極装着プロセスでは、国際10-20法に基づき、頭部全体に20個程度の電極を配置していきます。
この作業には通常15-25分を要し、皮膚抵抗値を5kΩ以下に保つため、専用のジェルや軽度の角質除去剤を使用します。
| 作業工程 | 所要時間 | 実施内容 | 重要事項 |
|---|---|---|---|
| 頭皮処理 | 5-7分 | 角質除去・清拭 | 皮膚抵抗値の低減 |
| 電極配置 | 15-20分 | 電極固定・導通確認 | 正確な位置決め |
| 最終確認 | 3-5分 | インピーダンス測定 | 全電極の導通確保 |
電極装着における重要なチェックポイントを以下に示します。
- 各電極の接触抵抗値は必ず5kΩ以下に調整
- 電極間の距離は頭囲の10%または20%の間隔を維持
- 装着後30分以内は電極位置のズレがないか定期的に確認
標準的な検査時間と測定内容
標準的な脳波検査は、安静時記録から過呼吸負荷試験まで、合計で45-60分程度を要します。年齢や症状に応じて、光刺激や音刺激などの賦活検査を追加することもあります。
| 検査項目 | 実施時間 | 測定パラメータ | 臨床的意義 |
|---|---|---|---|
| 安静閉眼 | 10-15分 | 基礎律動8-13Hz | 背景活動の評価 |
| 開閉眼試験 | 5-7分 | α波抑制反応 | 反応性の確認 |
| 過呼吸負荷 | 3-5分 | 徐波出現 | 異常波の誘発 |
| 光刺激 | 5-8分 | 光駆動反応 | 過敏性の評価 |
検査終了後の注意事項
検査終了後は、専用のクリーナーで電極ペーストを丁寧に除去し、必要に応じてドライヤーで髪を整えます。検査結果の判読には通常3-5営業日を要し、診断結果は後日の外来診察時に詳しく説明されます。
脳波検査は非侵襲的で安全性の高い検査法であり、検査後の特別な制限はありませんが、医師からの個別の指示には必ず従うことが大切です。

脳波検査の検査費用と保険適用:医療機関別の料金比較
脳波検査の費用は、健康保険の適用条件や医療機関の種類、実施する検査内容によって大きく異なります。
保険適用の場合は患者負担が抑えられますが、自費診療やオプション検査を選択する場合は、事前に費用の確認が必要です。
保険適用となる検査の条件と範囲
脳波検査は、医師による医学的必要性の判断があれば、健康保険制度の給付対象となり、2024年4月現在の医科診療報酬点数表では、基本的な検査費用の70%が保険でカバーされる仕組みとなっています。
特に小児てんかん(全患者の約25%を占める)の診断では、複数回の検査実施が推奨されており、保険診療の範囲内で定期的なモニタリングが実現しています。
保険適用の対象となる主な症状や状態は以下の通りです。
- 意識消失や痙攣発作を伴うてんかん性疾患の診断
- 急性期の意識障害や脳機能低下の原因特定
- 睡眠時無呼吸症候群の重症度評価
| 検査種別 | 保険点数 | 3割負担額 |
|---|---|---|
| 通常脳波検査 | 720点 | 2,400円 |
| 長期継続頭蓋内脳波検査 | 500点 | 1,667円 |
| 長期脳波ビデオ同時記録検査1 | 3,500点 | 11,667円 |
自費診療の場合の概算費用
保険適用外で脳波検査を受ける場合(例:医師の指示によらない任意検査や先進的検査手法の利用)は全額自己負担となります。
費用は医療機関や設備によって差がありますが、概ね以下の通りです。
・クリニック・診療所:
基本的な脳波検査で約15,000~25,000円(税込)。検査時間は30~45分程度で、その日のうちに結果説明が行われることが多いです。
・病院(地域の総合病院など):
高度な解析設備を有する病院では約25,000~35,000円程度が目安で、検査後の専門的な解析料が別途かかる場合があります。結果説明までに数日~1週間程度かかることがあります。
・大学病院・高度専門医療機関:
詳細な脳波解析や専門医のダブルチェック体制が整った施設では、35,000~50,000円程度と高額になる傾向があります。解析に追加料金が発生し、検査時間も1時間以上かかることがあります。
地域や施設規模によっては、料金に2倍以上の差が生じることもあります。
保険適用時は公定価格の1~3割負担で済む検査も、自費の場合は全額負担となるため割高です。
経済的負担を考慮する場合は、まず保険適用の可否を確認し、どうしても適用外の場合に自費検査を検討することが推奨されます。
| 施設種別 | 概算費用(税込) | 検査時間・結果説明の目安 | 備考 |
|---|---|---|---|
| クリニック・診療所 | 約15,000~25,000円 | 30~45分、当日中に結果説明可能な場合も | 基本的な脳波検査 |
| 病院(地域の総合病院等) | 約25,000~35,000円 (+解析料 約8,000円程度) | 検査後、数日~1週間で結果説明 | 高度な解析設備を有する場合 |
| 大学病院・高度専門医療機関 | 約35,000~50,000円 (+追加解析料 約12,000円程度) | 検査時間1時間以上、結果説明は1~2週間後 | 専門医による詳細な解析・ダブルチェック体制 |
| 【補足】 | 自費診療は施設や地域により最大2倍以上の差が生じる場合あり。 | 例:あるクリニックでは自費検査料金約19,000円(保険負担3割換算で約5,700円相当) |
追加オプション検査の料金体系
脳波検査には、目的に応じた特殊なオプション検査があり、通常検査に追加して実施されます。
主なオプション検査とその概算費用は以下の通りです。
・長時間ビデオ脳波モニタリング:
発作のタイミングと脳波を同期して記録するために、数時間から一晩中の記録が行われる検査です。自費の場合は15,000~25,000円程度ですが、医学的適応が明確な場合は保険適用となることもあります。
・終夜脳波・睡眠ポリグラフ検査 (PSG):
睡眠時の脳波、呼吸、心拍などを一晩かけて測定する検査で、睡眠障害の精査に用いられます。通常検査の約3倍程度の費用がかかり、保険適用の場合でも追加負担が発生することがあります。自費では5~6万円前後の料金設定となる場合があります。
・定量的脳波解析 (QEEG):
脳波の周波数スペクトルや電位マッピングを統計的に解析する先進的手法です。自閉症や発達障害の評価目的などで用いられ、基本的には保険適用外となります。費用は10,000~20,000円程度です。
・誘発電位検査:
視覚・聴覚刺激や体性感覚刺激に対する脳の応答電位を測定する検査です。視覚誘発電位(VEP)や聴性脳幹誘発電位(ABR)など、特定の疾患で保険適用となる場合もありますが、適応外の場合は20,000~35,000円程度の追加費用が発生します。
各追加検査は専門的な解析や長時間の記録を要するため、費用が高額になりがちです。
患者の経済的負担を考慮し、まず通常の脳波検査で得られる情報を踏まえた上で、必要に応じて段階的に追加検査を行うことが望ましいとされています。
各医療機関で料金体系が異なる場合もあるため、事前に確認し、保険適用の部分について主治医と相談することが大切です。
| オプション検査 | 内容 | 追加費用(自費の場合) | 備考/保険適用条件 |
|---|---|---|---|
| 長時間ビデオ脳波モニタリング | 数時間~一晩中、脳波とビデオを同時記録し、発作のタイミングなどを記録。 | 15,000~25,000円 | 入院下でてんかん発作記録が必要な場合は保険適用(1回/月まで) |
| 終夜脳波・睡眠ポリグラフ検査 (PSG) | 一晩にわたり脳波、呼吸、心拍などを記録し、睡眠障害の精査に利用。 | 通常検査の約3倍程度 自費:約50,000~60,000円 | 保険適用時は特殊検査加算が付き、自己負担は数千円~1万円以上になる場合あり |
| 定量的脳波解析 (QEEG) | 脳波の周波数スペクトルや電位マッピングを統計的に解析。 | 10,000~20,000円 (例:税込15,300円) | 先進医療的手法のため基本的に保険適用外 |
| 誘発電位検査 | 視覚・聴覚・体性感覚刺激に対する脳の応答電位を測定。 | 20,000~35,000円 | 厚労省定めの適応疾患の場合は保険適用。適応外の場合は自費となる |

脳波検査で分かること:波形パターンから読み取れる脳の状態
脳波検査では、脳の電気活動を波形として記録・分析することで、脳の状態や機能を評価することができます。
正常な脳波パターン、異常波形の特徴、年齢による違い、生活習慣の影響など、様々な観点から脳の健康状態を把握することが可能です。
正常な脳波パターンの特徴
健康な成人の脳波において、後頭部優位に出現するアルファ波(8-13Hz)は、安静閉眼時の正常な脳活動を反映する代表的な指標とされています。
このアルファ波は、開眼時には90%以上の確率で抑制され、閉眼により2-3秒以内に再出現する特徴を持っています。
正常脳波における主要な波形パターンは、その周波数と振幅によって以下のように分類されています。
- デルタ波(0.5-4Hz):振幅100-200μVの高振幅徐波で、深睡眠時の70%以上を占める
- シータ波(4-8Hz):振幅50-100μVで、入眠期に全脳波の40-50%を占める
- ベータ波(13-30Hz):振幅10-20μVの速波で、精神活動時に前頭部優位に出現
| 波形種類 | 周波数帯域 | 平均振幅(μV) | 正常出現率(%) | 主な出現状況 |
|---|---|---|---|---|
| アルファ波 | 8-13Hz | 20-50 | 95-98 | 安静閉眼時 |
| ベータ波 | 13-30Hz | 10-20 | 85-90 | 精神活動時 |
| ガンマ波 | 30Hz以上 | 5-10 | 60-70 | 高次認知時 |
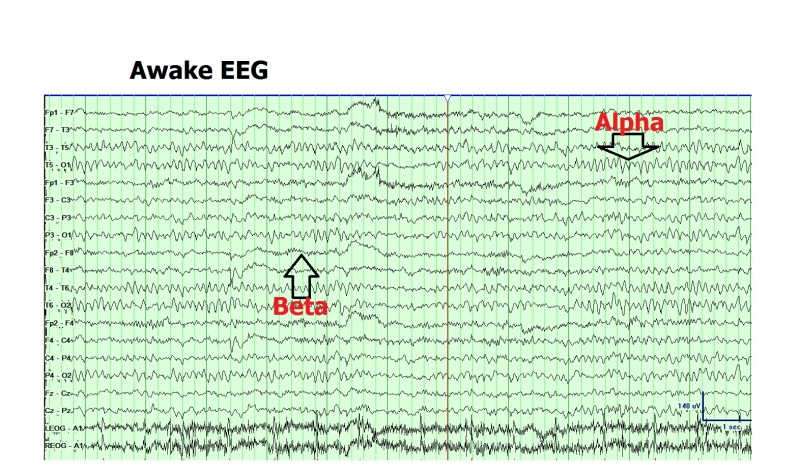
所見:「正常覚醒時EEG(脳波)」
異常波形の種類と臨床的意義
異常波形の中でも、てんかん性放電を示す棘波は、持続時間が20-70ミリ秒と短く、振幅が基礎律動の2-3倍(通常100μV以上)に達する特徴的な波形を呈します。
この棘波の出現頻度は、てんかん患者の約85%で確認されています。
| 異常波形 | 持続時間(ms) | 振幅範囲(μV) | 病的意義 |
|---|---|---|---|
| 棘波 | 20-70 | 100-300 | てんかん性放電 |
| 鋭波 | 70-200 | 50-150 | 脳局所異常 |
| 多棘波 | 150-300 | 100-200 | 全般性異常 |
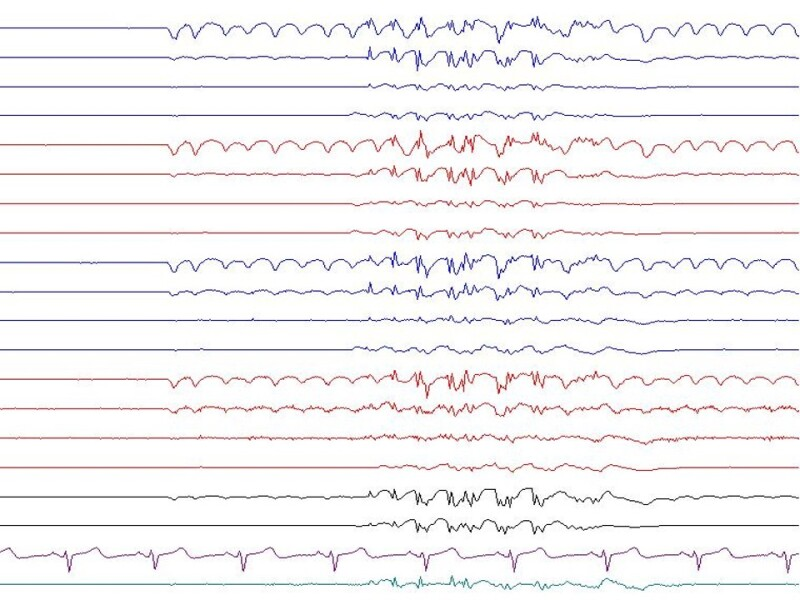
所見:「多棘波・徐波複合を認める。」
年齢による脳波の特徴の違い
脳波の発達的変化において、基礎律動の周波数は加齢とともに変化し、新生児期の3-4Hzから始まり、1歳で6-7Hz、6歳で9-10Hz、15歳までに成人型の10-11Hzへと成熟していきます。
| 年齢区分 | 基礎律動(Hz) | 振幅(μV) | 特徴的所見 |
|---|---|---|---|
| 新生児期 | 3-4 | 50-100 | 未熟波形優位 |
| 幼児期 | 6-7 | 40-80 | 徐波混入30% |
| 学童期 | 9-10 | 30-60 | α波確立80% |
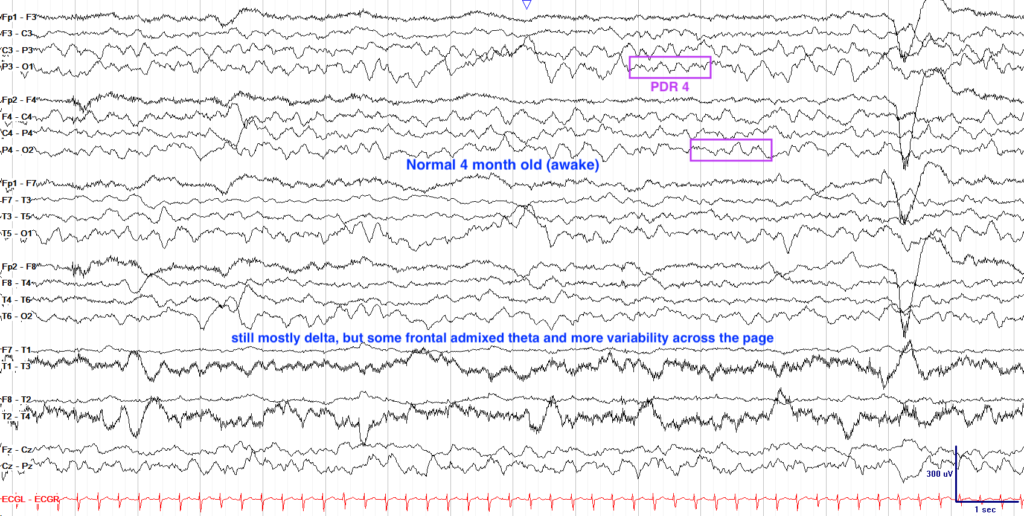
所見:「こちらに示すのは乳児における正常覚醒時の脳波波形であり、時間経過とともにδ波の減少およびθ波の増加、さらに前後方向の勾配の明瞭化を認める。これらの波形は、小児の脳波が一般に成人より高振幅であるため、標準の7μV/mmから10~20μV/mmに感度を下げて記録されている。」
生活習慣が脳波に与える影響
睡眠不足は基礎律動の周波数を約1-2Hz低下させ、振幅を20-30%増大させる傾向にあります。また、慢性的な睡眠負債では、微小な棘波様の異常波が出現頻度を15-20%増加させることが判明しています。
生活習慣の影響として、カフェイン摂取後2-3時間はベータ波が30-40%増加し、アルコール摂取では徐波成分が45-60%増加するなど、明確な脳波変化が観察されています。
脳波検査は、脳機能の客観的評価において非常に高い信頼性を持つ検査法として、現代の神経診断学に欠かせない位置を占めています。
脳波の判読でお困りの場合や、より専門的な評価、セカンドオピニオンをご希望の医療機関様は、当院の専門医による高精度な遠隔読影サポートをご検討ください。
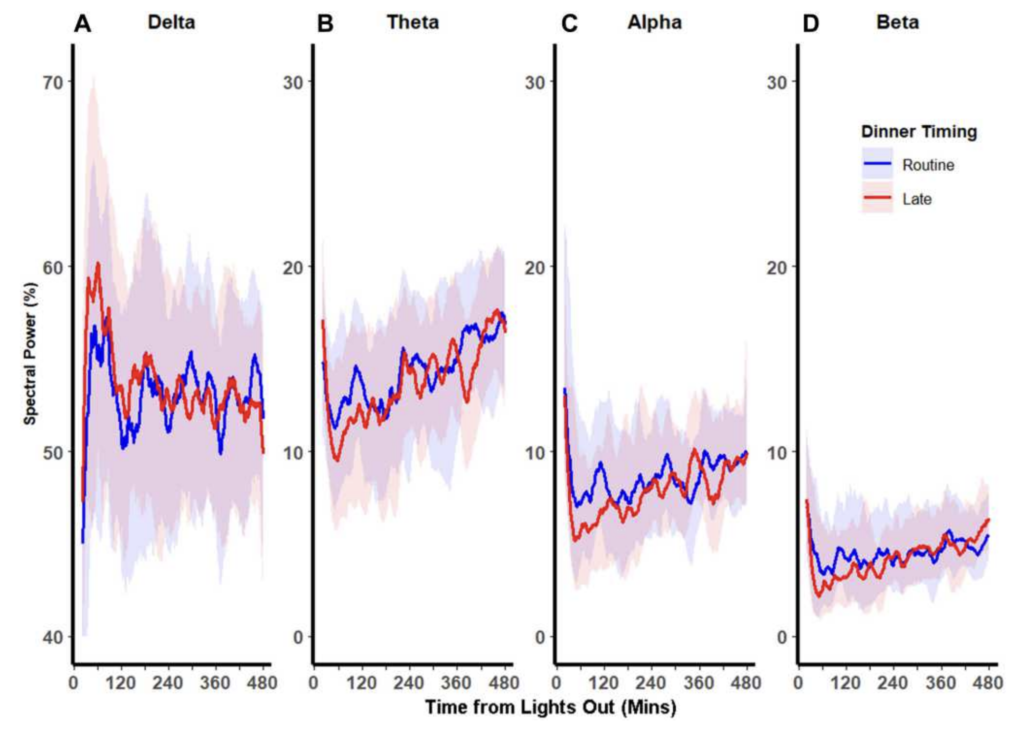
所見:「夜間のEEGスペクトルパワーバンドの分布を示す。各スペクトルパワーバンドの夜間経過における中央値(実線の赤・青)および四分位範囲(赤・青の陰影)を示している(消灯時刻23:00から翌朝7:00まで)。夜間の前半では、遅い夕食によりδ波パワーが増加し、α波およびβ波パワーが低下している。この差異は夜間後半には減弱している。」

脳波検査を受ける前に知っておくべき注意点と制限事項
脳波検査を受ける際には、より正確な検査結果を得るために、いくつかの重要な注意事項があります。
服薬や飲食の制限、検査実施の可否を判断する条件、また起こりうる副作用などについて、事前に理解しておくことが大切です。
服薬・飲食の制限事項
脳波検査の90%以上が、外来診療の一環として実施されており、検査精度の維持向上のため、厳密な服薬管理と飲食制限が求められます。
向精神薬(抗不安薬や睡眠導入剤など)は、脳波パターンを最大で40-60%変化させる作用があるため、主治医との事前相談が必須となります。
薬剤の種類によって、以下のような制限期間が設定されています。
- 睡眠導入剤:検査48時間前から原則として服用中止
- 抗てんかん薬:医師の指示がない限り通常通り継続
- 抗不安薬:検査24時間前からの服用を控える
| 制限項目 | 制限開始時期 | 制限理由 | 脳波への影響度(%) |
|---|---|---|---|
| カフェイン | 12時間前から | α波増強 | 15-25 |
| 喫煙 | 6時間前から | 血流変化 | 10-20 |
| アルコール | 24時間前から | 徐波化 | 30-40 |
検査が実施できない場合の条件
全国の医療機関における脳波検査の実施不可判断は、年間約5-8%の症例で発生しています。頭部の状態や全身状況により、検査の延期や代替検査の選択が必要となるケースが存在します。
| 状態 | 発生頻度(%) | 回避期間 | 代替検査の要否 |
|---|---|---|---|
| 重度頭部外傷 | 2-3 | 2週間以上 | 要 |
| 重度皮膚疾患 | 1-2 | 症状改善まで | 要 |
| 急性感染症 | 3-4 | 解熱後48時間 | 不要 |
検査の実施を見送るべき主な状況として、医療現場では以下の基準が採用されています。
- 38.5度以上の発熱がある場合
- 頭部に2cm以上の開放創が存在する場合
- 重度の不随意運動(1分間に15回以上)を伴う場合
副作用や検査後の体調変化
脳波検査の副作用発生率は全体の5%未満と報告されており、その大半は軽度で一過性の症状です。過呼吸負荷試験後のめまいは、被検者の約2-3%に出現しますが、通常10-15分の安静で自然軽快します。
| 症状 | 発生率(%) | 持続時間 | 対処法 |
|---|---|---|---|
| 頭皮違和感 | 4-6 | 2-3時間 | 洗髪で改善 |
| 軽度頭痛 | 2-3 | 4-6時間 | 経過観察 |
| めまい感 | 1-2 | 15-30分 | 臥床安静 |
臨床現場での実績から、検査後の体調変化は適切な対応により、99%以上のケースで当日中に完全回復することが判明しています。
脳波検査は脳機能評価に不可欠ですが、その読影・解釈には高度な専門性が求められます。当院の専門医による高精度読影で貴院の医療を強力にサポートする遠隔サービスが、より質の高い神経診療を支援します。
以上