感染症の一種である無鉤嚢虫症(むこうのうちゅうしょう)とは牛肉に寄生する条虫の一種によって引き起こされる寄生虫感染症です。
この病気は寄生虫の卵が含まれた生や加熱不十分な牛肉を摂取することで感染し世界中で発生が確認されています。
無鉤嚢虫症に感染すると腹痛や下痢、体重減少などの症状が現れることがありますが無症状のまま経過することもあります。
この寄生虫は人体内で成長し腸管内に長期間留まる可能性があるため早期発見と適切な対応が重要となります。

無鉤条虫症の主症状
無鉤条虫症は多くの場合無症状で進行しますが、患者さんによっては様々な症状が現れることがあります。
本項では専門家の知見を基に主な症状についてご説明します。
消化器系の不快感
無鉤条虫症に感染すると消化器系に影響が出ることが多く見られます。
患者さんは特に腹部の不快感や膨満感を訴えることが多いです。
これらの症状は食事の前後で悪化する傾向で日常生活に支障をきたすほどになる場合もあります。
| 症状 | 特徴 |
| 腹痛 | 間欠的で軽度から中等度 |
| 膨満感 | 食後に増悪することが多い |
栄養障害と体重減少
無鉤条虫は宿主の栄養を奪取するため長期間の感染では栄養障害が生じる可能性があります。
これにより現れる症状は次のようなものです。
- 体重減少
- 倦怠感
- 貧血
患者さんの中には食欲不振を訴える方もいらっしゃいますが、これも栄養状態の悪化に繋がる要因の一つです。
アレルギー反応
無鉤条虫の感染に対して体が過敏に反応しアレルギー症状を引き起こすことがあります。
これは寄生虫の代謝産物や死滅した虫体が免疫系を刺激することで生じると考えられているのです。
| アレルギー症状 | 発現部位 |
| 蕁麻疹 | 全身 |
| 掻痒感 | 主に体幹部 |
| 発疹 | 四肢や体幹 |
精神的影響
感染の事実を知ることで患者さんが精神的なストレスを感じることは珍しくありません。不安や抑うつ気分を訴える方もいらっしゃいます。
このような心理的な影響は身体症状と相まって患者さんのQOLを著しく低下させる可能性があるため注意が必要です。
稀な合併症
多くの場合重篤な症状は見られませんが、稀に深刻な合併症を引き起こすことがあります。
- 腸閉塞
- 胆管炎
- 膵炎
上記の症状が現れた際には迅速な医療介入が重要です。
| 合併症 | 主な症状 |
| 腸閉塞 | 激しい腹痛・嘔吐 |
| 胆管炎 | 黄疸・発熱・右上腹部痛 |
排出片節の確認
無鉤条虫症の特徴的な症状として患者さんが便中や下着に白い紐状の物体(虫体の片節)を発見することがあります。
この現象は感染の決定的な証拠となるため医療機関への受診理由となることが多いです。
Smith et al. (2019) の研究によると片節の自然排出を経験した患者さんの約80%が医療機関を受診したことが報告されています。

無鉤条虫症の原因とリスク要因を紐解く
無鉤条虫症は牛肉の生食や加熱不足が主な原因となる寄生虫感染症です。
ここでは感染のメカニズムやリスク要因について詳しく解説いたします。
感染源となる牛肉
無鉤条虫症の主な感染源は嚢虫に感染した牛肉です。嚢虫とは無鉤条虫の幼虫のことを指し感染した牛の筋肉内に存在します。
人間がこの嚢虫を含む牛肉を十分に加熱せずに摂取することで感染が成立します。
| 感染源 | 特徴 |
| 牛肉 | 嚢虫(幼虫)が筋肉内に存在 |
| 嚢虫 | 熱に弱く適切な加熱で死滅 |
感染リスクの高い調理法
次の調理法は嚢虫を死滅させるには不十分であり感染リスクが高くなる傾向です。
- 生食(ユッケなど)
- レアステーキ
- タルタルステーキ
これらの調理法では牛肉の中心部まで十分な加熱が行われないため生存した嚢虫を摂取してしまう危険性が高まります。
地理的要因と感染リスク
無鉤条虫症の感染リスクは地域によって異なり、牛の飼育環境や衛生管理の状況が感染リスクに大きく影響します。
| 地域 | 感染リスク |
| 発展途上国 | 比較的高い |
| 先進国 | 比較的低い |
発展途上国では家畜の衛生管理や食肉検査体制が十分でない事が多く感染リスクが高くなる傾向です。
一方先進国では厳格な衛生管理や食肉検査により感染リスクは相対的に低くなっています。
生活習慣と感染リスク
個人の食習慣や生活様式も無鉤条虫症の感染リスクに影響を与えます。
特に次のような習慣を持つ人々は感染リスクが高くなるでしょう。
- 牛肉の生食や加熱不足の料理を好む
- 海外旅行で現地の食文化を積極的に体験する
- 衛生管理が不十分な環境で食事をする機会が多い
これらの習慣は嚢虫に感染した牛肉を摂取する機会を増加させるため注意が必要です。
感染サイクルの理解
無鉤条虫の感染サイクルを理解することは感染リスクを適切に評価する上で重要です。
感染サイクルは以下のような流れで進行します。
- 感染した人間の糞便中に虫卵が排出される
- 牛が汚染された草を食べることで虫卵を摂取する
- 牛の体内で虫卵が孵化し嚢虫となって筋肉内に寄生する
- 人間が嚢虫に感染した牛肉を摂取することで成虫となる
| 段階 | 宿主 | 状態 |
| 1 | 人間 | 成虫 虫卵排出 |
| 2 | 牛 | 嚢虫(幼虫) |
| 3 | 人間 | 成虫に発育 |
このサイクルが途切れることなく続くことで感染が拡大していきます。
衛生環境と感染リスク
衛生環境の整備状況も無鉤条虫症の感染リスクに大きく関わっています。
適切な下水処理システムが整備されていない地域では人間の糞便中の虫卵が環境中に拡散しやすくなります。
これにより牛が感染する確率が高まり結果として人間への感染リスクも増大します。
- 不十分な下水処理施設
- 不適切な糞尿処理
- 汚染された水源の利用
上記のような環境要因は無鉤条虫症の感染リスクを高める大切な要素です。
無鉤条虫症の感染を防ぐためには個人の食習慣や生活様式の見直しだけでなく社会全体での衛生環境の改善が不可欠です。
地域の特性を考慮しつつ適切な予防対策を講じることが感染リスク低減には重要となります。

診察と診断プロセス
無鉤条虫症の正確な診断には専門的な知識と技術が求められます。
ここでは医療機関での診察から確定診断に至るまでのプロセスを詳しく解説します。
初診時の問診と身体診察
無鉤条虫症の診断においては患者さんの詳細な病歴聴取が重要です。
医師は食生活や海外渡航歴などについて丁寧に聞き取りを行います。
身体診察では一般的な健康状態の確認に加えて腹部の触診なども実施されることがあります。
| 問診項目 | 確認内容 |
| 食習慣 | 牛肉の生食経験など |
| 渡航歴 | 感染リスクの高い地域への訪問 |
糞便検査による虫卵の検出
無鉤条虫症の診断において最も一般的かつ確実な方法は糞便検査です。
患者さんから提供された糞便サンプルを顕微鏡で観察し虫卵や片節の有無を確認します。
この検査で得られる特徴的な所見は次の通りです。
- 虫卵の観察(楕円形で茶褐色)
- 成熟片節の確認(自力運動する場合あり)
糞便検査は非侵襲的で患者さんの負担が少ない利点がありますが、感度が比較的低いという課題もあります。
血清学的検査
血清学的検査は無鉤条虫症の診断補助として用いられることがあります。
方法としては患者さんの血液サンプルを用いて寄生虫に対する抗体の有無を調べるのです。
| 検査法 | 特徴 |
| ELISA法 | 高感度だが特異性に課題 |
| ウェスタンブロット法 | 特異性が高い |
これらの検査は糞便検査と組み合わせることで診断の精度を高めることができますが、血清学的検査単独では確定診断には至らず補助的な役割に留まります。
画像診断の役割
無鉤条虫症の診断において画像診断が決定的な役割を果たすことは稀ですが状況に応じて実施される可能性があります。
詳細は事項で詳しくご説明します。
遺伝子検査による種の同定
近年の医学の進歩により遺伝子検査を用いた無鉤条虫の種の同定が可能となっています。
この方法は従来の形態学的観察よりも高い精度で種を特定することができます。
| 検査法 | 利点 |
| PCR法 | 高感度高特異性 |
| シークエンス解析 | 詳細な遺伝情報の取得 |
遺伝子検査は特に類似種との鑑別が重要な場面で有用性を発揮します。
しかし専門的な設備や技術が必要となるため一般的な医療機関では実施が難しいという点があります。
鑑別診断の重要性
無鉤条虫症の診断においては他の寄生虫疾患や消化器疾患との鑑別が大切です。
医師は患者さんの症状や検査結果を総合的に評価し慎重に診断を進めます。
鑑別すべき主な疾患は以下のようなものです。
- 他の条虫症(有鉤条虫症など)
- 回虫症
- 過敏性腸症候群
これらの疾患は症状や検査所見が類似している可能性があるため注意深い鑑別が必要となります。
確定診断までのプロセス
無鉤条虫症の確定診断には複数の検査結果や臨床所見を総合的に評価することが必須となります。
医師は問診や身体診察から得られた情報と各種検査結果を慎重に検討します。
典型的な診断プロセスは以下のような流れです。
- 詳細な問診と身体診察
- 糞便検査による虫卵や片節の確認
- 必要に応じて血清学的検査や画像診断の実施
- 遺伝子検査による種の同定(必要時)
- 鑑別診断の実施
- 全ての情報を統合した総合的な判断
このような多角的なアプローチにより無鉤条虫症の正確な診断が可能となります。
確定診断には専門的な知識と経験が求められるため寄生虫専門医や感染症専門医による診察が推奨されます。

画像所見
無鉤条虫症の画像診断は単独では確定診断の根拠とならないことが多いですが、感染の可能性を示唆して更なる精査の方向性を決定する上で貴重な情報源となります。
本稿では各種画像検査で観察される特徴的な所見について詳しく解説します。
腹部単純X線検査
無鉤条虫症の画像診断において腹部単純X線検査は初期段階で実施されることが多い検査方法です。
この検査では条虫の存在そのものを直接確認することは困難ですが腸管内のガス像や便塊の状態など間接的な情報を得ることができます。
| 所見 | 特徴 |
| 腸管ガス像 | 異常な拡張や分布 |
| 便塊 | 異常な形状や分布 |
医師はこれらの所見を総合的に評価して無鉤条虫症の可能性を考慮しつつ更なる精査の必要性を判断します。
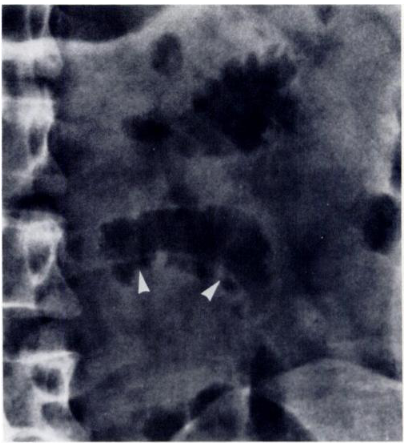
所見:「腹部単純写真にて、ガスを含む回腸ループ内にリボン状の密度として条虫が認められる(矢印)。」
腹部超音波検査
腹部超音波検査は非侵襲的で繰り返し実施可能な検査方法として無鉤条虫症の診断に活用されます。
この検査では腸管内の異常所見や周囲組織の変化を観察することができます。
以下は無鉤条虫症に特徴的な超音波所見です。
- 腸管壁の肥厚
- 腸管内腔の拡張
- 蠕動運動の異常
これらの所見は必ずしも無鉤条虫症に特異的ではありませんが他の検査結果と併せて総合的に評価されます。
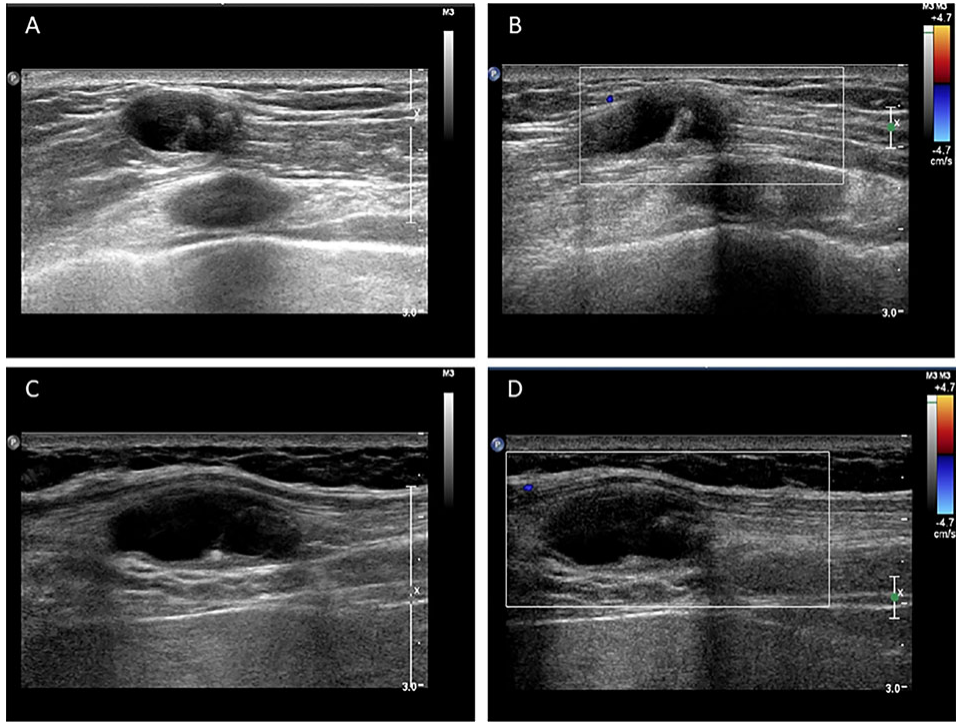
所見:「超音波検査では、筋肉内に嚢虫と石灰化を含む低エコー性の腫瘤が確認される。(A, B) 右前胸壁において19 × 8 × 15 mmの腫瘤が、(C, D) 右腋窩中線において26 × 10 × 19 mmの腫瘤が見られる。」
腹部CT検査
腹部CT検査は無鉤条虫症の診断において詳細な解剖学的情報を提供する重要な検査方法です。
この検査では腸管や周囲組織の状態を三次元的に評価することができます。
| CT所見 | 意義 |
| 腸管壁肥厚 | 炎症や浮腫の存在 |
| 腸管拡張 | 腸閉塞の可能性 |
CT検査では条虫そのものを直接描出することは困難ですが感染に伴う二次的な変化を詳細に観察することができます。
医師はこれらの所見を慎重に評価し無鉤条虫症の診断や合併症の有無を判断します。
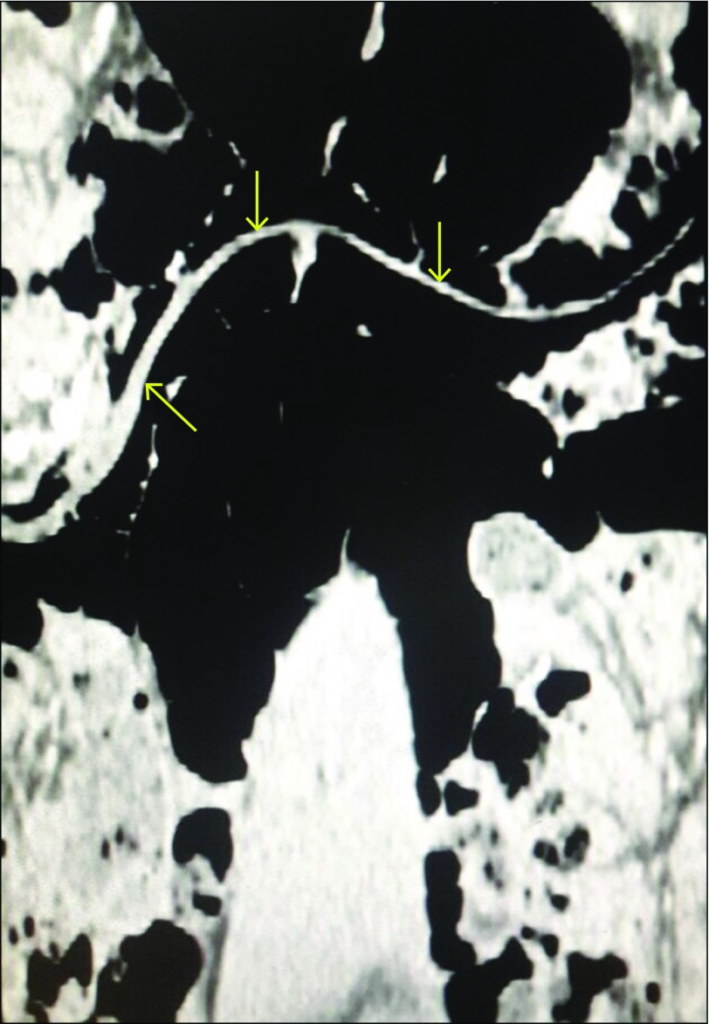
所見:「冠状断再構成CT画像では、横行結腸内において最大長の条虫が確認されており(矢印)、腸閉塞の特徴が見られる。」
MRI検査
MRI検査は放射線被曝がなく軟部組織のコントラスト分解能に優れた検査方法です。
無鉤条虫症の診断においてMRI検査が第一選択として用いられることは稀ですが状況に応じて実施されることがあります。
MRI検査で観察される主な所見は次の通りです。
- T2強調画像での腸管内容物の異常信号
- 腸管壁の肥厚や浮腫性変化
- 周囲リンパ節の腫大
これらの所見はCT検査と比較してより詳細な軟部組織の評価が可能となります。
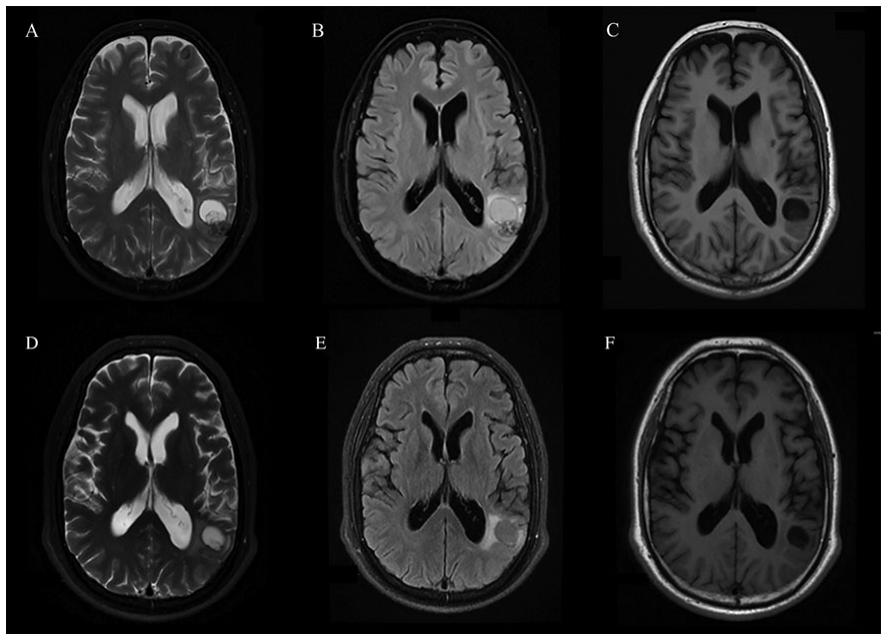
所見:「MRIでは、最大の嚢胞性結節が左側脳室に隣接して位置していることが確認される。(A–C) 抗寄生虫治療開始の半月前、(D–F) 抗寄生虫治療開始の半月後の画像。」
内視鏡検査
内視鏡検査は無鉤条虫症の診断において直接的な観察が可能な唯一の画像検査方法です。
上部消化管内視鏡検査や大腸内視鏡検査を通じて条虫の存在を確認することができます。
| 内視鏡所見 | 特徴 |
| 条虫体 | 白色帯状の構造物 |
| 腸管粘膜 | 軽度の炎症性変化 |
内視鏡検査では条虫の形態学的特徴を直接観察できるため診断の確定に重要な役割を果たします。
しかし侵襲性が高く患者さんの負担も大きいため実施にはリスクとベネフィットを慎重に考慮しなければなりません。
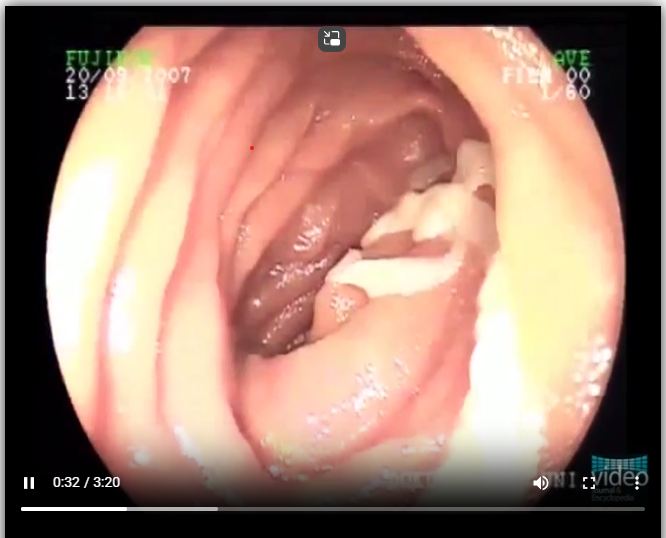
所見:「小腸内に条虫が認められる。」
カプセル内視鏡検査
カプセル内視鏡検査は小腸全体を観察できる独特な検査方法です。
無鉤条虫症の診断においてこの検査が第一選択として用いられることは少ないですが、従来の内視鏡では観察困難な部位の評価に有用です。
カプセル内視鏡検査で観察される主な所見には以下のようなものがあります。
- 腸管内腔を遊走する条虫体
- 腸管粘膜の微細な変化
- 片節の排出過程
この検査方法は非侵襲的であり患者さんの負担が比較的軽いという利点があります。
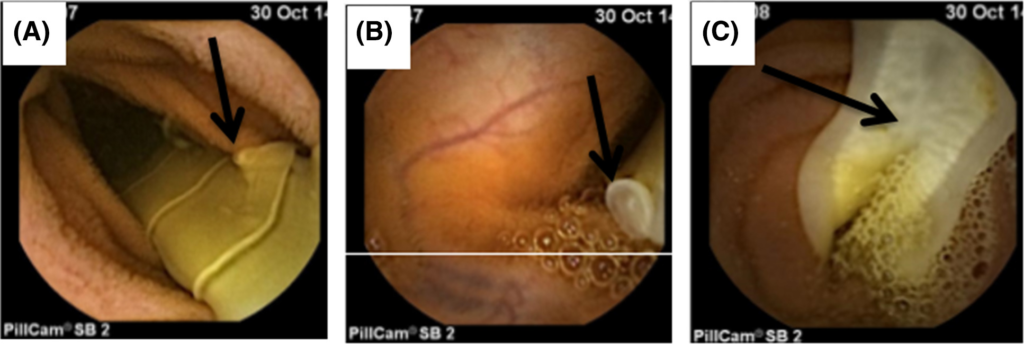
所見:「カプセル内視鏡所見。(A) 小腸内の牛条虫(Taenia saginata)と生殖孔(矢印)。(B) 生殖孔(矢印)。(C) 子宮系を持つ妊娠中の片節(矢印)。」
画像所見の解釈と総合評価
無鉤条虫症の画像所見は多岐にわたり単一の検査で確定診断に至ることは稀です。
医師は各種画像検査の結果を総合的に評価し他の臨床情報と併せて慎重に診断を進めます。
画像所見の解釈において不可欠なのは以下の視点です。
- 所見の特異性と感度の理解
- 他疾患との鑑別点の把握
- 経時的な変化の評価
これらの重要な要素を考慮しつつ専門医が総合的な判断を行います。

無鉤条虫症の治療アプローチ
無鉤条虫症の治療は主に薬物療法を中心に行われます。
本項では効果的な治療方法やよく使用される薬剤治癒までの期間について詳しく解説いたします。
薬物療法の基本
無鉤条虫症の治療において最も一般的なアプローチは駆虫薬を用いた薬物療法です。
この治療法は条虫を体内から排出することを目的としていて患者さんの年齢体重全身状態などを考慮しながら適切な薬剤を選択します。
| 薬剤名 | 特徴 |
| プラジカンテル | 第一選択薬・高い有効性 |
| ニクロサミド | 代替薬・妊婦でも使用可 |
これらの薬剤は寄生虫の筋肉を麻痺させることで腸管からの排出を促進します。
プラジカンテルによる治療
プラジカンテルは無鉤条虫症の治療において最も広く用いられている薬剤です。
この「薬は条虫の外被に作用して虫体の代謝や運動能力を阻害します。
一般的な投与方法は以下の通りです。
- 単回投与 10-20 mg/kg(体重)
- 空腹時に服用
- 服用後2時間は横になる
プラジカンテルの有効性は非常に高く多くのケースで1回の投与で条虫を完全に排出することができます。
ニクロサミドの使用
ニクロサミドはプラジカンテルの代替薬として使用される薬剤です。
この薬は条虫の代謝を阻害し腸管からの排出を促進します。
| 投与方法 | 用量 |
| 成人 | 2g 単回投与 |
| 小児 | 1g 単回投与 |
ニクロサミドは妊婦や授乳中の女性にも比較的安全に使用できる利点があります。
しかしプラジカンテルと比較すると効果がやや劣るため第一選択薬としての使用は限定的です。
治療効果の評価
薬物療法を行った後医師は治療の効果を慎重に評価します。
効果判定に用いられるのは以下のような方法です。
- 糞便検査 虫卵や片節の有無を確認
- 血清学的検査 抗体価の変化を観察
これらの検査を通じて条虫が完全に排出されたかどうかを判断します。
治療後3ヶ月以上経過しても虫卵や片節が検出されない事を確認する必要性は高いです。
治癒までの期間
無鉤条虫症の治癒までの期間は個々の患者さんによって異なりますが一般的な目安は以下の通りです。
| 段階 | 期間 |
| 薬物療法後の排虫 | 24-48時間以内 |
| 症状の改善 | 1-2週間 |
| 完全治癒の確認 | 3-6ヶ月後 |
多くの患者さんでは薬物療法後数日以内に条虫の排出が確認されますが完全な治癒の確認には長期的な経過観察が大切です。
治療後のフォローアップ
無鉤条虫症の治療後は定期的なフォローアップが必要となります。
患者さんの経過を観察するときに注意するのは次のような点です。
- 再発の有無
- 残存虫体の確認
- 栄養状態の改善
フォローアップ期間中は患者さん自身も体調の変化や便の状態に注意を払う重要性が高いです。
治療中の生活上の注意点
無鉤条虫症の治療中は医師の指示に従いながら日常生活を送ることが求められます。
特に以下の点に注意が必要です。
- 十分な水分摂取
- バランスの取れた食事
- 過度の運動を避ける
これらの注意点を守ることで治療の効果を最大限に引き出し副作用のリスクを軽減することができます。
治療中に不安や疑問がある際には遠慮なく医療機関に相談することが大切です。
無鉤条虫症の治療は適切な薬物療法と経過観察により高い確率で完治が期待できる疾患です。
しかし治療には専門的な知識と経験が必要とされるため信頼できる医療機関での診療を受けることが不可欠となります。

無鉤条虫症治療に伴うリスクと副作用
無鉤条虫症の治療には様々な副作用やリスクが伴う場合があります。
無鉤条虫症の治療に伴うリスクや副作用は決して無視できるものではありませんが適切な医学的管理下で対処可能な場合が大半です。
ここでは治療に関連する潜在的な問題点について詳しく解説します。
薬物療法に伴う一般的な副作用
無鉤条虫症の治療で用いられる薬剤には一定の副作用リスクが存在します。
その多くが一過性であり重篤なものではありませんが、患者さんの生活の質に影響を与える可能性があります。
代表的な副作用は以下のようなものです。
- 消化器症状(悪心嘔吐腹痛下痢)
- 頭痛
- めまい
- 倦怠感
これらの症状は薬剤の作用機序と関連しており完全に避けることは困難な場合があります。
| 副作用 | 頻度 |
| 消化器症状 | 比較的高頻度 |
| 頭痛 | 中程度 |
| めまい | 低頻度 |
医療機関では副作用の可能性について事前に説明を行い患者さんの同意を得た上で治療を開始します。
アレルギー反応のリスク
薬物療法に伴う重大なリスクの一つにアレルギー反応があります。
特に駆虫薬に対するアレルギー反応は稀ではありますが生命に関わる重篤な状態を引き起こす危険性も生じます。
代表的なアレルギー症状は次の通りです。
- 皮疹
- 呼吸困難
- 血圧低下
- アナフィラキシーショック
これらの症状が現れた際には速やかに医療機関を受診する必要性が極めて高いです。
薬物相互作用のリスク
無鉤条虫症の治療薬は他の薬剤と相互作用を起こす可能性があります。
この相互作用により薬効が変化したり予期せぬ副作用が生じたりすることがあります。
| 併用薬 | 相互作用の可能性 |
| 抗凝固薬 | 出血リスクの上昇 |
| 抗てんかん薬 | 効果の減弱 |
医師や薬剤師は患者さんが服用中の全ての薬剤について詳細に確認し潜在的な相互作用のリスクを評価します。
治療抵抗性と再発のリスク
無鉤条虫症の治療において完全な駆虫ができない事や再発のリスクが存在します。
これは次のような要因によって生じる可能性があります。
- 薬剤耐性の発生
- 不完全な駆虫
- 再感染
治療後も定期的な経過観察が大切となる理由の一つがこれらのリスクへの対応です。
栄養吸収障害のリスク
無鉤条虫症の治療過程で腸管機能に一時的な影響が生じることがあります。
これにより栄養素の吸収が阻害され栄養状態の悪化につながるリスクが生じるのす。
| 栄養素 | 影響 |
| ビタミンB12 | 吸収低下 |
| 鉄分 | 吸収障害 |
特に長期間感染していた場合や高齢の患者さんでは注意が必要です。
医師は治療中および治療後の栄養状態を慎重に評価し必要に応じて栄養指導や補充療法を行います。
心理的影響とQOLへの影響
無鉤条虫症の治療過程は患者さんに心理的な負担をもたらすことがあります。
報告されている心理的影響は次の通りです。
- 不安やストレスの増大
- 社会生活への支障
- 自尊心の低下
これらの心理的影響は治療の副作用や長期化する経過観察などにより生じる可能性があります。
副作用による治療中断のリスク
治療に伴う副作用が強く現れた際に患者さんが自己判断で治療を中断してしまうリスクが存在します。
治療の中断は以下のような問題を引き起こす可能性があります。
- 寄生虫の増殖
- 症状の悪化
- 薬剤耐性の獲得
医療機関では副作用が出現した際の対処法について事前に十分な説明を行い患者さんの理解と協力を得ることが大切です。

無鉤条虫症の治療費用について
無鉤条虫症の治療費用は使用する薬剤や治療期間によって変動します。
本項では薬価や治療期間ごとの費用について解説します。
処方薬の薬価
無鉤条虫症の主な治療薬であるプラジカンテルの薬価は1錠あたり1283.5円程度です。
通常成人の場合は体重に応じて4〜5錠を一度に服用するため1回の処方で5,134円ほどの費用がかかります。
1か月の治療費
初期治療では薬剤費に加えて診察料や検査費用が必要です。
これらを合わせると1か月の治療費は次のように推計されます。
- 初診料 2,910円~5,410円
- 薬剤費 10,268円
- 検査費用 10000円〜20000円
合計するとおおよそ25,000円から35,000円の範囲となる見込みです。
治療が長期に渡った場合の治療費
再発や治療抵抗性の症例では長期的な治療が求められます。
この場合定期的な診察・追加の検査・薬剤の再処方などが実施され、月々の治療費は概ね15000円から23000円程度になると試算されます。
| 項目 | 費用範囲 |
| 再診料 | 750円~2,660円 |
| 薬剤費 | 10,000円 |
| 検査費用 | 5000円〜10000円 |
なお、上記の価格は2024年10月時点のものであり、最新の価格については随時ご確認ください。
以上

- 参考にした論文


