糖尿病の治療において、日中の血糖コントロールと同じくらい重要なのが、夜間の血糖管理です。特に寝る前の血糖値は睡眠中の血糖変動を予測し、安全で質の高い睡眠を確保するための大切な指標となります。
「寝る前の血糖値が高すぎても低すぎても不安」「夜中に低血糖を起こしていないか心配」といった悩みを抱える方も多いのではないでしょうか。
この記事では糖尿病患者様にとって理想的な寝る前の血糖値の目安、そして最も避けたい「夜間低血糖」の原因と対策について詳しく解説します。
また、どのような場合に「補食」が必要になるのか、その具体的な考え方まで分かりやすく紹介します。
神戸きしだクリニック公式Youtubeチャンネルでの音声解説はこちら。
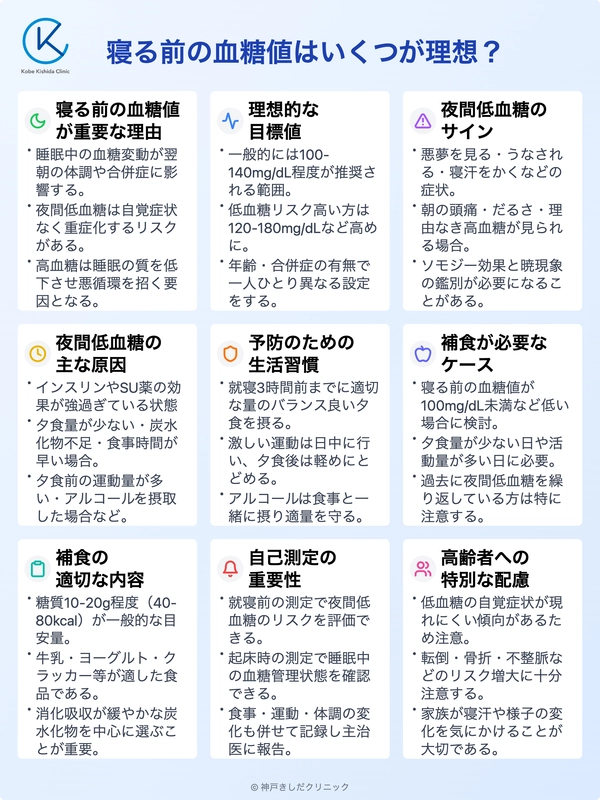
なぜ「寝る前の血糖値」が重要なのか
一日の活動を終え、体を休める睡眠時間。この間の血糖値は、翌朝の体調や長期的な合併症のリスクに大きく影響します。
寝る前の血糖値を適切に管理することは、安定した糖尿病治療の土台となります。
睡眠中の血糖変動と体の関係
睡眠中、私たちの体は食事からのブドウ糖の供給が途絶えますが、肝臓が蓄えたグリコーゲンを分解してブドウ糖を作り出し、血糖値を一定に保ちます。
しかし、糖尿病の薬物療法を行っている場合、このバランスが崩れやすくなり、血糖値が大きく変動することがあります。
夜間低血糖のリスク
寝る前の血糖値が低すぎると睡眠中に血糖値がさらに下がり、「夜間低血糖」に陥る危険性が高まります。
夜間低血糖は自覚症状がないまま起こることもあり、重症化すると意識障害やけいれんを引き起こすこともあるため、予防が非常に重要です。
高血糖が睡眠に与える影響
逆に、寝る前の血糖値が高すぎると喉の渇きや頻尿を引き起こし、夜中に何度も目が覚める原因となります。
このことは睡眠の質を低下させ、翌日の血糖コントロールにも悪影響を及ぼす悪循環につながります。

寝る前の血糖値 理想的な目標値は
寝る前の血糖値の理想的な目標は、年齢や合併症の有無、使用している薬剤などによって一人ひとり異なります。
主治医と相談の上で、ご自身の目標値を設定することが大切です。
一般的な目標値の目安
個々の状態によりますが、一般的な目安として、就寝前血糖値はおおよそ100~140mg/dL程度が推奨範囲です。
ただし、これはあくまで目安であり、夜間低血糖のリスクが高い方などは、より高めの目標を設定することもあります。
血糖コントロール目標の考え方
| 分類 | 目標設定の考え方 | 就寝前血糖値の目安 |
|---|---|---|
| 比較的若い方、合併症がない方 | 厳格なコントロールを目指す | 100~140mg/dL |
| 高齢者、低血糖リスクが高い方 | 安全性を重視し、低血糖を避ける | 120~180mg/dLなど高めに設定 |
目標値はなぜ一人ひとり違うのか
糖尿病治療の目標は、高血糖による合併症を防ぐことと、低血糖を起こさず安全に日常生活を送ることのバランスを取る点にあります。
インスリン注射や特定の経口血糖降下薬を使用している方は低血糖のリスクが高いため、安全性を優先して目標値を調整します。
シックデイ(体調不良時)の血糖管理
風邪や胃腸炎などで体調を崩した日(シックデイ)は、食事がとれなくても血糖値が上昇しやすくなるなど血糖コントロールが乱れがちです。
このような日は普段の目標値にこだわらず、こまめに血糖値を測定し、主治医の指示に従うことが重要です。

夜間低血糖に気づくためのサインと原因
夜間低血糖は睡眠中に起こるため、自覚しにくいのが特徴です。
しかし、体はサインを発しています。朝起きた時の体調や睡眠中の様子に注意を向けてみましょう。
朝起きた時にわかる夜間低血糖のサイン
以下のような症状が朝に見られる場合、夜間に低血糖を起こしていた可能性があります。
- 悪夢を見る、うなされる
- 寝汗をびっしょりかいている
- 朝起きた時に頭痛やだるさを感じる
- 理由なく朝の血糖値が高い(ソモジー効果)
ただし、理由なく朝の血糖値が高い場合、夜間低血糖の反動による高血糖(ソモジー効果)のほか、明け方のホルモン分泌で血糖が上がる『暁現象』の可能性もあります。
夜間低血糖が起こる主な原因
夜間低血糖は血糖値を下げる作用と、それを上げる体の反応のバランスが崩れることで起こります。
特に、以下のような状況で起こりやすくなります。
夜間低血糖の主な原因
| 原因の分類 | 具体的な内容 |
|---|---|
| 薬の影響 | インスリンやSU薬の効果が強く出過ぎる |
| 食事の影響 | 夕食の量が少ない、炭水化物が不足している、食事時間が早い |
| その他の要因 | 夕食前の運動量が多い、アルコールの摂取 |
特に注意が必要な薬剤
糖尿病の薬の中でも、インスリン製剤(特に持効型や中間型)やSU薬(スルホニル尿素薬)は夜間低血糖のリスクが比較的高い薬剤です。
これらの薬を使用している方は、特に寝る前の血糖測定と体調管理が重要になります。

夜間低血糖を防ぐための具体的な対策
夜間低血糖は日々の生活習慣を少し見直すことで予防が可能です。食事、運動、薬物療法の3つのバランスを意識しましょう。
食事の時間と内容の見直し
夕食の時間が早すぎたり、炭水化物の量が少なすぎたりすると、就寝中にエネルギーが不足して低血糖を引き起こしやすくなります。
できるだけ毎日決まった時間に、バランスの取れた夕食を摂ることが基本です。
運動のタイミングと強度の調整
日中の適度な運動は血糖コントロールに有効ですが、夕方以降の激しい運動は夜間の低血糖に繋がることがあります。
運動はできるだけ日中に行い、夕食後に行う場合は軽めのものに留めましょう。
生活習慣の調整ポイント
| 項目 | 工夫のポイント |
|---|---|
| 夕食 | 就寝3時間前までを目安に、適切な量の炭水化物を摂る |
| 運動 | 激しい運動は日中にし、夕食後はウォーキングなど軽めにする |
| 飲酒 | アルコールは低血糖のリスクを高めるため、飲む場合は適量にする |
アルコール摂取時の注意点
アルコール、特に空腹時の飲酒は肝臓での糖の放出を抑制し、低血糖のリスクを著しく高めます。飲酒する際は必ず食事と一緒に、適量を守ることが大切です。
また、糖質を含まないお酒(蒸留酒など)は血糖値を直接上げないため、特に注意が必要です。

「補食」の正しい考え方と実践方法
寝る前の血糖値が低い場合や夜間低血糖のリスクが高いと判断される場合には、「補食」を摂ることがあります。
これは、やみくもに何かを食べるのではなく、計画的に行うことが重要です。
補食が必要になるケース
補食を検討するのは以下のような場合です。ただし、必ず自己判断で行わず、主治医や管理栄養士に相談してから始めましょう。
- 寝る前の血糖値が100mg/dL未満など、目標より低い場合
- 夕食の量が少なかったり、夕方以降の活動量が多かったりした日
- 過去に夜間低血糖を繰り返している場合
補食として適した食品と量
補食の目的は、睡眠中の血糖値を安定させることです。そのため、消化吸収が緩やかで持続的に効果が続く炭水化物が中心となります。
一般的には、補食に摂取する糖質量はおおよそ10~20g程度(40~80kcal)が目安です。
補食の具体例(糖質 約10g)
| 食品 | 目安量 |
|---|---|
| 牛乳・ヨーグルト | コップ1杯(約200ml) |
| クラッカー・ビスケット | 2~3枚 |
| 果物(バナナなど) | 小さいもの半分程度 |
補食を摂る際の注意点
補食はあくまで低血糖予防のための手段であり、習慣化すると体重増加や翌朝の高血糖に繋がる可能性があります。
補食が頻繁に必要となる場合は食事内容や薬剤の調整が必要かもしれないため、主治医に相談することが大切です。

自己管理と医療機関との連携
安定した血糖コントロールを維持するためには、日々の自己測定と、その記録に基づいた医療機関との連携が欠かせません。
自分の体の状態を正しく把握し、専門家のアドバイスを受けましょう。
血糖自己測定(SMBG)の重要性
寝る前の血糖自己測定(SMBG)は夜間低血糖を予防し、治療方針を決定するための重要な情報源です。
測定した値は必ず記録し、受診時に主治医に見せるようにしましょう。
血糖測定のタイミング
| タイミング | 測定の目的 |
|---|---|
| 就寝前 | 夜間低血糖のリスク評価、補食の必要性判断 |
| 夜間(午前3時頃) | 夜間低血糖や暁現象の有無を確認(医師の指示があった場合) |
| 起床時 | 睡眠中の血糖コントロールの結果を確認 |
記録して医師に相談する内容
血糖値の記録だけでなく、食事の内容や量、運動、体調の変化、低血糖症状の有無なども併せて記録しておくと、より的確な診断と治療に繋がります。
定期的な受診と治療内容の見直し
血糖コントロールの状態は、季節や生活の変化によっても変わります。
「寝る前の血糖値が安定しない」「補食の頻度が増えた」など気になることがあれば、次の受診を待たずに早めに主治医に相談しましょう。

寝る前の血糖値に関するよくある質問
最後に、寝る前の血糖管理について患者様からよく寄せられる質問とその回答をまとめました。
- Q寝る前の血糖値が高すぎる場合はどうすれば良いですか?
- A
寝る前の血糖値が目標よりも高い場合、その原因を考えることが大切です。夕食の食べ過ぎや、食後の活動不足などが考えられます。
自己判断でインスリンを追加注射するなどの対応は、夜間低血糖のリスクを高めるため危険です。
高血糖が続く場合は原因を記録し、主治医に相談して食事内容や薬剤の調整を検討してもらいましょう。
- Q夜中に低血糖症状で目が覚めたらどうすれば良いですか?
- A
まずは慌てずに、すぐにブドウ糖や砂糖、糖分を含むジュースなどを摂取してください。通常は10gから20gのブドウ糖を摂ります。
少し落ち着いたら、可能であれば血糖値を測定し、記録しておきましょう。そして翌日に必ず主治医に連絡し、状況を報告してください。
低血糖時の補食(ブドウ糖10gの目安)
種類 目安量 ブドウ糖 10g 砂糖 大さじ1杯(約10g) ブドウ糖を含むジュース 150~200ml
- Q高齢者の夜間低血糖で特に気をつけることは何ですか?
- A
高齢の方は低血糖の自覚症状が現れにくかったり、症状をうまく表現できなかったりすることがあります。
また、夜間低血糖は転倒や骨折、不整脈などのリスクを高めるため、特に注意が必要です。
ご家族など周りの方が寝汗やいびきの変化など、普段と違う様子がないか気にかけてあげることが大切です。
治療目標も安全性を最優先に、やや高めに設定することが一般的です。
以上

参考にした論文
BAN, Yuki, et al. Efficacy of a Personalized Mobile Health Intervention (BedTime) to Increase Sleep Duration Among Short-Sleeping Patients With Type 2 Diabetes: Protocol for a Pilot Randomized Controlled Trial. JMIR Research Protocols, 2025, 14.1: e64023.
JIANG, J., et al. Factors associated with nocturnal and diurnal glycemic variability in patients with type 2 diabetes: a cross-sectional study. Journal of Endocrinological Investigation, 2024, 47.1: 245-253.
TANNAS, Cheryl Lee. Type 2 diabetes and insomnia: impact on metabolic control. Wayne State University, 2012.
DAHLAN, Agus Abdurahim. Effects of insulin on sleep in patients with insulin-dependent diabetes mellitus. 1996.
MCGRATH, Emer R., et al. Sleep to lower elevated blood pressure: study protocol for a randomized controlled trial. Trials, 2014, 15.1: 393.
SEJBUK, Monika; MIROŃCZUK-CHODAKOWSKA, Iwona; WITKOWSKA, Anna Maria. Sleep quality: a narrative review on nutrition, stimulants, and physical activity as important factors. Nutrients, 2022, 14.9: 1912.
SEWARD, Sophie Lynn. Countermeasures to the Cardiometabolic Impairments Associated With Sleep and Circadian Disruption. 2024. PhD Thesis. Colorado State University.
WANG, Wenli. Abnormalities in cardiovascular autonomic function: Independent effects of sleep-disordered breathing and impaired glucose metabolism. 2011. PhD Thesis. University of Southern California.
TZIAVARAS, Konstantinos; ATHANASIOU, Maria; NIKITA, Konstantina S. Development of autoencoder-guided attention-LSTM models for predicting nocturnal hypoglycemia risk in Type 1 Diabetes. Authorea Preprints, 2025.
SCHEEN, André Jacques, et al. Relationships between sleep quality and glucose regulation in normal humans. American Journal of Physiology-Endocrinology And Metabolism, 1996, 271.2: E261-E270.