健康診断で血糖値やインスリン値に関する指摘を受けた方、あるいはご自身の体型や食生活の変化から、将来の糖尿病リスクを心配している方もいらっしゃるのではないでしょうか。
血糖値を下げるホルモン「インスリン」が効きにくくなる状態を「インスリン抵抗性」と呼びます。この状態は、2型糖尿病の前段階ともいえる重要なサインです。
この記事ではインスリン抵抗性とは何か、その状態を評価する指標である「HOMA-IR」の計算方法と目安、そしてインスリン抵抗性を改善するための生活習慣について専門的な観点から分かりやすく解説します。
ご自身の体の状態を正しく理解し、健康な未来を守るための一歩を踏み出しましょう。
「インスリン抵抗性」とは? すい臓とインスリンの働き
私たちの体がエネルギーとして糖をうまく利用するためには、「インスリン」というホルモンが欠かせません。
インスリン抵抗性について理解を深めるために、まずはインスリンが体内で果たす役割から見ていきましょう。
血糖値を調節するインスリンの役割
食事をすると、食べ物に含まれる糖質が消化・吸収され、血液中のブドウ糖(血糖)が増加します。この血糖値の上昇を感知すると、すい臓からインスリンが分泌されます。
インスリンは血液中のブドウ糖を筋肉や脂肪組織の細胞に取り込ませ、エネルギー源として利用させたり、余分なブドウ糖を肝臓などでグリコーゲンや脂肪として蓄えたりする働きを担います。
この働きにより、食後に上昇した血糖値は正常範囲内に保たれます。
インスリンの主な働き
| 対象の臓器・組織 | インスリンの作用 | 結果 |
|---|---|---|
| 筋肉・脂肪組織 | ブドウ糖の取り込みを促進 | エネルギー利用・血糖値低下 |
| 肝臓 | 糖の放出を抑制 | 血糖値の上昇を抑える |
| 肝臓・脂肪組織 | 脂肪の合成を促進 | エネルギーの貯蔵 |
インスリンが効きにくい「インスリン抵抗性」の状態
インスリン抵抗性とはインスリンが分泌されていても、その作用を十分に発揮できない状態を指します。つまり、筋肉や肝臓などの細胞がインスリンに対して鈍感になり、ブドウ糖がうまく細胞に取り込まれなくなるのです。
このような状態が続くと体は血糖値を下げようとして、すい臓からさらに多くのインスリンを分泌しようとします。
この過剰なインスリン分泌が続くと、すい臓は疲弊してやがて十分なインスリンを分泌できなくなり、血糖値が慢性的に高い状態、すなわち2型糖尿病へと進行する可能性があります。
高インスリン血症が意味すること
インスリン抵抗性があると、体はなんとか血糖値を正常に保とうとして、通常よりも多くのインスリンを必要とします。
このため、血液中のインスリン濃度が常に高い状態、いわゆる「高インスリン血症」になります。
健康診断などで空腹時のインスリン値が高いと指摘された場合、インスリン抵抗性が隠れている可能性があります。
高インスリン血症はインスリン抵抗性の存在を示すサインであり、それ自体が動脈硬化などを促進する要因にもなります。
あなたのインスリン抵抗性を知る指標「HOMA-IR」
インスリン抵抗性は自覚症状がほとんどないため、気づかないうちに進行していることが多いです。
そこで、自身のインスリン抵抗性の程度を客観的に評価するために用いられるのが「HOMA-IR(ホーマ・アイアール)」という指標です。
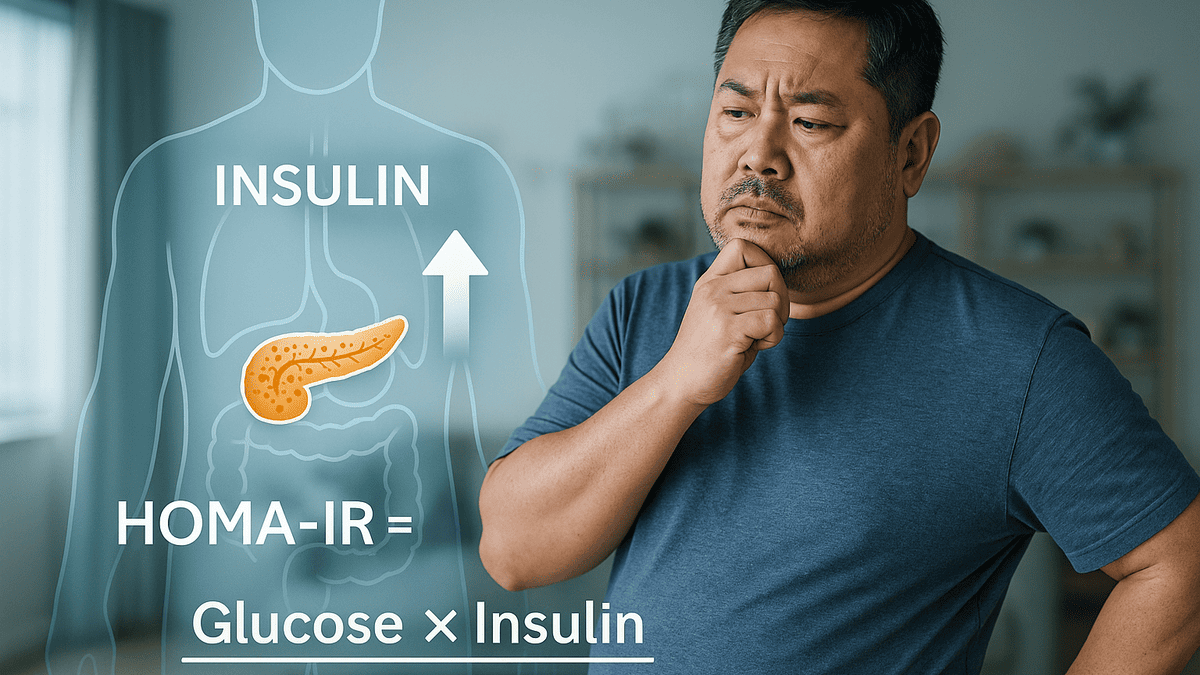
HOMA-IRの計算式
HOMA-IRは、Homeostasis Model Assessment-Insulin Resistanceの略で、空腹時の血糖値とインスリン値を用いてインスリン抵抗性の程度を評価する簡単な計算式です。
特別な検査ではなく、健康診断などで行う血液検査のデータから算出できます。
計算式: HOMA-IR = 空腹時血糖値 (mg/dL) × 空腹時インスリン値 (μU/mL) ÷ 405
この計算式で、現在のインスリンの効き具合を推定します。値が高いほどインスリン抵抗性が強い、つまりインスリンが効きにくい状態であることを示します。
HOMA-IRの計算に必要な検査項目
| 検査項目 | 単位 | 説明 |
|---|---|---|
| 空腹時血糖値 | mg/dL | 10時間以上絶食した状態での血液中のブドウ糖濃度 |
| 空腹時インスリン値 | μU/mL | 10時間以上絶食した状態での血液中のインスリン濃度 |
HOMA-IRの基準値と評価
HOMA-IRの数値によって、インスリン抵抗性の状態を大まかに把握することが可能です。ただし、基準値は検査機関や評価方法によって多少異なる場合がありますので、あくまで目安として考え、最終的な判断は医師に委ねることが重要です。
HOMA-IRの評価の目安
| HOMA-IRの値 | 評価 | 状態 |
|---|---|---|
| 1.6 以下 | 正常範囲 | インスリンは適切に機能していると考えられます。 |
| 2.5 以上 | 抵抗性あり | インスリン抵抗性の疑いが強まります。 |
| 4.0 以上 | 抵抗性が高い | インスリン抵抗性がかなり進行している可能性があります。 |
HOMA-IRを計算する意義
HOMA-IRを計算する最大の意義は、2型糖尿病の発症リスクを早期に発見できる点にあります。
血糖値がまだ正常範囲内であっても、HOMA-IRが高い場合は、将来的に糖尿病を発症する可能性が高いと予測できます。
このことにより、早い段階で生活習慣の改善に取り組むきっかけとなり、糖尿病への進行を防ぐことにつながります。
インスリン抵抗性が高くなる主な原因
インスリン抵抗性は生まれつきの体質(遺伝的要因)も関係しますが、それ以上に日々の生活習慣が大きく影響します。
どのような要因がインスリンの働きを妨げるのでしょうか。
肥満 特に内臓脂肪の蓄積
インスリン抵抗性の最大の原因は肥満、特に「内臓脂肪」の蓄積です。内臓脂肪からはアディポサイトカインという生理活性物質が分泌されます。
このアディポサイトカインの中にはインスリンの働きを悪くする物質(悪玉)が含まれており、内臓脂肪が増えすぎるとこれらの悪玉物質の分泌が過剰になり、インスリン抵抗性を引き起こします。
肥満のタイプと特徴
| 肥満タイプ | 特徴 | インスリン抵抗性への影響 |
|---|---|---|
| 内臓脂肪型肥満 | お腹周りに脂肪がつく(リンゴ型) | 悪玉物質を分泌し、直接的な原因となる |
| 皮下脂肪型肥満 | お尻や太ももに脂肪がつく(洋ナシ型) | 内臓脂肪型に比べると影響は少ない |
運動不足による影響
運動不足もインスリン抵抗性を悪化させる大きな要因です。運動を行うと筋肉への血流が増え、ブドウ糖が細胞に取り込まれやすくなります。
このブドウ糖の取り込みはインスリンの助けを借りずに行われる経路もあり、定期的な運動は筋肉での糖の利用を活発にし、インスリンの効き目を良くします。
逆に運動不足の状態ではこの働きが鈍くなり、インスリン抵抗性が進みやすくなります。
食生活の乱れ
過食や高脂肪食、糖質の多い食事の継続はインスリン抵抗性の原因となります。
特に血糖値を急激に上げる食事を繰り返していると、すい臓は常に大量のインスリンを分泌しなければならなくなり、インスリンの効きが悪くなります。
また、食事から摂取するエネルギーが消費エネルギーを上回れば、余ったエネルギーは脂肪として蓄積され、肥満につながります。
その他の要因
上記以外にも、ストレス、加齢、喫煙、特定の薬剤などもインスリン抵抗性に関与することが知られています。ストレスは血糖値を上げるホルモンの分泌を促し、インスリンの働きを妨げます。
年齢を重ねると筋肉量が減少し、基礎代謝が落ちることも影響します。
- ストレス
- 加齢
- 喫煙
- 睡眠不足
放置は危険 インスリン抵抗性がもたらす健康リスク
インスリン抵抗性は単に血糖値の問題だけにとどまりません。
インスリンが効きにくい状態や、それを補うための高インスリン血症は全身の血管や臓器に様々な悪影響を及ぼし、多くの生活習慣病のリスクを高めます。
2型糖尿病への進行
インスリン抵抗性が続くと、すい臓はインスリンを過剰に分泌し続けて疲弊してしまいます。やがてインスリンの分泌量が低下し、血糖値をコントロールできなくなると、2型糖尿病を発症します。
糖尿病は網膜症、腎症、神経障害といった三大合併症をはじめ、様々な健康問題を引き起こす病気です。
脂質異常症と動脈硬化
インスリンは血糖だけでなく脂質の代謝にも関わっています。インスリン抵抗性があると肝臓での中性脂肪の合成が促進され、血液中の中性脂肪が増加します。
また、善玉(HDL)コレステロールが減少し、悪玉(LDL)コレステロールが小型化して血管壁に入り込みやすくなるなど、脂質異常症を引き起こしやすくなります。
これらの脂質の異常は動脈硬化の進行を加速させます。
インスリン抵抗性と関連する疾患
| 疾患名 | 関連性 |
|---|---|
| 2型糖尿病 | 直接的な前段階であり、発症リスクが非常に高い |
| 脂質異常症 | 中性脂肪の増加、HDLコレステロールの減少を招く |
| 高血圧 | 高インスリン血症が腎臓での塩分再吸収を促し、血圧を上昇させる |
| 心筋梗塞・脳卒中 | 動脈硬化を促進し、血管が詰まるリスクを高める |
高血圧や心血管疾患のリスク
高インスリン血症は腎臓でのナトリウム(塩分)の再吸収を促進し、体液量を増やすことで血圧を上昇させます。
また、インスリン抵抗性によって引き起こされる脂質異常症や高血圧は動脈硬化を強力に推し進める要因です。
この動脈硬化により血管が硬く狭くなると、心臓の血管が詰まる心筋梗塞や脳の血管が詰まったり破れたりする脳卒中のリスクが著しく高まります。
インスリン抵抗性を改善するための生活習慣
インスリン抵抗性は生活習慣を見直すことで改善が期待できます。糖尿病への進行を防ぎ、健康な体を維持するために、今日から始められる具体的な方法を紹介します。
食事療法の基本
インスリン抵抗性の改善には食生活の見直しが何よりも大切です。ポイントは血糖値の急上昇を抑え、適正なエネルギー摂取を心がけることです。
- 1日3食を規則正しく
- 野菜・きのこ・海藻類から先に食べる(ベジタブルファースト)
- よく噛んでゆっくり食べる
- 主食(炭水化物)の量を調整する
食事療法のポイント
| ポイント | 具体的な方法 | 期待される効果 |
|---|---|---|
| エネルギー摂取量の適正化 | 腹八分目を心がける、間食を控える | 体重減少、内臓脂肪の減少 |
| 栄養バランス | 主食・主菜・副菜をそろえる | 必要な栄養素を過不足なく摂取 |
| 食物繊維を多く摂る | 野菜、海藻、きのこ類を積極的に食べる | 糖の吸収を緩やかにし、血糖値の急上昇を抑える |
運動療法のすすめ
食事療法と並行して運動療法を行うことで、インスリン抵抗性の改善効果はさらに高まります。
運動は筋肉でのブドウ糖の消費を促し、インスリンの働きを直接的に高めます。無理なく続けられる運動から始めることが重要です。
インスリン抵抗性改善に有効な運動
| 運動の種類 | 具体例 | 頻度・時間の目安 |
|---|---|---|
| 有酸素運動 | ウォーキング、ジョギング、水泳 | 1回20〜60分、週3〜5日 |
| レジスタンス運動(筋トレ) | スクワット、腕立て伏せ、ダンベル体操 | 週2〜3日、有酸素運動と組み合わせる |
体重管理の重要性
特に内臓脂肪型肥満がある場合、体重を減らすことがインスリン抵抗性の改善に直結します。現在の体重から5〜10%の減量を目標にするだけでも、HOMA-IRの数値は大きく改善することがあります。
急激な減量は体に負担をかけるため、1ヶ月に1〜2kg程度のペースで食事と運動を組み合わせながら健康的に体重を管理していくことが大切です。
糖尿病内科クリニックで行う検査と治療
健康診断で異常を指摘されたり、ご自身のHOMA-IRの値が気になったりする場合は、専門の医療機関である糖尿病内科クリニックに相談することをお勧めします。
自己判断で放置せず、専門家による正確な診断と指導を受けることが将来の健康を守る上で重要です。
初診時の問診と診察
クリニックでは、まず現在の健康状態、食生活や運動習慣、家族の病歴などについて詳しくお話を伺います。その後、血圧測定や体重、腹囲の測定など身体診察を行います。
これらの情報をもとに、インスリン抵抗性のリスクがどの程度あるかを評価します。
詳細な血液検査と評価
インスリン抵抗性の状態をより正確に把握するために、詳細な血液検査を行います。
空腹時の血糖値やインスリン値だけでなく、過去1〜2ヶ月の血糖コントロール状態を示すHbA1c(ヘモグロビンエーワンシー)や、脂質(コレステロール、中性脂肪)、肝機能、腎機能なども調べ、総合的に体の状態を評価します。
クリニックでの主な検査項目
| 検査項目 | 検査で分かること |
|---|---|
| 血糖値・インスリン値 | HOMA-IRを算出し、インスリン抵抗性を評価 |
| HbA1c | 過去1〜2ヶ月の平均的な血糖値の状態 |
| 脂質(LDL、HDL、中性脂肪) | 動脈硬化のリスクを評価 |
生活習慣指導と薬物療法
検査結果に基づいて、医師や管理栄養士、看護師などの専門スタッフが一人ひとりの状態に合わせた具体的な生活習慣の改善プランを提案します。
食事療法や運動療法を実践しても血糖コントロールが十分に改善しない場合や、すでに糖尿病を発症している場合には、インスリン抵抗性を改善する薬や血糖値を下げる薬などを用いた薬物療法を検討します。
治療は患者様と相談しながら、納得のいく形で進めていきます。
インスリン抵抗性に関するよくある質問
- QHOMA-IRが高いと言われましたが自覚症状は全くありません。本当に治療が必要ですか?
- A
インスリン抵抗性や糖尿病の初期段階では自覚症状がほとんどないのが普通です。しかし、症状がないからといって問題がないわけではありません。
水面下では高血糖や高インスリン血症が血管にダメージを与え、動脈硬化が静かに進行しています。症状が出てからでは、病状がかなり進行しているケースも少なくありません。
将来の心筋梗塞や脳卒中、糖尿病合併症を防ぐためにも、症状がないうちから早期に対応することが非常に重要です。
- Q痩せているのにHOMA-IRが高いのはなぜですか?
- A
肥満がインスリン抵抗性の最大の原因であることは事実ですが、痩せている方でもインスリン抵抗性が高くなることがあります。
これは「痩せメタボ」とも呼ばれ、日本人を含むアジア人に見られやすい特徴です。
遺伝的にインスリンを分泌する能力が欧米人より低いことや、筋肉量が少なく、見た目は痩せていても内臓脂肪が蓄積していることなどが原因として考えられます。
体重だけで判断せず、検査数値に基づいてご自身の状態を把握することが大切です。
- QHOMA-IRを下げるために、サプリメントは有効ですか?
- A
特定の栄養素が血糖コントロールに良い影響を与える可能性はありますが、サプリメントだけでインスリン抵抗性が根本的に改善することはありません。
最も効果的で重要なのは、食事や運動といった日々の生活習慣を見直すことです。
もしサプリメントの利用を考える場合は、必ずかかりつけの医師に相談してください。健康食品の中には治療中の薬の効果に影響を与えるものもあるため自己判断での使用は避けるべきです。
以上
参考にした論文
FUJII, Hideki, et al. HOMA‐IR: An independent predictor of advanced liver fibrosis in nondiabetic non‐alcoholic fatty liver disease. Journal of gastroenterology and hepatology, 2019, 34.8: 1390-1395.
HIRATA, Takumi, et al. HOMA-IR values are associated with glycemic control in Japanese subjects without diabetes or obesity: the KOBE study. Journal of epidemiology, 2015, 25.6: 407-414.
SASAKI, Yu, et al. Serum Interleukin-6, insulin, and HOMA-IR in male individuals with colorectal adenoma. Clinical Cancer Research, 2012, 18.2: 392-399.
TANIGUCHI, Ataru, et al. The role of the body mass index and triglyceride levels in identifying insulin-sensitive and insulin-resistant variants in Japanese non-insulin-dependent diabetic patients. Metabolism-Clinical and Experimental, 2000, 49.8: 1001-1005.
NAKAMURA, Yui, et al. Insulin resistance is better estimated by using fasting glucose, lipid profile, and body fat percent than by HOMA-IR in Japanese patients with type 2 diabetes and impaired glucose tolerance: an exploratory study. Metabolic Syndrome and Related Disorders, 2024, 22.3: 199-206.]
GOTOH, Seiji, et al. Insulin resistance and the development of cardiovascular disease in a Japanese community: the Hisayama study. Journal of atherosclerosis and thrombosis, 2012, 19.11: 977-985.
SO, Anna, et al. Relation between HOMA-IR and insulin sensitivity index determined by hyperinsulinemic-euglycemic clamp analysis during treatment with a sodium-glucose cotransporter 2 inhibitor. Endocrine Journal, 2020, 67.5: 501-507.
KAWAMOTO, Ryuichi, et al. Relationships between lipid profiles and metabolic syndrome, insulin resistance and serum high molecular adiponectin in Japanese community-dwelling adults. Lipids in Health and Disease, 2011, 10.1: 79.
MORIMOTO, Akiko, et al. Increase in homeostasis model assessment of insulin resistance (HOMA-IR) had a strong impact on the development of type 2 diabetes in Japanese individuals with impaired insulin secretion: the Saku study. PloS one, 2014, 9.8: e105827.
YAMADA, Chizumi; MORIYAMA, Kengo; TAKAHASHI, Eiko. Association between insulin resistance and metabolic syndrome risk factors in Japanese. Journal of Diabetes Investigation, 2012, 3.2: 185-190.