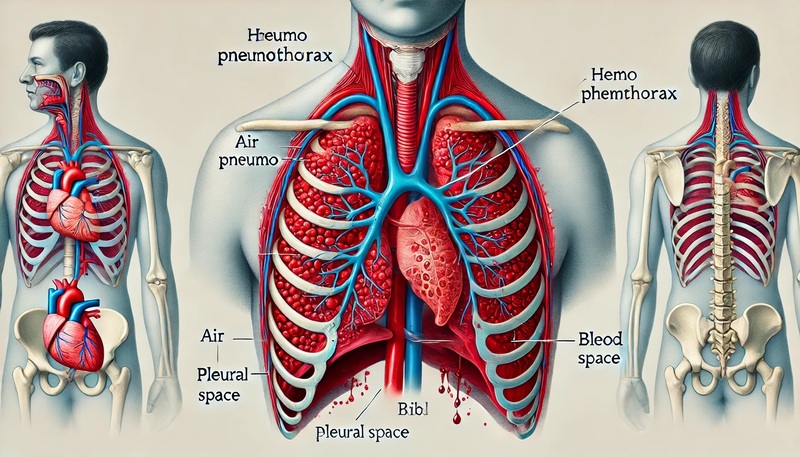
呼吸器疾患の一種である血気胸(けっききょう)とは、胸腔内に空気と血液が同時に貯留する状態を指します。
この状態は肺や胸壁の血管が損傷することで発生して呼吸困難や胸痛、さらには低血圧や意識障害といった深刻な症状を引き起こす可能性が生じるのです。
血気胸は外傷(交通事故や転落など)や特定の医療処置によって引き起こされることが多いですが、まれに自然発生することもあります。
血気胸の主症状
血気胸の主症状はその発症メカニズムと重症度により多様かつ複雑な様相を呈します。
これらの症状を正確に理解して早期に認識することは、患者さんの生命予後を大きく左右する可能性があるだけでなく、適切な治療介入のタイミングを決定する上でも極めて重要です。
呼吸器症状
血気胸の最も顕著な症状は呼吸困難です。
患者さんは突然の息切れや息苦しさを訴えることが多く、これらの症状は胸腔内に血液と空気が貯留することで、肺の膨張が妨げられるために生じます。
呼吸困難の特徴と評価ポイントは次の通りです。
- 発症の急激さ
- 突然発症:外傷性や大量出血を示唆
- 緩徐な進行:少量の持続的出血の可能性
- 呼吸困難の程度
- 軽度:労作時のみ息切れを感じる
- 中等度:安静時にも息苦しさを感じる
- 重度:会話も困難な著しい呼吸困難
- 体位による変化
- 坐位で改善:胸水貯留の特徴
- 臥位で悪化:横隔膜運動制限の示唆
- 随伴症状
- 喘鳴:気管支攣縮の合併
- チアノーゼ:重度の低酸素血症
| 呼吸困難の程度 | 臨床的特徴 | MRC息切れスケール |
| 軽度 | 労作時のみ | Grade 1-2 |
| 中等度 | 安静時にも出現 | Grade 3-4 |
| 重度 | 会話も困難 | Grade 5 |
呼吸困難の客観的評価にはMRC(Medical Research Council)息切れスケールなどの標準化されたツールを用いることで症状の程度を定量化し、経時的な変化を追跡することが可能です。
疼痛症状
胸痛は血気胸のもう一つの主要な症状であり、その特徴を詳細に評価することで病態の理解と重症度の推定に役立ちます。
胸痛の特徴と評価ポイントは以下の通りです。
- 痛みの性質
- 鋭い痛み:胸膜刺激を示唆
- 鈍痛:深部組織の損傷や血腫形成の可能性
- 痛みの部位と放散
- 局在性:損傷部位の特定に有用
- 放散痛:横隔神経刺激(肩への放散)や肋間神経刺激(背部への放散)
- 痛みの増悪因子
- 呼吸による増悪:胸膜の関与を示唆
- 体動による増悪:肋骨骨折などの合併を示唆
- 痛みの時間的変化
- 持続性:活動性出血の可能性
- 間欠性:血腫の形成や吸収過程を反映
痛みの評価には数値評価スケール(NRS)やフェイススケールなどの標準化されたツールを用いることで症状の客観的評価と経時的変化の追跡が可能となります。
| 痛みの特徴 | 臨床的意義 | 評価スケール |
| 鋭い痛み | 胸膜刺激 | NRS 7-10 |
| 鈍痛 | 深部組織損傷 | NRS 4-6 |
| 放散痛 | 神経刺激 | NRS 5-8 |
循環器症状
重度の血気胸では循環器系の症状が現れますが、これらはショック状態の進行を反映する重要な指標となります。
循環器症状の特徴と評価ポイントは以下ようになります。
- 頻脈
- 代償機構の活性化を反映
- 心拍数 >100/分で注意、>120/分で警戒
- 血圧低下
- 初期:収縮期血圧 <100 mmHg
- 進行期:収縮期血圧 <90 mmHg または平均動脈圧 <65 mmHg
- 末梢循環不全の徴候
- 冷や汗:交感神経系の過剰活性化
- 皮膚蒼白:末梢血管収縮
- 爪床毛細血管再充満時間延長:>2秒で循環不全を示唆
- 中心静脈圧の変化
- 低下:循環血液量減少
- 上昇:緊張性血気胸による心臓圧迫
これらの症状は大量出血によるショック状態を示唆する重要な兆候であり、迅速な評価と対応が必要です。
| 循環器症状 | 軽度ショック | 中等度ショック | 重度ショック |
| 心拍数 | 100-120/分 | 120-140/分 | >140/分 |
| 収縮期血圧 | 90-100 mmHg | 70-90 mmHg | <70 mmHg |
| 意識状態 | 正常 | 不安・焦燥 | 錯乱・昏睡 |
神経学的症状
重症例では神経学的症状が現れますが、これらは脳への酸素供給不足や全身状態の悪化を反映する危険な兆候です。
神経学的症状の特徴と評価ポイント:
- 意識レベルの変化
- JCS(Japan Coma Scale)やGCS(Glasgow Coma Scale)を用いた客観的評価
- 軽度:見当識障害
- 中等度:錯乱、興奮
- 重度:昏睡
- 認知機能の変化
- 注意力低下:簡単な計算や日付の確認で評価
- 短期記憶障害:3単語の遅延再生テストなどで評価
- 運動機能の変化
- 筋力低下:徒手筋力テスト(MMT)で評価
- 協調運動障害:指鼻試験、踵膝試験で評価
- 感覚異常
- しびれ感:末梢循環不全の徴候
- 異常感覚:神経圧迫や低酸素状態の影響
これらの神経学的症状は血気胸の重症度を反映するだけでなく、合併症の早期発見にも役立ちます。
| 神経学的症状 | 評価スケール | 臨床的意義 |
| 意識レベル | GCS 13-15 | 軽度変化 |
| 意識レベル | GCS 9-12 | 中等度変化 |
| 意識レベル | GCS ≤8 | 重度変化 |
全身症状
血気胸は局所的な胸部の問題だけでなく、全身に影響を及ぼす可能性があります。 全身症状の観察は患者さんの全体的な状態を把握する上で重要です。
主な全身症状とその評価ポイントは次の通りです。
- 発熱
- 軽度(37.5-38℃):炎症反応の初期徴候
- 高熱(>38℃):感染合併の可能性
- 倦怠感
- 程度:活動制限の指標として評価
- 持続時間:慢性化のリスク評価
- 食欲不振
- 程度:栄養状態への影響を評価
- 持続期間:回復過程の指標として重要
- 体重変化
- 急激な減少:脱水や異化亢進の可能性
- 緩徐な増加:浮腫や胸水貯留の可能性
これらの全身症状は血気胸の直接的な影響だけでなく、二次的な合併症や回復過程を反映する重要な指標となります。
| 全身症状 | 評価指標 | 臨床的意義 |
| 発熱 | 体温 37.5-38℃ | 軽度炎症反応 |
| 発熱 | 体温 >38℃ | 感染合併の可能性 |
| 体重変化 | >5%/週の減少 | 重度の異化亢進 |
血気胸の主症状を包括的に理解して迅速かつ正確に評価することは早期診断と適切な対応につながる重要な要素です。
原因とリスク因子
血気胸の発生には様々な要因が複雑に関与しており、その原因を多角的に理解することは正確な診断、効果的な予防、そして適切な治療方針の決定において極めて重要です。
外傷性血気胸
外傷は血気胸の最も一般的な原因の一つであり、その発生メカニズムは複雑です。
外傷性血気胸は以下のような状況で発生することがあるのです。
- 交通事故:急激な減速による肺の圧迫や肋骨骨折による肺損傷
- 転落事故:胸部への直接的な衝撃や圧迫力
- 刺傷:鋭利な物体による胸壁と肺の直接的損傷
- 銃創:高エネルギーによる組織破壊と空洞形成
これらの外力によって肺実質、肋間動脈、または内胸動脈が損傷して血液と空気が胸腔内に漏出します。
外傷の種類によって血気胸の発生メカニズムと重症度は異なります。
| 外傷の種類 | 発生頻度 | 主なメカニズム | 重症度 |
| 鈍的外傷 | 高 | 肺挫傷、肋骨骨折 | 中〜高 |
| 鋭的外傷 | 中 | 直接的肺損傷 | 高 |
| 爆傷 | 低 | 肺胞破裂、気道損傷 | 極めて高 |
医原性血気胸
医療行為に関連して血気胸が発生することがあり、その頻度は決して無視できません。
主な原因として以下が挙げられます。
- 中心静脈カテーテル挿入
- 発生機序:穿刺針やガイドワイヤーによる肺損傷
- リスク因子:患者の体型、術者の経験、解剖学的変異
- 胸腔穿刺
- 発生機序:肺実質への直接穿刺
- リスク因子:癒着の存在、不適切な穿刺部位選択
- 肺生検
- 発生機序:生検針による肺血管損傷
- リスク因子:腫瘍の血管豊富性、凝固障害
- 胸腔鏡手術
- 発生機序:手術操作による肺損傷
- リスク因子:癒着の程度、手術の複雑さ
これらの処置中に誤って肺や血管を損傷することで血気胸が引き起こされる可能性があります。
| 医療行為 | 血気胸発生率 |
| 中心静脈カテーテル挿入 | 0.5-1.5% |
| 経皮的肺生検 | 1-4% |
| 胸腔鏡手術 | 2-5% |
自然気胸からの進展
自然気胸が血気胸へ進展するケースは、稀ではありますが重要な病態です。
これは以下のような機序で発生します。
- 肺胞の破裂
- メカニズム:気胸による肺の虚脱→残存肺胞の過膨張→破裂
- リスク因子:若年男性、痩せ型、喫煙歴
- 癒着した肺と胸壁の剥離
- メカニズム:気胸による肺虚脱→癒着部の引き裂き→血管損傷
- リスク因子:既往の胸部手術、炎症性肺疾患
- ブラ・ブレブの破裂
- メカニズム:脆弱な嚢胞壁の破裂→周囲血管の損傷
- リスク因子:肺気腫、マルファン症候群
このような状況では最初は空気のみが漏出していたものが血管損傷を伴い血液も漏出するようになるのです。
| 自然気胸の種類 | 血気胸への進展リスク | 主なリスク因子 |
| 原発性 | 低(〜1%) | 若年、痩せ型、喫煙 |
| 続発性 | 中(1-3%) | 基礎肺疾患、高齢 |
| 月経随伴性 | 高(〜30%) | 子宮内膜症 |
基礎疾患関連血気胸
特定の基礎疾患が血気胸のリスクを高める可能性があり、これらの疾患の存在は血気胸の発症や重症化に重要な役割を果たします。
以下はその主な疾患です。
- 肺気腫
- メカニズム:肺胞壁の破壊→肺組織の脆弱化→自然破裂
- リスク因子:長期喫煙歴、α1-アンチトリプシン欠損症
- 肺癌
- メカニズム:腫瘍の胸膜浸潤→血管新生→脆弱血管の破綻
- リスク因子:進行期肺癌、血管浸潤性の高い組織型
- 結核
- メカニズム:胸膜癒着→肺の牽引→血管破綻
- リスク因子:活動性結核、広範な胸膜病変
- 血管炎
- メカニズム:血管壁の炎症→脆弱化→自然破裂
- リスク因子:ウェゲナー肉芽腫症、ベーチェット病
- 凝固異常
- メカニズム:微小出血の増大→持続的出血
- リスク因子:抗凝固療法、血友病
これらの疾患によって肺組織が脆弱化してわずかな刺激で血気胸が発生しやすくなることがあります。
| 基礎疾患 | 血気胸発症リスク | 主な病態生理 |
| 肺気腫 | 中 | 肺胞壁破壊 |
| 肺癌 | 高 | 腫瘍血管破綻 |
| 結核 | 中 | 胸膜癒着牽引 |
| 血管炎 | 中〜高 | 血管壁脆弱化 |
環境因子と生活習慣
血気胸の発症には環境因子や生活習慣も影響を与える可能性があるのです。
これらの因子は直接的な原因というよりは、発症のリスクを高める要因として考えられています。
- 喫煙
- メカニズム:肺組織の慢性炎症→組織脆弱化
- リスク増加:約2〜4倍
- 高地居住
- メカニズム:大気圧低下→肺胞内圧上昇→破裂リスク増加
- 影響:3000m以上の高地で顕著
- スキューバダイビング
- メカニズム:急激な圧力変化→肺胞過膨張
- リスク:不適切な浮上時に顕著
- 過度の運動
- メカニズム:胸腔内圧の急激な変動
- リスク:ウェイトリフティングなどで増加
これらの因子の多くは修正可能であり、適切な生活指導によりリスクを軽減できる可能性があります。
| 環境・生活因子 | リスク増加率 | 修正可能性 |
| 喫煙 | 200-400% | 高 |
| 高地居住 | 50-100% | 中 |
| スキューバダイビング | 300-500% | 高 |
| 過度の運動 | 50-100% | 高 |
血気胸の診察と診断
血気胸の診察と診断は患者さんの状態を迅速かつ正確に評価し、適切な対応につなげるための重要なプロセスです。
初期評価:全身状態の把握
血気胸の診察では患者さんの全身状態を素早く評価することが重要で、以下の点に注目して評価を行います。
- 意識レベル
- 呼吸状態
- 循環動態
これらの評価により、患者さんの緊急度を判断して迅速な対応が必要かどうかを決定するのです。
| 評価項目 | 正常範囲 |
| 呼吸数 | 12-20回/分 |
| 脈拍 | 60-100回/分 |
身体診察:特徴的な所見の確認
血気胸の身体診察では以下のような特徴的な所見が見られることがあります。
- 患側の胸郭拡張制限
- 打診での濁音
- 呼吸音の減弱または消失
これらの所見を注意深く観察することで、血気胸の存在を疑うことができるでしょう。
画像診断:確定診断への道筋
血気胸の確定診断には画像検査が不可欠です。主な画像検査には以下のようなものがあります。
- 胸部X線検査
- 胸部CT検査
- 超音波検査
これらの検査によって血気胸の存在、範囲、重症度を評価することが可能です。
| 検査 | 特徴 |
| X線 | 簡便、迅速 |
| CT | 詳細な評価可能 |
血液検査:全身状態の評価
血液検査は患者の全身状態を評価する上で重要な情報を提供します。以下は主な検査項目です。
- 血算(赤血球数、ヘモグロビン値)
- 凝固系検査
- 血液ガス分析
これらの検査結果により出血の程度や呼吸状態を客観的に評価することができます。
画像所見
血気胸の画像診断はその存在確認と重症度評価において極めて重要です。
胸部X線検査:基本的な画像診断
胸部X線検査は血気胸の診断において最初に行われる基本的な画像検査です。主な所見には以下のようなものがあります。
- 肺野の透過性亢進
- 胸膜線の存在
- 胸腔内液体貯留像
これらの所見を適切に評価することで、血気胸の存在を確認することができます。
| 所見 | 意義 |
| 透過性亢進 | 気胸の存在 |
| 液体貯留像 | 血胸の存在 |
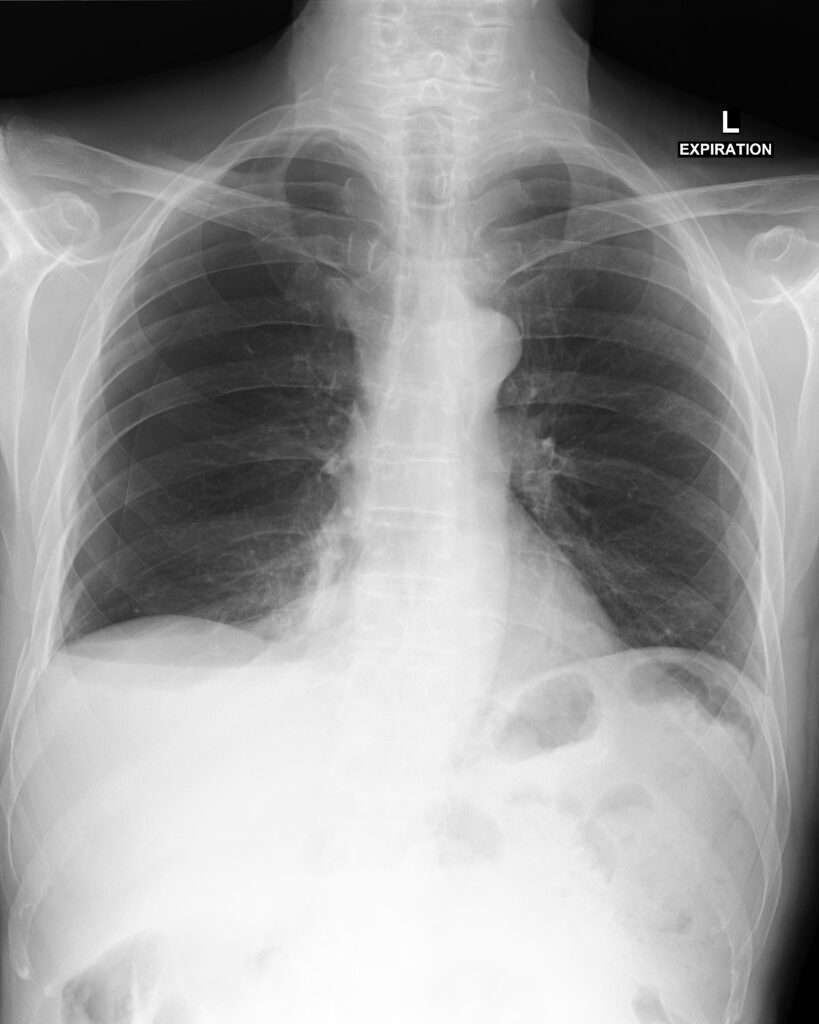
所見:右気胸と右側胸水貯留を認める。
胸部CT検査:詳細な評価
胸部CT検査を行うことで血気胸のより詳細な評価が可能なるのです。主な所見には以下のようなものがあります。
- 肺実質の虚脱
- 胸腔内の空気と液体のレベル
- 縦隔の偏位
CT検査によって血気胸の範囲や重症度をより正確に評価することができます。
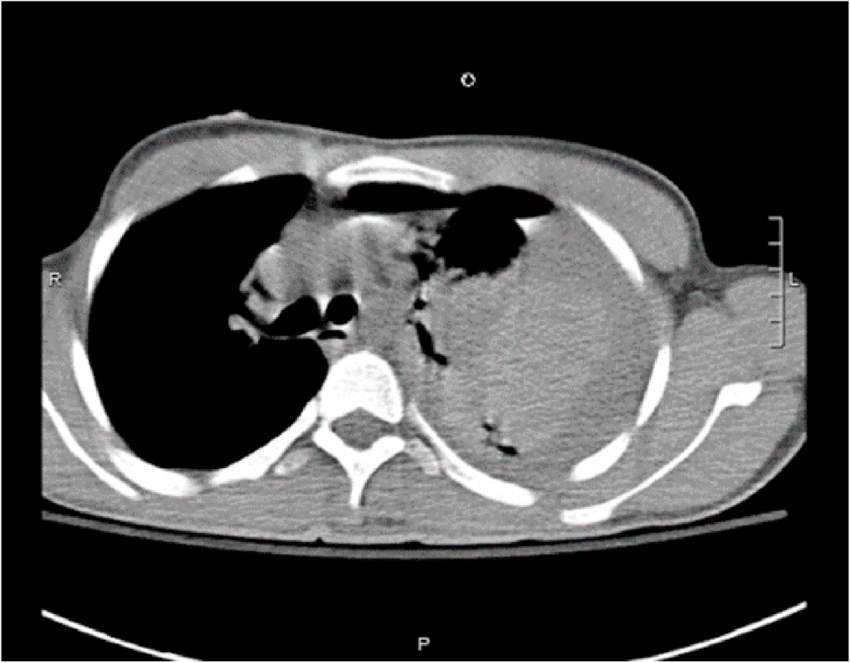
所見:左血気胸を認める。胸水濃度は通常よりも高い。
超音波検査:ベッドサイドでの評価
超音波検査はベッドサイドで実施可能な画像検査です。
血気胸の超音波所見には以下のようなものがあります。
- 肺スライディングの消失
- 胸腔内液体貯留像
- M モードでの「砂浜サイン」
これらの所見を適切に評価することで、迅速な診断が可能となります。
| 検査法 | 長所 | 短所 |
| X線 | 簡便 | 詳細評価困難 |
| CT | 詳細評価可能 | 被曝量多い |
| 超音波 | 即時性高い | 術者依存性 |
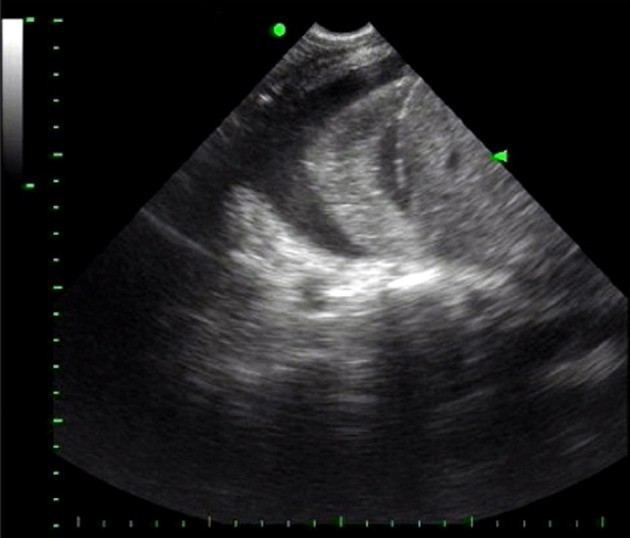
所見:臓側胸膜と壁側胸膜間にエコーフリースペースが認められる
画像所見の経時的変化
血気胸の画像所見は時間経過とともに変化します。初期には気胸の所見が優位ですが、時間経過とともに血胸の所見が顕著になることもるのです。
この経時的変化を適切に評価することで病態の進行を把握することが可能になります。
血気胸の画像診断はその存在確認と重症度評価において極めて重要です。
各画像検査の特徴を理解して適切に組み合わせて評価することで、より正確な診断が可能となります。
血気胸の治療法と回復プロセス
血気胸の治療はその重症度、出血量、患者の全身状態、基礎疾患などを総合的に考慮して選択されます。
保存的治療:軽症例への慎重なアプローチ
軽症の血気胸(胸腔内出血量500ml未満、肺虚脱30%未満)では保存的治療が選択されることがあります。
主な方法とその詳細は以下の通りです。
- 安静療法
- 目的:出血抑制、自然吸収促進
- 方法:ベッド上安静、徐々に活動量を増加
- 酸素投与
- 目的:呼吸補助、気胸の吸収促進
- 方法:経鼻カニューレまたはマスクで2-6L/分
- 疼痛管理
- 目的:呼吸障害の軽減、患者の快適性向上
- 方法:NSAIDs、アセトアミノフェン、必要に応じてオピオイド
- 胸腔穿刺
- 目的:少量の血液・空気の排出
- 方法:超音波ガイド下で実施
これらの方法により自然な回復を促すことが期待されます。
| 治療法 | 目的 | 実施期間 |
| 安静療法 | 出血抑制 | 3-7日 |
| 酸素投与 | 呼吸補助 | 1-3日 |
| 疼痛管理 | 呼吸改善 | 症状に応じて |
胸腔ドレナージ:中等症から重症例への標準的アプローチ
中等症から重症の血気胸(胸腔内出血量500ml以上、肺虚脱30%以上)では、胸腔ドレナージが主要な治療法となります。
この方法の詳細と注意点は以下の通りです。
- ドレーン挿入
- 位置:通常、第4-5肋間腔、中腋窩線
- サイズ:20-32Frのチューブ(出血量に応じて選択)
- 吸引管理
- 圧設定:-10 〜 -20 cmH2O
- モニタリング:排液量、性状、エアリークの有無
- ドレーン管理
- 洗浄:凝血塊予防のため生理食塩水で定期的に実施
- 固定:皮膚トラブル予防、事故抜去防止
- 抜去基準
- 排液量:100ml/日未満
- エアリーク:消失
- X線所見:肺の再膨張確認
ドレナージ期間は通常5〜7日程度ですが、患者さんの状態により変動があるでしょう。
| ドレナージ期間 | 適応 | 注意点 |
| 短期(3-5日) | 単純性血気胸 | 再膨張性肺水腫に注意 |
| 中期(5-7日) | 中等量出血 | 感染リスクに注意 |
| 長期(7日以上) | 持続性エアリーク | 胸膜癒着のリスク |
手術療法:難治例や合併症への高度な対応
保存的治療やドレナージで改善しない場合に以下のような状況で手術療法が考慮されます。
- 持続的な出血(200-300ml/時以上)
- 大量血胸(1500ml以上)
- 持続性エアリーク(5-7日以上)
- 膿胸への進展
- 血腫による肺の再膨張不全
主な手術方法とその特徴は以下の通りです。
- 胸腔鏡下手術(VATS)
- 適応:多くの症例で第一選択
- 利点:低侵襲、早期回復
- 手技:出血源の同定と止血、肺瘻の修復、胸腔内洗浄
- 開胸手術
- 適応:高度な癒着、大量出血、重度の肺損傷
- 利点:広い視野、確実な処置
- 手技:肺部分切除、肺縫縮、胸膜剥皮術など
- ハイブリッド手術
- 方法:胸腔鏡と小開胸の併用
- 利点:低侵襲性と確実性の両立
これらの手術により出血源の同定と止血、肺の修復が行われます。
| 手術方法 | 適応 | 平均手術時間 | 平均入院期間 |
| VATS | 多くの症例 | 1-2時間 | 5-7日 |
| 開胸手術 | 複雑例 | 2-4時間 | 7-14日 |
| ハイブリッド | 中等度複雑例 | 1.5-3時間 | 6-10日 |
薬物療法:多角的アプローチによる補助的治療
血気胸の治療において薬物療法は症状管理や合併症予防など、補助的でありながら重要な役割を果たします。
主に使用される薬剤とその詳細は以下の通りです。
- 鎮痛薬
- NSAIDs:イブプロフェン、ロキソプロフェンなど
- アセトアミノフェン:肝機能障害のリスクが低い
- オピオイド:トラマドール、モルヒネ(重度の痛みに対して)
- 抗生物質
- 予防的投与:セファゾリンなど
- 感染合併時:広域スペクトラム抗菌薬
- 血液凝固促進薬
- トラネキサム酸:線溶抑制作用
- ビタミンK:凝固因子の合成促進
- 去痰薬
- ブロムヘキシン:粘液溶解作用
- アンブロキソール:粘液修飾作用
- 抗不安薬
- ベンゾジアゼピン系:短期使用に限定
これらの薬剤は患者さんの状態や合併症のリスクに応じて適切に選択されます。
| 薬剤分類 | 主な使用目的 | 使用期間 |
| 鎮痛薬 | 疼痛緩和 | 症状に応じて |
| 抗生物質 | 感染予防・治療 | 3-7日 |
| 凝固促進薬 | 出血抑制 | 3-5日 |
治癒までの期間と長期的管理
血気胸の治癒までの期間は治療法、重症度、個人の回復力によって大きく異なりますが、一般的な目安と長期的な管理方針は以下の通りです。
- 保存的治療
- 期間:2〜3週間
- フォローアップ:週1回の胸部X線検査
- ドレナージ治療
- 期間:1〜2週間(ドレーン抜去後1週間の経過観察を含む)
- フォローアップ:ドレーン抜去後1週間、1ヶ月、3ヶ月時点でのX線検査
- 手術療法
- 期間:2〜4週間(術後のリハビリテーションを含む)
- フォローアップ:術後1週間、1ヶ月、3ヶ月、6ヶ月時点でのX線検査と呼吸機能検査
治療の副作用とリスク
血気胸の治療は患者さんの状態を改善して生命を守るために不可欠ですが、同時にいくつかの副作用やリスクを伴う可能性があります。
これらのリスクを理解し、適切に管理することで、より安全で効果的な治療が可能となるでしょう。
保存的治療に関連するリスクと長期的影響
保存的治療は比較的安全な方法ですが、いくつかのリスクと長期的な影響が存在します。
以下はその主なリスクと対策です。
| リスク | 発生頻度 | 主な対策 | 長期的影響 |
| 血胸増悪 | 5-10% | 画像検査 | 肺機能低下 |
| 感染 | 1-3% | 無菌操作 | 慢性炎症 |
| 再膨張遅延 | 10-15% | リハビリ | 拘束性障害 |
| 慢性痛症候群 | 5-8% | 理学療法 | |
| 血腫形成 | 3-5% | 凝固系のモニタリング、適切な体位変換 |
胸腔ドレナージに関連する合併症と予防策
胸腔ドレナージは効果的な治療法ですが、下記のようないくつかの合併症のリスクがあります。
| 合併症 | 発生頻度 | 早期発見のポイント |
| 感染 | 2-5% | 発熱、排液性状変化 |
| 臓器損傷 | <1% | 急激な痛み、ショック症状 |
| 再膨張性肺水腫 | 1-5% | 呼吸困難の急激な悪化 |
| 皮下気腫 | 5-10% |
手術療法に伴うリスクと副作用:短期的・長期的影響
手術療法は侵襲的な処置であるため、様々なリスクが伴います。これらのリスクは短期的なものと長期的なものに分けて考える必要があります。
以下はその主なリスクと副作用です。
| 合併症 | 短期的発生頻度 | 長期的発生頻度 |
| 術後感染 | 2-5% | <1% |
| 出血 | 1-3% | – |
| 慢性痛 | – | 5-10% |
| 肺機能低下 | – | 10-15% |
薬物療法に関連する副作用と薬剤相互作用
薬物療法は補助的な役割を果たしますが、副作用のリスクや薬剤相互作用に注意が必要です。
主な副作用とその管理策には以下のようなものがあります。
| 薬剤分類 | 主な副作用 | 発生頻度 |
| NSAIDs | 消化器症状、腎機能障害 | 10-20% |
| オピオイド | 便秘、嘔気、呼吸抑制 | 30-40% |
| 抗生物質 | アレルギー反応、腸内細菌叢の乱れ | 1-5% |
| 抗凝固薬 | 出血リスク上昇 | |
| 気管支拡張薬 | 頻脈、振戦 |
また、薬剤相互作用にも注意が必要です。
- NSAIDsと抗凝固薬:出血リスク増加
- オピオイドと鎮静薬:呼吸抑制リスク増加
- 抗生物質と経口避妊薬:避妊効果減弱の可能性
再発リスクと予防戦略
血気胸の再発は患者さんの生活の質に大きな影響を与える可能性があります。
再発を予防して長期的な健康を維持するためには科学的根拠に基づいた適切な管理と生活習慣の改善が不可欠です。
再発率
血気胸の再発率は初回発症後の経過時間、患者さんの背景因子、そして初回治療法によって大きく異なります。
最新の大規模研究によると、以下のような再発率が報告されています。
| 経過期間 | 保存的治療後の再発率 | 手術療法後の再発率 |
| 1年以内 | 20-25% | 5-10% |
| 3年以内 | 30-35% | 10-15% |
| 5年以内 | 35-45% | 15-20% |
| 10年以内 | 45-55% | 20-25% |
これらの数字は、再発予防が長期的な健康管理において極めて重要であることを示しているでしょう。
再発リスク因子
血気胸の再発リスクは様々な因子によって影響を受けます。これらのリスク因子を包括的に理解し、個々の患者さんに合わせた予防策を講じることが大切です。
主なリスク因子とその特徴は以下の通りです。
- 喫煙
- 最も重要な修正可能なリスク因子
- 非喫煙者と比較して再発リスクが2-4倍高い
- 喫煙量と再発リスクには用量依存性がある
- 年齢
- 若年者(特に20-30代)ほど再発リスクが高い
- 40歳以上では再発リスクが低下する傾向
- 性別
- 男性の方が女性よりも再発率が高い(約3:1の比率)
- ホルモンバランスや体型の違いが影響している可能性
- 体型
- 痩せ型(BMI<18.5)の方が再発リスクが高い
- 特に身長が高く痩せている男性で顕著
- 基礎疾患
- COPD、間質性肺炎、気管支喘息などの肺疾患がある場合、リスクが上昇
- 結合組織疾患(マルファン症候群など)でもリスクが高い
生活習慣の改善
血気胸の再発予防には科学的根拠に基づいた日常生活での注意が大切です。
以下のような生活習慣の改善が強く推奨されます。
| 生活習慣改善 | 推奨レベル | 期待される効果 |
| 禁煙 | 強い推奨 | 再発リスク50-70%減 |
| 適度な運動 | 中程度の推奨 | 肺機能改善、再発リスク20-30%減 |
| 食生活改善 | 弱い推奨 | 全身状態改善、再発リスク10-20%減 |
| ストレス管理 | 中程度の推奨 | 免疫機能改善、再発リスク15-25%減 |
禁煙は最も効果的な予防法で、ニコチン代替療法や禁煙補助薬の利用も考慮されることがあるでしょう。
運動は急激な運動を避け、ウォーキングや水泳などの有酸素運動がお勧めです。
食生活はバランスの取れた栄養摂取、特にビタミンC,Eなどの抗酸化物質の摂取増加を心がけるようにしてください。
ストレス管理は7-8時間程度の十分な睡眠とリラックスできる時間の確保を目指しましょう。
医療的アプローチ
血気胸の再発予防には医療専門家との継続的な連携が不可欠です。
最新の科学的根拠に基づく医療的アプローチには以下のようなものがあります。
- 定期的な画像検査(胸部X線、CT)
- 呼吸機能検査
- 禁煙支援プログラム
- 呼吸リハビリテーション
- 心理的サポート
これらのアプローチを通じて、再発のリスクを最小限に抑えることが可能となります。
| 医療的アプローチ | 頻度 | 目的 |
| 胸部X線検査 | 6-12ヶ月ごと | 早期発見 |
| 呼吸機能検査 | 年1回 | 肺機能評価 |
| 禁煙支援 | 個別設定 | 禁煙達成・維持 |
血気胸の治療費:医療費の内訳
血気胸の治療費は公的医療保険の適用により患者負担が軽減されますが、症状や治療法によって大きく変動します。
一般的に外来治療で数万円、入院治療で数十万円程度かかると考えておいてください。
初診料と再診料
初診料は2,910円、再診料は750円です。これらは基本的な診察費用として請求されます。
検査費用
胸部X線検査は2,100円~5,620円、CT検査は14,500円~21,000円程度です。血液検査や呼吸機能検査などの追加検査が必要な場合もあります。
| 検査項目 | 費用 |
| 胸部X線 | 2,100円~5,620円 |
| CT | 14,500円~21,000円 |
処置費用
胸腔ドレナージの処置料は8250円ですが、2日目以降も別途かかります。手術が必要な場合、費用は大幅に増加するでしょう。
入院費用
入院費用は1日あたり約5,000円から10,000円程度です。入院期間や病室の種類によって変動します。
詳しく説明すると、日本の入院費はDPC(診断群分類包括評価)システムを使用して計算されます。このシステムは、患者の病名や治療内容に基づいて入院費を決定する方法です。以前の「出来高」方式とは異なり、DPCシステムでは多くの診療行為が1日あたりの定額に含まれます。
DPCシステムの主な特徴
約1,400の診断群に分類される
1日あたりの定額制
一部の治療は従来通りの出来高計算が適用される
DPCシステムと出来高計算の比較表
DPC(1日あたりの定額に含まれる項目)出来高計算項目投薬手術注射リハビリ検査特定の処置画像診断入院基本料
DPCシステムの計算方法
計算式は以下の通りです:
「1日あたりの金額」×「入院日数」×「医療機関別係数」+「出来高計算分」
*医療機関別係数は各医療機関によって異なります。
例えば、患者が14日間入院した場合の計算は以下のようになります
DPC名: 血胸、血気胸、乳び胸 手術なし
日数: 14
医療機関別係数: 0.0948 (例:神戸大学医学部附属病院)
入院費: ¥487,620 +出来高計算分
保険が適用されると、自己負担額は1割から3割になります。また、高額医療制度の対象となる場合、実際の自己負担額はさらに低くなります。
なお、上記の価格は2024年6月時点のものであり、最新の価格については随時ご確認ください。
以上
- 参考にした論文
-
HSU, Nan-Yung, et al. Spontaneous hemopneumothorax revisited: clinical approach and systemic review of the literature. The Annals of thoracic surgery, 2005, 80.5: 1859-1863.
TATEBE, Shoh, et al. Spontaneous hemopneumothorax. The Annals of thoracic surgery, 1996, 62.4: 1011-1015.
DEATON JR, W. Ralph; JOHNSTON, Frank R. Spontaneous hemopneumothorax. The Journal of Thoracic and Cardiovascular Surgery, 1962, 43.3: 413-415.
HACIIBRAHIMOGLU, G., et al. Spontaneous hemopneumothorax: is conservative treatment enough?. The Thoracic and cardiovascular surgeon, 2005, 53.04: 240-242.
DE PERROT; DELÉAVAL; SPILIOPOULOS. Spontaneous hemopneumothorax-results of conservative treatment. Swiss Surgery, 2000, 6.2: 62-64.
ONUKI, Takuya, et al. Spontaneous hemopneumothorax: epidemiological details and clinical features. Surgery today, 2014, 44: 2022-2027.
TAY, Cheong Kiat Julian; YEE, Yong Chen; ASMAT, Atasha. Spontaneous hemopneumothorax: our experience with surgical management. Asian Cardiovascular and Thoracic Annals, 2015, 23.3: 308-310.
KIM, Eung-Soo, et al. 12-year experience of spontaneous hemopneumothorax. Ann Thorac Cardiovasc Surg, 2008, 14.3: 149-53.
HOMMA, Takahiro, et al. Early Surgeryfor Treatment of Spontaneous Hemopneumothorax. Scandinavian Journal of Surgery, 2009, 98.3: 160-163.
HAGHIGHI, Seyyed Hossein Ojaghi, et al. Ultrasonographic diagnosis of suspected hemopneumothorax in trauma patients. Trauma monthly, 2014, 19.4.