喘息治療において、大事な「コントロール状態の把握」・「重症度」・「ステップ治療」の知識を知ろう

呼吸をする際に「ゼーゼー、ヒューヒュー」という音がして、息が苦しくなることはありませんか?
これは、喘息という病気が原因かもしれません。
喘息は、アレルギーや感染などが関連して、空気の通り道である気道が狭くなってしまうことで起こる疾患です。
【病気解説】治らない息切れ・せき・たん。それってもしかして喘息かも?-まずは喘息の基礎知識を知っておこう-
【病気解説】喘息(ぜんそく)の重症度と合併症をチェックし治療するために重要な検査
こちらの記事にて、喘息の概要と検査に関して詳しく説明しました。
この病気は、呼吸困難などの辛い症状を引き起こすだけでなく、突然症状が悪化し、「発作」が起こることがあります。
最悪の場合、命にかかわることもあるので注意が必要です。
現在の喘息治療は進化しており、喘息による死亡事例はかなり減少しています。
ただし、医療機関を受診しなかったり、治療を適切に継続しなかったことで重篤な発作を引き起こしたり、肺の機能が低下してしまう人もまだいらっしゃいます。
そこで、今回は喘息とはどのような病気なのか、治療の目的や方法はどのようなものなのかをわかりやすく解説します。
例えば、薬物治療として吸入ステロイドや気管支拡張剤が使われることがありますし、アレルギー性の喘息の場合は、アレルゲンを避ける対策も重要です。
喘息に対する理解を深め、症状がある場合は早めに医療機関を受診し、適切な治療を受けることで、健康な生活を送ることができるようになります。
今回の解説を読んで、喘息に対する理解を深めていただきたいと思います。

目次
1.喘息のコントロール状態を正確に把握しよう。
まず、喘息のコントロール状態を評価することが大切です。
喘息は、発作と発作がおさまっている状態を繰り返す病気であり、実際のところ治療を受けても喘息が完全に消えることは稀です。
喘息は、アレルゲンに反応して起こるアトピー型と、タバコなどの刺激物質によって起こる非アトピー型の2つのタイプがありますが、どちらのタイプでも、環境の影響で一度治まった症状が再発する可能性があります。
そこで、喘息治療の目標は以下のように定められています。
「発作が起こらず、健康な人と変わらない生活が送れること」
つまり、喘息治療は発作を抑えるだけでなく、長期的に症状をコントロールし、炎症が長引くことによる肺機能の低下を防ぐことを目指しています。
一度呼吸状態が良くなったからといって安心せず、継続的な治療とケアが大切です。

コントロール状態の評価は、呼吸器機能検査や小児喘息重症度・コントロール状態テスト(IPAC)や喘息コントロールテスト(ACT)などの質問票によって定期的に行われます。
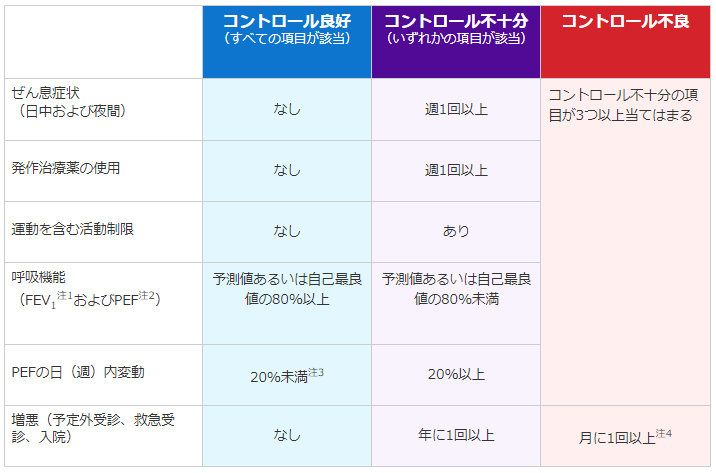
例えば、コントロールが良好な状態とは、以下の条件をすべて満たす状態を指します。
- 喘息症状が1日中起きない
- 発作治療薬を使わない
- 運動を含む活動制限がない
- 呼吸機能(FEV1.0およびPEF)予測値あるいは自己最良値の80%以上
- PEFの日内変動が20%未満 ・増悪がない
一方、コントロールが不良な状態は、以下の条件が3つ以上当てはまる場合となります。
- 喘息症状が週1回以上ある
- 発作治療薬の使用が週1回以上ある
- 運動を含む活動制限がある
- 呼吸機能(FEV1.0およびPEF)予測値あるいは自己最良値の80%未満
- PEFの日内変動が20%以上
- 増悪がある
喘息治療の目標は、長期的な管理を行い、呼吸機能をできる限り正常化し、健常者と変わらない日常生活を送れるように、コントロール不良の状態からコントロール良好な状態を目指すことです。
喘息患者さんは、適切な治療と環境管理を行うことで、快適な日常生活を送ることができます。
周りの人たちも、喘息患者の状況を理解し、サポートすることが大切です。
喘息と上手に付き合いながら、健康で充実した生活を目指しましょう。
2.喘息の「重症度」は治療を行う際に重要な情報
喘息の重症度を理解することは大切です。
重症度は、発作が起きていない時の症状と、発作の強さによって分類されます。
まず、普段の症状による重症度を見ていきましょう。
普段の症状の重症度を決めるのは、症状の頻度とその症状自体の重さと、持続時間です。
また、肺機能検査の数値も関連してきます。
肺機能検査はスパイロメーターという機械に息を吹き込んで、肺にどれだけの空気を吸い込めるか(肺活量)、肺の中の空気をどれだけ素早く吐くことができるか(1秒率)などのパラメーターを測定できます。
喘息の重症度に関連するのは1秒率という数字です。
肺に精いっぱい空気を吸い込んで一気に吐き出してもらい、1秒間で肺に吸い込んだ空気のうち何%を吐き出すことができるのかを測定します。
喘息が重度(つまり気管が細くなっている)場合には息を吐くスピードが低下するので1秒率が低下します。70%を下回ると異常となります。
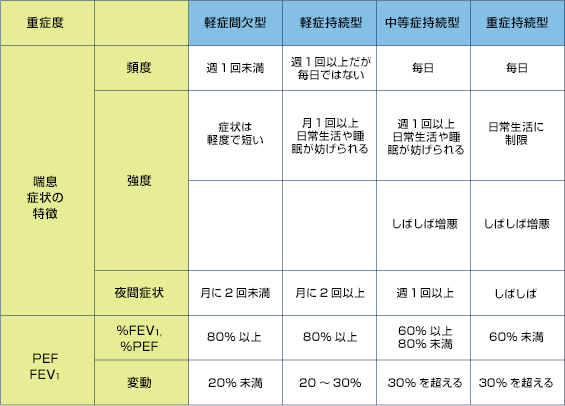
①軽症間欠型
喘息の症状としては最も軽い分類です。
症状が起こる頻度が週1回未満で、症状が起きやすい夜間の症状については月2回未満です。
また症状は軽度で持続時間も短いものがこの軽症間欠型と分類されます。
1秒率は80%以上で、異常値と言われる数字からまだ十分に余裕があります。
軽症なのは悪いことなのではないのですが、症状がないために病院への受診に繋がらなかったり、治療を自己中断してしまい、重症度が上がってしまう例も散見され、注意が必要です。
②軽症持続型
症状が週1回以上現れる、夜間の症状が月に2回以上あるのが軽症持続型です。
月に1回以上、症状のために日常生活や睡眠が妨げられます。
1秒率は80%を超えています。
まだ肺の機能の日常的な低下はありませんが、治療を怠ると、肺の機能の低下やさらなる重症化と増悪の危険があります。
思い当たる方は早めに呼吸器内科医の診察を受けることが重要です。
③中等症持続型
症状が毎日出現し、夜間の症状も週1回以上出る状態です。
週1回以上日常生活や睡眠が妨げられる状態で、かなり自覚症状が強くなっている状態です。
1秒率は60%―80%とやや低下しています。
この辺りの重症度から増悪の危険が高くなります。
喘息症状により日常生活が妨げられるばかりか、急性増悪による重度の呼吸不全の可能性もあり、とても危険な状態です。
早期に呼吸器内科医の診察を受けることをお勧めします。
④重症持続型
最重症の状態で毎日症状が出て日常生活がままならない状態です。
1秒率は60%を切り、明らかに肺機能が低下している状態です。
急性増悪を引き起こした場合には命に関わる可能性も十分にあります。
この状態まで行くと治療を早期に適切に行なっても肺へのダメージが残る可能性があります。
もはや一刻の猶予もない状態であり、速やかに医療機関を受診する必要があります。

次に、喘息発作の重症度も理解しておくことが大切です。
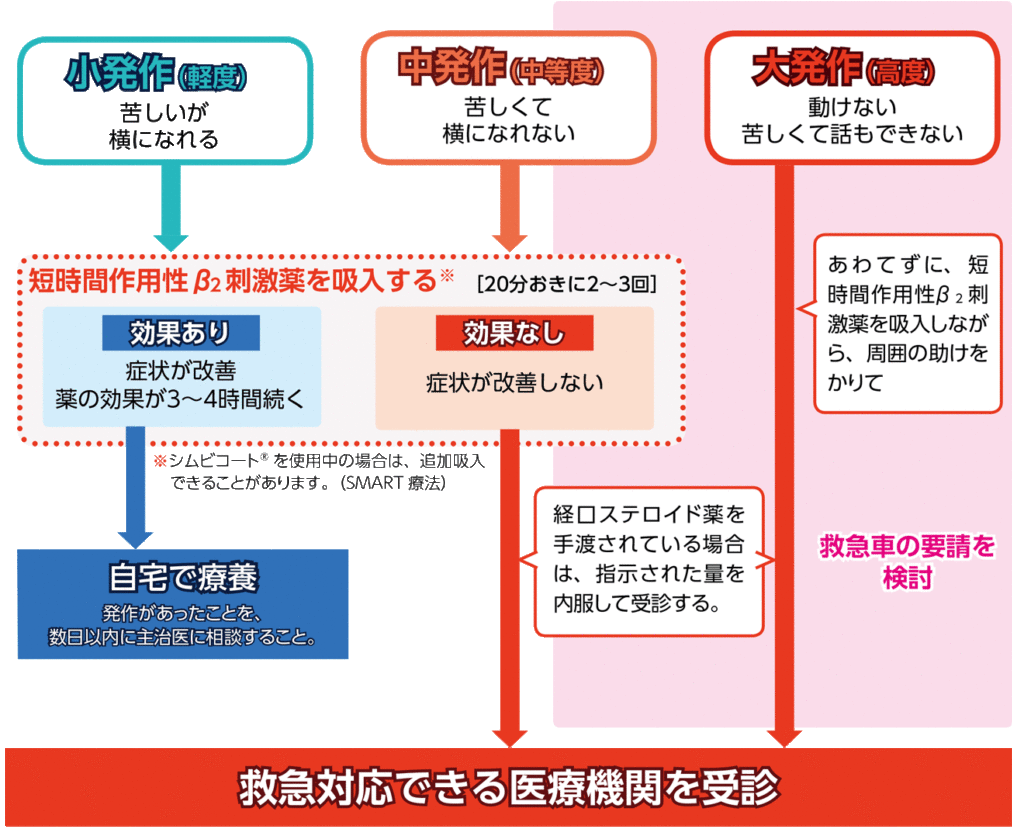
発作は、小発作・中発作・大発作という3つの段階に分けられます。
①小発作
急な息苦しさはあるものの横になることはできます。
歩いたりすることもできますが、呼吸困難のためやや動きにくさがある状態です。
すぐに命の危険がある状況ではなく、発作の際に使用する吸入薬を吸うことで、比較的容易に改善することが多いです。
②中発作
急な息苦しさのために横になることができない状態です。
動作はかなり困難になっており、なんとか歩くことができるレベルです。
速やかな対応が必要です。
③大発作
苦しくて動くことができない状態です。
歩行はできず会話も時として困難にあります。
命に関わる重篤な状態と考えられます。
場合によっては人工呼吸器の使用なども検討される状態であり、集中的な治療が求められます。
これらの発作よりさらに重篤な発作が起こると、チアノーゼの出現や呼吸停止など命に関わる状態になります。
喘息をお持ちの方で発作が起こった場合に、短時間作用型β2刺激薬を使用しても良くならない場合は、速やかに医療機関を受診しましょう。
3.忘れがちな「悪化する原因への対策」も大事です。
これまでに、喘息の特徴や重症度について説明しました。ここからは喘息が重症化する要因と、重症化を防ぐための対策について解説します。
喘息の悪化要因の一つはアレルゲンで、特に若年患者に多く見られます。主なアレルゲンにはダニ、花粉、ペット、ハウスダストなどがあります。重症化を防ぐための対策は以下の通りです。
①部屋の掃除
→ハウスダスト・ほこりを減らすため、こまめに掃除を行いましょう。

②花粉対策
→マスクをしっかりと着用しましょう。
メガネやゴーグル着用も有用です。
帰宅時に衣服や髪の毛をよくはらって、なるべく花粉を部屋に入れないことも重要です。
入室後はすぐにうがい、手洗い、洗顔を行いましょう。

③空気清浄機
→アレルゲン関係で喘息患者さんを診察していて頭を抱えることが多いのがペットの問題です。
ペットの毛やフケはアレルゲンとして比較的多いのですが、ペットがアレルギーの原因で喘息を増悪させるかもしれないとわかっても、「では飼うのをやめます」とはならない・できない方がほとんどです。
ペットがアレルゲンとなっている方は当然飼わない方が喘息にとってはいいのですが、既に飼っている人の場合は、このような対策を行う方がよいです。
・寝室や自身の部屋にはペットを入れないようにしてアレルゲンに触れない時間を確保する
・床をフローリングなどにして掃除しやすくしてカーペットなどアレルゲンが残りやすくなる場所をなるべく作らない
・こまめな掃除、換気をおこなったり、空気清浄機を利用したりする。

④喫煙
→喘息の増悪因子としてもう一つ重要なのが喫煙です。
喫煙は肺に炎症を引き起こし、喘息の症状を悪化させます。
禁煙は喘息患者にとって非常に重要です。禁煙がうまくいかない場合は、禁煙外来を受診することをお勧めします。
1日1箱吸う方であればタバコ代よりも安い金額で治療を受けることができます。
またその他にも、禁煙は健康に大きなメリットがあり、将来の医療費を削減できます。
喘息患者さんはこれらの対策を実践することで、症状の悪化を防ぎ、より健康な生活を送ることができるようになります。

4.喘息治療ステップは基本の治療方針であり、最も効果的かつ効率的な方法!
これまで喘息の治療法を紹介しましたが、たくさんの治療法がある印象を受けた方も多いでしょう。
実際、医師でも呼吸器内科以外の医師から、「どの治療法を組み合わせるべきか分からない」という相談があります。
現在日本の喘息の治療選択は、「治療ステップ」という分類に基づいて行います。
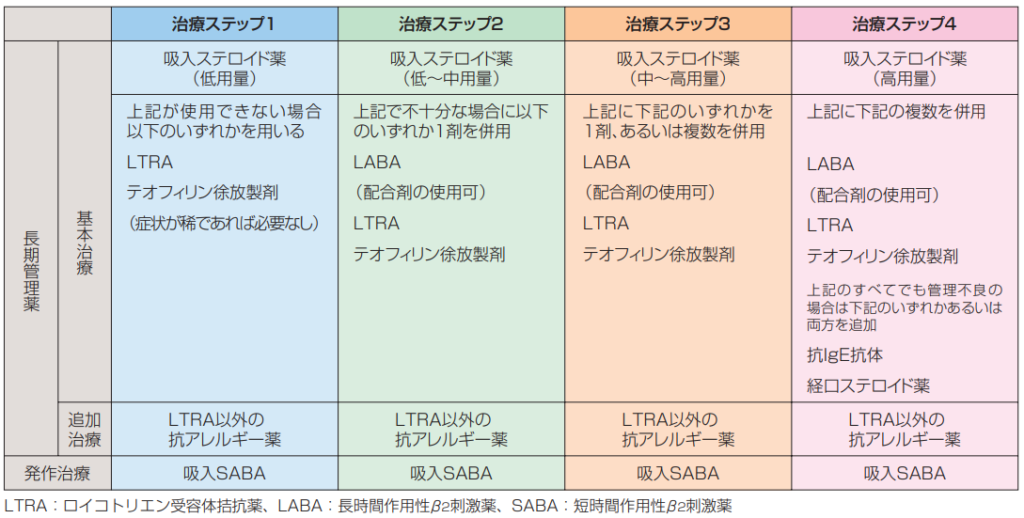
喘息の治療ステップは1から4まであり、以下のように分類されています。
治療ステップ1:
重症度分類での「軽症間欠型」に相当します。
軽い症状が時々現れる程度で、低用量の吸入ステロイドで治療。ステロイドが使えない場合は、ロイコトリエン受容体拮抗薬やテオフィリンを使用。アレルギーのある人には、アレルギー治療薬も追加。
治療ステップ2:
重症度分類での「軽症持続型」に相当します。
ステップ1と比べて、ステロイドの量が低用量から中用量に増え、長時間作用型β2刺激薬が追加されています。
治療ステップ3:
重症度分類での「中等症持続型」に相当します。
ステロイドは中用量から高用量が推奨されています。
治療ステップ4:
重症度分類での「重症持続型」に相当します。
最も重い治療ステップで、高用量のステロイド、長時間作用型β2刺激薬、ロイコトリエン受容体拮抗薬、テオフィリンを組み合わせることもあります。
それでもコントロールできない場合は、経口ステロイドが追加されることもあります。
さらに、生物学的製剤や気管支サーモプラスティ(後述)などの特殊な治療が行われることもあります。
このステップでは、呼吸器内科専門医のいる施設で厳密な観察をしながら治療が進められます。
以上のような治療ステップに基づいて治療を行いますが、喘息治療の目標は、下の通りです。
必要最小限の薬を使って喘息を「コントロール良好な状態」にする。
つまり、症状がなく健康な人と同じように生活できる状態を目指すことです。
重症度に合わせた治療を継続しても、症状が改善せずに喘息をコントロールできない場合、薬の量や種類を増やします(治療をステップアップします)。
しかし、その前に医師が診断を見直したり、患者さん自身が治療を適切に継続できているかを確認したりすることが重要です。
以下のポイントに沿って、自分の治療への取り組みを見直してみましょう。
医師の指示通りに、薬の吸入や服薬を続けていますか? 喘息は慢性の病気です。薬を勝手に止めず、継続することが重要です。
・吸入薬を正しく吸入できていますか?
吸入薬は喘息治療に非常に重要です。正しい手順で吸入することで、初めて本来の効果を発揮します。
自己流になっていないか、薬を正しく吸入できているか、定期的に医師や薬剤師にチェックしてもらいましょう。
・喘息の悪化因子への対策をしていますか?
喘息を悪化させる原因は人それぞれです。
自分に合った悪化因子への対策を行いましょう。
・合併症がある場合、適切な治療を受けていますか?
喘息と合併して喘息に悪影響を及ぼす病気があります。
治療を継続しても改善しない場合、合併症がないか医師に診断してもらうことが大切です。
合併症がある場合は、適切な治療を受けましょう。
上記のポイントをすべて見直しても症状が改善しない場合、医師は治療のステップアップを検討します。

5.まとめ
喘息は完治は難しい病気ですが、治療の目標は、発作を抑え健康な人と変わらない生活が送れるようになることです。
アトピー型と非アトピー型の2つのタイプがあり、環境管理が大切です。
コントロール状態は定期的な検査で評価され、良好な状態を目指すことが重要です。
喘息の重症度は、発作が起きていない時の症状と発作の強さによって分類されます。
普段の症状による重症度は軽症間欠型、軽症持続型、中等症持続型、重症持続型の4つに分けられ、それぞれの状態では症状の頻度や肺機能が異なります。
喘息発作の重症度は、小発作、中発作、大発作の3つの段階に分けられ、それぞれの状態で呼吸困難の程度や対応が異なります。
これまでに説明した喘息の特徴や重症度に加えて、喘息が重症化する要因と重症化を防ぐ対策についても解説しました。
喘息の悪化要因としてアレルゲンが挙げられ、ダニ、花粉、ペット、ハウスダストなどが主なアレルゲンです。
重症化を防ぐ対策として、部屋の掃除、花粉対策、空気清浄機の利用、喫煙の禁止があります。
これらの対策を実践することで、喘息患者は症状の悪化を防ぎ、より健康な生活を送ることができます。
喘息の治療は、治療ステップに従って進められ、重症度に応じて薬の量や種類が調整されます。
治療目標は、最小限の薬で喘息をコントロール良好な状態にすることです。
症状が改善しない場合は、治療ステップを上げることを検討します。
そのためにも、しっかりと医師の指示に従って薬を服用し、喘息の原因に対処することが重要です。
喘息治療を行っているが症状が安定しない、思うような状態ではない方は、専門的な呼吸器科・呼吸器内科の医療機関で診断して貰ったうえで、上記の様な治療を、近医に受診して相談してみましょう。

6.参考文献
- 成人気管支喘息治療のミニマムエッセンス
- 一般財団法人日本アレルギー学会 喘息予防・管理ガイドライン2021
- 一般社団法人日本喘息学会. 喘息診療実践ガイドライン2022. 相良博典, 東田有智監修, 協和企画, 東京, 2022
- 難治性喘息の新規非薬物療法: 気管支サーモプラスティ 日内会誌 106:836~842,2017
- Tezepelumab in Adults and Adolescents with Severe, Uncontrolled Asthma.N Engl J Med. 2021 May 13;384(19):1800-1809.PMID: 33979488

 オンライン
オンライン
